Виды доброкачественных опухолей яичников
- 22 Июня, 2018
- Онкология
- Волощук Наталя
Сегодня опухоли яичников диагностируются в гинекологии достаточно часто, так как они подвержены появлению новообразований различного генезиса. В большинстве случаев эти новообразования носят доброкачественный характер, они не выходят за пределы органа и хорошо поддаются терапии. Но иногда в яичниках формируются злокачественные опухоли (25 % случаев), которые дают метастазы в разные органы и ткани. Такие патологии важно своевременно выявить, чтобы иметь возможность полностью их вылечить. Если этого не сделать, увеличивается риск летального исхода. Поэтому проблема раннего обнаружения опухоли яичника у женщин является актуальной и имеет огромное значение.
Причины развития патологии
В медицине не установлены точные причины развития патологии. К предрасполагающим факторам относят:
- Гормональная система играет важную роль. Спровоцировать заболевание могут раннее половое созревание, поздняя менопауза, однократные роды, бесплодие, а также заместительная терапия при лечении симптоматики климакса, длительный прием гормональных препаратов.
- Наследственная предрасположенность. Риск появления новообразования яичника увеличивается, если у близких родственников были такие заболевания, как опухоль молочной железы, яичника, болезнь Линча. В таком случае женщине рекомендуется пройти обследование на предрасположенность к мутации клеток.
- Радиоактивное облучение при терапии раковых опухолей других органов.
- Рацион питания. Употребление большого количества жиров животного происхождения увеличивает риск развития заболевания.
- Влияние канцерогенов, использование присыпок и дезодорантов с тальком.
- Нерегулярная половая жизнь или ее отсутствие.
- Патологии органов ЖКТ, печени и почек.
- Частые воспаления яичников, аменорея, миома матки.
- Вирус герпеса 2 типа, папилломавирус.
- Патологии щитовидной железы.
Формы патологии
Опухоли яичников бывают:
- Доброкачественные – растут медленно, не распространяются на другие органы и лимфатические узлы.
- Злокачественные – растут быстро, поражают рядом расположенные органы и ткани, лимфатические узлы, дают метастазы.
- Гормонопродуцирующие – вырабатывают эстроген и прогестерон.
- Метастатические – развиваются из-за распространения раковых клеток, которая расположена в другом месте, например, в желудке или кишечнике.
Опухоли яичников: классификация
Классификация в данном случае зависит от разновидностей клеток, из которых появляется новообразование.
К основным разновидностям новообразований яичников относят:
- Эмбрионально-клеточные (герминогенные) опухоли, что формируются из клеток, которые вырабатывают яйцеклетки.
- Эпителиальные новообразования развиваются из тех клеток, которые покрывают наружный слой органов. Такие опухоли диагностируются чаще всего.
- Стромальные новообразования появляются их основных клеток яичников, которые несут ответственность за синтез эстрогена и прогестерона.
Также бывают доброкачественные опухоли яичников и злокачественные. Иногда развиваются пограничные новообразования.
Рассмотрим более подробно каждый из видов опухолей яичника у женщин.
Герминогенные новообразования
К данной группе патологий относят:
- Тератома. Формируется из зародышевой ткани. Обычно доброкачественные опухоли яичников появляются после сорока лет, а злокачественные тератомы – в возрасте до восемнадцати лет. Существует также незрелая форма новообразования, которая относится к редкой раковой опухоли. Зрелая форма опухоли характеризуется наличием зачатков зубов, ногтей волос и т. д.
- Хориокарцинома. Злокачественная опухоль яичников, которая обычно развивается в период беременности женщины. Новообразование быстро растет. Хорошо поддается терапии.
- Дисгерминома. Редкое злокачественное новообразование яичников. В группу риска входят женщины до тридцати лет. Эта опухоль медленно растет, метастаз не дает, хорошо поддается лечению. Диагностируется в детском и молодом возрасте.
- Опухоль эндодермального синуса. Злокачественная агрессивная опухоль большого размера (до десяти сантиметров).
Все эти новообразования формируются из зародышевых клеток, их зачатки есть в организме каждой женщины еще с рождения. Такие патологии часто проявляются в детском возрасте.
Эпителиальные новообразования
Такие опухоли могут быть доброкачественными и злокачественными. К первым относят:
- Опухоль Бреннера – редкое доброкачественно фиброэпителиальное новообразование.
- Мукозная цистаденома. Может быть многокамерной, обычно растет до больших размеров, содержит в себе слизь.
- Серозная цистаденома имеет жидкое содержимое.
- Темноклеточная опухоль содержит в своей структуре темные клетки. Заболевание диагностируется достаточно редко.
- Опухоль Гремора – доброкачественное новообразование, имеющая плотную структуру и продуцирующая эстрогены.
Некоторые новообразования по своему строения не похожи ни на доброкачественные, ни на злокачественные. В этом случае говорят о пограничной опухоли яичника, которые не поражают соединительную ткань, не выходят в область брюшины, не прорастают в ткани, а остаются на ее поверхности. Такая патология не представляет опасности для жизни.
К злокачественным опухолям относят карциному, которая может быть серозной, эндометроидной, муциозной, светло-клеточной или недифференцированной. Эти опухоли стремительно растут и дают метастазы.
При трансформации новообразования в раковую опухоль наблюдается двухстороннее поражение яичников, появляются на поверхности кист сосочки, структура становится неоднородной. Обычно такие патологии диагностируются уже на поздних стадиях развития, когда происходит метастазирование.
Муциозная карцинома часто приводит к летальному исходу, так как провоцирует поступление в брюшину слизи в большом количестве, которую можно устранить только во время оперативного вмешательства. Недифференцированные опухоли, как правило, также приводят к смерти.
Стромальные новообразования
Среди доброкачественных новообразований данного типа выделяют текому и фиброму. Остальные опухоли относят к злокачественным, но они не агрессивны:
- Гранулезоклеточная опухоль яичника вырабатывает гормон эстроген.
- Новообразование Сертоли-Лейдига (андробластома) – опухоль, которая продуцирует мужские половые гормоны, андрогены.
- Гранулезоклеточная опухоль развивается после менопаузы у женщин.
Эти патологии хорошо диагностируются и поддаются терапии, обычно прогноз заболевания благоприятный.
Симптомы и признаки заболеваний
Опухоль яичника у женщин симптомы на ранней стадии может не проявлять или они могут быть незаметными, что приводит к поздней диагностике. Медики рекомендуют обратиться к доктору при появлении следующих признаков:
- Болевые ощущения внизу живота, которые не зависят от менструального цикла. Болевой синдром может проявляться по-разному.
- Расстройства менструального цикла.
- Ранее половое созревание (до двенадцати лет).
- Патологические выделения из влагалища, развитие кровотечений.

По мере своего роста опухоль яичника симптомы проявляет следующие:
- Часто мочеиспускание, запоры, вздутие живота.
- Снижение аппетита.
- Прекращение менструаций.
- Патологический рост волос на теле и лице.
- Влагалищные кровотечения.
- Атрофия молочных желез.
- Тошнота, сопровождающаяся рвотой.
- Увеличение размера живота.
- Одышка.
- Расстройство деятельности органов ЖКТ.
При несвоевременном выявлении новообразования, даже если оно доброкачественное, увеличивается риск его трансформация в раковую опухоль, а также разрыва кисты, инфицирования организма, перитонита, кровотечения, что может привести к плачевным последствиям.
Осложнения и последствия злокачественных опухолей
Самым частым осложнением опухоли яичников в данном случае выступает перекрут ее ножки. Нарушается кровообращение, развивается некроз яичника. Такая патология сопровождается сильным болевым синдромом, женщину необходимо срочно госпитализировать.
Еще одним негативным последствием выступает истощение организма. Опухоль, которая постоянно растет, давит на кишечник, что способствует расстройству пищеварения, развитию запоров, поступлению в кровь продуктов распада новообразования. Все это приводит к упадку сил, сильному истощению и изнеможению пациента.
Стадии развития злокачественных образований
В медицине принято выделять несколько этапов развития патологии:
- Первая стадия А, при которой новообразование ограничено одним яичником, отсутствует жидкость в животе, капсула не поражена опухолью. Стадия Б характеризуется наличием опухоли в двух яичниках, отсутствием в животе жидкости, капсула не поражена опухолью. Стадия С обуславливается выходом опухоли на поверхность яичников, повреждением капсулы, наличием в животе жидкости, в которой имеются раковые клетки.
- Вторая стадия А говорит о поражении не только яичников, но и маточных труб, матки. Стадия Б – поражены органы малого таза, стадия С – поражение яичников, матки, органов брюшины, в животе присутствует жидкость с раковыми клетками.
- Третья стадия А характеризуется распространением новообразования в пределах брюшины, а также ее микроскопическое поражение. Стадия Б – поражение брюшины имеет очаги до двух сантиметров, стадия С – помимо прочего поражены лимфатические узлы.
- Четвертая стадия характеризуется распространением метастаз по всему организму.
Диагностические мероприятия
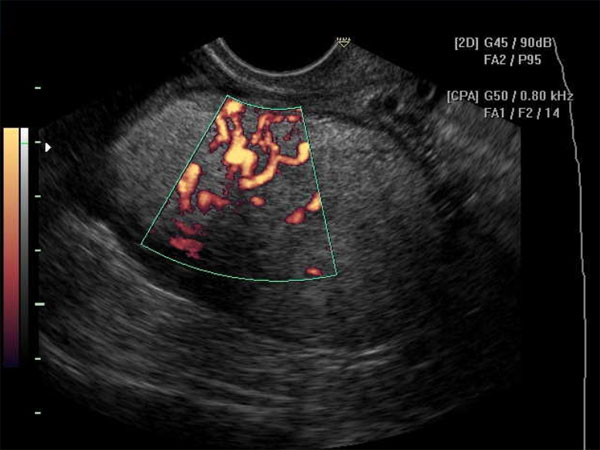
Диагностика опухолей яичников начинается с изучения анамнеза и опроса пациента. Затем гинеколог проводит:
- Общий осмотр. При пальпации выявляются большие новообразования и кисты разного генезиса. Обычно они носят доброкачественный характер, но иногда могут перерождаться в рак. Во время осмотра врач выявляет размер, консистенцию, расположение и подвижность опухоли, а также ее взаимоотношение с органами малого таза.
- УЗИ органов малого таза дает возможность определить опухоли, которые больше шести миллиметров.
- Трансвагинальная эхография позволяет исключить воспаление в придатках матки и миому.
- Допплерография позволяет выявить тип кровотока в тканях и, тем самым, определить характер новообразования.
- МРТ и КТ используют для поиска метастазов при злокачественных опухолях.
- ПЭТ-КТ дает возможность выявить раковые клетки и метастазы, определить величину опухоли и ее месторасположение.
- Анализ крови на онкомаркеры. Но в некоторых случаях найденные онкомаркеры при исследовании могут указывать и на воспаление яичников, эндометриоз, панкреатит. Поэтому его применяют в качестве дополнительного метода диагностики.
- Диагностическое выскабливание с последующей гистероскопией.
- Диагностическая лапароскопия, которая часто переходит в лечебную.
Также врач может назначить урографию, колоноскопию, цистоскопию, ирригоскопию и прочие диагностические мероприятия по мере необходимости.
Терапия
Лечение опухоли яичника будет зависеть от его разновидности, происхождения, стадии развития и характера течения. Обычно используют хирургическое вмешательство, а затем отправляют на исследование материал из новообразования, где его изучают и на основании этого разрабатывают тактику терапии.

При опухоли яичника операцию проводит хирург, он обращает внимание на такие моменты:
- Состояние брюшины, печени.
- Наличие или отсутствие асцита.
- Разрастание новообразования.
Хирургическое вмешательство
При доброкачественных опухолях обычно проводят удаление пораженного яичника, аднексэктомию или клиновидную резекцию у женщин детородного возраста. В период менопаузы или при двухстороннем поражении яичников проводят удаление придатков вместе с маткой.
Обычно хирург использует такой метод, как лапароскопия, что дает возможность снизить травму, риск появления спаек, тромбов, а также ускорить период реабилитации.
Операции при злокачественных новообразованиях
При наличии злокачественной опухоли яичников на ранних стадиях проводится удаление придатков, матки и сальник, что покрывает органы брюшины. У женщин, которые еще не рожали, удаляют только пораженный яичник. После того, как она рожает ребенка, проводят еще одну операцию, во время которой удаляют другой яичник и матку. Но это происходит в том случае, если опухоль диагностируется только с одной стороны и находится в капсуле, что не повреждена. Затем врач может назначить курс химиотерапии, который обычно составляет от трех до шести недель.
На последних стадиях развития патологии не всегда представляется возможным удалить опухоль полностью, так как она прорастает в ткани, сосуды, органы и метастазирует. Такое новообразования обычно стараются уменьшить в размерах, используя химиотерапию, а затем проводят операцию. На последней стадии рака прибегают к паллиативному лечению с целью облегчения состояния пациента.
Химиотерапия в данном случае предполагает использование шести курсов с перерывами в три недели.
Терапия при беременности
Независимо от срока беременности лечение патологии осуществляется только хирургическим методом. При диагностировании злокачественного новообразования врач проводит такие мероприятия:
- В первом и втором триместре беременности яичник удаляют, беременность сохраняют. В тяжелых случаях выполняют прерывание беременности, удаление придатков и химиотерапию.
- В третьем триместре проводят искусственные роды при помощи кесарева сечения, удаляют придатки и назначают химиотерапию.
После лечения
После проведения терапии в течение длительного времени требуется наблюдение гинеколога в том случае, если было удалено злокачественное новообразование. Каждые три месяца женщина должна проходить обследование на протяжении двух лет. Врач назначает УЗИ, анализ крови на онкомаркеры, КТ.
Доброкачественные новообразования после удаления не рецидивируют, злокачественные же могут развиваться снова, зависит это от стадии патологии, на которой было проведено лечение. При возникновении рецидива требуется повторное хирургическое вмешательство. Если они начали развиваться сразу же после операции, то лечение проводят медикаментозное. В данном случае необходимо определить чувствительность опухоли к препаратам и выбрать наиболее подходящие.
Прогноз
Доброкачественные новообразования прогноз имеют благоприятный. Если они трансформировались в злокачественные опухоли, прогноз будет менее хорошим. Очень часто заболевание не проявляет симптоматики на ранних стадиях, поэтому диагностируется слишком поздно. Если опухоль не выходит за пределы яичников, то выживаемость пациентов составляет 73 %, когда появились метастазы, этот показатель снижается до 5 %.
Исключение составляют герминогенные опухоли, они имеют хороший прогноз. Выживаемость в этом случае составляет 90 %.
Профилактика
В медицине установлено, что употребление длительный период времени монофазных контрацептивов имеет профилактическое действие относительно доброкачественных новообразований. Но подбор таких средств должен осуществляться строго врачом, так как существует риск развития гормональных нарушений.
С целью профилактики не рекомендуется прерывать беременность, особенно, если она первая. Также минимальный риск развития опухолей яичников имеют те женщины, что перенесли перевязку маточных труб. Почему так происходит, в медицине не установлено.
Медики рекомендуют с целью профилактики новообразований употреблять больше клетчатки, витамина А, селена, избегать радиоактивных и ультрафиолетовых облучений, вести здоровый образ жизни, иметь одного постоянного полового партнера. Также необходимо заранее планировать беременность, проходить обследование, своевременно лечить гормональные нарушения и ЗППП.
Заключение

гинеколог / Стаж: 28 лет
Дата публикации: 2019-03-27
гинеколог / Стаж: 26 лет
Опухоли яичников — очень часто встречающаяся патология, занимающая 2-е место в ряду прочих видов новообразований женской половой сферы, из них около 90% являются доброкачественными.
Практически каждая женщина любого возраста сталкивалась с каким-либо заболеванием яичников, которому сопутствовало увеличение их размеров, а доброкачественная опухоль яичника у женщины репродуктивного возраста может образоваться в одном из 70 случаев. Группу данных опухолей яичников составляют патологические образования из тканигонад (овариальной ткани) вследствие размножения клеток ткани и их дифференцировки, т.е. мутирования, которые поражают женщин от подросткового до пожилого возраста.
Актуальная проблема гинекологии сегодня — поражение опухолями яичников молодых женщин, имеющих возможность рожать детей, что ведет к снижению их репродуктивного потенциала. И хуже всего то, что значительная часть доброкачественных опухолей имеет склонность к озлокачествлению (малигнизациии), результаты лечения злокачественных новообразований оставляют желать лучшего по причине диагностирования поздних стадий заболевания по вине самих пациенток.

Классификация доброкачественных опухолей яичников
Доброкачественные опухоли яичников, классификация которых предложена отечественными учёными и утверждённая ВОЗ, исходя из клинико-морфологических исследований:
- Эпителиального происхождения опухоли (эпителиальные опухоли возникают только после полового созревания):
- Серозные (цилиоэпителиальные) опухоли — цистаденома, папиллярная цистаденома, поверхностная папиллома, аденофиброма и цистаденофиброма — 60% эпителиальных опухолей.
- Муцинозные опухоли — цистаденома, аденофиброма и цистаденофиброма.
- Муцинозная кистозная опухоль с пристеночными узлами.
- Муцинозная кистозная опухоль с псевдомиксомой брюшины.
- Эндометриоидные опухоли — цистаденома, аденофиброма и цистаденофиброма.
- Светлоклеточные (мезонефроидные) опухоли — цистаденома, аденофиброма и цистаденофиброма. Светлые клетки содержат гликоген. Предположительно, часть их образуется из Вольфова протока.
- Переходно-клеточные опухоли —опухоли Бреннера, муцинозные фиброэпителиомы (схожи с фибромами).
- Опухоли стромы полового тяжа формируются из полового тяжа или мезенхимы эмбриональных гонад.
- Опухоли стромально-клеточные содержат гранулёзные клетки, тека-клетки, коллагенпродуцирующие клетки, клетки Сертоли и Лейдига. В большинстве своем это гормонально-активные — гранулезоклеточная опухоль, текаклеточная опухоль (нередко в сочетании с миомой матки), гранулезотекаклеточная опухоль.
- Герминогенные опухоли (дермоидные кисты, струма яичника), герминогенные опухоли полового тяжа.
- Нетипичные (неклассифицируемые) опухоли — нет возможности установить их овариальный или тестикулярный тип.
Профилактика доброкачественных опухолей яичников
Профилактика доброкачественных опухолей яичников практически невозможна. Только регулярные гинекологические осмотры и УЗИ смогут своевременно выявить крупные новообразования в гонадах. Необходимо следить за изменениями менструального цикла, появлением тех или иных болезненных или дискомфортных проявлений и срочно обращаться к гинекологу при малейшем отклонении от нормы.
Остро стоящий вопрос об этиологии и патогенезе доброкачественных опухолей яичников остается спорным и до конца не определённым. Выдвигается несколько теорий по данному вопросу, где гормональные расстройства стоят на первом месте, роль вирусных инфекций и генетической предрасположенности также не оспаривается:
- чрезмерная выработка эстрогена (гиперэстрогения), разлад гормональных взаимоотношений;
- эмбриональные и другие тканевые остатки после формирования яичников;
- генетическая склонность по материнской линии;
- неблагоприятные экологические и социальные факторы также не сбрасываются со счетов.
Существуют предположения, что доброкачественные опухоли полового тяжа и герминогенные опухоли могут сформироваться в результате эмбриональных нарушений на фоне гипергонадотропинемии, что дает понимание возрастных пиков заболеваемости опухолями яичников в периодах полового созревания и предменопаузы.
Факторы риска образования доброкачественных опухолей гонады:
- раннее/запоздалое начало менструации (менархе);
- первичная аменорея;
- воспалительные заболевания придатков;
- инфекционные болезни;
- наследственные эндокринные патологии;
- запоздалый или преждевременный климакс;
- очаговые гиперплазии;
- проблемы с деторождением в связи с ослаблением функций гонад и гипоэстрогения;
- фолликулярные кисты яичников;
- миома матки;
- высокая калорийность рациона с большим содержанием насыщенных жирных кислот или недостаточное питание;
- генетическая предрасположенность;
- первичное бесплодие;
- курение.
Нейроэндокринные нарушения, дисфункция щитовидной железы и ожирение достоверно не ассоциированы с развитием опухолей яичников и доказательной базы не имеют.
Иногда опухоли растут внутрь, раздвинув листки широких связок, часто смещая и сдавливая мочеточники (чаще в подростковом возрасте). Также нередко возникает нагноение содержимого или стенки опухоли при совмещении с вторичной инфекцией. Такой гнойник может сформировать свищ, прорвавшись в мочевой пузырь или прямую кишку.
Доброкачественная опухоль яичника, симптомы которой характерны практически для всех доброкачественных опухолей:
- тянущие, разлитые, постоянные или периодические боли в нижней части живота, иногда отдающие в подложечную область или подреберье, а при перекруте ножки, кровоизлиянии или дегенерации, разрыве опухолевой капсулы — внезапные острые, режущие боли;
- нарушения мочеиспускания и метеоризм, в зависимости от места расположения опухоли;
- увеличенный живот;
- появление затвердения, тяжести в животе;
- невозможность забеременеть;
- общая слабость, одышка;
- синдром Мейгса;
- снижение массы тела;
- гипотрофия молочных желез и клитора;
- снижение либидо;
- огрубение голоса;
- облысение;
- разлад в графике менструальных циклов.
На начальных стадиях развития всех разнообразных типов доброкачественных опухолей яичников клиническая картина их выражается недостаточностью или полным отсутствием симптомов. Диагностика включает следующий мероприятия:
- составление полного анамнеза пациентки;
- гинекологическое исследование, малоинформативное в начале заболевания, в дальнейшем позволяет определить место формирования, величину, консистенцию, подвижность, болезненность, тип поверхности опухоли, её связи с органами малого таза;
- ректовагинальное пальпирование предотвратит прорастание опухоли яичников в близлежащие органы;
- УЗИ органов малого таза — основной и обязательный метод исследования — выдает информацию о размерах, формах, структуре, месте расположения опухоли;
- УЗИ влагалища (трансвагинальная эхография) позволяет получить более конкретную информацию о происхождении (доброкачественная или злокачественная) опухоли по специальной шкале;
- экстирпация матки с придатками (особенно при миоме матки) в пред- и постклимактерическом периоде;
- применение маркеров антигена CA 125 и секреторного белка HE4 поможет охарактеризовать доброкачественное или злокачественное происхождение опухоли яичников, однако они часто показывают повышенные показатели даже при доброкачественном образовании;
- гастроскопия, цистоскопия, экскреторная урография, ирригоскопия, колоноскопия, ректороманоскопия — дополнительные методы исследования для дифференцировки от вторичных опухолей гонад;
- лапароскопия как метод диагностики, дающий 100%-ую точность, при доброкачественности обнаруженного образования его удаляет, а при обратном диагнозе продолжается лапаротомией;
- крупное новообразование, обнаруженное до первого менструального кровотечения (менархе) или в постменопаузе, наиболее часто оказывается истинной опухолью, и тогда требуются дополнительные исследования или оперативное вмешательство.
В процессе диагностики отделяются ретенционные кисты яичников (регрессирующие за 1-3 менструальных цикла или после КОК) от истинных опухолей.
Базовым методом лечения доброкачественных опухолей яичников остается хирургический. Эти опухоли отличаются от злокачественных тем, что не разрастаются за пределы яичников, что весьма важно для положительной динамики хирургического лечения. Масштабность оперативного вмешательства зависит от:
- возраста пациентки;
- репродуктивного статуса больной;
- гистологического типа опухоли.
Когда диагностирована доброкачественная опухоль яичника, лечение заключается в ряде хирургических методов, планово или экстренно (при осложнениях) способных радикально решить проблему, избежать рецидивов и сохранить высокое качество жизни пациенток:
- аднексэктомия (овариэктомия) — удаление поражённого яичника;
- клиновидная резекция яичника (органосохраняющая операция) с экстренной гистологической диагностикой и ревизией другого яичника для пациенток детородного возраста (однако необходимо помнить, что удаление яичника вместе с опухолью повышает риск бесплодия);
- пангистерэктомия (лапароскопически или вагинально) в предменопаузе пациентки — при двустороннем доброкачественном опухолевом процессе или в случае подозрения на малигнизацию.
Доброкачественные опухоли яичников – группа патологических дополнительных образований овариальной ткани, возникающих в результате нарушения процессов клеточной пролиферации и дифференцировки. Развитие доброкачественной опухоли яичника может сопровождаться болями в животе, нарушением менструальной и репродуктивной функций, дизурией, расстройством дефекации, увеличением размеров живота. Диагностика доброкачественных опухолей яичников основывается на данных влагалищного исследования, УЗИ, определении опухолевых маркеров, МРТ, лапароскопии и др. исследований. Лечение опухолей яичников оперативное в целях восстановления специфических женских функций и исключения малигнизации.
- Причины развития доброкачественных опухолей яичников
- Классификация
- Симптомы доброкачественных опухолей яичников
- Диагностика
- Лечение доброкачественных опухолей яичников
- Профилактика
- Цены на лечение
Общие сведения
Доброкачественные опухоли яичников являются острой проблемой гинекологии, поскольку довольно часто развиваются у женщин детородного возраста, вызывая снижение репродуктивного потенциала. Среди всех образований яичников доброкачественные опухоли составляют около 80%, однако многие из них склонны к малигнизации. Своевременное выявление и удаление овариальных опухолей крайне актуально в плане профилактики рака яичников.
Причины развития доброкачественных опухолей яичников
Вопрос о причинности доброкачественных опухолей яичников остается дискуссионным. Различные теории рассматривают в качестве этиологических моментов гормональную, вирусную, генетическую природу овариальных опухолей. Считается, что развитию доброкачественных опухолей яичников предшествует состояние гиперэстрогении, вызывающее диффузную, а затем и очаговую гиперплазию и пролиферацию клеток. В развитии герминогенных образований и опухолей полового тяжа играют роль эмбриональные нарушения.
К группам риска по развитию доброкачественных опухолей яичников относятся женщины с высоким инфекционным индексом и преморбидным фоном; поздним менархе и нарушением становления менструальной функции; ранним климаксом; частыми воспаления яичников и придатков матки (оофоритами, аднекситами), первичным бесплодием, миомой матки, первичной аменореей, абортами. Доброкачественные опухоли яичников нередко бывают ассоциированы с наследственными эндокринопатиями – сахарным диабетом, заболеваниями щитовидной железы, носительством ВПЧ и вируса герпеса II типа.
Классификация
Согласно клинико-морфологической классификации доброкачественных опухолей яичников выделяют:
- эпителиальные опухоли (поверхностные эпителиальностромальные). Доброкачественные опухоли яичников эпителиального типа представлены серозными, муцинозными, эндометриоидными, светлоклеточными (мезонефроидными), смешанными эпителиальными опухолями и опухолями Бреннера. Наиболее часто среди них оперативная гинекология сталкивается с цистаденомой и аденомой.
- опухоли полового тяжа и стромальные. Основным видом стромальных опухолей является фиброма яичника.
- герминогенные опухоли. К числу герминогенных опухолей относятся тератомы, дермоидные кисты и др.
По признаку гормональной активности дифференцируют гормонально неактивные и гормонпродуцирующие доброкачественные опухоли яичников. Последние из них могут быть феминизирующими и верилизирующими.
Симптомы доброкачественных опухолей яичников
К ранним и относительно постоянным симптомам доброкачественных опухолей яичников относятся тянущие, преимущественно односторонней боли с локализацией внизу живота, не связанные с менструацией. Могут наблюдаться поллакиурия и метеоризм в результате давления опухоли на мочевой пузырь и кишечник. На этом фоне пациентки нередко отмечают увеличение размеров живота.
По мере своего роста доброкачественные опухоли яичников обычно образуют ножку, в состав которой входят связки артерии, лимфатические сосуды, нервы. В связи с этим нередко клиника манифестирует с симптомов острого живота, обусловленного перекрутом ножки опухоли, сдавлением сосудов, ишемией и некрозом. У четверти пациенток с доброкачественными опухолями яичников наблюдается нарушение менструального цикла, бесплодие. При фибромах яичников могут развиваться анемия, асцит и гидроторакс, которые регрессируют после удаления опухолей.
Феминизирующие опухоли способствуют преждевременному половому созреванию девочек, гиперплазии эндометрия, дисфункциональным маточным кровотечениям в репродуктивном возрасте, кровянистым выделениям в постменопаузе. Вирилизирующие доброкачественные опухоли яичников сопровождаются признаками маскулинизации: аменореей, гипотрофией молочных желез, бесплодием, огрубением голоса, гирсутизмом, гипертрофией клитора, облысением.
Диагностика
Доброкачественные опухоли яичников распознаются с учетом данных анамнеза и инструментальных обследований. При гинекологическом исследовании определяется наличие опухоли, ее локализация, величина, консистенция, подвижность, чувствительность, характер поверхности, взаимоотношения с органами малого таза. Проведение ректовагинального исследования позволяет исключить прорастание опухоли в смежные органы.
Трансабдоминальное УЗИ и трансвагинальная эхография в 96% случаев позволяют дифференцировать доброкачественные опухоли яичников от миомы матки, воспалительных процессов в придатках. В нетипичных случаях показано проведение компьютерной и/или магнитно-резонансной томографии.
При обнаружении любых опухолевых процессов в яичниках производится определение опухолевых маркеров (СА-19-9, СА-125 и др.). При нарушениях менструального цикла или постменопаузальных кровотечениях прибегают к проведению раздельного диагностического выскабливания и гистероскопии. Для исключения метастатических опухолей в яичники по показаниям выполняются гастроскопия, цистоскопия, экскреторная урография, ирригоскопия, колоноскопия, ректороманоскопия.
Диагностическая лапароскопия при доброкачественных опухолях яичников обладает 100%-ной диагностической точностью и нередко перерастает в лечебную. Истинные доброкачественные опухоли яичников дифференцируют с ретенционными кистами яичников (последние обычно исчезают в течение 1-3-х менструальных циклов самостоятельно или после назначения КОК).
Лечение доброкачественных опухолей яичников
Обнаружение доброкачественной опухоли яичника является однозначным показанием к ее удалению. Хирургическая тактика в отношении доброкачественных опухолей яичников определяется возрастом, репродуктивным статусом женщины и гистотипом образования. Обычно вмешательство заключается в удалении пораженного яичника (оофорэктомии) или аднексэктомии. У пациенток репродуктивного возраста допустимо выполнение клиновидной резекции яичника с экстренной гистологической диагностикой и ревизией другого яичника.
В перименопаузе, а также при двусторонней локализации доброкачественных опухолей яичников или подозрении на их малигнизацию удаление придатков производится вместе с удалением матки (пангистерэктомия). Доступом выбора при доброкачественных опухолях яичников в настоящее время является лапароскопический, позволяющий уменьшить операционную травму, риск развития спаечного процесса и тромбоэмболии, ускорить реабилитацию и улучшить репродуктивный прогноз.
Профилактика
Доказано, что длительный прием монофазных КОК обладает профилактическим действием в отношении доброкачественных опухолей яичников. Для исключения нежелательных гормональных изменений, важно, чтобы подбор контрацепции осуществлялся только специалистом-гинекологом. Кроме того, отмечено, что у пациенток с реализованной генеративной функцией, доброкачественные опухоли яичников развиваются реже. Поэтому женщинам настоятельно не рекомендуется прерывание беременности, в особенности первой.
Также известно, что женщины, перенесшие гистерэктомию или перевязку маточных труб, имеют меньшие риски развития опухолей яичников, хотя данный протективный механизм остается невыясненным. Определенное значение в профилактике доброкачественных опухолей яичников отводится достаточному употреблению растительной клетчатки, селена и витамина А. В качестве мер скрининга доброкачественных опухолей яичников выделяют регулярные гинекологические осмотры и УЗИ малого таза.
Читайте также:

