Видны ли на флюорографии опухоли средостения


Ирина работала в торговле, когда вышла на пенсию, подрабатывала в кафе на кухне: чистила овощи, мыла посуду. Женщина не скрывает, что 30 лет курила.
— Раз в год мы проходили медосмотр, и в июле я делала флюорографию в своей поликлинике. Все было в порядке.
Она показывает две флюорографии: одну за 2017 год, вторую — за 19 июля 2018-го. В последней указано, что легочные поля чистые, корни структурны, синусы свободны.
— В середине августа у меня начались слабость, боли в груди, кашель. Если раньше ходила пешком на работу и с работы, то уже старалась где-то подъехать. Я лечилась народными средствами. 5 сентября пошла к участковому терапевту, меня послушали, назначили антибиотики, я их пропила, но состояние не улучшилось, хотя анализы были хорошие. Я думала, что, может, в груди болит из-за того, что надорвалась на работе, и уточнила, можно ли сделать снимок. На что мне сказали, что последняя флюорография была хорошей.

Ирина рассказывает, что через некоторое время, так как боль не уходила и она практически перестала спать по ночам, обратилась уже к невропатологу.
— Думала, что, может, невропатолог даст мне направление на рентген. Но он сказал, что таких направлений не дает. Я плохо спала, поэтому мне назначили снотворное и специальную мазь, которой я мазала грудину.
В начале октября Ирина пошла уже к хирургу — подумала, может у него получит направление на рентген.
— У меня была сильная боль в груди, и я попросила сделать снимок. Врач дала направление. Мне сделали рентген и сразу же вызвали скорую, отвезли в 9-ю больницу с воспалением легких.
В больнице Ирину лечили в пульмонологическом отделении.
— Там мне сделали компьютерную томографию и биопсию из бронхов. Если честно, я даже стала поправляться, бодренькая была.
После лечения Ирине назначили консультацию в Минском городском онкологическом диспансере. Там она и услышала свой диагноз — рак.
По словам Ирины, примерно неделю она ждала начала химиотерапии. В это время ее состояние ухудшалось.
— Я ничего не ела, была сильная рвота и одышка. По квартире было тяжело пройти даже до туалета. Мы вызвали скорую, врачи приехали, но просто выслушали жалобы. Через некоторое время мы снова вызвали скорую. Медики вкололи мне сильное обезболивающее, противорвотное. Полегчало. Но когда действие лекарств закончилось, все началось снова, и мы опять вызвали скорую.
Анна, дочь Ирины, говорит, что лечащий врач объяснил, что рак прогрессирует. В такой ситуации можно обратиться в хоспис, что они и сделали. В хосписе выписали бесплатные обезболивающие препараты.
— Мама как-то сказала, что она ничего не ест, а брюки при этом застегнуть не может, потому что ощущение, что растет живот. Мы просто открыли google и написали вопрос, что это может значить. Оказалось, что в таком случае в организме может скапливаться жидкость, которая сильно давит на другие органы, дает одышку, рвоту. Мы снова вызвали скорую, сделав акцент на эти симптомы, и маму забрали в 5-ю городскую больницу. Там ей вывели жидкость из организма: сделали прокол со спины и вывели 900 мл и возле сердца из мешочка вывели еще 750 мл.

Когда началась химиотерапия, Ирина стала себя чувствовать лучше.
— Знаете, за три месяца я прошла три больницы, реанимацию, а мне ведь до этого никогда в жизни даже капельницу не ставили. Когда мне сказали про хоспис, я даже не поняла, как это, я что — умираю? Я как будто в другой мир попала. Сейчас я все время думаю, что было бы, если бы в поликлинике мне дали направление на рентген сразу, как я попросила? Не знаю, изменилось бы что-то?
В 7-й городской поликлинике Минска, к которой прикреплена Ирина, комментировать ее ситуацию отказались, сославшись на конфиденциальность персональных данных.
Возможно, эта общая информация сможет помочь другим пациентам обратить внимание на свое здоровье.
Алексей Сарафанов, заведующий рентгенодиагностическим отделением Минского городского клинического онкодиспансера, объяснил, что флюорография не является методом диагностики рака. По ней у пациентов находят туберкулез.
— Флюорография была разработана в первую очередь для определения туберкулеза легких. Сейчас флюорограф цифровой, и все, что выводится, можно посмотреть на компьютере. Снимок достаточно близкий к рентгенографии, но во время флюорографии изображение получается только в одной проекции. А есть некоторые структуры, например средостение (место в средней части грудной полости, где находятся сердце, аорта, бронхи. — Прим. TUT.BY), и за ним тоже может быть опухоль, но она на флюорографии не будет видна. Такая специфика формирования изображения.
Фотография используется в качестве иллюстрации. Фото с сайта onco.me
По словам специалиста, на флюорографии тяжелее всего увидеть центральный рак. В эпикризе Ирины Д. также указано, что у нее именно центральный рак правого верхнедолевого бронха с множественными метастазами обоих легких.
— Центральный рак исходит из крупных бронхов, а тень крупных бронхов может прятаться за тенью сердца или накладываться на тень сердца на рентгенограмме и флюорограмме. Это от врачей не зависит, потому что у каждого метода диагностики есть свои достоинства и недостатки. На той же флюорографии периферический рак легких лучше виден, так как он расположен больше к периферии легких.
С другой стороны, рентген делает изображение в прямой и боковой проекции. Что не видно на прямой проекции, можно увидеть на боковой. Для медиков это увеличивает шансы обнаружить небольшие очаги опухоли в легких. Но все равно изображение не позволяет выявить все очаги. Лучше всего опухоль в легких показывает низкодозная компьютерная томография. Она может показать даже мелкие образования.
— Но даже если делать низкодозную компьютерную томографию раз в год, это тоже может не дать стопроцентную гарантию, что рак найдут на начальной стадии. Например, исследование провели, опухоли не было, а через месяц-два она уже появилась. Такое тоже может быть, — рассказывает Алексей Сарафанов. — Есть злокачественные опухоли, которые очень быстро развиваются, даже в течение трех-четырех месяцев. Такие опухоли могут за короткий срок дать метастазы в другие органы.
Как уменьшить количество случаев рака легких и снизить от него смертность?

Владимир Караник, главный врач Минского городского клинического онкологического диспансера. Фото: Дмитрий Брушко, TUT.BY
Владимир Караник, главный врач Минского городского клинического онкологического диспансера, говорит, что рак легкого — коварная болезнь. Скорость ее распространения зависит от агрессивности опухоли, гистологической формы и локализации.
Врач также рассказывает, что если опухоль локализуется позади сердца или в бронхе — флюорографией она не визуализируется. Это предел метода.
— Какие-то онкологические проблемы с помощью флюорографии врачи находят попутно. Согласно данным международных исследований, выполнение флюорографии раз в год или два раза в год не снижает риск смерти от рака легкого. Если опухоль локализуется в бронхе — этого на данном исследовании просто не видно. И о ней можно косвенно судить только, когда нарушается вентиляция части легкого. Рентгенолог видит не опухоль, а то, что в часть легкого перестал поступать воздух, и опосредованно понимает, что там есть какие-то проблемы. Но если опухоль не вызывает нарушения вентиляции и располагается за тенью сердца, то ее выявить невозможно, пока она не достигнет таких размеров, когда выйдет за тень сердца или пока не появятся отдаленные метастазы.
Владимир Караник не отрицает, что флюорография сегодня кому-то действительно спасает жизнь. Но это происходит только в случае удачного, если так можно сказать, расположения опухоли.
— Если опухоль локализуется в плащевом слое легкого, она четко видна, и рентгенолог ее тоже видит, и это позволяет более-менее рано ее выявить. Но флюорография — это не тот метод, который позволяет на 100% выявить рак легкого на ранней стадии. И здесь далеко не все зависит от квалификации врача. Сегодня даже выполнение компьютерной томографии для скрининга рака легкого, по данным Всемирной организации здравоохранения, оправдано для мужчин в возрасте от 50 до 75 лет со стажем курения более 30 лет при условии, что они выкуривают больше пачки в день. Нигде в мире компьютерную томографию для скрининга рака легкого у женщины не используют, учитывая дозу облучения и показатели соотношения пользы и вреда.
— Ни одна из программ скрининга не заменяет необходимость отказа от вредных привычек. Здоровье человека от 40 до 50% — это генетика, 40% — это образ жизни и 10−15% — медицина, — говорит Владимир Караник. — Поэтому самый эффективный метод снижения риска смертности от рака легкого — это не ежегодная флюорография и низкодозная компьютерная томография, а отказ от вредных привычек. Да, мы не в силах изменить свой генетический код, но более внимательно относиться к своему здоровью и оградить организм от многих нежелательных воздействий нам вполне по силам. И это будет самый эффективный способ снижения риска возникновения злокачественной опухоли и смерти от нее.
Рак средостения – это собирательное понятие, в которое входят злокачественные новообразования, локализующиеся в срединных отделах грудной полости (медиастинальном пространстве).
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
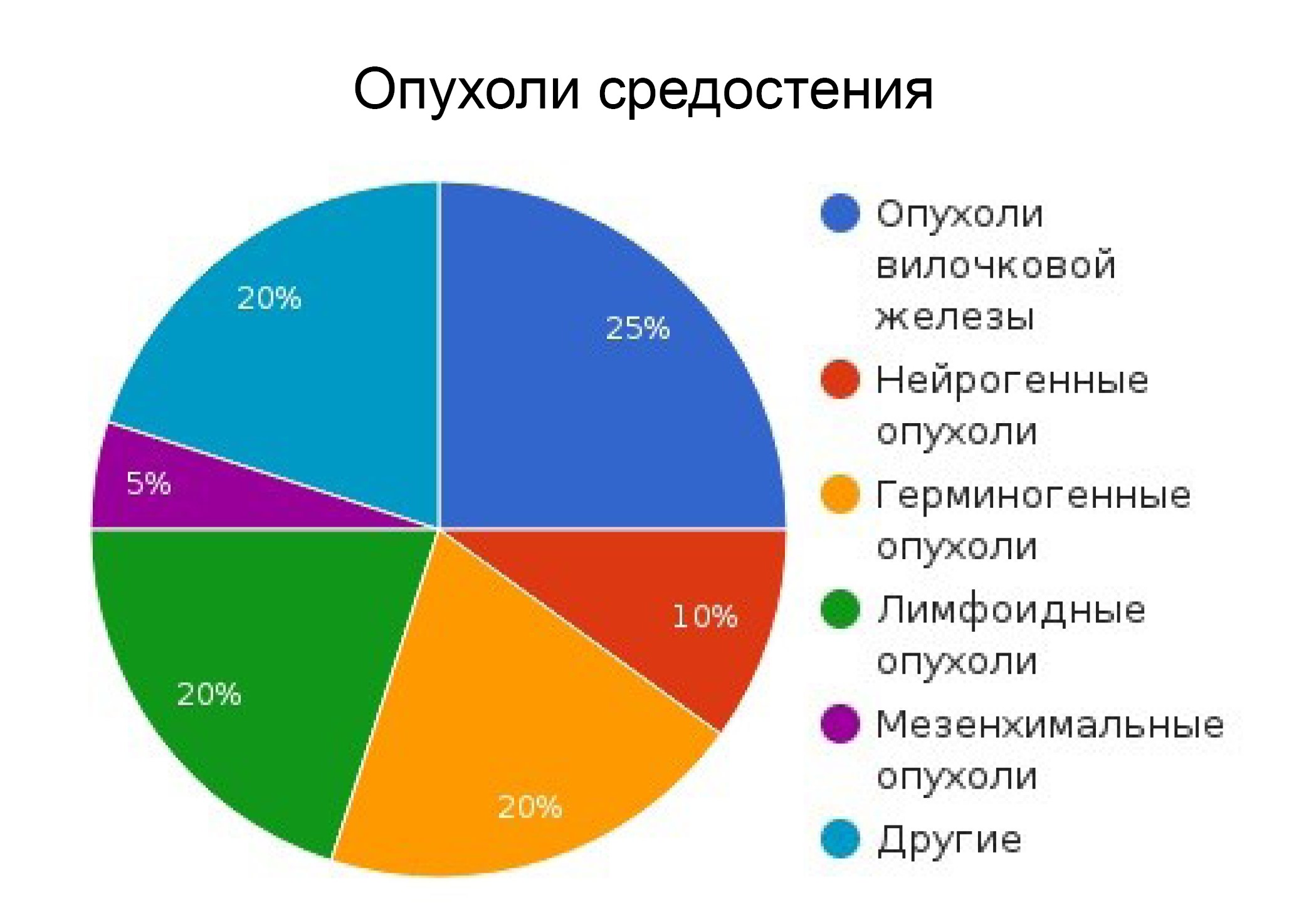
Чаще всего, рак средостения представлен следующими морфологическими формами:
- Лимфомы.
- Тимомы.
- Ангиосаркомы.
- Нейробластома.
- Дисгерминома.
- Хондросаркома.
- Остеобластосаркома.
Также злокачественные опухоли средостения могут быть результатом метастазирования рака другой локализации, например, меланомы, рака легкого, пищевода, молочной железы, колоректального рака и др.
Причины
Причины, приводящие к развитию рака средостения, неизвестны. Предполагается, что определенную роль играет воздействие следующих факторов:
- Ионизирующее излучение. В пользу этой теории говорит то, что лимфомы средостения чаще развиваются у людей, проходивших лучевую терапию по поводу лечения онкозаболеваний другой локализации.
- Канцерогенные вещества, которые встречаются в бытовой химии, сельском хозяйстве и промышленных производствах.
- Вирусы Эпштейн-Барра, ВИЧ и др.
- Помимо этого, рак средостения может быть следствием малигнизации изначально доброкачественной опухоли, например, тимомы.
Классификация
В зависимости от исходного места возникновения опухоли, рак средостения разделяют на первичный и вторичный.
К первичному раку относят:
- Опухоли, происходящие из собственных тканей средостения. Это нейрогенные опухоли (нейробластомы, нейросаркомы), мезенхимальные новообразования (фибросаркома, ангиосаркома, лимфома, лимфосаркома, липосаркома и др).
- Опухоли, происходящие из тканей, смещенных в полость средостения во время эмбрионального развития человека — сюда относят рак из тканей щитовидной железы (злокачественный внутригрудной зоб), тератомы (опухоли из мультипотентных клеток), хорионэпителиомы, дисгерминомы.
Также рак средостения классифицируют в зависимости от локализации новообразования. Здесь выделяют:
- Опухоли, располагающиеся в верхнем средостении: лимфомы, тимомы, злокачественный медиастинальный зоб.
- Опухоли, располагающиеся в нижнем средостении: помимо тимом и лимфом здесь обнаруживаются тератомы.
- Опухоли, располагающиеся в среднем средостении. Здесь чаще всего локализуются неврогенные новообразования.
Симптомы
Какое-то время рак средостения протекает бессимптомно, клинические проявления начинаются, когда опухоль достигает определенных размеров.
Симптоматика доброкачественных и злокачественных опухолей сходна, с той разницей, что при злокачественных новообразованиях прогрессирование будет происходить быстрее.
В целом симптомы рака средостения можно разделить на 4 группы:
- Симптомы, связанные с локальным действием опухоли на ткани — сдавление или прорастание в органы.
- Общие симптомы, характерные для онкопатологии: слабость, повышенная утомляемость, похудение и др.
- Специфичные симптомы, характерные для той или иной гистологической формы рака.
- Боль. Она может возникать по разным причинам, например, из-за сдавления или прорастания новообразования в нервные стволы или соседние органы. Боль может отдавать в плечо, лопатку, шею.
- Синдром Горнера — птоз, миоз, эндофтальм и покраснение лица на стороне поражения. Развивается из-за блокады плечевого нервного сплетения.
- При поражении возвратного нерва возникает осиплость голоса.
- Сдавление трахеи и бронхов приводит к одышке.
- Вовлечение в процесс пищевода приводит к дисфагии — затруднению прохождения пищевого комка.
- Синдром верхней полой вены. Он развивается из-за сдавления вены опухолью. Проявляется набуханием шейных вен, посинением лица, одышкой, чувством тяжести в голове.
- Для лимфомы характерно повышение температуры, ночная потливость, зуд кожи.
- Злокачественный внутригрудной зоб проявляется симптомами тиреотоксикоза.
- При фибросаркомах развиваются приступы гипогликемии, когда уровень глюкозы в крови резко снижается.
- Для тимомы характерен синдром Кушинга и слабость мышц (миастения).
Диагностика
Обнаружить опухоль помогают лучевые методы диагностики — рентгенография органов грудной клетки в двух проекциях и компьютерная томография. Окончательно установить диагноз можно только после морфологического изучения фрагмента опухоли. Чтобы получить материал для исследования, проводят биопсию одним из следующих методов:
- Трансбронхиальная биопсия. В этом случае забор материала осуществляется во время бронхоскопии.
- Трансторакальная биопсия — опухоль пунктируется через прокол грудной клетки под контролем УЗИ или КТ.
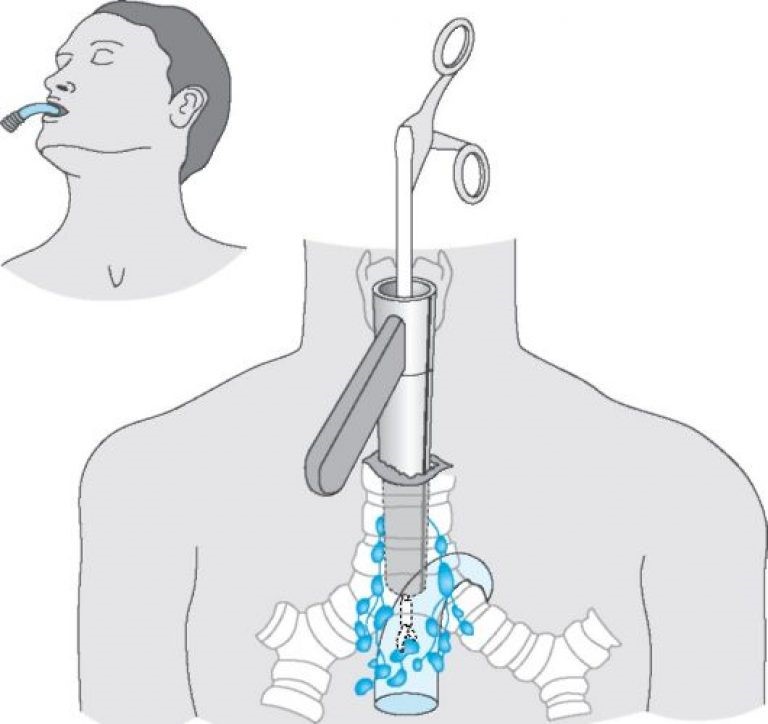
Также высокоинформативным методом диагностики являются видеоассистированная торакоскопия и медиастиноскопия. С их помощью можно осмотреть грудную и медиастинальную полость и под непосредственным визуальным контролем взять материал для исследования.
Лечение
Методы лечения рака средостения определяются гистологическим типом новообразования, его локализацией и размерами.
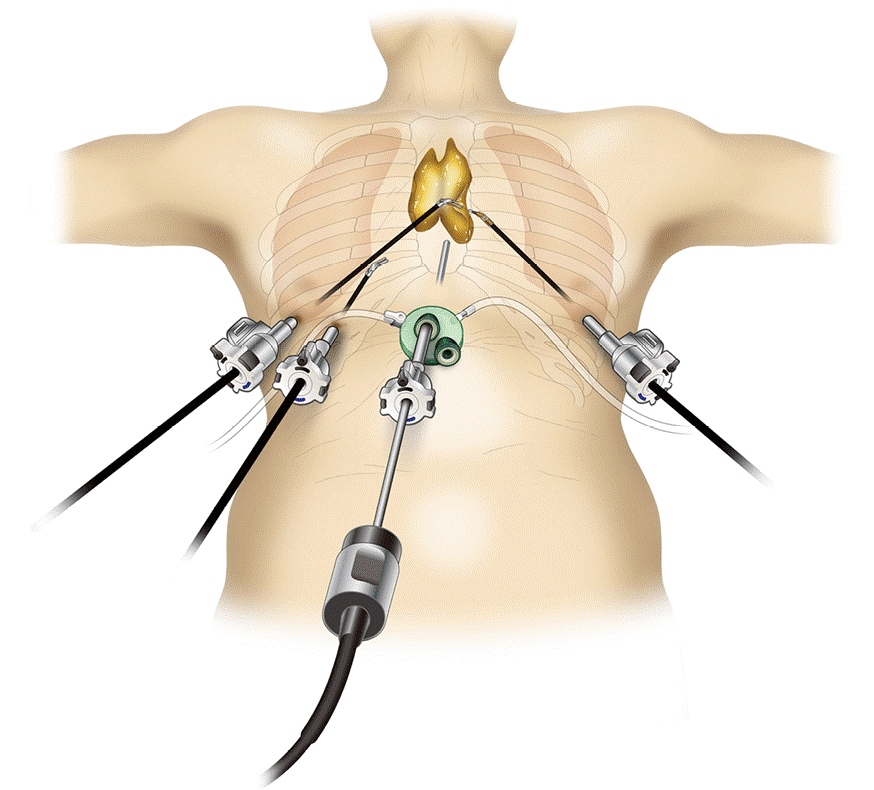
Хирургическое удаление новообразования является ключевым методом лечения опухолей средостения нелимфогенного происхождения. Во время операции удаляются все злокачественные ткани, лимфоузлы и жировая клетчатка.
Сложность хирургического лечения заключается в том, что в данной анатомической зоне располагаются жизненно важные органы, магистральные кровеносные сосуды и нервные стволы. Поэтому в стремлении радикального удаления опухоли приходится проводить сложные комбинированные операции с резекцией и пластикой этих органов (перикард, легкие, кровеносные сосуды).
При обнаружении значительной исходной опухолевой инвазии, лечение начинают с неоадъювантной химио-, лучевой или химиолучевой терапии. После проведения нескольких курсов проводят повторное обследование и решаю вопрос возможности выполнения радикальной операции. При планировании операции, необходимо учитывать рубцовые изменения, возникающие из-за облучения.
В ряде случаев проводятся паллиативные операции — резекции опухоли. Они призваны устранить компрессию органов средостения и предотвратить развитие осложнений. После таких вмешательств лечение продолжается посредством химио- или лучевой терапии.
Химиотерапия является основным методом лечения лимфогенных опухолей (лимфом) средостения. Она применяется в неоадъювантном и адъювантном режимах. В первом случае, ХТ преследует цель уменьшить размер новообразования и перевести его в резектабельное состояние, во втором — уничтожить оставшиеся злокачественные клетки и предотвратить рецидив.
Помимо этого, химиотерапия применяется в качестве поддерживающего лечения при нерезектабельных опухолях. В этом случае она проводится для замедления опухолевого роста, облегчения состояния больного и продления его жизни.
Лучевая терапия используется в рамках комбинированного лечения радиочувствительных опухолей (тератомы, тимомы и др). Дооперационному облучению подлежат опухоли с инвазией в окружающие ткани. Такое лечение позволит уменьшить объем опухолевой массы и перевести ее в операбельное состояние.
Послеоперационная лучевая терапия назначается при некоторых видах рака средостения, которые являются чувствительными к облучению. Это может быть макроскопически остаточная опухоль, которую невозможно, по каким-либо причинам, удалить во время операции (резекция опухоли), или при наличии злокачественных клеток в краях отсечения, обнаруженных во время срочного морфологического исследования.
Также облучение проводится в рамках паллиативного лечения, оно позволяет уменьшить размер новообразования, устранить сдавление внутренних органов и облегчить состояние больного.
Прогноз заболевания будет определяться гистологическим типом новообразования, его стадией и возможностью проведения радикального лечения. Больные после окончания лечения рака средостения находятся под наблюдением врачей с целью своевременного выявления рецидива или прогрессирования заболевания.
Ну а цель такой рекомендации он озвучи)л?
Вторая бронхоскопия результатов не дала, и материала было мало (т.к.биопсию особо неоткуда брать), а по тому, что взяли-снова диагноз не подтвердился. Сказал, что бронхоскопию делают до трех раз, этот контрольный.. Может есть еще какая-то диагностика, кроме видеоторакоскопии, например консультация иммунолога, может что-то дать? И еще, подскажите, пожалуйста, не может ли воспаление узлов средостения иметь бактериальную природу, например, при попадании инфекции в грудную клетку? У меня тонзиллит и пару месяцев назад по-моему была травма корня языка и боль в районе трахеи. и сейчас слизистая горла и миндалин гипертрофирована, под правой миндалиной постоянно бугорки, из-за этого свербит и кашелт. Прошусь на прием к лору, но пока попасть не получается.. спасибо
Сделали третью бронхоскопию. Ее результаты оказались еще лучше двух предыдущих. Нет сдавления.
Хорошо, понятно. Если уж патология в средостении, то, может быть, имеет смысл медиастиноскопия, а не торакоскопия. А что, вопрос поднялся и о торакоскопии? Сегодня был консилиум по поводу меня.. я ведь уже месяц без диагноза.. Решили все-таки делать видеоторакоскопию.. Думаю, соглашаться или нет.
По поводу чего? Онкозаболевания? По онкозаболеваниям консультирует онколог, а не иммунолог.
Я имела ввиду анализ на онкомаркеры. Или при опухолях средостения их нет?
Сегодня взяла сканы КТ - динамика положительная по сравнению с прошлой КТ. Сейчас попробую открыть файлы и как-нибудь сюда выложить. Спасибо
По представленным снимкам делать какие-то заключения вообще невозможно. Вполне очевидно, что рабочий диагноз выставлялся по КТ. Несмотря на положительную динамику, раз уж какая-то опухоль определялась по КТ, все равно придется исключать онкопатологию (и, да, лимфому в частности).
Думаю, соглашаться или нет
Любопытно - какие именно мысли склоняют вас к мнению "не соглашаться"?
Я имела ввиду анализ на онкомаркеры.
Я это понял. Но еще раз уточняю - иммунолог-то здесь каким боком?
Или при опухолях средостения их нет?
Онкомаркеры не подразделяются по топографии (местонахождению) опухолей, они подразделяются по типам рака.
Мне не совсем понятно ваше упорство в отношении маркеров и одновременное пренебрежение к заключению консилиума. Вполне очевидно из вашего текста, что ваши врачи смущены не менее вас, что вы более месяца без диагноза. Думаю, что лучше следовать плану ваших врачей, они ведь не отфутболивают вас домой без диагноза.
Это ведь операция под общим наркозом.
Диагностическая процедура под общим обезболиванием. Вас наркоз пугает или что-то еще?
Хотелось верить, что в наше время есть и другие, менее травматичные способы диагностики..
Ваш топик звучит ". НЕТ верификации диагноза". Верификация означает как минимум биопсию. Биопсия - по-любому травма. Вам встречались где-нибудь иные варианты?
Подскажите, пожалуйста, возможно ли излечение лимфомы (если диагноз подтвердится) только лучевой терапией
Нет, этого недостаточно. Лечащий врач сказал вам правильно о необходимости другого лечения в случае подтверждения диагноза лимфомы.
И очень бы хотелось показать Вам КТ..
Не могу никак понять цели. Вы сомневаетесь, что была опухоль? Тогда откуда взялся синдром сдавления верхней полой вены? Я ничуть не сомневаюсь, что на КТ имеется плюс-ткань. Ну, посмотрю, и что это изменит? Диагностические вопросы останутся ровно на том же месте. Просмотр КТ не приведет к верификации диагноза.
т.к. от заведующей отделением услышала фразу, что при опухолях средостения такой анализ ничего не покажет..
Невозможно анализировать фразы, которые кто-то мог неверно услышать, неверно понять и т.д. Если ваш заведующий имел в виду, что никакие онкомаркеры не могут сейчас подтвердить или исключить лимфому средостения, то он прав.
С самого первого поста мне непонятна цель вашего обращения на форум. Я ведь и писал в первом ответе - если планируется консультация в реале, то какой смысл консультации здесь? Виртуальная консультация никак не может быть более полноценной. Подчеркну еще раз - от вас же никто не отказывается, по поводу вашего заболевания был собран консилиум, у врачей есть определенный план дообследования. Может просто надо пройти то, что необходимо, а не искать каких-то непонятных "обходных путей"?
Опухоли средостения, или по-другому медиастинальные опухоли — это новообразования, которые берут свое начало из органов средостения. Средостение – это область, ограниченная легкими по бокам, грудиной спереди и позвоночником сзади. К органам средостения относятся сердце, аорта, пищевод, тимус, трахея, лимфатические узлы, сосуды и нервы.
Медиастинальные опухоли встречаются достаточно редко. Они могут развиваться в любом возрасте и из любых органов и тканей, которые находятся в средостении, однако в большинстве случаев их диагностируют у пациентов от 30 до 50 лет. В детском возрасте чаще встречаются опухоли заднего средостения. Они обычно происходят из нервной ткани и, в большинстве случаев, не злокачественные. У взрослого населения преобладают опухоли переднего средостения – обычно там располагаются лимфомы и тимомы.
Классификация образований средостения
Средостение анатомически делится на 3 зоны. Соответственно этим зонам классифицируются и опухоли средостения.
- Опухоли переднего средостения: лимфома (Ходжкинская и неходжкинская), тимома. герминогенные опухоли, загрудинный зоб.
- Опухоли центрального средостения: бронхогенная киста, лимфаденопатия, киста перикарда, опухоли трахеи, опухоли пищевода, аномалии пищевода (ахалазия, грыжа, дивертикул).
- Заднее средостение: нейрогенные опухоли, лимфаденопатия, нейроэнтерические кисты.
Клиническая картина
Чаще всего опухоли средостения являются случайной находкой при рентгенологических исследованиях, так как до 40% опухолей клинически не проявляются. Клинические проявления опухоли средостения будут зависеть от следующих факторов:
- локализация и размеры опухоли;
- злокачественный или доброкачественный характер образования;
- темп роста.
В зависимости от вышеописанных факторов клиническая картина может быть различной. Самые частые симптомы можно разделить на две группы:
- Местные: кашель, кровохарканье, охриплость, одышка, затрудненное дыхание, боли в грудной клетке, гиперемия лица и верхней половины туловища, расширение вен лица, шеи, нарушения ритма.
- Общие: Лихорадка, озноб, ночная потливость, потеря веса.

Диагностика
Рентгенологический метод является основным для визуализации новообразования средостения. Компьютерная томография позволяет оценить локализацию опухоли и спланировать дальнейшее обследование.
Без гистологической верификации поставить окончательный диагноз невозможно. При вовлечении в процесс пищевода или трахеи выполняют эндоскопическое исследование для взятия биопсии и визуализации изменений.
При невозможности получить образец ткани для исследования эндоскопически применяются инвазивные методы: трансторакальная биопсия, медиастиноскопия, видеоторакосокпия. Последние два метода — это серьезные операции, которые проводятся в специализированных медицинских учреждениях.
Лечение
В связи с разнообразием возможных причин медиастинальные опухоли лечатся в зависимости от типа опухоли:
Профилактика и прогнозы
К сожалению, достоверных методов профилактики для опухолей средостения не выявлено. Но результаты можно существенно улучшить, если выявить заболевание на ранней стадии. Если симптомы, описанные ранее не проходят в течение двух недель, возможно стоит обратиться за квалифицированной медицинской помощью. Прогнозы в данном случае трудно давать, они зависят, типа опухоли и ее злокачественности от проводимого лечения.

Авторская публикация:
Рычагов Кирилл Юрьевич
врач-онколог НМИЦ онкологии им. Н.Н. Петрова
Рентген легких Опухоли и кисты средостения являются большой и разнородной группой новообразований. Новообразования в средостении могут формироваться из тканей и органов, расположенных в нем в норме, а также из тканей, которые смещаются в средостение при нарушениях эмбрионального развития. В этой статье кратко рассмотрены только образования, имеющие наибольшее значение в практике врача. Для удобства изложения в этой статье рассмотрены патологические нарушения в медиастинальных лимфатических узлах и некоторые другие нарушения.
Клинические признаки опухолей и кист средостения могут быть разными и зависят от размеров, характера (доброкачественное или злокачественное), локализации новообразования. Часть новообразований средостения не проявляет никаких клинических признаков (например, кисты средостения) и обнаруживается при профилактическом обследовании. В других случаях пациенты могут жаловаться на одышку, кашель, боли в области грудной клетки. Так, тимома (опухоль вилочковой железы) может сочетаться с миастенией. При злокачественных новообразованиях больной жалуется на слабость, резкое снижение массы тела. В случае развития крупных новообразований средостения может возникать синдром сдавления верхней полой вены (цианоз верхней половины тела, одышка, расширение вен верхних конечностей и шеи), а также могут наблюдаться симптомы сдавления пищевода и верхних дыхательных путей. Поражение возвратных нервов проявляется дисфагией (нарушение акта глотания), поражение диафрагмальных нервов сопровождается релаксацией диафрагмы, а если в процесс вовлекается симпатический ствол, возникает синдром Горнера (птоз, миоз, энофтальм). Кроме этого могут возникать симптомы поражения спинного мозга. Нагноение кист средостения вызывает воспалительный синдром, повышение температуры тела.
Сегодня в диагностике образований средостения ведущую роль играет рентгеновская компьютерная томография (РКТ), а задачей традиционной рентгенографии является обнаружение подозрительных в отношении патологии средостения изменений рентгенологической картины.
В первую очередь нужно рассмотреть некоторые вопросы анатомии средостения. С детальным описанием анатомии средостения можно ознакомиться в руководствах по РКТ, в традиционной рентгенографии используют несколько упрощенную схему.
На рентгенограмме в боковой проекции средостение делят на 3 отдела:
- Переднее средостение – от задней поверхности грудины до передней поверхности аорты и сердца
- Центральное средостение – образовано сердцем, аортой и дугой аорты, трахеей, к центральному средостению также относятся корни легких
- Заднее средостение – расположено позади задней поверхности сердца и позади трахеи, также включает нисходящую аорту и пищевод
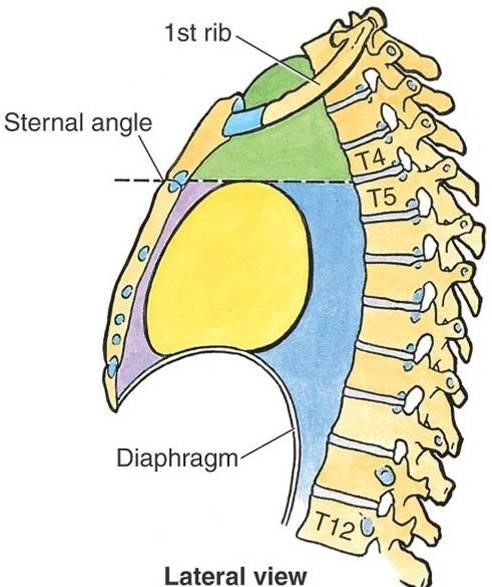
Также средостение делят на верхний этаж (расположен выше бифуркации трахеи) и нижний этаж (располагается ниже бифуркации трахеи). Либо средостения разделяют на три этажа:
- Верхний – выше уровня V грудного позвонка
- Средний – располагается на уровне от V грудного позвонка (находится примерно на уровне бифуркации трахеи) до VIII грудного позвонка
- Нижний – ниже уровня VIII грудного позвонка
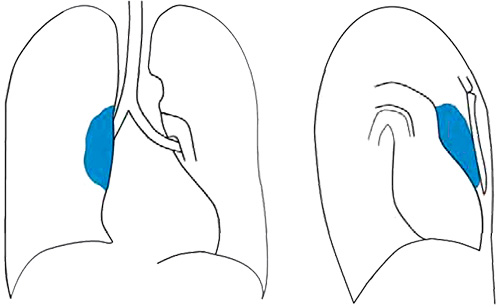
Рисунок 1. Новообразование в средостении (схематическое изображение рентгенограммы в прямой и боковой проекциях). На данном изображении новообразование относится к переднему средостению
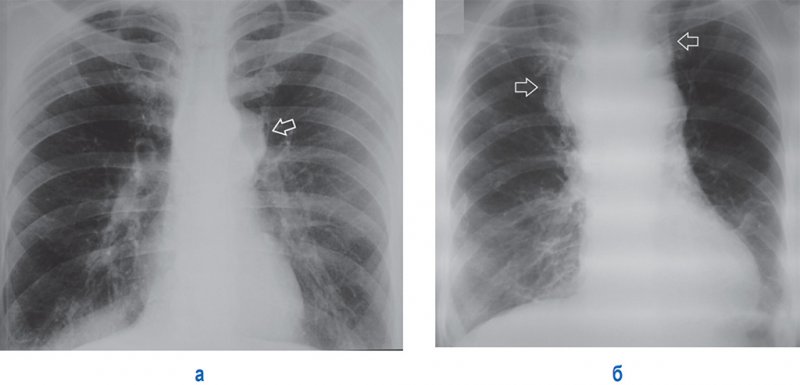
Новообразование в средостении
Рисунок 2. Объемное образование средостения. А – расширение тени средостения влево в среднем этаже, обусловленное новообразованием (см стрелка). Б – рентгенограмма другого пациента: на снимке определяется расширение тени средостения с полициклическим контуром вправо в верхнем этаже, также отмечается расширение (в меньшей степени) тени средостения влево (см стрелки)
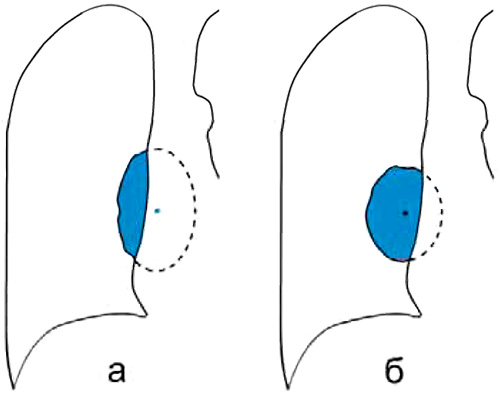
Рисунок 3. Разница проецирования тени новообразования (схематическое изображение рентгенограммы в прямой проекции). А – проецирование новообразования в средостение; Б – внутрилегочное образование
На рентгенограмме в боковой проекции в соответствующем отделе средостения может определяться дополнительная тень, однако она не всегда четко визуализируется, особенно если новообразование локализовано в верхнем средостении. Необходимо уделять должное внимание анализу ретростернального пространства – в случае поражения переднего средостения оно затеняется. Если изменения средостения определяются только на рентгенограмме в прямой проекции, а на снимке в боковой проекции патологические изменения достоверно не обнаруживаются, пациенту необходимо провести дополнительное исследование на РКТ.
Самые распространенные новообразования средостения
Расширение верхнего средостения часто обусловлено увеличением щитовидной железы – внутригрудным зобом, который на рентгенограмме в прямой проекции определяется как расширение верхнего этажа средостения за счет дополнительной тени полуовальной или полуокруглой формы с обычно четкими и ровными контурами, основание которой сливается с тенью средостения. Часто такое расширение тени средостения происходит вправо, поскольку дуга аорты отклоняет зоб вправо (рисунок 4), однако тень средостения может расширятся в обе стороны (рисунок 5), особенно если зоб значительных размеров (рисунок 6).
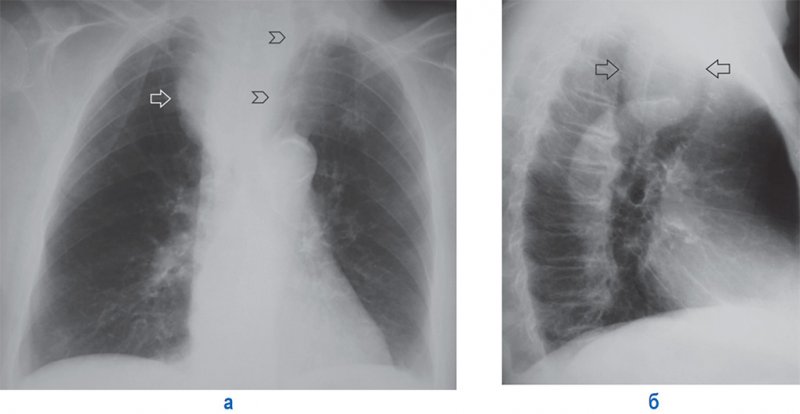
Внутригрудной зоб
Рисунок 4. Внутригрудной зоб. А – рентгенограмма в прямой проекции: средостение в верхнем этаже расширено вправо за счет дополнительного образования с четким и ровным контуром (см стрелка); образование значительно смещает трахею влево (см указатели). Б – рентгенограмма в правой боковой проекции: зоб (см стрелки) расположен позади трахеи – в заднем средостении
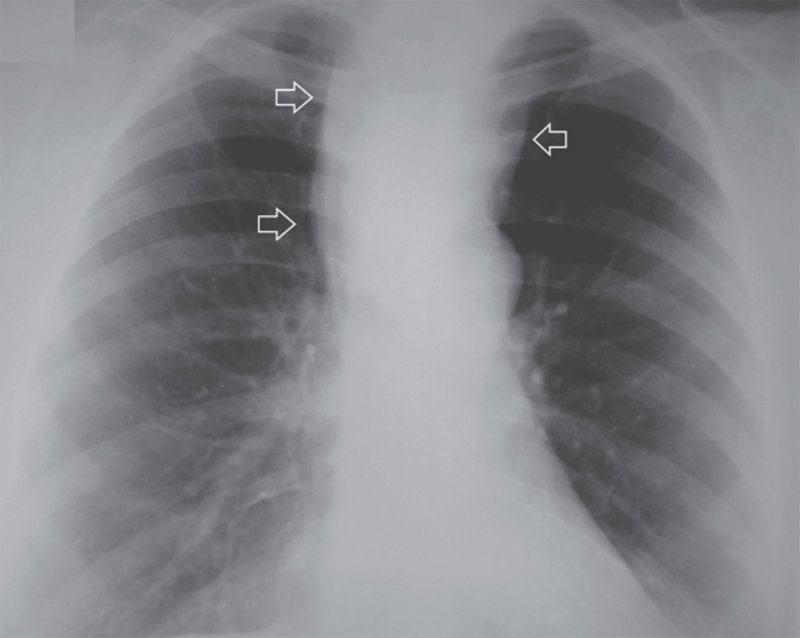
Внутригрудной зоб
Рисунок 5. Внутригрудной зоб. Определяется расширение средостения в верхнем этаже в обе стороны, контуры тени четкие и ровные (см стрелки)
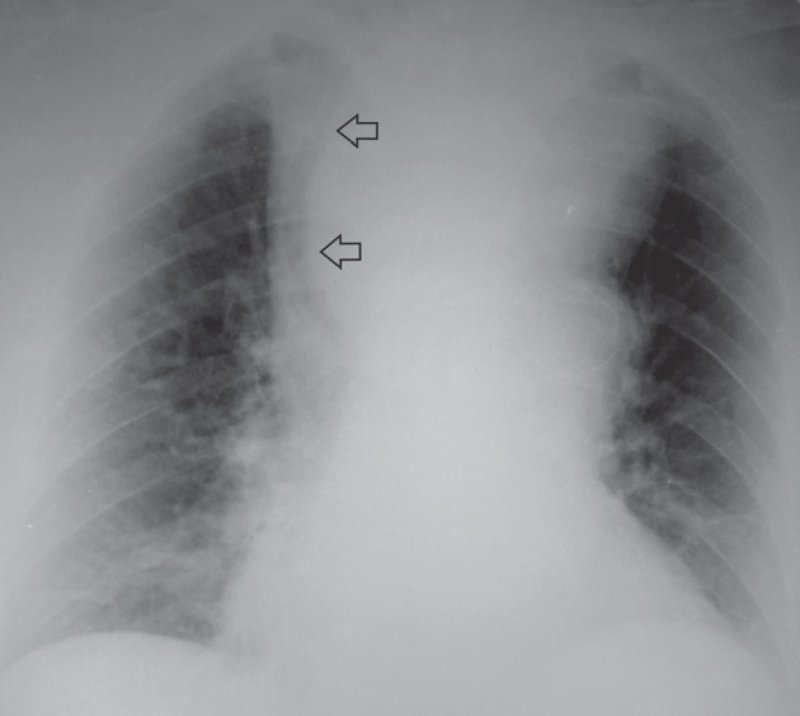
Внутригрудной зоб
Рисунок 6. Большой внутригрудной зоб. Зоб расширяет тень средостения в обе стороны; трахея смещена вправо (см стрелки)
При расположении зоба в верхнем этаже заднего средостения обычно происходит смещение трахеи вперед, что может определяться на рентгенограмме в боковой проекции. В некоторых случаях на снимке в боковой проекции тень зоба четко не визуализируется. В ряде случаев тень расширенного верхнего средостения продолжается кверху в тень мягких тканей шеи. Также в структуре зоба могут отмечаться кальцинаты (глыбчатые, или в виде диффузного обызвествления либо ободка). Отметим, что внутригрудной зоб часто вызывает сдавление верхней полой вены, сужение и смещение пищевода и трахеи (рисунок 7).
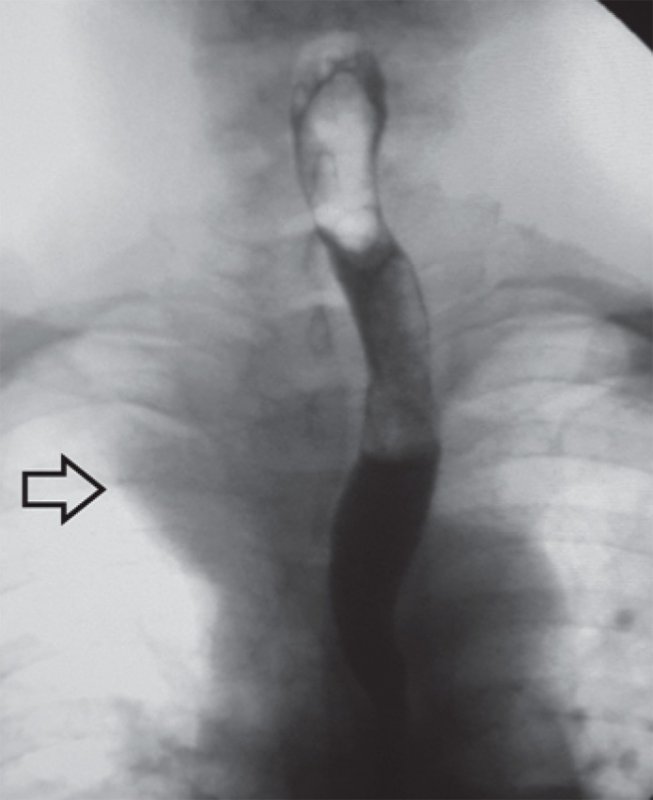
Внутригрудной зоб
Рисунок 7. Смещение контрастированного пищевода и трахеи влево внутригрудным зобом. Тень средостения расширена за счет зоба вправо в верхнем отделе (см стрелка)
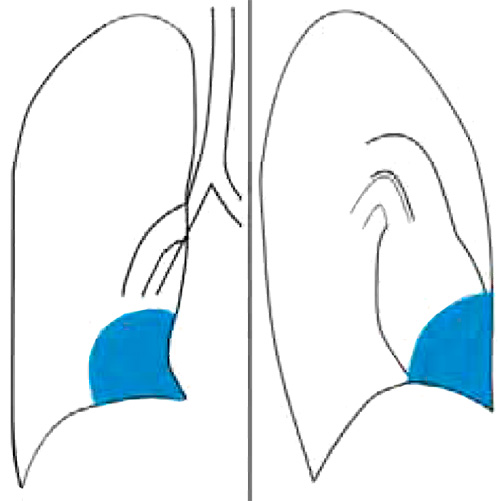
Рисунок 8. Абдомино-медиастинальная липома (схематическое изображение)
Абдомино-медиастинальная липома
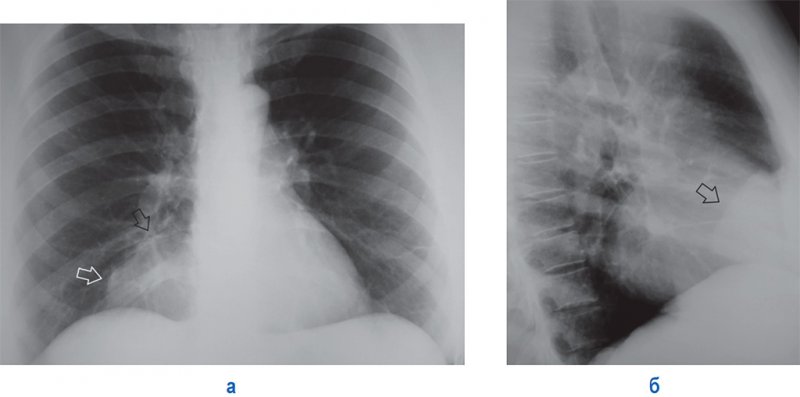
Рисунок 9. Абдомино-медиастинальная липома в правом кардио-диафрагмальном синусе. А – рентгенограмма в прямой проекции, Б – рентгенограмма в правой боковой проекции
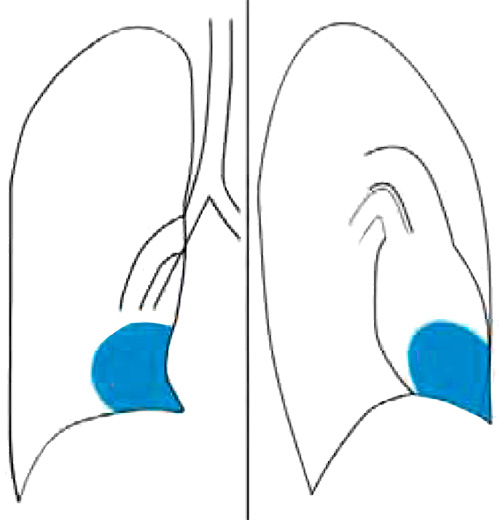
Рисунок 10. Целомическая киста перикарда (схематическое изображение)
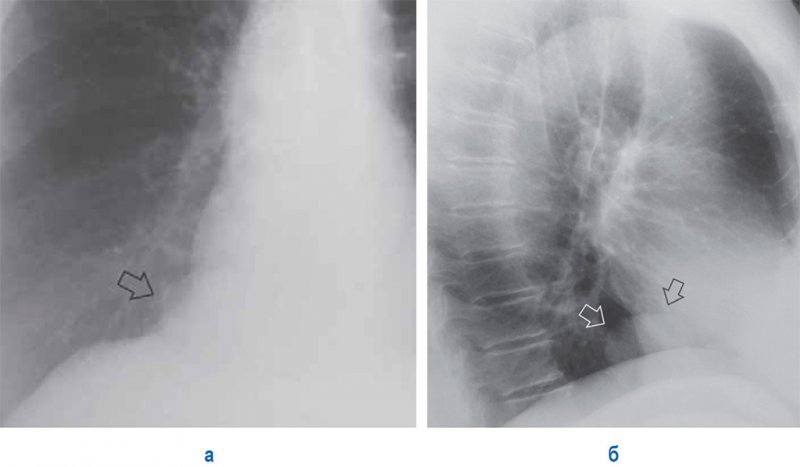
Целомическая киста перикарда
Рисунок 11. Целомическая киста перикарда. А – увеличенный фрагмент рентгенограммы в прямой проекции: справа в проекции кардиодиафрагмального синуса определяется плохо различимая дополнительная тень полуовальной формы с ровным контуром (см стрелка). Б – рентгенограмма в правой боковой проекции: хорошо определяется тень кисты над диафрагмой, расположенная не строго в кардиодиафрагмальном синусе, а немного кзади (см стрелки)
К тератодермоидным образованиям относятся тератома и дермоидные кисты – новообразования средостения, образованные вследствие нарушения развития тканей и органов в период эмбрионального развития, в которых содержатся ткани, не характерные для данной анатомической области. На рентгенограмме такие образования локализуются в переднем средостении, в среднем этаже (редко – в верхнем этаже) в виде дополнительной тени с четким и ровным контуром. В тератодермоидных образованиях могут определяться кальцинаты, жировая ткать, кистозный компонент с жидкостным содержимым, костные включения (фрагменты костей, зубы). При проведении обычной рентгенографии такие включения обнаруживаются редко, то есть, дифференцировать тератодермоидные образования от других новообразования средостения в большинстве случаев невозможно. Дермоидные кисты иногда прорываются в пищевод или бронх (в этом случае на рентгенограмме в образовании определяется горизонтальный уровень жидкость/газ). Если тератодермоидные образования имеют злокачественный характер, контуры тени имеют нечеткие, бугристые контуры; однако точный характер образования можно определить только путем проведения биопсии и дальнейшего гистологического исследования полученного биоптата.
Бронхогенные кисты часто локализуются в центральном средостении, в верхнем или среднем этаже, возле бифуркации трахеи или под ней, а также близко к главным бронхам. При этом на рентгенограмме отмечается на ограниченном участке расширение срединной тени с четким дугообразным контуром.
Энтерогенные кисты часто располагаются в заднем средостении (точнее – в той части заднего средостения, которая находится кпереди от позвоночника – в пространстве Гольцкнехта), в нижнем этаже, близко к пищеводу.
Кисты средостения могут сдавливать и смещать трахею и пищевод. В случае прорыва кисты в пищевод, бронх или трахею на рентгенограмме определяется тонкостенная полость с горизонтальным уровнем содержимого жидкость/газ.
Нейрогенные опухоли формируются в средостении из оболочек периферических нервов (нейрофиброма, шваннома), а также из симпатических и парасимпатических ганглиев (нейробластомы, ганглионевромы). Такие новообразования локализованы в паравертебральном пространстве – реберно-позвоночной борозде, – традиционно принадлежат к заднему средостению и могут обнаруживаться в любом этаже (верхнем, среднем, нижнем).
На рентгенограмме нейрогенные опухоли определяются в виде дополнительных теней овальной (полуовальной) или округлой (полуокруглой) формы с четкими ровными контурами. На поздних стадиях развития опухоли контуры тени могут становиться нечеткими и неровными (бугристыми). В некоторых нейрогенных опухолях могут определяться обызвествления. Помимо расширения срединной тени на рентгенограммах в прямой и боковой проекциях определяется дополнительная тень, которая визуализируется на фоне позвоночника либо прилегает к позвоночнику. Иногда трудно дифференцировать нейрогенные опухоли с внутрилегочными новообразованиями, поскольку при росте нейрогенной опухоли в направлении легкого она проецируется преимущественно на легочное поле. Нейрогенные опухоли также способны вызывать изменения прилегающих костных структур – деформация и узурация ребер и позвонков за счет давления, расширение межпозвонковых отверстий.
В случае подозрения на объемное образование средостения пациенту необходимо назначить РКТ, чтобы уточнить локализацию и структуру образования (наличие в образовании жидкости, косной ткани, обызвествлений, жировой ткани, кистозного компонента), определить признаки злокачественного процесса, обнаружить увеличение лимфатических узлов в средостении.
Аневризма аорты может обуславливать расширение срединной тени. При аневризме восходящей аорты срединная тень расширяется вправо, при аневризме нисходящей аорты срединная тень расширяется влево (рисунок 12, 13)
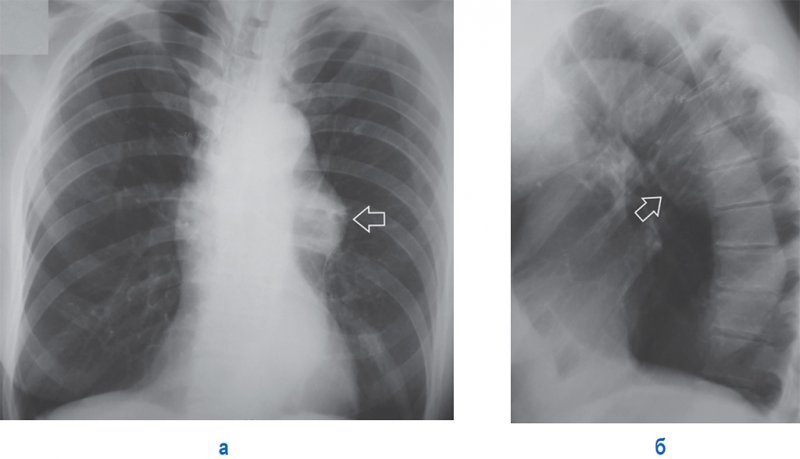
Аневризма нисходящей аорты
Рисунок 12. Аневризма нисходящей аорты (см стрелка). А – рентгенограмма в прямой проекции; Б – рентгенограмма в левой боковой проекции.
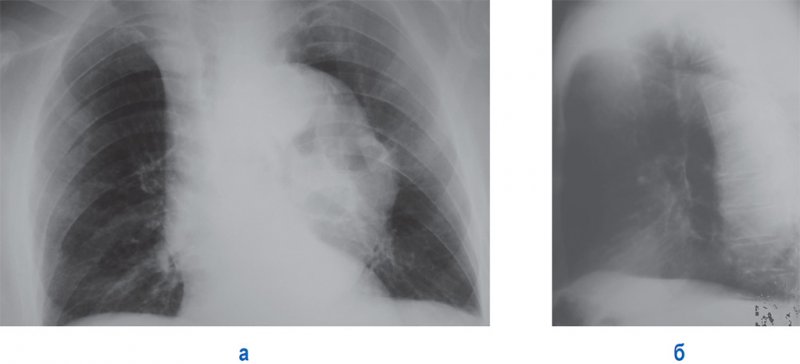
Аневризма нисходящей аорты
Рисунок 13. Аневризма нисходящей аорты. А – рентгенограмма в прямой проекции: отмечается значительное расширение срединной тени влево за счет аорты. Б – рентгенограмма в левой боковой проекции: определяется расширение всей нисходящей аорты
Отметим, что аневризма нисходящей аорты в ее нижнем отделе (над диафрагмой) на рентгенограмме может симулировать изменения в легком (дополнительное округлое образование) или грыжу пищеводного отверстия диафрагмы (см рисунок 14).
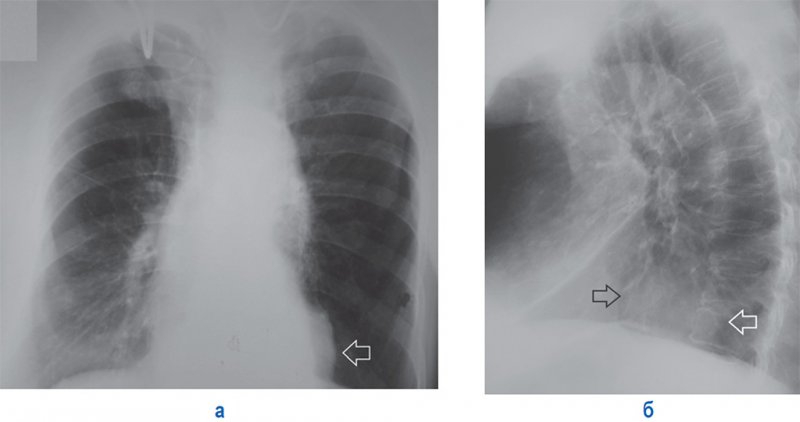
Аневризма нисходящей аорты
Обратим внимание на то, что на рентгенограмме расслоение аорты не всегда определяется как расширение аорты, поскольку в ряде случаев расслоение случается при отсутствии аневризмы аорты. Имеющаяся аневризма аорты также может осложниться расслоением. В случае подозрения на расслоение аорты, пациенту необходимо провести мультиспиральную РКТ с ангиографией.
Такие аномалии расположения аорты, как праволежащая аорта, могут стать причиной расширения срединной тени вправо. При этом дуга аорты и нисходящая аорта в типичном месте (по левому контуру срединной тени) не определяются, так как они расположены справа (рисунок 15)
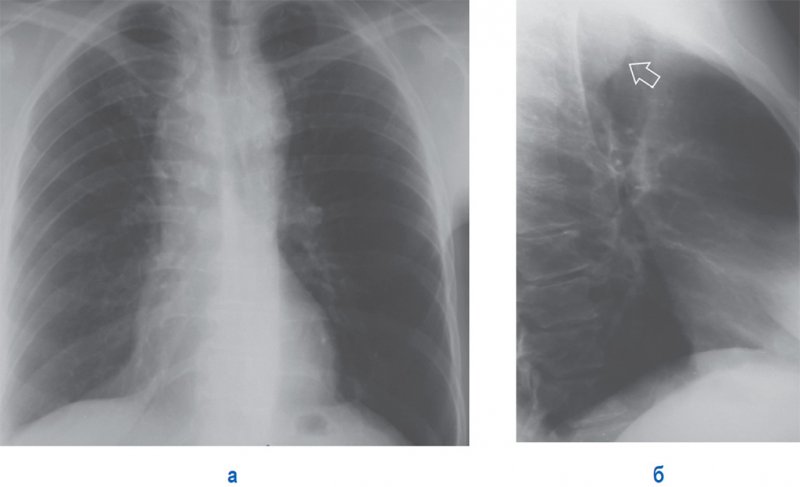
Праволежащая аорта
Рисунок 15. Праволежащая аорта. А – рентгенограмма в прямой проекции: в верхнем отделе определяется расширение тени средостения вправо, в типичном месте расположения слева дуга аорты не визуализируется. Б – рентгенограмма в правой боковой проекции: позади трахеи определяется дуга аорты (см стрелка)
Крупные грыжи пищеводного отверстия диафрагмы могут вызывать расширение срединной тени в нижнем отделе. На рентгенограмме в боковой проекции такие грыжи выявляются позади тени сердца в виде дополнительных образований округлой формы (редко неправильно-округлой формы) с четкими контурами. Как правило в них определяется горизонтальный уровень содержимого, который находится в желудке, реже этот уровень не определяется. Диагностика грыж пищеводного отверстия диафрагмы проводится путем контрастного исследования пищевода и желудка (рисунок 16).
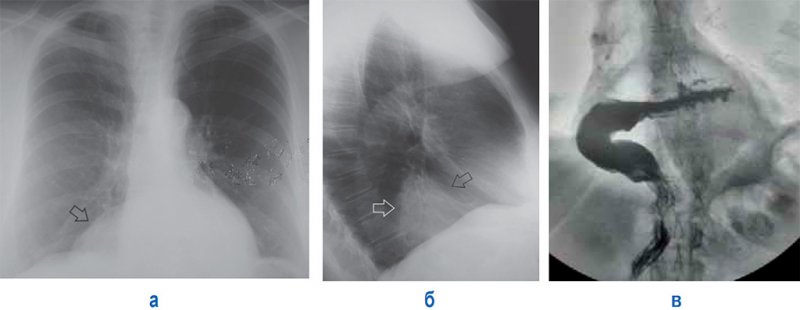
Внутригрудное расположение желудка
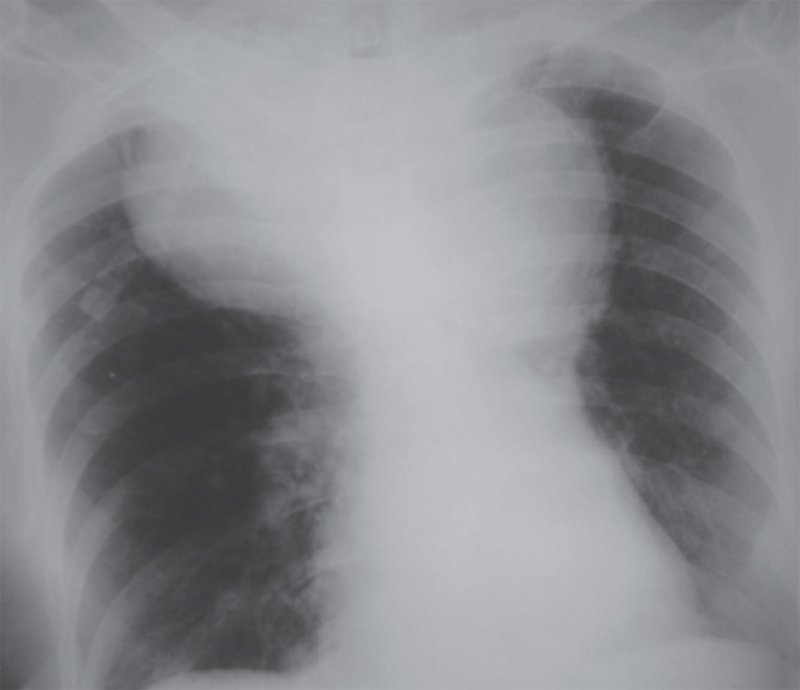
Гигантская аневризма аберрантной подключичной артерии
Рисунок 17. Расширение средостения за счет гигантской аневризмы аберрантной подключичной артерии справа
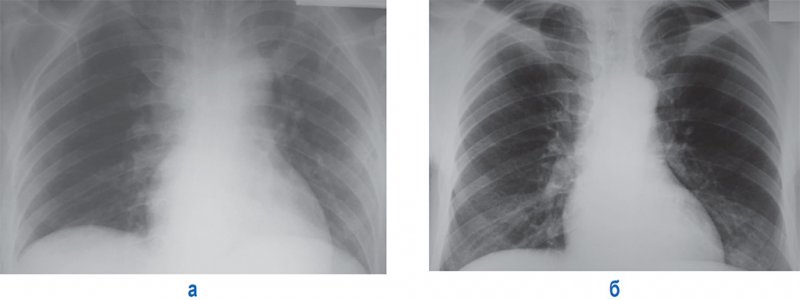
Тень средостения
Рисунок 18. А – рентгенограмма, выполненная в положении лежа: определяется расширение тени средостения в верхнем отделе вправо. Б – рентгенограмма того же пациента в положении стоя: тень средостения не расширена
Читайте также:

