У кого была опухоль из клеток сертоли и лейдига
Смешанная опухоль стромы полового тяжа (клетки Сертоли-Лейдига и гранулезные клетки)
Здравствуйте. Меня зовут Татьяна, 29 лет, Москва. Роды одни (октябрь 2014 год).
Впервые новообразование правого яичника было обнаружено на УЗИ 3 года назад. Размеры опухоли на протяжении 3 лет не менялись.
Из моей истории добавлю, что в роду рак тела матки был у моей прабабки по отцовской линии, у отца - колоректальный рак.
Удалить новообразование было решено в связи с отсутствием менструации на протяжении 4 месяцев. Затем удлинение цикла до 50-60 дней.
2 месяца назад была проведена плановая органосохраняющая лапароскопия по поводу текомы правого яичника в обычной больнице (31 ГКБ). В рамках операции новообразование размером 2 см было удалено (вылущивание кисты) с сохранением яичника. В противоположном левом яичнике удалили кисту желтого тела.
Визуально правый яичник не вызвал у врача подозрений, ткань не была изменена, поэтому экспресс гистология проведена не была. Все органы также были в норме. Свободной жидкости в полости малого таза не было.
Заключение гистологии 31 ГКБ: левый яичник - стенки фолликулярной кисты яичника, правый яичник - гранулезоклеточная опухоль взрослого типа. Определяются мелкие очаги некроза, немногочисленные фигуры митоза.
Пересмотр стекол в РОНЦ, заключение: левый яичник - кистозное образование яичника, имеющие строение кисты желтого тела, правый яичник - гранулезоклеточная опухоль взрослого типа с участками макрофолликулярного, трабекулярного, тубулярного и классического микрофолликулярного типов с тельцами Колл-Экснера.
Пересмотр блоков и стекол в немецкой клинике , заключение: левый яичник - киста желтого тела яичника с геморрагиями, правый яичник - смешанная опухоль стромы полового тяжа правого яичника: умеренно дифференцированная опухоль из клеток Сертоли-Лейдига (70 %) в ассоциации с гранулезоклеточной опухолью взрослого типа (30%).
На УЗИ в РОНЦ месяц спустя после операции ничего подозрительного не обнаружено. Все в норме, за исключением маточного эндометриоза.
Онкомаркеры до операции : СА 125 - 10,5; СА 19,9- 5,2; НЕ4 - 50,8.
На этой неделе сдала онкомаркер СА 125 - 19,02. Но тут хочу отметить, что сдавала СА в первый день цикла и спустя неделю после ОРВИ и в другой лаборатории. Планирую сдать его еще раз на 2 день после окончания менструации.
Ингибин до операции не назначали. Сдала сейчас, жду результатов.
Мои вопросы:
1. Каким объемом, по вашему мнению, должна быть определена
повторная операция для правильного стадирования опухоли (принимая во внимание и то, что планирую еще одного ребенка)? Возможно ли провести лапароскопическую операцию, чтобы было меньше спаечных процессов?
2. В моем случае маркер СА 125 информативен? Стоит ли переживать за такое довольно большое увеличение его показателя спустя два месяца после операции?
3. Какого онкогинеколога и хирурга вы могли бы мне посоветовать?
Благодарю за уделенное моим вопросам время и внимание.
Здравствуйте. Адекватным объемом операции будет удаление правых придатков, большого сальника и биопсия брюшины. Са 125 при таких опухолях малоинформативен, особенно после орви. Оперироваться лучше в онкогинекологической клинике РОНЦ, института им Герцена, центра рентгенорадиологии, областного или городского онкодиспансера и т п
Опухоли из клеток Сертоли—Лейдига содержат в разной пропорции одноименные клетки в состоянии различной степени дифференцировки. Считают, что они возникают из стромы полового тяжа. Клетки могли дифференцироваться в любую структуру, возникающую из эмбриональной мезенхимы гонад.
Поскольку менее дифференцированные новообразования этой группы могут повторять развитие яичек, в качестве синонимов опухолей из клеток Сертоли—Лейдига использовали названия андробластома и арренобластома. Однако такое указание на маскулинизацию может ввести в заблуждение, поскольку некоторые из этих опухолей вообще не имеют эндокринных проявлений, а другие — сопровождаются эстрогенным влиянием.
При иммуногистохимических исследованиях обнаружили, что тестостерон находится в основном в клетках Лейдига, во многих этих клетках также выявили эстроген и андростендион. Этим и обусловлена разнообразная клиническая картина данных необычных опухолей. Как правило, это прогрессирующая маскулинизация, предвестником которой бывает гирсутизм, височное облысение, снижение тембра голоса и увеличение клитора. У других пациенток может быть вторичная аменорея, атрофия молочных желез и повышение либидо.
Опухоль из клеток Лейдига
Опухоли из клеток Сертоли—Лейдига можно описать с позиций дифференцировки и наличия или отсутствия клинически значимых гетерологичных элементов. Эти новообразования с гетерологичными элементами могут содержать различные виды необычных клеток. Но для прогноза большее значение имеет степень дифференцировки, чем содержание необычной ткани.
По данным Young и Scully, только 29 из 220 таких опухолей имели клинически признаки злокачественности. Ни одна из 27 высокодифференцированных опухолей не была злокачественной, и только 4 из 100 умереннодифференцированных опухолей оказались таковыми. Злокачественный характер имели 59 % низкодифференцированных и 19 % гетерологичных опухолей. Zaloudek и Norris сообщили о 64 умеренно- и низкодифференцированных опухолях: из 50 пациенток с I стадией рецидив развился только у 3 из них. 5-летняя выживаемость всех больных составила 92 %.
Согласно публикациям, 5-летняя выживаемость больных с опухолями из клеток Сертоли—Лейдига колеблется в пределах 70—90 %. Учитывая, что эти новообразования встречаются в основном у молодых женщин, а двусторонность поражения наблюдается менее чем в 5 % случаев, то при необходимости сохранения фертильности показано только удаление опухоли и маточной трубы на стороне поражения. Удаление опухоли останавливает, но не полностью прекращает процесс маскулинизации.

Увеличение клитора у пациентки с опухолью из клеток Сертоли-Лейдига (арренобластома)
Как и гранулезоклеточные опухоли, новообразования из клеток Сертоли—Лейдига обладают низкой степенью злокачественности. Убедительных данных об эффективности адъювантной терапии для предотвращения рецидивов у пациенток с I стадией нет. Показаниями к адъювантной химиотерапией (XT) служат низкодифференцированная опухоль, поздняя стадия заболевания, рецидив,наличие в опухоли гетерологичных элементов. Часто рекомендуют схему VAC. В редких случаях распространенной или рецидивирующей опухоли из клеток Сертоли—Лейдига эффективна химиотерапия (XT), но опыт ее применения ограничен.
При этом заболевании активна комбинация цисплатина, винбластина и блеомицина. Описан по крайней мере 1 случай повышения уровня АФП как показателя раннего рецидива. Gershenson сообщил о 9 пациентках с плохим прогнозом после лечения опухолей стромы полового тяжа, получавших химиотерапию (XT) по схеме ВЕР. Общая частота ответов составила 83 %; средняя продолжительность жизни равнялась 28 мес, и только у 2 больных не было признаков заболевания ко времени опубликования статьи.
Выделяют солидный, кистозный и кистозно-солидный типы. Эхографическая картина показывает неоднородное внутреннее строение с множественными гиперэхогенными участками и гипоэхогенными включениями. Допплерография не имеет определенного значения в дифференциальной диагностике, но иногда помогает найти опухоль.
Лечение вирилизирующих опухолей яичника оперативное, как лапаротомическим, так и лапароскопическим доступом. Объем и доступ оперативного лечения зависят от возраста больной, величины и характера объемного образования, сопутствующей генитальной и экстрагенитальной патологии. При андробластоме у девочек и пациенток репродуктивного возраста достаточно удалить придатки матки пораженной стороны. У больных в постменопаузе выполняют надвлагалищную ампутацию матки с придатками. После удаления опухоли функции организма женщины восстанавливаются в такой же последовательности, в какой развивались симптомы заболевания. Облик женщины меняется очень быстро, восстанавливаются менструальная и репродуктивная функции, но огрубение голоса, гипертрофия клитора и гирсутизм могут сохраниться на всю жизнь. При подозрении на злокачественную опухоль показаны пангистерэктомия и удаление сальника. Прогноз при доброкачественной опухоли благоприятный.
Герминогенные опухоли
опухоль яичник андробластома герминогенный
Герминогенные новообразования возникают из первичных половых клеток эмбриональных гонад и их производных, из 3 зародышевых листков - эктодермы, мезодермы и эндодермы.
Дисгерминома (семинома яичника) - злокачественная опухоль яичника, в связи с выраженным сходством с соответствующей тестикулярной опухолью. Дисгерминомы составляют около 1-2% опухолей яичников, наиболее часто выявляются в возрасте от 10 до 30 лет, примерно в 5% случаев до 10 лет и очень редко после 50 лет. Дисгерминома составляет около 3% среди злокачественных опухолей. Дисгерминома представляет собой самую частую злокачественную опухоль при беременности. Состоит из клеток, морфологически сходных с примордиальными фолликулами. Считают, что дисгерминомы происходят из первичных герминогенных элементов. В норме к моменту рождения все половые клетки находятся в составе примордиальных фолликулов, половые клетки, не образующие фолликулов, погибают. Если этого не происходит, то половые клетки приобретают способность к бесконтрольной пролиферации и дают начало опухоли. Дисгерминома возникает у подростков и молодых женщин при общем и генитальном инфантилизме с поздним менархе. Часто наблюдаются аномалии наружных половых органов. Опухоль, как правило, односторонняя. Двусторонняя дисгерминома нередко сочетается с гонадобластомой. Типичная дисгерминома представлена солидной опухолью округлой или овоидной формы с гладкой белесоватой фиброзной капсулой. Опухоль может достигать значительных размеров, полностью замещая ткань яичника, дисгерминома при небольших узлах имеет различную консистенцию. На разрезе ткань опухоли желтоватая, бледно-бурая с розовым оттенком. Большие опухоли обычно пестрые из-за кровоизлияний и очагов некроза различной давности. Клинические проявления не имеют специфических признаков. Гормональная активность дисгерминоме не свойственна. Жалобы больных неспецифические, иногда появляются тупые тянущие боли внизу живота, общее недомогание, дизурические явления, слабость, сонливость, утомляемость, нередко нарушен менструальный цикл: длительная аменорея может сменяться маточными кровотечениями. Дисгерминома склонна к быстрому росту, метастатическому распространению и прорастанию в соседние органы. Метастазирование обычно происходит лимфогенным путем с поражением лимфатических узлов общей подвздошной артерии, дистальной части брюшной аорты и надключичных лимфатических узлов. Гематогенные метастазы встречаются в терминальной стадии заболевания, чаще в печени, легких, костях. Проявления метастазов дисгерминомы сходны с картиной первичной опухоли. Диагноз устанавливается на основании клинического течения заболевания, данных двуручного гинекологического исследования, УЗИ с ЦДК и морфологического исследования удаленного макропрепарата. При гинекологическом исследовании опухоль располагается обычно позади матки, чаще односторонняя, округлая, с нечеткими контурами, плотная, бугристая, величиной от 5 до 15 см(чаще достигает больших размеров), в начальной стадии подвижная, безболезненная. Большую помощь оказывает УЗИ с ЦДК. На эхограммах опухоль имеет эхопозитивное средней эхогенности, часто дольчатое строение. Внутри новообразования нередки участки дегенеративных изменений, контуры неровные, форма неправильная. При допплерометрическом исследовании определяются множественные участки васкуляризации как по периферии, так и в центральных структурах опухоли: с низким индексом резистентности (ИР ниже 0,4).
Лечение дисгерминомы только хирургическое с последующей лучевой терапией. Целесообразно использовать лапаротомический доступ. При односторонней опухоли, без признаков распространения за пределы пораженного яичника у молодых женщин, планирующих иметь в дальнейшем детей, можно ограничиться удалением придатков матки пораженной стороны. У пациенток перименопаузального возраста выполняют экстирпацию матки с придатками, удаляют сальник. Во время операции нельзя нарушать целостность капсулы, поскольку это значительно ухудшает прогноз. При распространении опухоли за пределы яичника показана более радикальная операция - удаление матки с придатками и сальника с последующей рентгенотерапией. Увеличенные лимфатические узлы подлежат удалению, а их область - рентгенотерапии. Как первичная опухоль, так и метастатические узлы хорошо поддаются рентгенотерапии. Чистые формы дисгермином высоко чувствительны к лучевой терапии, что и определяет относительно благоприятный прогноз заболевания.
При правильном лечении возможно полное выздоровление. В настоящее время 5-летняя выживаемость больных с односторонней инкапсулированной дисгерминомой без метастазов достигает90%. В прогностическом плане неблагоприятны метастазы и прорастание за пределы яичника, большие размеры и двусторонняя локализация дисгерминомы.
Зрелая тератома относится к герминогенным опухолям. В зависимости от дифференцировки тканей тератомы делят на зрелые (дермоидная киста) и незрелые (тератобластома).
Зрелая тератома подразделяется на солидную (без кист) и кистозные (дермоидная киста). Выделяют и монодермальные (высокоспециализированные) тератомы - струму яичника и
Зрелая солидная тератома - относительно редкая опухоль яичников, встречается в основном у детей и молодых женщин. Большинство зрелых тератом содержит опухолевые элементы незрелых тканей, и по этому признаку их относят к злокачественным опухолям. Солидные тератомы целиком состоят из зрелых тканей, они доброкачественные и имеют благоприятный прогноз. Дифференцировать опухоль позволяет только широкое гистологическое исследование. Диагноз устанавливают на основании клинического течения заболевания, двуручного гинекологического исследования, применения УЗИ с ЦДК, лапароскопии.
Тератобластома (незрелая тератома) относится к злокачественным новообразованиям яичника. Опухоль чрезвычайно незрелая, дифференцировка низкая. Незрелая тератома встречается гораздо реже, чем зрелая. Опухоль имеет тенденцию к быстрому росту и может достигать значительных размеров. При микроскопическом исследовании определяется в сочетании производных всех трех зародышевых слоев. Поверхность разреза обычно пестрая, от бледно-серого до темно-бурого цвета. При осмотре определяются кости, хрящи. волосы, опухоль содержит жировые массы. Опухоль обычно располагается сбоку от матки, односторонняя, неправильной формы, неравномерно мягкой, местами плотной консистенции в зависимости от преобладающего типа тканей и некротических изменений, больших размеров, с бугристой поверхностью, малоподвижная, чувствительная при пальпации. При прорастании капсулы имплантируется в брюшину, дает метастазы в забрюшинные лимфатические узлы, легкие, печень, головной мозг. Метастазы незрелой тератомы, как и основная опухоль, обычно состоят из различных тканевых элементов с наиболее незрелыми структурами.
Больные жалуются на боли внизу живота, общую слабость, вялость, повышенную утомляемость, снижение трудоспособности. Менструальная функция чаще не нарушена. В анамнезе крови отмечаются изменения, присущие злокачественным опухолям. При быстром росте клиническая картина из-за интоксикации, распада и метастазирования опухоли схожа с общесоматическим заболеванием. Это часто приводит к неадекватному лечению. К моменту распознавания опухоль уже бывает запущенной. Применение эхографии с ЦДК может способствовать уточнению диагностики. Эхографические картины отражают смешанное, кистозно-солидное строение незрелой тератомы с неровными нечеткими контурами. Подобно всем злокачественным вариантам опухолей незрелая тератома имеет хаотическое внутреннее строение с выраженной неоваскуляризацией. При ЦДК визуализируется выраженная мозаичная картина с турбулентным кровотоком и преимущественно центрально расположенными и артериовенозными шунтами. Максимальная систолическая скорость кровотока понижает индексы периферического сопротивления (ИР ниже 0,4). Лечение хирургическое. Допустимы надвлагалищная ампутация матки с придатками и удаление сальника. Незрелые тератомы малочувствительны к лучевой терапии, но иногда реагируют на комбинированную химиотерапию. Прогноз неблагоприятный.
Дата добавления: 2018-09-22 ; просмотров: 392 ;
Опухоль из клеток Сертоли—Лейдига встречается у женщин в широком возрастном диапазоне, но чаше у молодых. Более чем в 1/3 наблюдений она обладает гормональной активностью, преимущественно андрогенной Новообразование обычно одностороннее, размеры плотного дольчатого и желтоватого опухолевого узла значительно варьируют. Паренхима новообразования состоит из клеток Сертоли и элементов стромального происхождения, включая клетки Лейдига. В ней также часто обнаруживаются гетерологичные элементы. Различают два типа опухоли по направлению и еще три типа — по степени гистологической дифференцировки.
Ретеформный тип, как правило, встречается у более молодых пациенток, имеет кистозное строение и содержит рыхлые сосочковые массы, редко сопровождается вирилизацией. При этом варианте опухоль, наряду с клетками Сертоли и Лейдига, содержит обширные сетевидные структуры, представленные сосочками и щелями, имеющими сходство с сетью яичка (ретеформный компонент). Строма сосочков может быть гиалинизированной и напоминать стержни сосочков светлоклеточного рака или отечной и иметь сходство с серозными опухолями. Сосочки и щели выстланы уплощенными или кубическими клетками иногда с нагромождением ядер.
Тип с гетерологичными элементами и может содержать кисты, очаги некроза и кровоизлияний. Муцинозный характер кист иногда можно увидеть макроскопически. Наряду с клетками Сертоли и Лейдига этот тип включает в себя муцинозный эпителий и производные мезенхимы.
Обычно гетерологичные элементы обнаруживают в опухоли умеренной и низкой степени гистологической дифференцировки. Железы и кисты выстланы эпителием желудочного или кишечного типов. Встречаются структуры типа карциноида или же высокодифференцированной аденокарциномы. Изредка попадаются участки хряща, поперечнополосатой мышцы или рабдомиосаркомы. В редких наблюдениях описаны скопления гепатоцитов и нейробластов.
Опухоль полового тяжа с кольцевидными трубками
У высокодифференцированных новообразований хорошо выявляются два компонента: клетки Сертоли, образующие тубулярные или небольшие солидные структуры, и клетки Лейдига, в цитоплазме которых обнаруживаются жир, пигмент липохром, иногда кристаллы Рейнке. В умереннодифференцированных опухолях полигональные клетки Сертоли образуют солидные гнезда разного размера. Их цитоплазма имеет вид узкого ободка, а ядра —мелкие и гиперхромные. Иногда клетки Сертоли формируют мелкие кистозные и фолликулярные структуры с эозинофильным секретом, имеющие некоторое сходство с тканью щитовидной железы. Что касается клеток Лейдига, то, несмотря на определенный полиморфизм, они сохраняют свое типичное строение, диффузно располагаются между клетками Сертоли или формируют небольшие гнезда. Их цитоплазма может быть вакуолизирована. Строма в таких новообразованиях отечная и на большом протяжении имеет вид незрелой мезенхимальной ткани. Низколифферениированиые опухоли представлены саркоматозной тканью и напоминают фибросаркому. Лишь обнаружение на ограниченных участках типичных структур опухоли Сертоли—Лейдига дает основание для правильного диагноза.
Опухоль полового тяжа с кольцевидными трубками встречается в сочетании с синдромом Пейтца—Джигерса и как самостоятельная форма. Опухоль, связанная с указанным синдромом, обычно множественная, мелкая и является находкой на операции или аутопсии. Эта форма опухоли, как правило, поражает оба яичника. Возраст больных обычно моложе 30 лет.
Малигнизация не встречается. Самостоятельная форма— обычно односторонняя, при этом узел достигает в диаметре 30 см и более. Макроскопически представляет собой опухоль солидной консистенции с желтовато-оранжевой поверхностью разреза. На поверхности разреза видны отложения солей кальция и участки кистозной дегенерации. Такая форма часто сопровождается гормональной активностью, обычно эстрогенной. Иногда опухолевые клетки вырабатывают прогестерон, приводящий к децидуализации эндометрия. Самостоятельная форма новообразования способна давать метастазы как в регионарные, так и отдаленные лимфатические узлы. Под микроскопом опухоль характеризуется наличием гнезд из трубок кольцевидной формы, вокруг которых ориентированы клетки Сертоли. Просвет трубок заполнен эозинофильной гиалинизированной массой. Гиалинозу может подвергаться и строма опухоли. У больных с синдромом Пейтца—Джигерса подобные гнезда имеют мелкие размеры и лежат в ткани яичника беспорядочно. В самостоятельной форме опухоли более крупные гнезда с вышеописанным строением могут сочетаться со структурами микрофолликулярной гранулезоклеточной опухоли и высокодифференцированным вариантом опухоли из клеток Сертоли. Характерно также и обызвествление, принимающее иногда очень интенсивный и распространенный характер.
Элементы опухолей из клеток Сертоли и Лейдига (андробластом) структурно сходны с клетками яичек на разных стадиях развития. Эти опухоли часто приводят к маскулинизации или дефеминизации женщин, а некоторые обладают эстрогеноподобными эффектами. Опухоли наблюдаются у женщин всех возрастов, но пик заболеваемости приходится на возраст 10-30 лет.
Эмбриогенетическое происхождение клеток Сертоли и Лейдига (мужских стромальных клеток) остается загадкой. Опухоли односторонние и могут напоминать гранулезо-текаклеточные опухоли.
Морфология. Опухоли обычно имеют солидную структуру, а цвет варьирует от сероватого до желтоватокоричневого. При гистологическом исследовании в высокодифференцированных опухолях выявляются канальцы из клеток Сертоли или Лейдига, окруженные стромой. В промежуточных формах определяются только очертания незрелых канальцев и крупные эозинофильные клетки Лейдига.
Низкодифференцированные опухоли характеризуются саркоматозным ростом с беспорядочным расположением тяжей эпителиальных клеток, клетки Лейдига могут отсутствовать. В некоторых опухолях могут обнаруживаться другие гетерологичные элементы, например муцинозные железы, костные и хрящевые структуры.
Частота рецидивов или метастазирования опухолей из клеток Сертоли и Лейдига не превышает 5%. Эти опухоли могут нарушать у девочек половое созревание по женскому типу, а у женщин вызвать дефеминизацию, проявляющуюся атрофией молочных желез, аменореей, бесплодием и потерей волос. Синдром вирилизации может прогрессировать вплоть до гирсутизма, характеризующегося оволосением по мужскому типу, гипертрофией клитора и изменением тембра голоса.
Другие опухоли стромы полового тяжа. В воротах яичников в норме содержатся скопления полигональных клеток, сгруппированные вокруг сосудов (гилюсные клетки, или клетки ворот яичника). Из этих клеток развиваются редкие односторонние гилюсно-клеточные опухоли (другие названия — адре-нокортикоидные аденомы яичников, опухоли из клеток Лейдига). При гистологическом исследовании эти опухоли состоят из крупных клеток с четкими очертаниями, содержащими липиды.
В редких случаях гистологически сходные опухоли развиваются в строме коркового вещества яичников (негилюсные опухоли из клеток Лейдига).
Изредка в строме яичника могут развиваться опухоли только из лютеинизированных клеток. Такие опухоли представляют собой небольшие (диаметром менее 3 см) образования. Такие опухоли проявляются клинически гиперандрогенемией, гиперэстрогенемией или гиперпрогестеронемией.
Как указано ранее, во время беременности в яичниках может определяться микроскопическая узелковая пролиферация тека-клеток в ответ на действие гонадотропинов. Реже формируется так называемая лютеома беременности, которая имеет выраженное сходство с желтым телом. Такие опухоли сопровождаются вирилизацией беременных женщин и новорожденных женского пола.
Гонадобластома является редкой опухолью из половых клеток и клеток стромы полового тяжа. Она наблюдается у лиц с нарушением полового созревания. Злокачественный потенциал таких опухолей яичников неизвестен. 80% пациентов имеют женский фенотип, а 20% — мужской фенотип с неопустившимися яичками и женскими вторичными половыми признаками. При микроскопическом исследовании опухоль состоит из сочетания половых клеток и производных стромы полового тяжа, напоминающих незрелые клетки Сертоли и гранулезные клетки, формирующие гнездные скопления.
В 50% случаев также наблюдается дисгерминома. При радикальном удалении опухоли прогноз благоприятный.
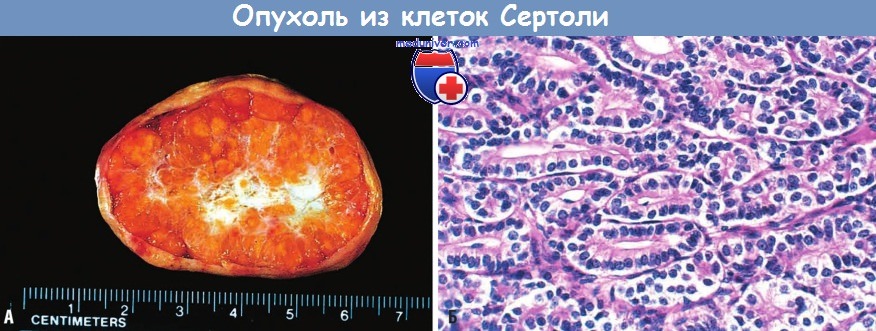
Опухоль из клеток Сертоли:
(А) Характерный золотисто-желтый цвет опухоли.
(Б) Канальцы из высокодифференцированных клеток Сертоли.
Смешанные герминогенные опухоли
В эту группу входят новообразования, состоящие из нескольких элементов герминогенных опухолей, один или более из которых не представляют собой семиному.
В таком случае диагноз семиномы неправомерен, даже если опухоль преимущественно представлена этим компонентом.
Смешанные опухоли встречаются в 69% случаев.
Самые распространенные комбинации: тератома и эмбриональный рак; семинома и эмбриональный рак; тератома, эмбриональный рак, опухоль желтого мешка; эмбриональный рак, тератома, хориокарцинома; эмбриональный рак, тератома, семинома; тератома и семинома. Несмотря на то что семинома с клетками синцитиотрофобласта смешанная опухоль, она классифицируется как вариант семиномы из-за сходного течения и терапии.
Поверхность смешанных герминогенных опухолей часто пестрая с очагами некроза и кровоизлияния. Микроскопически опухоль представлена различными участками. Часто опухоль желточного мешка граничит с очагами эмбрионального рака.
Полиэмбриома — одна из форм смешанных опухолей, которая содержит мелкие эмбриональные тельца. Тельца состоят из кубических или призматических эмбриональных стромальных клеток, иногда располагающихся в несколько рядов, клеток эмбрионального рака, вентрального и дорсального компонентов желточного мешка, формирующих желточный пузырек и амниотическое пространство.
Эмбриональные тельца окружены миксоматозной хорошо васкуляризованной тканью, что также характерно для опухолей желточного мешка. В некоторых случаях амниотический эпителий имеет признаки плоскоклеточной или кишечной дифференцировки, а в зоне мешка — гепатоидной.
В смешанных герминогенных опухолях можно обнаружить не полностью сформировавшиеся эмбриональные тельца. Диффузная эмбриома представлена полями эмбрионального рака и опухоли желточного мешка.
Опухоли стромы полового тяжа
Опухоль из клеток Лейдига составляет 1-3% тестикулярных опухолей. Клинически данная опухоль может сопровождаться гинекомастией у 30% пациентов, может быть повышен уровень эстрогенов и эстрадиола в сыворотке. Около 10% лейдигом представлены злокачественными формами.
Критериями злокачественности считаются размер более 5 см, клеточная атипия, митозы (более 3 в 10 полях зрения), некроз и сосудистая инвазия. Злокачественные лейдигомы нечувствительны к лучевой и химиотерапии, и многие пациенты умирают от метастазов.
Большинство опухолей имеет вид желтых, коричневых или желто-бурых узлов солидного строения, часто с очагами некроза и кровоизлияния. Диаметр опухоли варьирует от 2 до 5 см, но может быть более 10 см. Распространение за пределы яичка наблюдается приблизительно в 10% случаев.
Описано несколько микроскопических вариантов роста опухоли: солидный, трабекулярный, псевдожелезистый, компактными гнездами. Часто разные варианты сочетаются в одной опухоли. Изредка выявляются микрокистозные участки, что придает сходство с опухолями желточного мешка. Также могут встречаться участки веретеновидного строения.
Гнезда опухолевых клеток обычно отделены от окружающей ткани яичка отечной или фиброзированной стромой. Опухолевые клетки имеют полигональную форму, обильную эозинофильную цитоплазму, круглые ядра разного размера, заметное центрально расположенное ядрышко (рис. 4.31).

Рис. 4.31. Доброкачественная опухоль из клеток Лейдига. Опухолевые клетки полигональной формы с обильной эозинофильной цитоплазмой, круглым ядром и заметным центрально расположенным ядрышком. Окраска гематоксилином и эозином. х400
В цитоплазме опухолевых клеток у пациентов постпубертатного возраста можно обнаружить липофусцин, придающий буро-коричневую окраску. Примерно в 40% случаев выявляются мелкие красные кристаллы Reinke. Скопления клеток с обилием липидов в цитоплазме формируют участки, напоминающие сетчатую зону коры надпочечника, в некоторых случаях в опухолях могут быть клетки с оптически пустой цитоплазмой (рис. 4 32).

Рис. 4.32. Доброкачественная опухоль из клеток Лейдига. Клетки с обильным содержанием липидов в цитоплазме, напоминающие сетчатую зону коры надпочечников. Окраска гематоксилином и эозином. х400
Часто в качестве компонента опухоли из клеток Лейдига присутствуют жировые клетки, могут выявляться кальцинаты и оссификаты. Митозы нехарактерны, наличие более 3 в 10 полях зрения — признак злокачественности.
При иммуногистохимическом (ИГХ) исследовании в подавляющем большинстве опухолей выявляется ингибин-а, кальретинин, Melan-A. В 67% лейдигом экспрессируется CD99, р53 выявляется редко и может быть признаком злокачественности процесса. Редко опухоли из клеток Лейдига окрашиваются плацентарной щелочной фосфатазой (PLAP). Большинство клеток опухоли экспрессирует виментин, но возможна и экспрессия цитокератинов
Опухоль необходимо дифференцировать с очаговой гиперплазией клеток Лейдига, наблюдающейся у пациентов с повышенным уровнем гонадотропинов. в т. ч. и человеческий хорионический гонадотропин (hCG). Часто гиперплазия клеток Лейдига наблюдается на фоне атрофии яичка: нормальное количество клеток при снижении объема яичка.
Нередко гиперплазия клеток Лейдига сопровождает адреногенитальный синдром и синдром Нельсона. От опухоли из клеток Лейдига гиперпластические состояния отличает преимущественно двустороннее поражение, отсутствие кристаллов Reinke, выраженный фиброз. Гиперпластические состояния хорошо отвечают на лечение.
Опухоль из клеток Сертоли отличается от лейдигомы отсутствием кристаллов Reinke, более выраженной кальцификацией, более выраженным отеком стромы, нейтрофильной инфильтрацией. При ИГХ-исследовании в опухоли из клеток Сертоли отмечается фокальная экспрессия Melan-A и CD10.
Составляет менее 1 % всех тестикулярных новообразований, большинство опухолей спорадические, но бывают и связанные с генетическими синдромами. Макроскопически опухоль представлена солидным желтовато белым или бурым узлом обычно более 4 см в диаметре, иногда с кистозными изменениями.
При микроскопическом исследовании выявляются сформированные протоковые структуры. Могут быть солидные, трабекулярные структуры и гнезда или отдельные клетки, строма обычно фиброзированная или отечная (рис. 4.33 и 4.34).

Рис. 4.33. Опухоль из клеток Сертоли. Клетки формируют трубочки, расположенные в отечной строме. Окраска гематоксилином и эозином. х200

Рис. 4.34. Опухоль из клеток Сертоли. Гнезда светлых клеток в фиброзированной строме. Окраска гематоксилином и эозином. х200
Цитоплазма опухолевых клеток, как правило, скудная и светлая. Прозрачность цитоплазмы обусловлена скоплением липидов. Выраженная ее вакуолизация может создавать впечатление микрокистозного строения.
Ядра круглой или овальной формы, преимущественно мономорфные. Злокачественный вариант составляет около 10% всех опухолей из клеток Сертоли, на сегодня в литературе описано менее 50 случаев. Морфологические признаки злокачественности включают размер опухоли более 5 см, выраженную клеточную атипию, плеоморфизм клеток, инвазивный рост, некрозы, более 5 митозов на 10 полей зрения, уровень пролиферативной активности по MIB-1 более 30%.
При 14ГХ-исследовании 30-90% опухолей из клеток Сертоли экспрессируют ингибин-а. 60-80% — цитокератин. 90-100% — виментин, 30-64% — S-100, 70-82% — хромогранин. 45% — синаптофизин; большинство опухолей не содержат эпителиальный мембранный антиген (ЕМА). Отмечена фокальная экспрессия Melan-A и CD10.
Опухоль из клеток Сертоли необходимо дифференцировать с семиномой с тубулярным компонентом. При нечувствительности к андрогенам могут развиваться гамартомные узлы в яичке, представленные компактно расположенными протоками, выстланными клетками Сертоли.
Отличить их от истинной опухоли помогают клетки Лейдига, всегда присутствующие в таких узлах. При дифференциальном диагнозе с лейдигомой стоит ориентироваться на отсутствие кристаллов Reinke и наличие протоковых структур.
Макроскопически опухоль представлена узлами солидного строения от желтого до бурого цвета, микроскопически — тяжами или полями пустых протоков и скоплением клеток Сертоли в плотной коллагенизированной строме. Ядра варьируют от крупных с хорошо выраженными ядрышками до мелких с конденсированным хроматином. Цитоплазма бледная, иногда вакуолизированная.
Протоковый компонент может быть оценен как трабекулярный рак, но большинство первичных карцином яичка сочетается с тератомой. Присутствие вакуолизированных клеток может навести на мысль об аденоматоидной опухоли, но в отличие от опухолей из клеток Сертоли они не экспрессируют ингибин и дают выраженную реакцию с ЕМА.
Микроскопически выявляются гнезда и тяжи клеток с обильной эозинофильной цитоплазмой в отечной или коллагенизированной строме с выра женной нейтрофильной инфильтрацией; кальцификация или оссификация стромы наблюдаются в 50% случаев. Ядра опухолевых клеток округлой формы с хорошо выраженными ядрышками, митозы редки (рис. 4.35).

Рис. 4.35. Крупноклеточная опухоль из клеток Сертоли. Кальцинаты в опухоли. Окраска гематоксилином и эозином. х200
Опухоль может озлокачествляться. К признакам злокачественности относят диаметр поражения более 4 см, внеяичковую локализацию опухоли, очаги некроза, высокую степень атипии, инвазию сосудов, более 3 митозов на 10 полей зрения.
При ИГХ-исследовании крупноклеточная сертолиома экспрессирует виментин, S-100, нейронспецифическую енолазу (NSE), десмин, ЕМА, фокально — цитокератин. Дифференциальная диагностика проводится с опухолью из клеток Лейдига.
Редкая опухоль яичка. Возраст больных от 16 до 76 лет. Характерно повышение уровня ингибинов в сыворотке. У 25% пациентов выявляется гинекомастия Метастазы обнаруживаются более чем у 20% больных.
Макроскопически опухоль представлена участками солидного строения или кистами, возможно сочетание этих компонентов. Нередки обширные поля некроза и кровоизлияния.
Микроскопически выявляются компоненты, аналогичные гранулезоклеточной опухоли яичника, в т. ч. микрофолликулярный, макрофолликулярный, трабекулярный, мозговидный, диффузный. Тельца Кала-Экснера характерны для микрофолликулярного варианта. Опухолевые клетки имеют скудную бледно окрашиваемую цитоплазму, округлые ядра (рис. 4.38).

Рис. 4.38. Гранулезоклеточная опухоль яичка. Опухолевые клетки со скудной цитоплазмой и округлыми ядрами. Окраска гематоксилином и эозином. х400
Число митозов обычно не превышает 6 на 10 полей зрения. Гранулезоклеточная опухоль экспрессирует ингибин, виментин, кальретинин, СК8, СК18, CD99.
Развивается преимущественно у младенцев. Макроскопически опухоль представлена узлами солидного или кистозного строения, кисты заполнены прозрачной жидкой слизью Микроскопически можно выделить солидную целлюлярную зону, окруженную фолликулоподобными кистозными структурами, которые содержат жидкость, окрашивающуюся муцикармином. Фолликулы выстланы несколькими слоями опухолевых клеток и окружены веретеновидными клетками стромы, иногда гиалинизированной.
Цитоплазма опухолевых клеток обильная, бледная; ядра круглые, гиперхромные с заметным ядрышком. Могут присутствовать митозы и апоптотические тельца, но злокачественное течение опухоли не описано. Иммуногистохимически выявляется ингибин, виментин, CD99, цитокератин (фокально), гладкомышечный актин, десмин, AFP не экспрессируется.
Опухоли, напоминающие фиброму яичника или текому, в яичке встречаются не часто. Описано 3 подобных случая. Все они имели доброкачественное течение.
Микроскопически опухоль представлена участками разной клеточности, построена из веретеновидных элементов (рис. 4.39). Митозов менее 5 на 10 полей зрения. Иммуногистохимически выявляется виментин, актин, десмин; S-100, CD34 и цитокератин не экспрессируются.

Рис. 4.39. Фиброма яичка. Опухоль построена из веретеновидных элементов. Окраска гематоксилином и эозином. х200
Достаточно большая группа опухолей из клеток стромы полового тяжа представлена компонентами разной степени дифференцировки или сочетанием различных форм. Такие опухоли относят к смешанноклеточным или неклассифицируемым. Например, опухоль из гранулезных клеток с трубочками, выстланными клетками Сертоли.
При развитии в детском возрасте опухоли имеют преимущественно доброкачественное течение, у взрослых могут быть злокачественными и метастазироватъ. Появление клеточной атипии, полиморфизма, некроза, инвазивный характер роста, высокая митотическая активность, большой размер опухоли — признаки, встречающиеся редко, но позволяющие отнести пациента к группе риска по развитию метастазов.
Неклассифицируемые варианты опухолей представлены пролиферацией низкодифференцированных клеток стромы полового тяжа или стромальными элементами, которые невозможно определить при световой микроскопии.
Большинство опухолей поражает строму яичка Макроскопически представлены серыми или желтыми узлами солидного строения. При микроскопическом исследовании в таких опухолях определи ются как эпителиальные, так и стромальные компоненты. Иммуногистохимически может выявляется экспрессия S-100, гладкомышечного актина, CD99, ингибина.
Встречается у пациентов в возрасте от 27 до 69 лет. Макроскопически опухоль формирует узлы солидного строения желтого или бурого цвета. Микроскопически представлена хорошо ограниченными округлыми гнездами крупных бледных семиномоподобных клеток, окруженных мелкими темными вытянутыми клетками стромы полового тяжа, клетки могут формировать палисадообразные структуры по периферии гнезд светлых клеток; обнаруживаются кальцинаты.
В клетках Лейдига, расположенных рядом, могут присутствовать кристаллы Re-inke. Дифференциальная диагностика проводится с узлами клеток Сертоли. Различить эти состояния помогает клиническая картина, макроскопическая характеристика и FISH.
Читайте также:

