Советы для больного раком легких
Рак легких: диагноз, а не приговор
Злокачественные новообразования в легких — достаточно обширная группа опухолей, каждая из которых имеет свою излюбленную локализацию, скорость развития и прогноз. Некоторые виды рака способны незаметно расти на протяжении многих лет, другим свойственно молниеносное течение. Тем не менее врачи отмечают и общие свойства у новообразований легочной ткани: так, они действительно чаще обнаруживаются у людей, которые курили на протяжении долгих лет, а также у жителей городов с плохой экологией, у шахтеров и сотрудников вредных производств. Вероятность развития рака легких повышается с возрастом: в группе высокого риска — пожилые люди 50–70 лет.
Примерно каждый седьмой человек в России болеет раком легкого. Мировая статистика тоже неутешительна: по данным Всемирной организации здравоохранения, ежегодно выявляется миллион больных с этим недугом.
Между тем медики уверены, что если бы пациенты обращались к ним своевременно, на 1 и 2 стадиях заболевания, то спасти от смерти можно было бы подавляющее большинство больных. И даже при запоздалой диагностике шансы на выздоровление есть, главное — пройти полноценное обследование и эффективный курс лечения рака легких.
Классификация рака легких упрощает подбор оптимальной лечебной тактики, однако врачи анализируют ситуацию далеко за пределами условных стадий — ведь каждая опухоль и каждый пациент индивидуальны.
В это же самое время в европейских странах, известных прогрессивной организацией здравоохранения, — в Германии, Израиле, Швеции и других — врачи знают, по каким, на первый взгляд неочевидным, признакам можно заподозрить рак легкого на ранних стадиях, как достоверно установить место расположения опухоли и при помощи каких анализов и проб выяснить конкретную разновидность новообразования, чтобы подобрать наилучшую комбинацию лечебных методов.
Когда необходимые данные о заболевании собраны, врач принимает решение о тактике борьбы с раком. Ошибочно думать, что единственным эффективным методом лечения опухоли является хирургическая операция. Однако в некоторых ситуациях онкологи отдают предпочтение химиотерапии, лучевой терапии или новейшим технологиям, которые предоставляют возможность уменьшить объемы новообразования, сохранив при этом легкое.
Хирургическое лечение применяется в ситуациях, когда опухоль имеет четкие границы и может быть удалена одномоментно вместе с ближайшими лимфатическими узлами. Если стадия рака начальная, врачи принимают решение об удалении одной доли легкого (лобэктомия). Однако если у онкологов есть основания подозревать, что злокачественные клетки распространились шире, они предложат удалить сегмент (несколько долей) или все легкое целиком (пульмонэктомия). Бояться такого подхода не нужно — клиническая практика показывает, что пациенты способны жить полноценной активной жизнью и с одним легким. В некоторых случаях, когда надежды на полное исцеление нет, хирурги проводят операцию, направленную на уменьшение объема опухоли и удаление метастазов из жизненно-важных органов.
Некоторые виды рака легкого — например мелкоклеточный рак — растут так быстро, что попытка удалить его при помощи скальпеля почти всегда обречена на неудачу. На помощь приходит химиотерапия: лечение опухолей при помощи лекарств, которые губительны для злокачественных клеток (к сожалению, часто и для здоровых). В некоторых случаях этот метод является единственным, способным помочь больному. В других — химиотерапия сочетается с операцией, позволяя уменьшить объем хирургического вмешательства и исключить рецидив.
Оптимальное решение — индивидуальный подбор препаратов с учетом особенностей протекания заболевания, что возможно лишь после генетического анализа клеток опухоли, извлеченных при биопсии.
Лекарства назначаются курсами, с интервалами в несколько недель (это необходимо, чтобы дать организму оправиться от побочных эффектов). По окончании терапии пациент проходит томографию, чтобы отслеживать, как меняется опухоль под воздействием химиотерапии.
Сочетание этого метода с классической радиотерапией значительно повышает эффективность воздействия последней непосредственно на раковые клетки, вместе с тем максимально снижая губительное влияние радиации на здоровую ткань. Подход позволяет ускорить проведение сеанса радиотерапии в 5 раз.
Этот метод появился в арсенале врачей-онкологов сравнительно недавно. Фотодинамическая терапия представляет собой сеансы воздействия световыми лучами определенной длинны на опухоль, которая предварительно обрабатывается особым лекарством (фотосенсибилизирующим агентом), повышающим чувствительность злокачественных клеток к такому воздействию. Под влиянием лучей новообразование уменьшается в размерах, причем эффект от курса длится в течение нескольких месяцев. Фотодинамическая терапия может использоваться как дополнительный метод лечения рака легких, улучшающий прогноз выздоровления, так и в качестве основной лечебной тактики, для облегчения симптомов заболевания в необратимой стадии.
Несмотря на обнадеживающие результаты научных исследований, врачи по-прежнему не могут гарантировать результат в каждой конкретной клинической ситуации: рак легкого — коварный и терпеливый враг, который иногда реагирует на лечение непредсказуемым образом. Однако и больной, и его родные должны сделать все возможное, чтобы не дать опухоли шанса. Немаловажную роль в прогнозе играет психологический настрой пациента: наградой за целеустремленность, терпение и оптимизм станут счастливые годы жизни без рака.
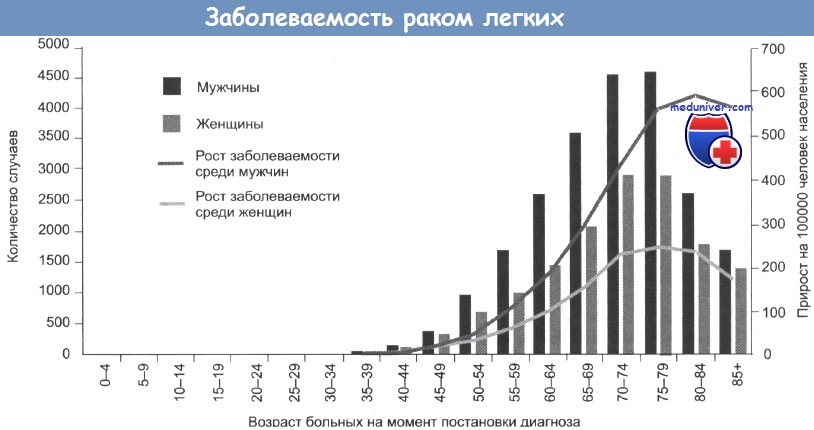
Ежегодно отмечают приблизительно 180 000 новых случаев рака легкого. В 1980 году соотношение мужчин и женщин было 8:1, однако заболеваемость у женщин выросла настолько, что отношение сейчас менее 2:1. Смертность от рака легкого не снизилась. Общая 5-летняя выживаемость составляет 10%.
Из-за связи заболевания с курением беспокоит увеличение числа курящих среди подростков. Более того, заболеваемость раком легкого растет также и у некурящих.
Важными факторами риска являются курение и возраст; в анамнезе 90% больных есть сведения о курении. Ранее считали, что курение связано лишь с плоскоклеточным раком легкого, однако в последнее время наблюдают тревожное увеличение заболеваемости аденокарциномой, особенно у некурящих. К другим потенциально канцерогенным агентам относят химические вещества (ароматические углеводороды, винилхлорид), радиацию (радон и уран), асбест и металлы (хром, никель, свинец и мышьяк), а также факторы окружающей среды (загрязнение воздуха, угольная смола, нефтепродукты).
Случаи заболевания раком легкого в семье, вероятно, увеличивают вероятность его развития у человека. Более того, в клетках рака легкого и ткани рака легкого обнаружен большой ряд биомаркеров. Примером является геи К-ros, который кодирует белок под названием р21, принимающий участие в росте клеток и в передаче сигнала.
Мутации гена К-ras, которые ведут к его активации, связываются с уменьшением 5-летней выживаемости у больных резектабельным раком легкого. Другие важные биомаркеры рака легкого включают ген опухолевой супрессии р53, ген эпидермального фактора роста c-erb-2, ингибитор апоптоза bcl-2, маркеры ангиогенеза и маркеры клеточной пролиферации.
С увеличением количества образцов раковой ткани, исследуемых на эти маркеры, по ним судят о прогнозе для больных. До сих нор ни но одному маркеру отдельно нельзя точно сделать заключение о прогнозе или результате лечения данного больного.
а) Немелкоклеточный рак 80%:
- Аденокарцинома 45%. Заболеваемость данным зловещим типом рака легкого резко увеличивается у некурящих.
- Плоскоклеточный рак 40%. Этот тип рака, также называемый эпидермоидным, характеризуется наличием гранул кератина и вызывается курением и вдыханием других раздражителей.
- Крупноклеточный рак 15%. Бронхоальвеолярный рак характеризуется пенистой бронхореей при многократных исследованиях. Он представляет собой подтип аденокарциномы. Злокачественный рост клеток, секретирующих сурфактант, проявляется появлением пенистой мокроты. Хотя клинически этот симптом наблюдают редко, его часто обнаруживают при обследовании.
б) Мелкоклеточный рак 20%. Наиболее важно деление рака легкого на мелкоклеточный и немелкоклеточный, поскольку биология опухоли и клиническое течение этих разновидностей рака существенно различаются. В свою очередь, мелкоклеточный рак подразделяют на ограниченный и распространенный. При ограниченном раке все опухолевые очаги находятся в одной половине грудной клетки и лимфатических узлах, включая медиастинальные, контралатеральные узлы ворот и ипсилатеральные надключичные узлы.
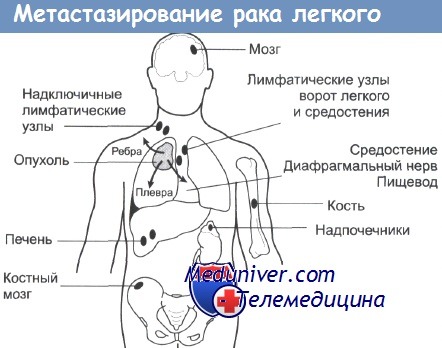
При распространенном раке болезнь выходит за эти пределы; возможно поражение мозга, костного мозга и органов брюшной полости.

К сожалению, пет. Даже выполнение рентгенологического исследования грудной клетки у 40-60-летних курящих мужчин не увеличивает выживаемость больных, у которых выявляется рак легкого. Разработаны другие методы ранней диагностики рака легкого, такие как использование биомаркеров и позитронной эмиссионной томографии, однако ни один из них в настоящее время не подходит для массового скрининга.
Первичный рак легкого все более часто выявляют при обычном рентгенологическом исследовании грудной клетки. Иногда у больных отмечают кашель, прожилки крови в мокроте или повторные пневмонии. У 10% больных жалобы связаны с проявлениями паранеопластического синдрома.
При паранеопластическом синдроме рака легкого наблюдают метаболические (гиперкальциемия, синдром Кушинга), неврологические (периферическая нейропатия, полимиозит или синдром Ламберта-Итона (Lambert-Eaton), протекающий наподобие генерализованной миастении), костные (пальцы в виде "барабанных палочек", гипертрофическая остеопатия), гематологические (анемия, тромбоцитоз, диссеминированное внутрисосудистое свертывание крови) или кожные (гиперкератоз, acanthosis nigricans, дерматомиозит) проявления. Интересно, что наличие паранеопластического синдрома не отражается на прогнозе рака легкого.
Да. Классификация основывается на клинических и патологических данных для немелкоклеточного рака. Больным часто определяют стадию клинически в соответствии с результатами КТ.
- I стадия. Интрапаренхиматозная опухоль с распространением на висцеральную плевру или без него, отстоящая не менее чем па 2 см от карины, без поражения лимфатических узлов и отдаленных метастазов.
- II стадия. Первичная опухоль соответствует I стадии с поражением перибронхиальных лимфатических узлов (N1) или опухоль распространяется на грудную стенку без поражения лимфатических узлов.
- IIIа стадия. Поражение лимфатических узлов ворог или средостения (N2) или распространение опухоли на грудную стейку с поражением узлов N1. - IIIb стадия. Все элементы IIIа стадии в сочетании с распространением на структуры средостения (сердце или крупные сосуды) и/или поражением контралатеральных лимфатических узлов ворот, паратрахеальпых или надключичных (N3).
- IV стадия. Злокачественный плевральный выпот или отдаленные метастазы.

Операция остается наиболее эффективным лечением рака легкого. Таким образом, ранняя диагностика учитывает вероятность торакотомии и направлена па выявление опухоли легкого и определение ее стадии. Только в 60% случаев диагноз можно установить при цитологическом исследовании мокроты; менее чем в 85% — при бронхоскопии с биопсией, и только в 80-90% — при пункционной биопсии под контролем КТ.
Поэтому основным средством диагностики является клиновидная резекция участка легкого с очагом. В стандартное обследование входит КТ грудной клетки (позволяет выявить возможное поражение лимфатических узлов средостения) и живота (позволяет обнаружить метастазы в надпочечники). От других исследований, таких как КТ костей скелета или головного мозга, воздерживаются, если пег специфических жалоб или симптомов.
Для определения возможности торакотомии у больного необходимо оценить функцию сердца (инфаркты в анамнезе, застойная сердечная недостаточность, стенокардия) и легочный резерв (определение ФОВ] при спирометрии у постели больного).
а) Форсированный объем выдоха за секунду (ФОВ]) должен быть более 1 л/с; парциальное давление кислорода (РO2) и парциальное давление углекислого газа (РСO2) в крови (при комнатном воздухе) должны находиться по соответствующую сторону от 50 (РO2 выше 50, а РСO2 ниже 50).
б) Больной должен быть в состоянии подняться на один пролет лестницы.
в) В пограничных случаях можно применить исследование вентиляции-перфузии, чтобы узнать, какая часть легкого будет функционировать после операции.
Наиболее эффективным видом лечения при раке легкого является операция. К сожалению, у 50% больных опухоль уже к моменту выявления носит распространенный характер, а кандидатами на операцию являются только 25% больных. Число больных с III стадией — кандидатов на операцию — можно увеличить, проведя в предоперационном периоде химиотерапию по схеме, включающей цисплатин. Возможно, что эта недавно разработанная методика позволит улучшить выживаемость.
Несколько клинических исследований показали, что проведение при III стадии рака легкого дооперационной химиотерапии и облучения, известных как неоадъювантная терапия, дает лучшие результаты, чем просто операция. Новейшие схемы химиотерапии позволяют повысить эффективность лечения и ранних стадий болезни, и опухолей с высоким риском рецидива.
Лучевая терапия — эффективное паллиативное лечение рака легкого, однако она не излечивает больных. Лучевая терапия часто позволяет устранить синдром верхней полой вены или обструкцию бронха вследствие пневмонии. Ее также с успехом применяют в качестве паллиативной терапии при болях в костях, вызванных опухолевым процессом. Некоторые, но не все клинические исследования показали, что некоторый эффект приносит проведение до операции химиолучевого лечения.
При полном удалении немелкоклеточного рака I стадии 5 лет живут 60-80% больных. Для II, IIIа и IIIb стадий 5-летпяя выживаемость соответственно составляет 50%, 15% и 5%. При мелкоклеточном раке выживаемость остается низкой: 5 лет живут 7% больных с ограниченным заболеванием и только 1% — с распространенным.
Медиастиноскопия — диагностическая процедура (позволяющая установить стадию болезни), при которой через небольшой разрез в яремной ямке оценивают паратрахеальные, бифуркационные и проксимальные перибронхиальные лимфатические узлы.
Исследование средостения показано больным, имеющим клинически очевидный или подтвержденный исследованиями рак легкого, у которых есть:
а) Подтвержденный рак легкого с увеличением лимфатических узлов средостения > 1 см (по данным КТ), которые можно осмотреть при медиастиноскопии через разрез на шее.
б) Аденокарцинома легкого и множественные лимфоузлы в средостении 5 см) рак легкого с лимфатическими узлами в средостении

Скрытое течение
Максим Руденко: Если брать всех вообще, кто умер от онкологических заболеваний, то среди мужчин рак лёгких как причина смерти стоит на первом месте (среди женщин – рак молочной железы). Этот вид рака вообще больше распространён среди мужчин, поскольку среди них больше курящих.
- То есть курение – фактор риска?
- Начнём с того, что рак лёгкого – собирательное понятие, на самом же деле его видов немало. Так вот, возникновение плоскоклеточного рака лёгкого, растущего из бронхов (его отличительная особенность в том, что он наименее поддаётся лекарственному лечению), обусловлено табакокурением. То есть это не просто фактор риска, это причина заболевания.
Среди всех пациентов, у кого выявлен рак лёгкого, один год переживает всего 50%. У более чем 70% пациентов злокачественное новообразование лёгкого выявляется на третьей и четвёртой стадиях. Тогда как самая высокая выживаемость (от 75 до 90%) регистрируется среди людей, у которых заболевание выявлено на первой стадии, но доля этих пациентов в среднем по России всего 11–12%. Плюс 14% - это вторая стадия, при которой 50% пациентов на фоне лечения переживают пятилетний рубеж.
- Печальная статистика. С чем это связано? С тем, что рак лёгких долго не выдаёт себя очевидными симптомами?
- Совершенно верно, для этого вида рака характерно скрытое течение, на ранней стадии заболевание не имеет выраженных клинических симптомов. Кроме того, это довольно агрессивная опухоль, которая выявляется тогда, когда уже есть либо метастазы, либо распространение в другие органы.

Кроме того, наш диспансер участвует в пилотном проекте по скринингу злокачественных новообразований лёгкого. Кто участвует в скрининге? Группа риска – это, прежде всего, курящие мужчины в возрасте от 45-50 лет или те, которые бросили курить ранее 15 лет назад.
Но выявление выявлением, а всё же лучше всего начать с профилактики рака лёгкого.

А смысл?
- Однозначно – в отказе от курения! Причем не только активного, но и пассивного.
- Ну да, при этом бросив курить, 15 лет человек всё равно будет числиться в группе риска. В чём тогда смысл?
- Смотрите, после отказа от курения в течение 20 минут происходит снижение артериального давления и частоты сердечных сокращений. В течение 12 часов – снижение уровня оксида углерода в крови до нормального значения. В течение 48 часов восстанавливаются нервные окончания, ощущения запаха и вкуса. Трёх месяцев достаточно для улучшения кровообращения и функции лёгких. Если человек продержался без курения год, риск возникновения ишемической болезни сердца снижается вдвое; если пять лет, риск возникновения инсульта снижается до уровня некурящих людей, плюс значительное снижение риска развития некоторых видов рака (ротовой полости, глотки, мочевого пузыря, шейки матки). За десять лет вдвое снижается риск смерти от рака лёгкого, наблюдается значительное снижение развития рака гортани и поджелудочной железы. А за 15 – риск развития ишемической болезни сердца и обструктивной болезни лёгких. Как видите, причины отказа от курения весьма убедительны. И в этом отношении российское законодательство справедливо ограничивает нас от табачного дыма во многих общественных местах.
- Отказ от курения – единственная мера профилактики рака лёгких?
- Главная, но не единственная. Другими мерами профилактики также не следует пренебрегать. Скажем, стоит стараться избегать воздействия на организм канцерогенов, придерживаться рационального питания: употребление достаточного количества витаминов, бета-каротина, антиоксидантов, витамина Е также снижает риск возникновения рака лёгкого. Но! На фоне отказа от курения. Замечу, что до эпохи массового производства сигарет и их широкой доступности рак лёгкого был казуистикой.

- Таких исследований пока нет, думаю, судить о воздействии вейпов на организм можно будет позже, когда в поле зрения учёных попадут люди, имеющие многолетний опыт нового на сегодняшний день увлечения. То есть нынешняя молодежь. О результатах будущих исследований сегодня судить сложно, но есть ли смысл рисковать? Бог не дал нам, людям, дымохода, так зачем нам дымить?
- Какие методы лечения рака лёгких сегодня применяются?
- На сегодняшний день самый эффективный метод лечения – это хирургический (он применяется на первой стадии заболевания). Кроме того, используется химеотерапия, лучевые методы лечения и их комбинация.
Хирургическое лечение подразумевает удаление поражённой части лёгкого или всего лёгкого. Понятно, что при удалении доли лёгкого качество жизни не так страдает, как при удалении целого органа – в этом случае, бывает, люди погибают не от развития рака, а от осложнений со стороны сердечно-сосудистой системы, поскольку сердцу сложно работать с одним лёгким. Но мы в отделении торакальной хирургии Свердловского областного онкологического диспансера идём по пути органосохраняющих операций, делаем их всё больше и больше, тем более что сегодня в России и в нашем диспансере активно развивается малоинвазивная хирургия.
- Вернёмся к началу разговора. Я правильно понимаю, что рак лёгких на ранней стадии у человека – это, как правило, случайная находка?
- Совершенно верно. Люди, например, идут делать операцию на глаза или на сердце, и у них выявляется рак лёгкого.
- Специфических симптомов у рака лёгкого нет, они все схожи с симптомами любых лёгочных заболеваний. Допустим, кровохарканье может быть и при туберкулёзе, и при пневмонии (особенно вирусной), и при раке лёгкого. Одышка, повышение температуры также могут быть при банальной пневмонии. Но должна быть онкологическая настороженность. То есть, если пациент входит в группу риска, на эти симптомы следует обратить внимание с точки зрения онкологии. Но это больше касается медиков. А людям при любом длительном кашле следует идти к врачу, который выслушает и сопоставит жалобы, направит на флюорографию.
- Специалисты первичного звена здравоохранения, то есть врачи в поликлиниках, имеют настороженность по отношению к раку?
- Я не могу сказать за каждого конкретного человека. Но мы со своей стороны делаем всё возможное для повышения этой настороженности. Специалисты онкологического диспансера регулярно проводят лекции для первичного звена здравоохранения (есть даже клинические рекомендации по выявлению рака лёгкого для первичного звена), активно используют возможности телемедицины.
- Какие индивидуальные особенности влияют на то, что у одних курящих людей возникает рак лёгкого, а у других нет?

Понимаете, мы не говорим, что если человек курит, то он обязательно заболеет раком лёгкого. Но те, кто болеет, все курят. Думаю, больше половины пациентов не оказались бы в нашем отделении, если бы не курили.
- Мы всё больше говорим про мужчин, а есть ли среди ваших пациентов женщины?
- Конечно. Более того, в последнее время женщин, у которых диагностирован рак лёгких, становится всё больше. Простой пример. Двадцать лет назад, когда я только начинал работать, у нас была одна женская палата, потом появилась необходимость открыть ещё одну, потом ещё…
- Сколько лет было самому молодому вашему пациенту?
Рак легких – это злокачественные образования в органах дыхания, которые локализируются в эпителиальной ткани бронхов. Это серьезная медицинская проблема, которая является самой распространенной причиной смертей из всех, что знает онкология.
Спровоцировать развитие недуга могут канцерогены, которые попадают в организм во время курения и вдыхания дыма, вирусные инфекции, а также ионизирующее излучение.
К основным признакам относится кашель, боль в груди, отхаркивание крови и истощение организма. Эти проявления не являются специфическими, поэтому больные часто игнорируют их, откладывая визит к врачу. Насторожить должны косвенные признаки, к которым относятся апатия, утомляемость, резкое повышение температуры тела и снижение работоспособности.
При наличии двух и более симптомов из приведенного ниже списка, необходимо обратиться к врачу:
На более поздних этапах, когда образовываются метастазы, больного могут беспокоить ноющие боли в конечностях, костях и головокружение. В некоторых случаях кожные покровы и глазные белки приобретают нездоровый желтый оттенок.
- Как лечить рак легких с метастазами?
Диагностика и способы выявления патологии
Обнаружение на первых стадиях – сложный процесс, поскольку на этом этапе симптоматика имеет много схожего с другими заболеваниями (бронхит, пневмония, гельминты в органах дыхания и др.).
Выявить недуг на ранних этапах возможно только при применении полного комплекса современных методов диагностики.
Осмотр проводится у таких врачей:
![]()
Невролог при наличии головных болей.- Терапевт при обнаружении простудных симптомов – кашля, температуры и боли в груди.
- Офтальмолог – при нарушениях зрения, плохой фиксации зрачков и изменении цвета радужной оболочки.
- Кардиолог – при сердечнососудистых заболеваниях и отдышке.
С целью уточнения диагноза проводят такие методы обследования:
- Рентгенологическое исследование устанавливает диагноз в 80% случаев. Снимки всегда делают в прямой и боковой проекциях. При эндобронхиальном росте первичный узел слишком маленький, чтобы его можно было разглядеть на снимках, поэтому необходимо подключать томографию, которая позволяет выявить стеноз бронхов и определить размер метастаз, которые развиваются на более поздних этапах. В запущенных случаях опухоли легких могут достигать 3-4 см в диаметре, что позволяет четко увидеть их на снимках в виде круглых затемненных областей.
![]()
Бронхоскопическое исследование – визуальный осмотр трахеи и бронх позволяет рассмотреть опухоли и взять образцы для дальнейшего анализа.- Цитологический анализ мокротынеобходимо проводить после бронхоскопического исследования. Анализ позволяет выявить периферийный тип в 40-60% случаев. Для установления точного диагноза необходимо провести минимум 5-6 процедур изъятия образцов и их обследования.
- Трансторакальная биопсия опухоли – хирургическая процедура, которая проводится с целью извлечения образца тканей для дальнейшего микроскопического анализа.
- Ультразвуковое исследование позволяет безопасно выявить метастазы и провести осмотр внутренних органов.
После установления точного диагноза врачом назначается индивидуальный план лечения.
Основные методы терапии
При раке легких методы лечения могут быть нескольких видов.
Хирургическое вмешательство – это самый эффективный способ, который показан только на 1 и 2 стадии. Разделяют такие виды:
- Радикальный – удалению подлежит первичный очаг опухоли и регионарные лимфатические узлы,
- Паллиативный – направлен на поддержание состояния больного.
Состоит из таких этапов:
- Общеукрепляющие процедуры для подготовки пациента к операции – прием витаминных комплексов, белковая диета, прием антибиотиков для уменьшения воспалительного процесса и проведение лечебной бронхоскопии. При сердечнососудистой недостаточности назначают прием препаратов, повышающих тонус кровеносных сосудов и дыхательную гимнастику,
- В послеоперационный период пациенту должен быть обеспечен постоянный доступ к кислороду. Первые 2-3 дня показан лежачий режим и проведение аспирации из плевральной полости,
- Когда больной восстановиться, ему назначают прием медикаментозных препаратов для предотвращения осложнений.
При неоперабельных формах показана дистанционная гамма-терапия (лучевая терапии)и курсы химиотерапии.
Применение лучевой терапии при раке легких рассматривается как отдельный способ, если пациент отказался от химии, а проведение резекции невозможно.
Облучению подвергаются непосредственно очаги, а дозы не превышают 50-70 Гр. Последствия лучевой терапии – потеря волос, тошнота, болезненные ощущения и кожные высыпания. Химиотерапию применяют до и после проведения операции, а также при наличии неоперабельных опухолей, что сопровождаются поражением лимфоузлов.
Действует в таких направлениях:
- уменьшение размера метастаз,
- ослабевание симптомов в случае невозможности удаления очагов воспаления,
- уничтожение клеток и пораженных тканей, что не были удалены во время резекции.
Химиотерапия бывает таких видов:
- лечебная – для уменьшения метастаз,
- адъювантная – применяется в профилактических целях для предотвращения рецидива,
- неадюкватная – непосредственно перед хирургическим вмешательством для уменьшения опухолей. Также помогает выявить уровень чувствительности клеток к медикаментозному лечению, и установить его эффективность.
При метазтазном поражении и мелкоклеточном типе применяют медицинские препараты по таким схемам:
![]()
АС – внутривенно Адриамицин и внутримышечно Циклофосфан,- СМF – Метотрексат, Циклофосфан и Фторурацил,
- FAC – Циклофосфан, Адриамицин и Фторурацил внутривенно,
- CMFVР – Преднизолон, Фторурацил, Циклофосфан, Метотрексат и Фторурацил.
Дозировка и срок лечения назначаются индивидуально после установления диагноза и осмотра пациента. Также эффективна иммунотерапия при раке легкого, которая заключается в введении биологически активных препаратов в организм.
У больных с метастазами нередко обнаруживают распространение на другие внутренние органы и головной мозг. В этом случае проводят облучение всего мозга и используют стереотаксическую радиохирургию. Затем назначают курс химиотерапии, отказ от которой может существенно понизить шансы на выживание и сократить время жизни до нескольких месяцев.

Легочные опухоли незначительного диаметра можно излечивать радиочастотной абляцией, что представляет собой концентрацию радиочастотного излучения в узле, вокруг которого образовывается воздушное пространство.
Другой эффективной методикой считается применение кибер-ножа, который позволяет облучать метастазы, не повреждая при этом здоровых тканей. Это существенно снижает побочные эффекты и риск фиброза легочных тканей.
Лечение в зависимости от типа заболевания
Способ воздействия, и то, лечиться ли рак, зависит от клеточного типа заболевания.
Индивидуальное лечение рака легких должно учитывать тип заболевания и его стадию:
Мелкоклеточный. Злокачественная опухоль с со стремительным распространением по всему организму. Применяются консервативные методы:
- химиотерапия – позволяет устранить симптомы и контролировать развитие. Нередко проводят химиорентгенотерапию – комбинацию с лучевой терапией,
- хирургическое вмешательство будет эффективным только на ранней стадии, поскольку болезнь молниеносно распространяется на весь организм еще до ее обнаружения. Если резекция была проведена, в дальнейшем применяется вспомогательная химио- и лучевая терапия при раке легкого для снижения вероятности рецидива,
- после окончания курса больной повторно проходит обследование,
![]()
для устранения вероятности распространения на головной мозг проводят профилактическую краниальную радиотерапию головы.
Немелкоклеточный. Лечение рака легких зависит от состояния больного. Прием лекарственных средств при немелкоклеточном типе не имеет никакого эффекта, поэтому их употребление нецелесообразно:
- на первой стадии и второй стадии опухоль удаляется операционным методом. Если пациент не в состоянии перенести хирургическое вмешательство, ему назначают курс лучевой терапии. После курса (если он был эффективен), проводят химиотерапию для закрепления результата. Иногда ее применяют до операции и до лучевой терапии,
- на третьей проводят комплексное лечение рака легких, направленное на устранение симптомов и контроль над распространением,
- четвертая стадия не подлежит лечению. В запущенных стадиях недуг распространяется на все доли и на другие органы. В этом случае меры проводится не с целью лечения, а для устранения основных симптомов. Это позволяет не только облегчить состояние больного, но и продлить ему жизнь.
Излечима ли патология?
Еще совсем недавно раковые больные с метастазами считались безнадежными, а оперативное вмешательство, прием медикаментов и химиотерапия наносили непоправимый вред здоровью, уничтожая не только вредные, но и здоровые клетки. Однако новейшие разработки и методики позволяют свести агрессивное воздействие к минимуму и повысить шансы на выживание.
То, излечим ли рак легких, зависит времени обращения за помощью, клеточного строения и состояния больного.
Лечение рака легких на последней стадии направлено на облегчение проявлений, уменьшение болезненных ощущений и продление ему жизни. Врачи-онкологи считают эту стадию неизлечимой.
Применяются такие методы:
- детоксикация,
- прием обезболивающих средств,
- при кровоизлияниях применяется гемостатическая терапия,
- проведение паллиативных операций.
Если у больного обнаружили этот недуг, и он не начал принимать меры, то с вероятностью в 90% его ждет летальный исход спустя несколько лет. Хирургическое вмешательство – самый эффективный метод, который определяет выживаемость пациента на 30%. Комплексное применение нескольких терапий повышает шансы на успех до 40-60%.
Согласно статическим данным, шансы на выживание при этом недуге такие:
- мелкоклеточная форма на 1-2 стадии – от 15 до 40%,
- запущенные случаи с обширными метастазами – 5-8% (5 лет с момента начала лечения),
- при ограниченном мелкоклеточном раке выживаемость составляет 10-15%.
Лечится ли рак легких на поздних стадиях? Нет, но при применении всех необходимых мер можно продлить время жизни, не давая недугу распространиться.
Возможность полного выздоровления есть только у пациентов, у которых была достигнута полная регрессия первичной опухоли и отсутствует метастазирование. Шансы значительно повышаются у тех, кто вовремя обратился за помощью и обладал отличными общими показателями здоровья до начала лечения.
Читайте также: