Сколько дней выходит гной из кисты
При повреждении кожного покрова нередко формируется абсцесс: гной, скапливающийся под кожным покровом, приводит к сильному воспалительному процессу. Для лечения используется вытягивающая гной мазь. Хороший препарат должен стимулировать отток гнойного секрета, обладать антибактериальным свойством, чтобы уничтожить патогенные организмы. Также, специализированные препараты должны купировать воспалительный процесс, ускорять регенерацию поврежденных тканей. В качестве альтернативы аптечным медикаментам можно использовать средства народной медицины. Итак, что вытягивает гной из-под кожи при закрытой ране, какие средства наиболее эффективные и результативные?
- Мази для вытягивания гноя из закрытых ран
- Мазь Вишневского
- Левомеколь
- Ихтиоловая мазь
- Тетрациклиновая мазь
- Синтомицин линимент
- Чем заменить мазь в домашних условиях?
Мази для вытягивания гноя из закрытых ран

Стоит знать: при нагноении требуется лечение препаратами местного действия, которые вытягивают из раны гной. Если же у пациента выявляется симптоматика общей интоксикации – лихорадочное состояние, головная боль, сонливость/бессонница, вялость, усталость, то это свидетельствует о серьезном течении заболевания. Одними наружными средствами не обойтись, необходимо применение таблеток внутрь.
Какая мазь вытягивает гной? Современная фармацевтическая промышленность предлагает большой выбор медикаментов – дорогих и дешевых, которые обладают противовоспалительным и антибактериальным эффектами, способствуют оттоку гнойного секрета наружу. К наиболее результативным препаратам относят мазь Вишневского, Левомеколь, Ихтиоловую мазь, Синтомицин. Рассмотрим перечисленные лекарства подробнее.
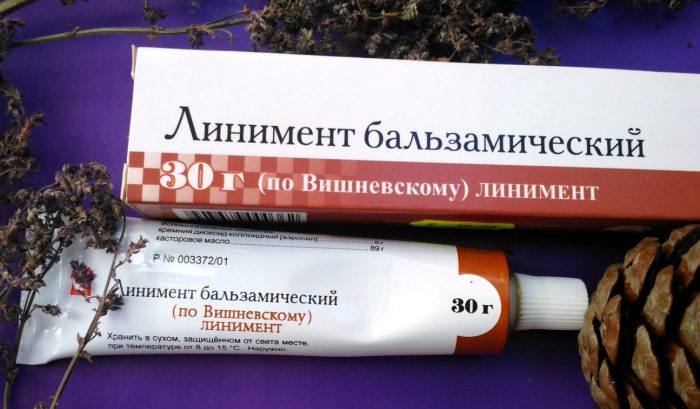
Линимент бальзамический имеет в составе три действующих вещества, которые усиливают лечебное воздействие друг друга. Мазь для вытягивания гноя обладает противовоспалительным, бактерицидным, иммуномодулирующим эффектами. Противогнойный препарат используют при загноившихся прыщах, гнойничках, фурункулах, абсцессах и т.д.
Мазь Вишневского характеризуется достаточно слабым антисептическим действием, однако способствует быстрой регенерации тканей, ускоряет высасывание подкожного гноя, вследствие чего быстрее происходит заживление раны.
Инструкция по применению:
- Для лечения гнойной раны необходимо наложить лекарственную субстанцию на пораженную область, сверху наложить повязку. Кратность применения – два раза в сутки;
- Чтобы вылечить подкожный прыщ, смазывают лекарством проблемную область, сверху крепят лейкопластырь.
Важно: мазь Вишневского нельзя использовать при индивидуальной чувствительности, наносить на большие площади кожного покрова, кисты с гноем, жировики. Во время беременности и лактации препарат применяется с крайней осторожностью.
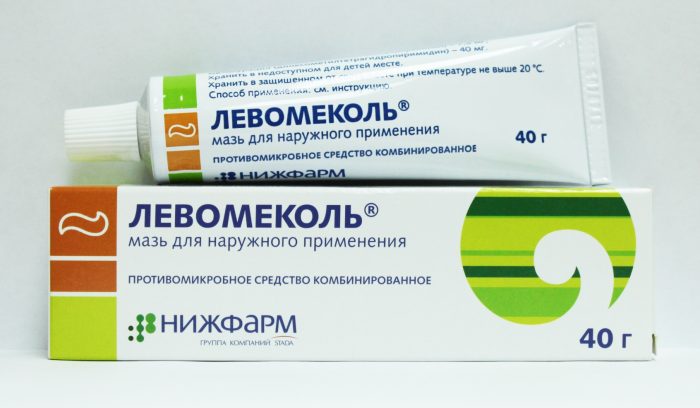
Мазь, вытягивающая гной из закрытой раны. Диоксометилтетрагидропиримидин – действующее вещество препарата. Средство вытягивает скопившийся гной под кожей, помогает заживлять различные повреждения. Используют для лечения трофических язв, повреждений кожного покрова со скоплением гнойного секрета.
Антибактериальная мазь нашла широкое применение в гинекологической и урологической, стоматологической практике. Если выявляется выделение гноя, то мазь Левомеколь является лучшим средством. Способ применения простой: сначала наносят препарат на чистый бинт, сложенный в несколько слоев, после осуществляется прикладывание к пораженной области.
Повязку можно носить в течение 7-8 часов. После надо сделать новую. Если применяют мазь для лечения нарыва, то на него наносят небольшое количество лекарства – втирать не нужно, сверху закрепляют лейкопластырем. Длительность терапии – до тех пор, пока рана не очистится от гноя и не начнет заживать.
Противопоказания к применению:
- Гиперчувствительность к активному компоненту.
- В анамнезе экзема/псориаз.
- Грибковые поражения кожного покрова.
Использовать во время беременности можно только по рекомендации доктора, поскольку Левомеколь является антибиотиком. При непереносимости состава развиваются побочные действия, преимущественно локального характера – жжение и зуд в месте нанесения, гиперемия, отечность кожного покрова.

Мазь от нарывов и воспалений, является натуральным антисептиком, который эффективно очищает поврежденную поверхность. Ихтиоловую мазь допустимо применять при любых ранах и воспалительных процессах. Она купирует воспаление, размягчает верхний слой эпидермиса, вследствие чего скопившийся гной выходит наружу.
Мазь для гнойных ран необходимо использовать так:
- Нанести на пораженную область плотный слой лекарства. Растирать не нужно;
- Сверху закрыть стерильной тканью. Забинтовать;
- Оставить повязку на 5-6 часов.
Для лечения одиночных гнойных прыщей мазь используют так: наносят лекарственное средство точечно на необходимые области. Оставляют на коже на 5-6 часов. После смывают, повторяют процедуру. Когда прыщик прорвет, еще несколько дней применяют лекарство.

К сведению: Тетрациклиновую мазь нельзя использовать на фоне нарушения функциональности печени, грибковой инфекции, лейкопении. Не рекомендуется лечить детей младше 8-летнего возраста, запрещено применение в третьем триместре беременности.
На вопрос, чем вытянуть гной из-под кожи, многие медицинские специалисты рекомендуют именно Тетрациклиновую мазь. Это средство хорошо себя зарекомендовало, поскольку действует достаточно быстро. Справиться с гнойным поражением можно за 2-4 дня.
Лекарственный препарат используют до двух раз в сутки. Накладывается средство под повязку. При необходимости продолжительного применения – больше пяти суток, нужна консультация лечащего врача.
Тетрациклиновая мазь может привести к развитию негативных явлений:
- Зуд, жжение, гиперемия кожного покрова.
- Снижение аппетита.
- Нарушение работы пищеварительного тракта.
- Приступы тошноты и рвоты.
- Ангионевротический отек.
- Болевые ощущения в эпигастральной области.
- Гемолитическая форма анемии.
- Жидкий стул.
Тетрациклиновая мазь относится к фармакологической группе антибактериальных препаратов, поэтому не рекомендуется использовать самостоятельно.
Синтомицин линимент

Какая мазь вытягивает гной из закрытой раны? Очистить рану от гнойных масс помогает мазь Синтомицин. Средство эффективно купирует воспалительный процесс, очищает рану, ускоряет процесс заживления. Препарат уничтожает патогенные микроорганизмы, поскольку нарушает продуцирование клеточной стенки микробов.
Синтомициновая мазь применяется для терапии гнойных ран, гнойных и воспалительных патологий кожного покрова, от мелких гнойников.
У препарата относительно много противопоказаний к применению:
- Гиперчувствительность к составу;
- Печеночная/почечная недостаточность;
- Беременность;
- Грудное кормление;
- Возраст ребенка до 4-х месяцев;
- Нарушения кровообращения в головном мозге;
- Грибковые кожные патологии.
Синтомициновая мазь наносится непосредственно на пораженную область, после накладывается повязка, не пропускающая воздух. Кратность применения – 1-2 раза в сутки. Повязку можно не снимать в течение 24-х часов. На фоне использования лекарства возможны побочные эффекты: ангионевротический отек, лейкопения, тромбоцитопения. При наличии негативной симптоматики следует незамедлительно обратиться к медицинскому специалисту.
Чем заменить мазь в домашних условиях?

Иногда аптечных препаратов дома нет, а рана загноилась, присутствует болевой синдром. В этом случае вполне обоснованно возникает вопрос — что приложить, чтобы вытянуть гной? Народная медицина предлагает много рецептов, помогающих вылечить гнойную рану. Но их лучше использовать только в тех случаях, когда действительно нет медикаментов.
К сведению: вытянуть гной из раны помогает алоэ вера. Для лечений гнойных поражений кожи используются листья и сок. Первый способ: выдавить сок, смочить в нем небольшой кусочек марли, приложить к пораженному месту. Второй вариант: разрезать лист, сочной стороной приложить к ране, забинтовать. Повязку оставляют на 8-10 часов, по завершению этого времени – меняют. Практика показывает, что за 2-4 дня можно справиться с проблемой.
Нетрадиционные варианты лечения гнойных ран:
- Лист капусты – хорошее средство, помогающее вытянуть гной из раны. Вымыть лист под проточной водой, вытереть. После мнут его в руках, чтобы выступили капельки сока. Далее лист прикладывают к ране, фиксируют посредством бинта. Оставляют на 12 часов. Капуста нивелирует очаг воспаления, ускоряет процесс восстановления, обладает успокаивающим действием. Улучшение наблюдается уже после первой примочки.
- Солевой раствор помогает на ранней стадии гнойного процесса. Если повреждена конечность, то можно сделать солевую ванночку: в 100 мл теплой воды добавляют 10 г поваренной соли. Альтернатива: смачивают в растворе бинт, прикладывают его к ране, сверху фиксируют, оставляют на 12 часов.
- Мед и аптечная ромашка – природные антисептики. Рецепт от гнойных ран: в 200 мл горячей воды добавляют 15 г аптечной ромашки. Довести жидкость до кипения, настоять 30-40 минут. После в отвар добавляют чайную ложку меда. Смочить вату в отваре, приложить к ране, закрепить посредством бинта. Делают 2-3 компресса в сутки.
Для лечения гнойной раны в домашней обстановке можно сделать лепешку на основе чеснока и хозяйственного мыла. Отзывы показывают, что такая лепешка очищает рану от гноя, уничтожает патогенные микроорганизмы, что ускоряет выздоровление. Необходимо запечь в духовке головку чеснока, после смешать овощ с натертым хозяйственным мылом. Если не получается, то можно добавить немного воды. Сформировать руками плоскую лепешку, приложить к пораженному участку, закрепить бинтом. В день прикладывают 5-6 лепешек. Всегда делают новые.
При нагноении раны необходимо использовать мази, которые обладают антисептическим, противовоспалительным, противомикробным и регенерирующим эффектами. При поражении большой площади кожи дополнительно требуется применение таблеток. А в тяжелых случаях, когда выявляется интоксикация, нужны процедуры: гемодиализ, гемосорбция, форсированный диурез. Если домашнее лечение не приводит к улучшению, то надо обращаться к врачу.
Гнойная киста копчика – это воспалительный процесс под кожей в крестцово-копчиковой области, обнаруживается чаще всего у молодых мужчин. Киста крестцово-копчиковой области появляется в результате воздействия различных факторов:
- Врожденная аномалия, которая закладывается при нарушении эмбрионального развития на ранней стадии беременности.
- Аномалия формируется во время взросления при неправильной эскалации волос.
- Может развиться при малоподвижном образе жизни.
- Слабый иммунитет может стать причиной заболевания.
- Наследственная предрасположенность, травма и другие факторы.
Лечение патологий крестцово-копчиковой области проводят в колопроктологическом отделении Юсуповской больницы. Юсуповская больница – это многопрофильный медицинский центр, в состав которого входят несколько клиник, клиническая лаборатория, диагностический и реабилитационный центры, стационар. В больнице проводят хирургические операции в оснащенных инновационными установками операционных. Для лечения больных применяют последние мировые разработки в области медицины, лекарственные препараты, сертифицированные в России. Консультации и лечение пациентов проводят опытные врачи: доктора наук, профессора, врачи высшей квалификации, больным оказывают различные виды медицинской помощи.
Причины
В крестцово-копчиковой области формируется аномальная патология - ход под кожей, который открывается наружу одним или несколькими небольшими отверстиями по средней линии между ягодицами. Длина эпителиального копчикового хода составляет около 3 сантиметров. Эпителиальный копчиковый ход может не проявляться клиническими признаками в течение всей жизни, больной может узнать о наличие аномалии при развитии воспалительного процесса, развития гнойной кисты копчикового хода. Причиной развития нагноения кисты копчика становятся различные травмы, переохлаждение, инфекции, несоблюдение правил гигиены. Эпителий, выстилающий полость пилонидальной кисты копчика, обладает теми же свойствами, какими обладает кожа человека - выделяет продукты жизнедеятельности, пот.
Продукты жизнедеятельности выделяются через точечные отверстия эпителиального хода. Если происходит травма или инфекционное заражение, первичный эпителиальный ход блокируется, начинается острый процесс, который приводит к развитию осложнений. Происходит разрушение стенок эпителиального копчикового хода, воспаление распространяется на окружающую клетчатку. В результате воспалительного процесса в копчиковом ходе может развиться флегмона, гнойные свищи, абсцесс крестцово-копчиковой области. Дермоидная киста копчика – это врожденная патология, которая формируется внутриутробно при смещении элементов зародышевых листков под кожу, в поверхностных слоях кожи. Дермоидная киста отличается от эпителиального копчикового хода четкой капсулой, эпителиальный копчиковый ход в отличие от дермоидной кисты имеет точечный выход на поверхности кожи.
Такой вид кисты может не беспокоить больного длительное время, проявляясь только дискомфортом и болезненностью при долгом сидении. Развитие воспалительного процесса приводит к прорыву кисты, образованию свища, повышению температуры, к сильной боли при изменении положения тела.
Симптомы
С развитием воспалительного процесса проявляются симптомы заболевания:
- Повышается температура тела.
- Появляется ощущение дискомфорта в области копчика.
- Припухлость и покраснение кожи в крестцово-копчиковой области.
- Больной чувствует сильную боль во время сидения.
- Из отверстий копчикового хода появляются гнойные выделения.
По средней линии между двумя ягодицами возникает тоннелеобразная припухлость, отверстия копчикового хода из-за отечности могут не наблюдаться. При развитии гнойного процесса из отверстий начинает выделяться гной. Если нагноение кисты не лечить своевременно гнойный процесс приводит к появлению свищей, образуется флегмона больших размеров или обширный абсцесс.
Лечение
Воспаление эпителиального копчикового хода лечат в многопрофильной Юсуповской больнице, в отделении колопроктологии. Диагностика заболевания начинается с осмотра и опроса пациента. Врач-проктолог выслушивает жалобы больного, определяет характер и длительность жалоб, выясняет – были ли травмы в области копчика, есть ли функциональные нарушения в области органов малого таза. Врач осматривает состояние кожных покровов ягодиц, крестцово-копчиковой области, промежность, проводит ректальное исследование на геморрой, выпадение прямой кишки, свищи, анальные трещины, опухоли. Проктолог Юсуповской больницы может назначить ректороманоскопию, фистулографию, УЗИ крестцово-копчиковой зоны. Нагноение кисты копчика лечится хирургическим методом.
Показанием для направления больного в стационар служит острое воспаление эпителиального копчикового хода, плановое лечение патологии. В зависимости от классификации, тяжести заболевания выбирается тактика хирургического лечения. Операция по удалению кисты проводится как плановая или экстренная, в зависимости от состояния больного.
Существует несколько методов хирургического лечения эпителиального копчикового хода:
- Метод, который применяют при кисте копчика осложненной абсцессом – это двухэтапная операция. Первый этап – вскрытие гнойника и очистка полости. В течение семи дней пациент получает антибактериальную терапию. Затем проводится второй этап с удалением пораженных тканей копчикового хода.
- Осложненное течение болезни – вскрывают абсцесс, удаляют гнойное содержимое, для исключения риска повторного появления свища, края подшивают ко дну раны. Метод имеет недостаток – удлиненный реабилитационный период.
- Метод Баска. Происходит иссечение под кожей кисты копчика. Ушивают первичные копчиковые ходы, во вторичные ходы ставят дренаж для оттока выделений.
- Метод Каридакиса. Во время операции удаляют воспаленный участок с лоскутом кожи. Раневая поверхность быстрее восстанавливается, период реабилитации небольшой.
- Синусэктомия. Удаление кисты можно проводить при отсутствии гнойного процесса. В отверстие эпителиального копчикового хода вводят вещество (метиленовый синий), которое определяет количество отверстий копчикового хода, расположение. Затем с помощью электрокоагулятора и зонда проводится резекция. Накладывание швов не проводится.
- Удаление кисты лазером. Операция по удалению кисты копчика проводится с помощью пучка излучений. Больной уже в день операции, если нет осложнений, может уйти домой.
- Если диагностированы множественные кисты копчика, осложненные свищами, проводится пластика перемещенным лоскутом. Иссекаются не только эпителиальный копчиковый ход с ответвлениями, а также окружающая жировая клетчатка. Полости, которые образовались после удаления кисты, закрывают перемещенными лоскутами кожи.
Классификация по МКБ 10
Пилонидальная киста в международной классификации болезней МКБ 10 находится под кодом:
- L00-L99 класс 12 - Болезни кожи и подкожной клетчатки.
- L05- Пилонидальная киста.
- L05.0 – Пилонидальная киста с абсцессом.
- L05.9 - Пилонидальная киста без абсцесса.
- L00-L08 - Инфекции кожи и подкожной клетчатки.
Клиника, диагностика, лечение в Москве
При развитии острого процесса в крестцово-копчиковой области следует незамедлительно обращаться к врачу. В Юсуповской больнице к услугам пациентов уютные палаты стационара. Пациенты смогут получить консультации разнопрофильных врачей, пройти обследование на современном диагностическом оборудовании, сдать анализы и получить эффективное лечение. Операции в колопроктологическом отделении проводятся как плановые и срочные, после операции уход за пациентами осуществляет внимательный и опытный медицинский персонал. Записаться на консультацию к врачу можно по телефону больницы.
Выделения при кисте яичника это характерный диагностический признак заболевания. Наряду с нарушениями менструального цикла и задержкой регул кровь в мазне в середине цикла свидетельствует о дисфункции яичников или усиленной выработке гормонов гипофизом.
Отличия выделений при кисте и выделений у здоровой женщины
В зависимости от фазы цикла, женщина наблюдает у себя нормальные по характеру выделения:
- при овуляции,
- при беременности.
Подобный процесс обуславливает интенсивный выброс эстрогенов в кровь. Мазня при этом скудная или обильная, как правило, водянистая или слизистая. Ее цвет варьирует от прозрачного до молочного (при белях). Сильного запаха такие выделения не имеют. Если в ближайшие дни оплодотворения не происходит, наступает следующая фаза цикла менструация, которая начинается в установленные сроки и протекает нормально. У женщин в положении, из-за усиленной работы гормональных органов, мазня без крови может сопровождать весь период беременности.


При кисте кровянистые выделения часто появляются между месячными. У здоровых женщин такая мазня возникает при нарушении рекомендаций по приему оральных контрацептивов.
Присутствие коричневых выделений при кисте яичника встречается при усиленном её росте, это обусловлено влиянием половых гормонов. В первом периоде менструального цикла (в стадии созревания яйцеклетки), они выделяются в больших или малых количествах и сопровождаются тянущими болями внизу живота. 
Во втором периоде наблюдаются: нарушение сроков наступления регул, обильность, болезненность и увеличение сроков кровотечения. Подобные явления часто сопровождают развитие кисты яичника на начальных этапах. А при усиленном росте и развитии опухоли клиническая картина заболевания усугубляется: боли носят постоянный характер, иррадиируют во внутреннюю часть бедра, пах и поясницу, кровотечение во время месячных носит обильный и затяжной характер. У женщин возникают проблемы с зачатием, снижен фон настроения, повышена раздражительность.
Кроме этого, мазня и месячные при кистозной опухоли сопровождаются:
- подъемом температуры,
- изменением аппетита, нарушениями ночного сна,
- чувством тяжести и дискомфорта в паховой области,
- тошнотой, метеоризмом,
- неприятными ощущениями во время интимной близости,
- раздражением слизистых наружных половых органов (зуд, жжение).
Иногда киста рассасывается, не успев проявить себя. Встречается это при фолликулярных образованиях небольших размеров, их остатки выходят во время месячных. В этих случаях выделения носят вязкий характер, в них просматриваются обрывки оболочек кисты.
Внеплановые обильные кровотечения появляются при разрыве кисты яичника. Это происходит при больших нагрузках на пресс, чрезмерной физической деятельности или сильном стрессе.
Внимание! Кровотечение в этих случаях интенсивное, протекает с головокружениями, обмороками и выраженной слабостью, здесь необходима срочная госпитализация в стационар!
Таким образом, при кистозных образованиях, выделения бывают:
- эпизодическими или кратковременными между регулами (разжиженной или слизистой консистенции, коричневого, розоватого или бурого цветов, разными по объему, но не интенсивными),
- кровянистыми при месячных (ярко- или темно-красного цвета, скудными, обильными, упорными и сильными, водянистыми, слизистыми или с тканевыми включениями).
При фолликулярной кисте выделений в середине цикла иногда не наблюдается. Образование может постепенно рассасываться и ярко не проявлять себя.
Если по характеру выделений вы предполагаете, что киста рассосалась и вышла, сообщите об этом гинекологу. Специалист назначит дополнительное диагностическое обследование и внесет коррективы в схему дальнейшего лечения.
К распространенным причинам усиления выделений при кистозных образованиях относят:
- их интенсивный рост, т.е. увеличение в размерах,
- физическое (механическое) сдавливание кисты,
- интенсивное половое сношение,
- большие физические нагрузки,
- фоновые гормональные болезни щитовидной железы или надпочечников,
- затяжные стрессы,
- нарушения графика приема оральных контрацептивов,
- перекрут ножки кисты,
- наступление климактерического периода, внематочной беременности,
- воспалительные заболевания яичников,
- разрыв опухоли.
Выделения после удаления кисты яичника
В постоперационный период, протекающий без осложнений, кровяные выделения у женщин появляются в первые дни после лапаротомии. 
Это считается нормой, так как только менструальный цикл восстанавливается мазня исчезает. Если количество крови не увеличивается и на прокладках не обнаруживается обильная слизь или гной, поводов для беспокойства нет. Но, при любых изменениях характера выделений после удаления опухоли, важно сообщить об этом лечащему врачу, потому что при нагноении тканей или расхождении швов назначают антибиотики для предупреждения развития воспалительной реакции и сепсиса крови.
Обратите внимание! Если после лапаротомии по удалению кисты, спустя пару дней после выписки, выделения изменили цвет и стали интенсивнее, немедленно обратитесь к доктору, игнорирование этого симптома опасно для женского здоровья, провоцирует распространение вторичной инфекции и развитие воспаления в яичниках и других половых органах.
Женщинам с кистой в анамнезе (различной формы и этиологии) важно внимательно следить за характером мазни и менструацией. Малейшее изменение регул должно насторожить больных и мотивировать на обращение в поликлинику. Надеяться на то, что без лечения киста может самостоятельно рассосаться и исчезнуть не стоит. Это происходит в индивидуальных случаях. В большинстве же, кистозные образования требуют комплексной гормональной терапии или хирургического удаления.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Кисты влагалища являются производными остатков гартнерова хода (эмбрионального мочеточника), выстланы цилиндрическим (мерцательным или кубическим) или многослойным плоским эпителием.
Причины нагноившихся кист влагалища: инфицирование содержимого кист.
Симптомы нагноившихся кист влагалища. Жалобы появляются, когда опухоли достигают значительных размеров. К ним относятся диспареуния и боли в области влагалища и промежности давящего характера. При нагноении кист боли усиливаются, повышается температура. Иногда происходит самопроизвольный разрыв кисты. При этом истекает тягучая жидкость желтого цвета или гной. Симптомы временно исчезают, но при повторном накоплении жидкости в полости кисты неизбежно возобновляются.
Диагностика нагноившейся кисты влагалища не представляет сложности. Обычно достаточны осмотр в зеркалах и пальпация. Кисты влагалища - образования тугоэластической консистенции, овоидной или вытянутой формы, с четкими контурами, локализующиеся в верхней или средней трети влагалища, чаще на боковой стенке, нередко недалеко от уретры. Основание кисты может быть как широким, так и узким. Иногда визуальное впечатление о размерах образования обманчиво, так как верхний полюс его уходит далеко в паравагинальную и паравезикальную клетчатку и находится в непосредственной близости от стенки мочевого пузыря и мочеиспускательного канала, что представляет трудности для оперативного лечения (опасность травмы мочевыводящих органов и последующего формирования свищей).
Наиболее часто кисты влагалища приходится дифференцировать с цисто- и ректоцеле и дивертикулезом.
- Цисто- и ректоцеле: грыжевое выпячивание наиболее выражено соответственно по передней или задней стенке влагалища, увеличивается при натуживании. Определяются признаки несостоятельности мышц тазового дна. Катетеризация мочевого пузыря или пальцевое исследование прямой кишки легко помогают уточнить диагноз.
- Дивертикулез уретры и мочевого пузыря - выпячивание стенки мочеиспускательного канала или мочевого пузыря, сообщающееся с его полостью. Заболевание может осложниться развитием воспаления в мешке - дивертикулитом, перидивертикулитом.
Зондирование с помощью мужского катетера и уретроцистоскопия позволяют уточнить диагноз.
Лечение нагноившейся кисты влагалища

[1], [2], [3], [4], [5]
Киста на миндалине – распространенное доброкачественное новообразование. Внешне она представляет собой небольшой шарик желтого или белого цвета, заполненный гноем и слизью. Киста может развиться внутри и снаружи этого органа, поэтому при наличии характерных признаков следует незамедлительно обратиться к специалисту.
Сегодня разработаны эффективные медикаментозные и хирургические методы лечения, позволяющие не только устранить патологию, но снизить вероятность обострений и рецидива. Из статьи вы узнаете, как выглядит киста и методы ее удаления в разном возрасте. Также вас сможет заинтересовать информация о том, можно ли греть горло при воспаление гланд.
Симптомы
В большинстве случаев развитие кисты на миндалине протекает бессимптомно, внешние проявления недуга можно заметить только при ее значительном размере. Опухоль можно обнаружить при плановом посещении отоларинголога или самостоятельно при внимательном осмотре горла и ротовой полости. Симптомы наличия кисты становятся ощутимыми, когда новообразование достигает большого размера – от 0,7 см.
Из-за особенностей анатомического строения миндалин в близлежащей области накапливаются частицы пищи и гнойные массы. Именно поэтому первый характерный признак болезни – неприятный запах из ротовой полости. А вот что делать если произошло увеличенные гланды у ребенка и какие препараты стоит применять в первую очередь.
На видео – описание заболевания:
По мере роста кисты появляются и другие отличительные симптомы:
- ощущение инородного тела в носоглотке;
- дискомфорт во время разговора и принятия пищи;
- тянущая боль с одной стороны горла;
- попадание частиц еды в нос;
- изменение голоса.
А вот как выглядит белый налет на гландах у ребенка и что можно сделать с такой проблемой, указано здесь.
Особенно опасна киста в миндалинах у детей. В силу анатомических особенностей их дыхательные пути значительно уже, а новообразование может начать расти в любой момент, если не назначено грамотного лечение. На фоне этого возникают постоянные приступы удушья, ребенок задыхается во сне, в процессе разговора или приема пищи.
Возможные осложнения
Запущенная киста становится опасной для организма. Из-за сильных воспалительных процессов в горле выделяется большое количество гноя и повышается температура. Это благоприятные условия для роста и развития бактерий, поэтому учащаются респираторные заболевания. Появляется общая слабость, регулярные головные боли, начинается интоксикация. В редких случаях киста может стать злокачественной, особенно если имеются провоцирующие факторы.
При кисте больших размеров возрастает вероятность асфиксии (удушья) из-за сильного сужения дыхательного прохода. Если вовремя не оказать срочную медицинскую помощь, это может привести к летальному исходу.
Возможно вас также сможет заинтересовать информация о том, как выглядят на фото гланды при ангине и какие препараты стоит использовать в первую очередь.
Причины возникновения
Наиболее опасными кистами считаются те, которые развились из за пробки в гландах или на фоне тонзиллита. Их сложно обнаружить на ранних стадиях, поскольку неприятные ощущения списываются на текущую болезнь. Однако на фоне инфекции в горле опухоль только увеличивается в размере, поражая все большую площадь. В зависимости от этиологии выделяют врожденные и приобретенные кисты на миндалине.
Рассматривают следующие причины развития новообразования:
- изменение гормонального фона;
- снижение иммунитета, хронические заболевания носоглотки;
- острая форма ангины, ларингита или казеозных пробок;
- патологии строения миндалин;
- механические повреждения гортани;
- работа на вредном производстве, регулярное вдыхание паров химических веществ;
- аутоиммунные заболевания.
Особенности развития болезни во многом определяет вид новообразования. Как правило, врожденные кисты являются дермоидными и сложнее поддаются консервативному лечению.
Приобретенную кисту можно успешно вылечить с помощью лекарственных препаратов, особенно на ранних стадиях заболевания. Врожденные опухоли рекомендуется удалять по достижению ребенком определенного возраста.
Также вас сможет заинтересовать информация о том, как лечить воспаление гланд и какие средства стоит использовать в первую очередь.
Выделяют несколько разновидностей опухолей на миндалинах. В зависимости от происхождения они могут быть:
- Ретенционные. Выглядят, как небольшой шарик с гладкими стенками, которые легко повреждаются при механическом повреждении. Внутри всегда находится много жидкого гноя, выделяющегося наружу;
- Дермоидные. Обычно это врожденные опухоли, которые формируются на ранних стадиях внутриутробного развития. Они более плотные по структуре, стенки менее подвержены разрывам. Консистенция жидкости внутри вязкая.
В зависимости от локализации на миндалинах рассматривают небную и глоточную кисты. Помимо этого, новообразование может развиться на поверхности органа или внутри его структуры.
На видео – ретенционная киста на миндалине:
Характеристика болезни
Как правило, данная киста в горле охватывает всю или часть ткани миндалин. Новообразование представляет собой полую доброкачественную опухоль.
Содержимое кисты может состоять из гноя или экссудата. В отдельных случаях подобная небольшая опухоль заполнена жидкостью с вкраплениями крови.
По мере развития, новообразование затрагивает лишь лимфоидное кольцо и крайне редко может достигать больших размеров.
По международной классификации (МКБ 10) миндальное новообразование имеет код — D10.4.
Отличить опухоль от других образований можно по:
- небольшим размерам;
- отличительным симптомам.
Киста небной миндалины является доброкачественным образованием, но иногда, заболевание может обретать патологический злокачественный характер.
Различают следующие разновидности миндального новообразования:
- Ретенционная слизистая киста. — Такой вид часто именуют мукоцеле. — Данное образование — это небольшой эпителиальный мешочек, что появляется в результате выраженного раздражения горла или блокады слизистого канала вследствие сильного скопления слизистых масс. — Мукоцеле может появляться на синусах, гландах, голосовых связках, поверхности губ, около миндалин, на слюнной железе. — Новообразования абсолютно не несут угрозы здоровью, но могут провоцировать сильные повреждения органов дыхания при неправильном лечении. — Терапия заключается в оперативном вмешательстве — удаляется опухоль, выполняется корректировка или абсолютное иссечение миндалины.
- Лимфоэпителиальная киста. — Редкая, но полностью безопасная. — Чаще всего встречается у людей среднего возраста, реже — у детей. — Преимущественно появляется у мужчин. — Опухоль выглядит как небольшой шарик белого или светлого желтого цвета и не приносит болевых ощущений. — Причины возникновения неизвестны. — При необходимости лимфоэпителиальная киста подвергается хирургическому иссечению. — Прогноз заболевания благоприятен для пациента.
- Рак. — Киста сама по себе является доброкачественным образованием, но её легко перепутать с раковой опухолью и она может перерождаться в злокачественное новообразование.При первых симптомах и признаках возникновения новообразования на миндалине стоит как можно раньше обратиться к врачу для ранней идентификации болезни и успешного лечения.
Нужно ли удалять
Ретенционные кисты небольшого размера хорошо реагируют на консервативное лечение, а иногда сами рассасываются даже без какого-либо вмешательства. При обнаружении характерных признаков следует вовремя пройти комплексную диагностику, чтобы определить вид и особенности заболевания.
Как правило, для этой цели назначают фарингоскопию (ларингоскопию) – визуальный осмотр с помощью гортанных зеркал.
А вот как выдавит гной из гланд и какие основные причины его появления могут быть, можно увидеть здесь.
А при подозрении на злокачественную природу новообразования необходимы дополнительные обследования – рентгенограмма, УЗИ, цитологический анализ содержимого кисты, онкологические маркеры.
Классификация
Классифицировать недуг необходимо как можно раньше. Это поможет более грамотно составить последующую схему лечения, а также не допустить развития неблагоприятных последствий в дальнейшем. Существуют два вида этой патологии:
- Ретенционная киста миндалины, для которой характерно происхождение посредством воспаления. Причиной же воспаления обычно является закупорка железистого протока. Происходит это вследствие того, что они довольно тонкие и способны повреждаться даже во время приема пищи. Именно поэтому при лечении используется дренирование полости.
- Дермоидные новообразования, подразумевающие наличие толстых стенок. В медицинской практике имеется большое количество случаев, когда в них находилось вязкое содержимое. Слизь напоминает по составу и вязкости смолу.
Если врач не определяет вид изначально, то стоит либо его сменить, либо напомнить об этом. В противном же случае рекомендуется найти другую клинику.
Методы удаления у взрослых и детей
При невозможности использования медикаментозной терапии или ее слабой эффективности может быть назначено хирургическое удаление кисты. Существует несколько способов оперативного лечения.
Это современный метод лечения новообразований, при котором лазерным лучом выжигается опухоль и близлежащие поврежденные участки, гнойные выделения. Процедуру можно применять детям с 6 лет. После операции нет болевых ощущений, поскольку удаление проводят только под местной анестезией (орошение или смазывание). Восстановительный период занимает всего 5-7 дней. Метод эффективен только для лечения кисты небольшого и среднего размера в наружной части миндалин. Главный недостаток этого способа – высокая цена и риск возможных осложнений в будущем. Также стоит больше остановиться на вопросе о том, как удаляют гланды.
На видео – как происходит удаление у взрослых:
Наиболее распространенный хирургический метод лечения кист небольшого размера. Сначала в кисте делают небольшое отверстие или иссекают ее, а затем выкачивают гнойное содержимое. Это малоинвазивная и совершенно безболезненная операция, которую проводят под местной анестезией. Обычно назначается для удаления ретенционных новообразований на миндалинах. Период реабилитации составляет не более 5 дней, но затем существует вероятность рецидива болезни.
Альтернативный способ – эндоларингеальное выкусывание кисты. Это откусывание части новообразования с помощью специальных щипцов или скальпеля. Основная задача хирурга – полностью удалить опухоль, чтобы в дальнейшем близлежащий эпителий нарос на образованную ямку. Рекомендуется при дермоидных кистах у взрослых людей.
Это удаление миндалины лазером или традиционным хирургическим способом. Назначается только при кистах более 0,7 см или внутренних новообразованиях. Опухоль удаляют вместе с органом или его частью. Операция проходит под общим наркозом, реже используют местные обезболивающие препараты. Период реабилитации самый долгий, во время которого важно меньше говорить и соблюдать назначенную диету. Крайне редко назначается детям, поскольку в дальнейшем имеется риск рецидива, а также вероятность осложнений в виде хронического тонзиллита и других болезней горла.
При выборе метода рекомендуется проконсультироваться у нескольких независимых специалистов, чтобы подобрать наиболее оптимальный способ удаления опухоли.
А вот как и зачем проводят промывание миндалин детям и насколько эта процедура эффективна, поможет понять данная информация.
Возможно ли лечение без операции
Не рекомендуется прибегать к хирургическому вмешательству при новообразованиях небольшого размера, а также у детей и беременных. Выбор способа лечения кисты в данном случае зависит от возраста, расположения и размеров кисты. Обычно это щадящая консервативная терапия, которая направлена на устранение опухоли, снятие воспаления, а также дезинфекцию тканей горла.
Для этого могут быть назначены следующие процедуры:
-
регулярные полоскания солевым или содовым раствором, аптечными препаратами (Хлорофиллипт, Элюдрил, Гексорал);
По ссылке – инструкция к спрею Гексорал.
При наличии сильного воспалительного процесса рекомендуется прием антибиотиков широкого спектра действия, а при болевых ощущениях необходимо использование системных анальгетиков. Большое значение имеет укрепление иммунитета, поскольку именно собственные защитные силы позволяют ускорить процесс выздоровления.
При лечении кисты у беременных и детей подбираются натуральные препараты на основе лекарственных натуральных компонентов. Не рекомендуется прием антибиотиков, а также использование медикаментов без назначения врача. Для полосканий необходимо подбирать только безопасные для проглатывания средства, поскольку во время процедуры у детей есть вероятность попадания вещества в желудок.
В последние годы многие врачи отказались от использования раствора марганцовки (перманганата калия) для лечения болезней горла. Попадание этого вещества в пищеварительную систему может вызвать рвоту и сильные ожоги желудка.
По ссылке описано полоскание горла фурацилином.
Лечебные мероприятия
Терапевтические мероприятия при возникающей на поверхности или внутри миндалины опухоли происходить могут по-разному. Как уже говорилось выше, здесь все зависит от типа образования. Если киста относится к ретенционному, то проводится консервативная терапия. Она включает в себя применение специальных медикаментозных средств, оказывающих противовоспалительное действие, а также проведение физиотерапевтических процедур.
Что касается консервативного лечения, то оно подразумевает под собой:
- Ингаляции. Проводятся они при помощи специального устройства – небулайзера. Для этого применяются такие препараты, как Амикацин, Флуимуцил или Хлорексидин.
- Полоскания ротовой полости. Их осуществляют несколько раз в день следующими растворами: Йодинол и Хлорофиллипт.
- Промывание гланд. Является обязательным в лечении кист. Проводятся при помощи шприца с применением Мирамистина, Риванола или Ротокана.
- Препараты противовоспалительного действия. Они могут применяться как в виде мазей и спреев, так и таблеток. Чаще всего назначают Аквалор, Биопарокс и Ларипронт.
- Прием препаратов, способствующих повышению защитных сил организма. Наиболее эффективными в этом случае являются Бетаферон, Иммунал и Деринат.
Важно! Во время лечения категорически запрещается оказывать сильное давление на стенки опухоли. Так как она легко разрывается, и все ее содержимое может попасть на мягкие ткани глотки, спровоцировав тем самым воспалительные процессы и развитие сепсиса.
Лечение кисты можно проводить и народными средствами. В данном случае наиболее эффективным считается промывание ротоглотки травяными отварами и настоями. Готовить их можно из:
- ромашки;
- календулы;
- коры дуба;
- шалфея.
Среди физиотерапевтических мероприятий наиболее часто в лечении используют:
Последствия
При грамотном лечении прогноз на полное выздоровление всегда положительный. Даже после хирургического удаления кисты функции миндалин восстанавливаются в течение 2-3 месяцев. В дальнейшем рекомендуется регулярно проходить осмотр отоларинголога, поскольку у всех новообразований есть тенденция к рецидивам. Эффективность любого вида терапии зависит от локализации опухоли, ее размеров и соблюдения всех медицинских предписаний.
Киста на миндалине – частое заболевание, которое может появиться на фоне болезней, нарушения развития в эмбриональный период, а также из-за воздействия окружающих факторов. Сегодня разработаны эффективные медикаментозные и хирургические методы лечения, выбор которых должен осуществлять только врач на основании результатов диагностики и клинической картины в каждом конкретном случае. Опасна ли киста в носу? С этим вопросом также необходимо обратиться к врачу-ЛОРу. При своевременном обращении к специалисту прогноз на лечение положительный. Также читайте киста в пазухе носа.
Диагностика
Диагностируя новообразование на гландах, в первую очередь врач собирает анамнез со слов больного. При диагностике кисты на гландах помогает фарингоскопия. Но для исключения злокачественности опухоли рекомендовано обратиться к онкологу. Для определения кистозных параметров проводят:
- риноскопию;
- отоскопию;
- офтальмоскопию;
- микроларингоскопию;
- рентгенографию;
- аудиометрию;
- магнитно-резонансную и компьютерную томографию головы.
Иногда в сложных случаях требуется биопсия новообразования, которую можно получить, применив специальное оборудование для забора тканей. Но чаще материал отправляют на гистологию после операции.
Если на кисте появились язвочки, важно исключить сифилис, язвенно-некротическую ангину, злокачественную опухоль.
Читайте также:

