Синхронный рак кожи что это

История изучения первично-множественных опухолей началась в XIX веке. Первое наблюдение датируется 1804 годом (Rokitanski К.), основоположником изучения данной патологии является Бильрот, который впервые ввел критерии первичной множественности опухолей [3]. В России первые наблюдения принадлежат Серебрякову А.А.(1849). Данной проблеме посвящены работы Непряхина Г.Г.(1926), Абдурасулова Д.М. (1977, 1982) Важенина А.В. (2000). [1, 2, 11]. Самой частой локализацией первично-множественных опухолей является кожа. [12]. В настоящее время наблюдается значительный рост этой патологии. По данным различных авторов первично-множественный рак кожи встречается в 4,2 % - 24 % [6, 14]. Значительную часть злокачественных новообразований кожи составляет базально-клеточный рак, на долю которого приходится примерно 80% - 96,8 % [5, 7, 9, 15, 16, 17]. К факторам способствующим возникновению опухолей относятся интенсивность и длительность инсоляции (наибольшей активностью обладают УФ лучи), географическое расположение, контакт больного с нефтепродуктами. Фоновыми состояниями для возникновения рака кожи могут быть рубцы на месте ожогов, механических повреждений или хронического воспаления. [4, 7, 8, 9, 13]. Доказано, что в развитии первично-множественных опухолей играют роль генетические, гормональные, иммунологические факторы. Не последняя роль отводится химиолучевому воздействию на первичную опухоль, которое является индуцирующим для развития последующих злокачественных новообразований [11].
В литературе описываются случаи, множественных базалиом, когда их количество достигает 69 [10]. Наше наблюдение интересно наличием у больного 288 очагов.
Больной И. 68 лет. Обратился в ВОКОД с жалобами на наличие множественных опухолей головы, туловища, верхних и нижних конечностей.
Из анамнеза. Наследственность по онкологии не отягощена. Больной отмечает, что подвергался длительной инсоляции. В течение 7 лет жил в Крымской области и практически постоянно работал на солнце. Впервые обратился в воронежский областной клинический диспансер в 1981 году с жалобами на множественные опухоли лица, туловища, конечностей. Проводились неоднократные курсы короткодистанционной рентгенотерапии и криодеструкции на опухоли кожи лица, хирургическое лечение опухолей шеи, туловища, конечностей. Также системная химиотерапия проспидином в 1987 году. В течение всего времени наблюдения у больного диагностировались новые очаги и проводилось вышеописанное лечение. Всего пролечено 67 опухолей кожи. В 2007 году появились новые множественные очаги. Больной обратился к врачу.
Локальный статус. Вся кожа лица покрыта множественными очагами узелковой и язвенной форм плотной консистенции, выступающими над уровнем кожи, розово-желтоватого цвета, размером от 0,3 - 0,5 до 2 см. в диаметре, без признаков инфильтрации и перифокального воспаления. Контуры четко очерчены. На коже лица и шеи около 50 очагов. На коже лба де - и гиперпигментированные постлучевые рубцы с деформацией кожи в месте облучения (рис. 1, 2).
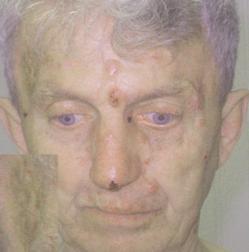
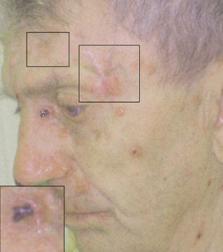
Рис. 1. Больной И., 68 лет. Множественные нодулярные и язвенные очаги кожи лица. Гиперпигментированный постлучевой рубец кожи височной области слева
Рис. 2. Тот же больной. Рецидив рака кожи левой височной области после проведения короткодистанционной рентгенотерапии. Увеличена опухоль кожи внутреннего угла левого глаза (язвенная форма)
На коже туловища и конечностей преимущественно поверхностные образования, не выступающие над поверхностью с нечеткими контурами, размером от 0,5 до 3 см. розового цвета. На коже передней грудной стенки, спины, правого бедра послеоперационные рубцы после иссечения опухолей (рис. 3 - 6).
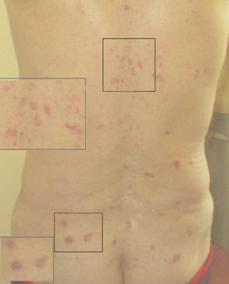
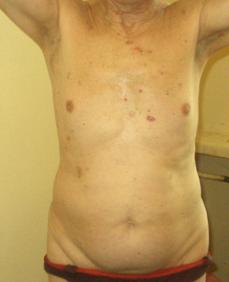
Рис. 3. Тот же больной. Множественные поверхностные опухолевые очаги кожи спины
Рис. 4. Тот же больной. Множественные поверхностные опухолевые очаги кожи передней грудной стенки. На кожестернальной области послеоперационный рубец после иссечения опухоли
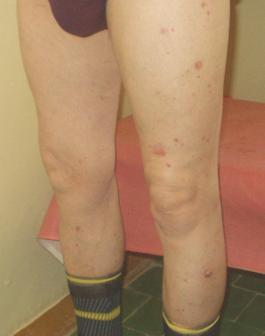
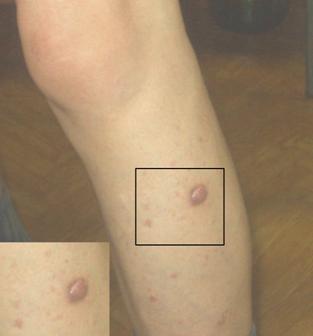
Рис. 5. Тот же больной. Множественные поверхностные опухолевые очаги кожи нижних конечностей
Рис. 6. Тот же больной. Множественные опухолевые очаги кожи левой голени. Увеличена нодулярная опухоль кожи левой голени. Вокруг, мелкие поверхностные образования
Общее количество очагов составляет 288. Распределение опухолевых очагов представлено в таблице 1.
Таблица 1. Распределение опухолевых очагов на коже больного
Регионарные лимфоузлы не увеличены.
Данные общего анализа крови, мочи, биохимического анализа крови - без патологических изменений. Диагноз был подтвержден цитологически.
Окончательный диагноз: Первично-множественный метахронно-синхронный базально-клеточный рак кожи. Назначено комбинированное лечение: короткодистанционная рентгенотерапия, хирургическое иссечение опухолей, криодеструкция. В настоящее время больной находится в процессе лечения.
Представленный случай демонстрирует необходимость постоянного диспансерного наблюдения за больными с опухолями кожи своевременного выявления и лечения новых опухолевых очагов.
В Сети огромное количество материала о раке кожи. К сожалению, информация, которая представлена не в виде научных статей и не на сайтах дерматоонкологов, не выдерживает никакой критики.
Виды рака кожи
Существует 3 вида часто встречающихся злокачественных опухолей кожи. Они различаются как по частоте заболеваемости (т. е. шансу заболеть), так и по степени опасности для жизни – базалиома, плоскоклеточный рак и меланома.
Меланома – одна из редких и опасных опухолей кожи. Она составляет всего 4 % от общего количества злокачественных образований кожи, но является причиной почти 80 % смертей при этой локализации. О меланоме можно подробно прочитать здесь.
Базальноклеточный рак кожи
Базалиома – самый частый, но вместе с тем и наиболее безопасный вид рака кожи. Смерть от базалиомы возможна только в очень запущенных случаях или при агрессивных формах (базосквамозной) опухоли. Благоприятное течение базалиомы обусловлено тем, что она практически никогда не дает метастазов (всего 0,5 % случаев).
Наиболее часто базалиома возникает на коже носа, чуть реже на лице и значительно реже – на остальных частях тела.
Пик заболеваемости приходится на возраст старше 40 лет. Самой молодой пациентке, которой по гистологии установили диагноз базалиома, было 39 лет.
То, как выглядит базальноклеточный рак кожи, зависит от формы:
- Узловая форма (синоним нодулярная). Опухоль представлена в форме узелка. Отличить ее от других образований кожи можно по увеличенному количеству сосудов на поверхности, восковидному блеску и мелким серо-голубым включениям. Все эти признаки видны на фото.
Узловая форма базалиомы
Кроме того, на поверхности узловой базалиомы может быть еще один характерный признак – изъязвление.
Узловая базалиома с изъязвлением
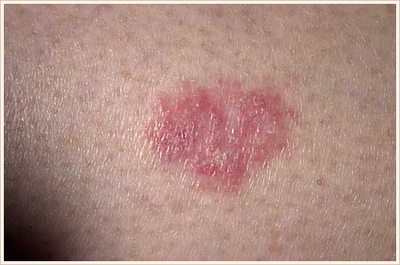
- Поверхностная форма базалиомы в большинстве случаев представлена в виде участка покраснения на коже. Возможны также элементы шелушения и уже упоминавшийся выше восковидный блеск.
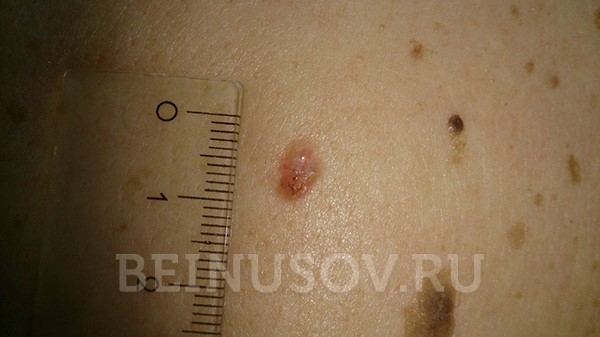
Поверхностная форма базалиомы
- Склеродермоподобная форма базалиомы – очень редкая и часто представляет трудности в диагностике. Она характеризуется более светлым и более твердым в сравнении с окружающей кожей уплотнением.
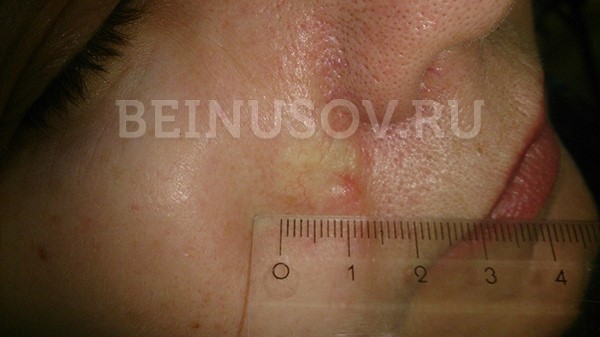
Склеродермоподобная форма базалиомы
- Пигментная форма базалиомы составляет очень малую часть от общего числа этих опухолей. Ее отличает большое количество пигмента. В связи с этим базалиому часто принимают за меланому при осмотре без дерматоскопа.
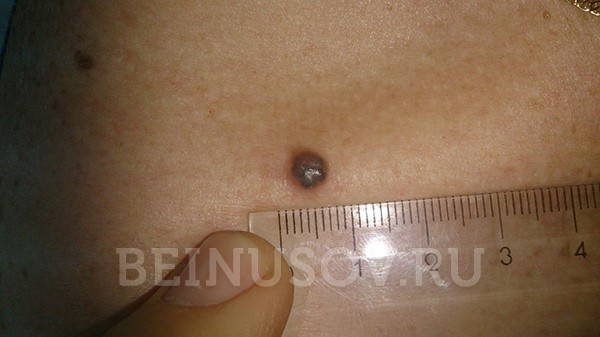
Пигментная форма базалиомы
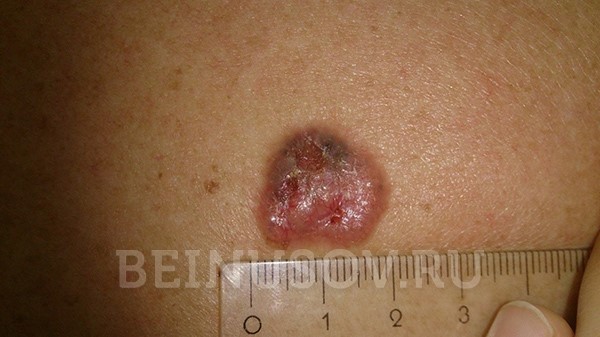
- Язвенная форма базалиомы может достигать очень больших размеров и в запущенных случаях практически не поддается лечению.
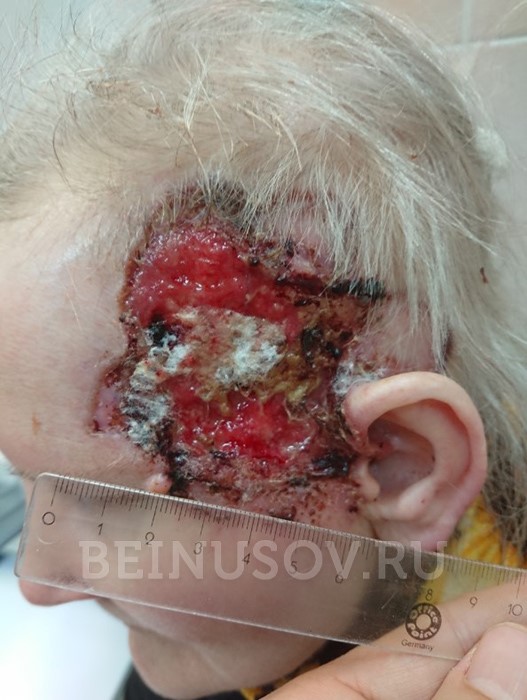
Язвенная форма базалиомы
К сожалению, базальноклеточный рак кожи крайне сложно диагностировать на ранних стадиях, т. е. при минимальных размерах. Вот несколько фотографий:
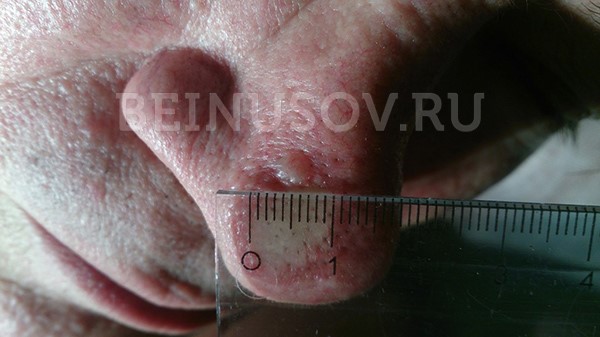
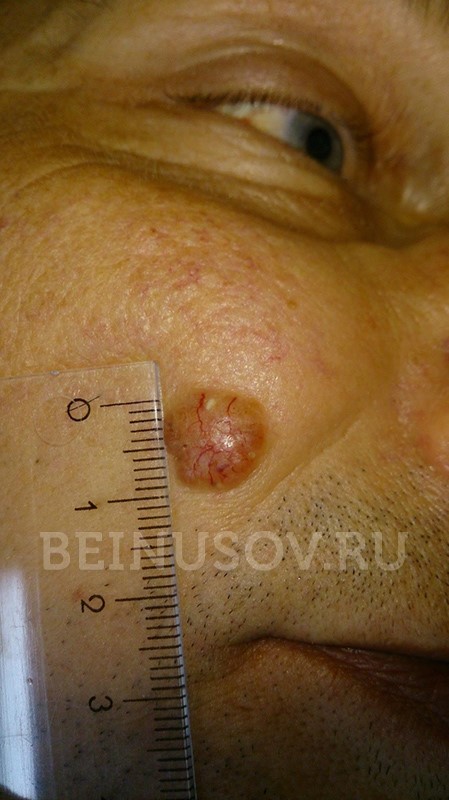
Базалиома кожи носа, узловая форма, размер 5 мм
Базалиома, узловая форма, 3 мм в диаметре
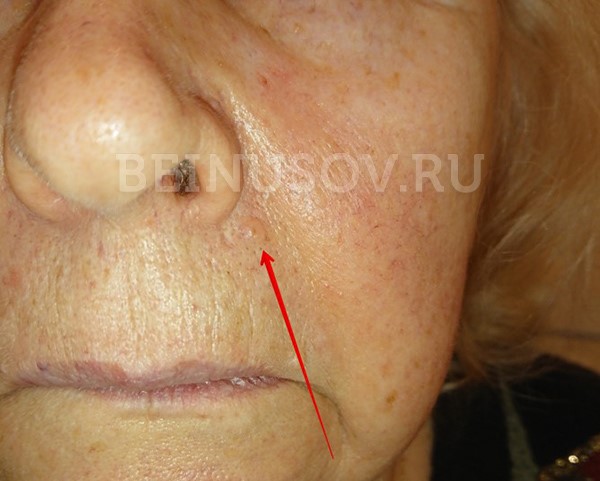
Узловая базалиома височной области, диаметр 2 мм
Диагностика базалиомы на ранних стадиях, при маленьких размерах опухоли, может представлять значительные трудности. Только сочетание комплексного осмотра всей кожи, тщательного выяснения истории существования образования и дерматоскопии поможет в установке диагноза базалиома на ранней стадии.
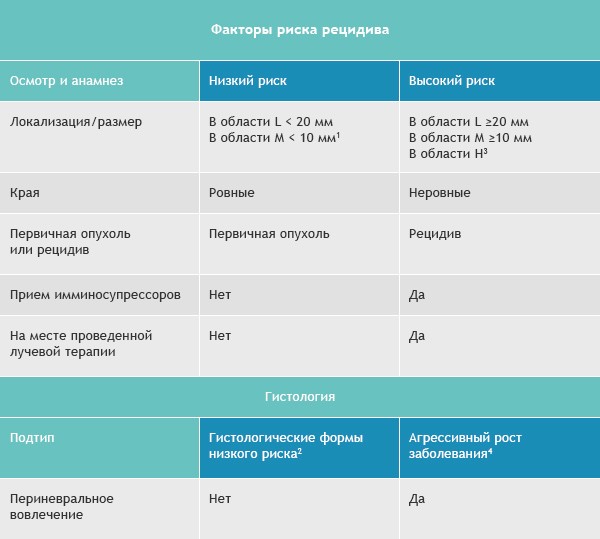
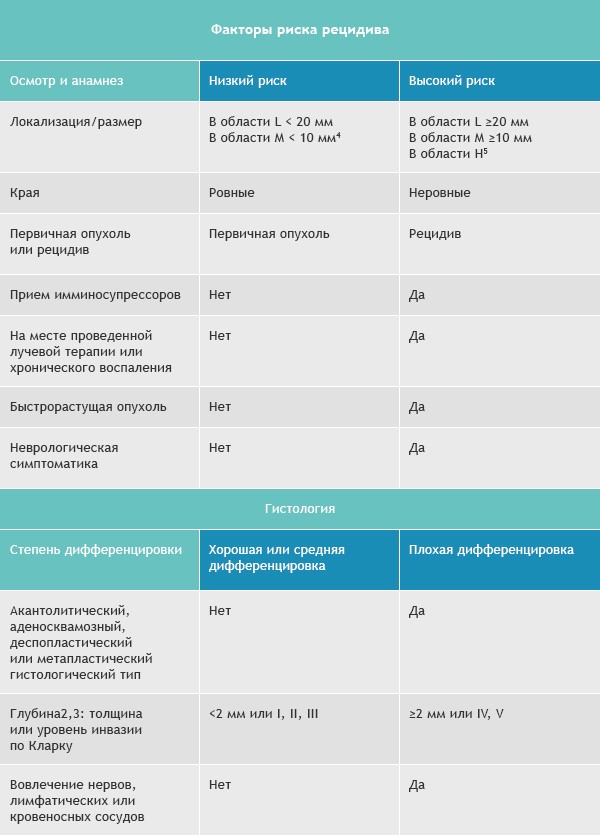
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Локализация вне зависимости от размера может быть признаком высокого риска
- Гистологические формы низкого риска: узловая (нодулярная), поверхностная, кератотическая, пилоидная, с дифференцировкой в сторону придатков кожи, фиброэпителиома Пинкуса
- Область H означает высокий риск вне зависимости от размера
- Морфеаподобный, базосквамозный (метатипический), склерозирующий, смешанный инфильтративный, микронодулярный в любой части опухоли
Основной целью лечения базальноклеточного рака является полное удаление опухоли с максимальным сохранением косметических свойств и функций тех частей тела, где развилось это новообразование.
Как правило, наилучший результат обеспечивается хирургическими методами. Однако желание сохранить функциональность и косметические свойства может привести к выбору лучевой терапии в качестве основного метода лечения.
В зависимости от степени риска рецидива (см. выше) подход к лечению базалиомы может различаться.
У пациентов с поверхностной формой базалиомы и низким риском рецидива, когда хирургия или лучевая терапия противопоказаны или неприменимы, могут быть использованы следующие методы лечения:
Микрографическая хирургия по Mohs может быть рекомендована пациентам с высоким риском рецидива.
Химиотерапия при базалиоме включает препараты-ингибиторы сигнального пути hedgehog – висмодегиб (эриведж) и сонидегиб (одомзо). Эти препараты могут помочь в случае, когда хирургические методы, как и лучевая терапия, неприменимы или противопоказаны.
Плоскоклеточный рак
Встречается реже, чем базалиома, второй по частоте вид рака кожи и имеет чуть менее благоприятный прогноз. Однако необходимо отметить, что течение заболевания значительно менее злокачественное, чем при меланоме.
Метастазы возникают относительно редко – в среднем в 16 % случаев [1]. У больных плоскоклеточным раком кожи размером менее 2 см 5-летняя выживаемость составляет около 90 %, при больших размерах и прорастании опухоли в подлежащие ткани – менее 50 % [1].
Может возникать на любых участках тела, в том числе на гениталиях и на слизистых, однако наиболее часто – в местах, подверженных попаданию солнечных лучей.
То, как выглядит плоскоклеточный рак кожи, зависит во многом от клинической формы заболевания.
Ороговевающая форма – возвышение или ровная поверхность, покрытая роговыми чешуйками, которые могут нарастать и отваливаться. При повреждении может кровоточить.
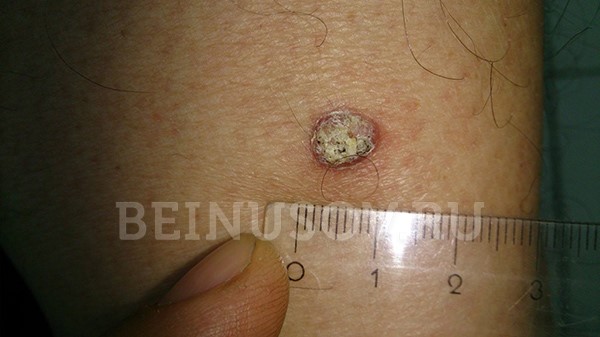
Ороговевающая форма плоскоклеточного рака кожи
Необходимо помнить, что под маской кожного рога может скрываться именно ороговевающая форма плоскоклеточного рака. В связи с этим подобные образования всегда стоит удалять только с гистологическим исследованием:
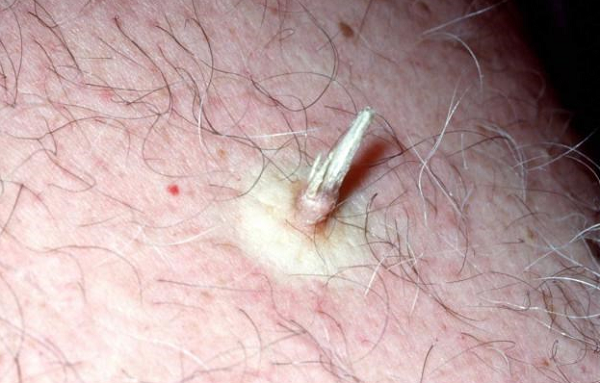
Кожный рог следует удалять с гистологией – под его маской может скрываться ороговевающая форма плоскоклеточного рака
Неороговевающая эндофитная форма (растущая в направлении окружающих тканей). Чаще всего выглядит как длительно не заживающая рана или язва, которая может со временем углубляться и расширяться.
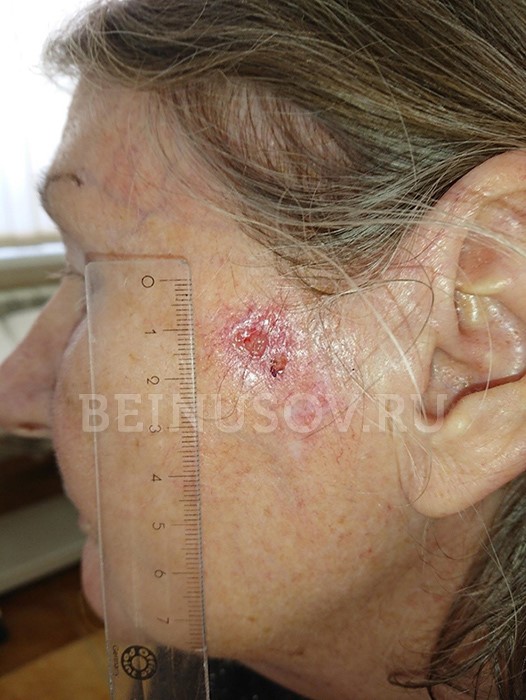
Неороговевающая эндофитная форма плоскоклеточного рака кожи
Экзофитная неороговевающая форма плоскоклеточного рака кожи выглядит как узел, возвышающийся над уровнем кожи. Поверхность узла может быть эрозирована или мокнуть.
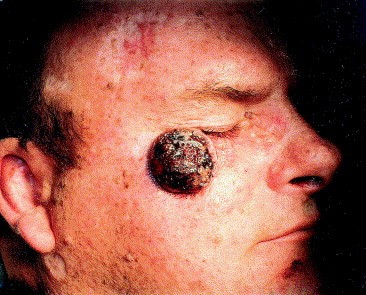
Экзофитная неороговевающая форма плоскоклеточного рака кожи
Под начальной стадией плоскоклеточного рака понимается состояние, когда злокачественный процесс ограничен эпидермисом – самым верхним слоем кожи. Обозначается в диагнозе как in situ или внутриэпидермальный плоскоклеточный рак. Это заболевание не представляет опасности для жизни, если удалено полностью.
Существует 2 формы этой фазы заболевания:
Чаще всего представлена одиночными плоскими бляшками, с четкими границами, асимметричной формой, неровными краями. Размер достигает 7–8 мм. Образование может постепенно увеличиваться, на поверхности часто отмечается шелушение либо образование корочек.
Цвет красный или коричневый, располагается на любых участках тела. [3]
От себя добавлю, что в моей практике гистологически подтвержденная болезнь Боуэна встретилась всего один раз. Выглядела как небольшое (3 х 4 х 3 мм) телесного цвета уплотнение с гладкой поверхностью на коже ствола полового члена у мужчины 43 лет.
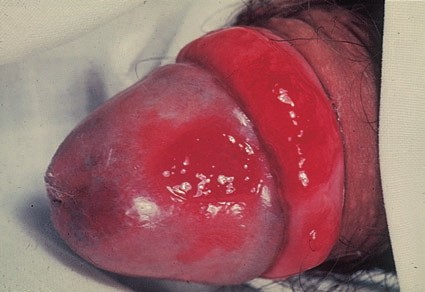
Вторая форма рака кожи начальной стадии, которая развивается наиболее часто на коже крайней плоти полового члена или головке. Значительно реже заболевание поражает женские наружные половые органы.
Наиболее частый внешний вид эритроплазии Кейра – ярко-красное пятно с четкими границами, влажной блестящей поверхностью [3].
Как и в случае с базалиомой, для плоскоклеточной карциномы выделяют группы высокого и низкого рисков рецидивирования и метастазирования.
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
Основные принципы и методы лечения при плоскоклеточном раке – такие же, как и при базалиоме.
Основная цель – сохранить функциональность и косметические качества. Наиболее эффективным принято считать хирургический метод – удаление опухоли с захватом 4–6 мм здоровых тканей при низком риске рецидивирования и метастазирования. Для опухолей с высоким риском рекомендована микрографическая хирургия по Mohs либо иссечение в более широких границах, чем при низком риске.
Лучевая терапия применима в случаях, когда другие методы не могут быть использованы. При химиотерапии плоскоклеточного рака могут применяться препараты платины (цисплатин, карбоплатин), а также ингибиторы EGFR (цетуксимаб).
Как не заболеть раком кожи? Чего избегать?
Солнечный свет. Наиболее доказанной причиной появления обоих видов рака кожи, впрочем, как и меланомы, является воздействие солнечного света. Если вы любите бывать в жарких странах, у вас светлые волосы и кожа или ваша работа связана с длительным пребыванием на солнце – стоит серьезно озаботиться защитой от ультрафиолета.
Предраковые заболевания кожи – следующий фактор, который может предшествовать развитию плоскоклеточной формы: актинические (солнечные) кератоз и хейлит, лейкоплакия, папилломавирусная инфекция слизистых оболочек и гениталий. Этот вид опухоли может развиться также на фоне рубцовых изменений после ожогов или лучевой терапии.
Контакт с канцерогенами
Различные химические вещества могут приводить к развитию рака кожи: мышьяк и нефтепродукты.
Ослабленная иммунная система. Люди, принимающие иммуносупрессоры после трансплантации органов, или носители ВИЧ-инфекции имеют повышенный риск развития рака кожи плоскоклеточного типа.
Резюме
Рак кожи в подавляющем большинстве случаев – не смертельное заболевание. На ранних стадиях он лечится вполне успешно, в арсенале врачей много разных методов. В случае агрессивных форм или длительного течения без лечения рак кожи может представлять опасность для жизни.
Список литературы
- Ганцев Ш. Х., Юсупов А. С. Плоскоклеточный рак кожи. Практическая онкология. 2012; 2: 80-91.
- Miller AJ, Mihm MC. Melanoma. N Engl J Med. 2006; 355:51-65.
- И. А. Ламоткин. Клиническая дерматоонкология: атлас / М.: БИНОМ. Лаборатория знаний, 2011.
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
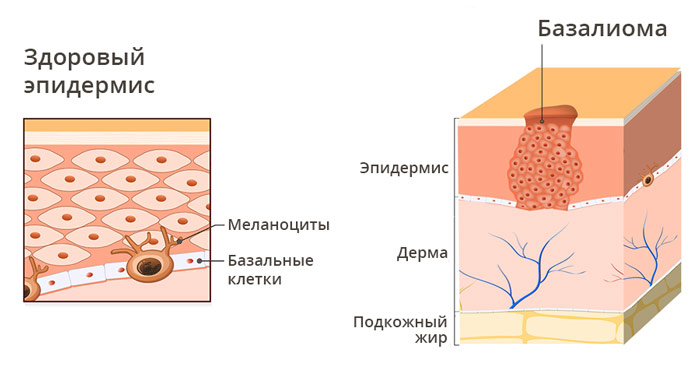
Базальноклеточный рак (базалиома) — это наиболее распространенный вид рака кожи. Произрастает он из клеток эпидермиса под названием кератиноциты, которые располагаются вблизи базального слоя дермы. Опухоль растет крайне медленно и практически не дает метастазов, поэтому ее называют полузлокачественной. Тем не менее, базалиома характеризуется инфильтративным ростом, поэтому может проникать в подлежащие ткани. При сильной деструкции и упорных рецидивах, базальноклеточный рак кожи дает метастазы и может привести к гибели пациента.
- Причины возникновения злокачественных новообразований кожи
- Виды базальноклеточного рака кожи
- Симптомы рака кожи
- Методы диагностики базальноклеточной опухоли кожи
- Методы лечения базальноклеточного рака кожи
- Вероятность рецидивов базальноклеточного рака
- Прогноз и профилактика базальноклеточного рака
Обычно базалиома возникает у людей со светлой кожей на открытых для инсоляции участках тела (лицо и кисти рук).
В области головы и лица базалиома обычно локализуется на естественных складках:
- Крылья носа.
- Носогубные складки.
- Губы и уголки рта.
- Уголки глаз.
Причины возникновения злокачественных новообразований кожи
Развитие базалиомы могут спровоцировать следующие факторы:
- Воздействие ультрафиолета — загар в под действием солнечного излучения или солярия.
- Воздействие ионизирующего излучения — наличие курсов лучевой терапии в анамнезе, работа с открытыми источниками излучения и др.
- Иммунодефициты, как первичные, так и вторичные.
- Хроническое травматическое повреждение кожи, например, натирание неудобной одеждой.
- Воздействие канцерогенных факторов химической природы — работа во вредных условиях производства, контакт с бытовой химией.
Помимо этого, существует и генетическая предрасположенность — синдром базальноклеточных невусов или синдром Горлина. Он характеризуется образованием множественных очагов базалиомы у молодых людей в сочетании с эндокринной патологией, психическими расстройствами и поражениями скелета.
Виды базальноклеточного рака кожи
- Узелково-язвенная форма рака кожи. Начало заболевания характеризуется возникновением на коже плотных участков, имеющих четкие границы (узелки). Новообразования могут иметь серый, розоватый или желтоватый цвет. Постепенно кожа над ними становится тонкой и приобретает перламутровый оттенок. Узелки сливаются друг с другом и образуют бляшку с углублением внутри. Со временем в центре этой бляшки формируется язва, покрытая корочкой. Она распространяется в стороны и вглубь бляшки, в результате последняя становится похожа на кратер. Дно язвы неровное, покрыто струпьями и корками, края очень плотные, почти как хрящевая ткань. Процесс длится несколько месяцев. Если базалиому не удалить, она будет прорастать на подлежащие ткани, поражая подкожную клетчатку, мышцы и даже кости.
- Крупноузелковая базалиома развивается из одиночного узла. Он постепенно увеличивается в размерах и становится округлым. Его диаметр может превышать 3 см. Поверхность узла обычно гладкая, но может покрываться чешуйками. Цвет опухоли может не отличаться от здоровой кожи, а может приобретать розоватый оттенок. В центре узла образуется язвочка, из которой сочится сукровица.
- Прободающая форма рака кожи характеризуется изначально инфильтративным ростом. Опухоль растет внутрь тканей, не имеет четких границ, со временем на ее поверхности появляется язва.
- Бородавчатая форма рака имеет вид папиллом с плотно прилегающими к ним ороговениями.
- Поверхностная форма базальноклеточного рака начинается с образования бледно-розового пятна. Сначала оно не превышает 5 мм, затем начинает шелушиться и приобретать четкие контуры. Через некоторое время его края утолщаются и на них формируются узелки, которые потом сливаются в валик. Центр образования западает, становится темно-розовым или коричневым. Опухоль постепенно увеличивается в размерах, иногда может прорастать в подлежащие ткани.
- Склеродермоподобная форма базальноклеточного рака кожи начинается с образования слабозаметной бляшки желтовато-белесоватого цвета. Периодически по ее краям образуются эрозии, покрытые тонкой коркой. Эти корки легко отделяются, и под ними обнаруживается красноватое воспаление. Постепенно в опухоли образуются кисты, в которых могут обнаруживаться кристаллы солей кальция.
- Фиброзная форма базалиомы кожи начинается с образования плотного узелка, который постепенно растет, уплощается и превращается в бляшку. Сквозь слой эпидермиса на ней просвечивают кровеносные сосуды.
- Цилиндрома, или тюрбанная опухоль кожи, чаще всего локализуется на волосистой части головы. Она представляет собой полушаровидные узлы фиолетово-красного цвета, в них могут просвечиваться сосудистые звездочки. Размер одного узла в поперечнике может достигать 10 см. Обычно таких узлов бывает несколько.
Симптомы рака кожи
Симптомы базальноклеточного рака крайне вариабельны и зависят от формы заболевания. Опухоль манифестирует со следующих проявлений:
- Блестящие узелки розового цвета с проступающими сосудиками.
- Папулы или узелки, покрытые язвочками.
- Бляшки. Плотные, похожие на рубцы.
- Псориазоподобные бляшки.
Стадии базальноклеточной опухоли кожи:
- 1 стадия — опухоль имеет не более 2 см в наибольшем измерении.
- 2 стадия — размеры опухоли превышают 2 см, но нет прорастания (инвазии) в подлежащие ткани.
- 3 стадия — рак кожи прорастает в подлежащие структуры, например, мышцы или кости. Или менее инвазивная опухоль, но имеющая регионарные метастазы.
- 4 стадия — опухоль дает отдаленные метастазы.
Методы диагностики базальноклеточной опухоли кожи
Диагностика базальноклеточного рака предполагает проведение тщательного осмотра кожных покровов. Выполнить более детальное обследование позволяет цифровая дерматоскопическая система Фотофайндер. Ее эффективность в десятки раз превосходит возможности стандартной дерматоскопии, поскольку она фиксирует все невусы и новообразования кожи размером более 0,9 мм и позволяет отслеживать динамику их изменения.
Для подтверждения диагноза проводится лабораторное гистологическое исследование кусочка опухолевой ткани. Этот кусочек получают одним из следующих способов:
- Инцизионная биопсия. С помощью скальпеля иссекается небольшой краевой фрагмент новообразования в пределах визуально неизмененной кожи. Такой способ показан при большом размере опухоли.
- Эксцизионная биопсия. Иссекается вся опухоль целиком в пределах здоровых тканей. Образовавшуюся ранку ушивают косметическими швами. Такое исследование возможно при размерах опухоли до 1 см на теле и конечностях и менее 0,5 см на лице.
Проведение биопсии не всегда представляется возможным, особенно если рак кожи локализуется на лице. В этом случае показано цитологическое исследование соскобов или мазков-отпечатков с опухоли. Если поверхность новообразования не изменена, проводят пункцию с аспирацией опухолевой ткани.
Дополнительные методы диагностики используются для исследования лимфатических узлов на предмет наличия метастазов. С этой целью используется УЗИ, КТ или МРТ. Если есть подозрения на поражение лимфатических узлов, их пунктируют и полученный материал подвергают микроскопическому исследованию.
Методы лечения базальноклеточного рака кожи
Выбор способов лечения базальноклеточного рака определяется локализацией опухоли и стадией заболевания. Предпочтение отдается хирургическим методам удаления. Если их применение невозможно — проводят лучевую терапию. Также могут применяться и дополнительные методы лечения, например, криодеструкция, локальная химиотерапия и др.
Хирургическое лечение является более предпочтительным, поскольку позволяет контролировать радикальность операции посредством исследования краев отсечения на наличие злокачественных клеток.
- Классический метод — иссечение новообразования скальпелем в пределах здоровых тканей. Рана ушивается косметическими швами, а опухоль отправляют в лабораторию. Если опухолевых клеток в краях отсечения нет, считается, что опухоль удалена радикально и других методов лечения не требуется. Хирургическое иссечение невозможно провести при локализации базалиомы на складках лица, поскольку останется выраженный дефект.
- Вторым вариантом операции является кюретаж с последующей электрокоагуляцией. Сначала производится удаление базалиомы с помощью кюретки (хирургического инструмента, с наконечником в виде кольца с острозаточенным краем). Затем рану прижигают электрокоагулятором. При высоких рисках рецидива процедуру повторяют, чтобы уничтожить оставшиеся в ране злокачественные клетки. На месте удаления остается белесоватый рубчик.
Лучевая терапия дает довольно хорошие результаты при лечении базальноклеточного рака. Ее эффективность достигает 90%. Лечение проводится курсами в течение нескольких недель. Иногда протокол предполагает ежедневные сеансы лучевой терапии.

Лечение поверхностных форм рака возможно с помощью местных химиотерапевтических препаратов. Для этого используется мазь на основе 5-фторурацила или других цитостатиков. При наличии регионарных метастазов проводится их хирургическое удаление. Как правило, операция предполагает иссечение подкожно-жировой клетчатки в объеме, соответствующем характеру поражения.
Помимо этого, применяются альтернативные методы лечения базальноклеточного рака, которые дают хороший клинический и эстетический результат. Наиболее эффективна в этом плане фотодинамическая терапия. Она выполняется следующим образом — на поверхность базалиомы наносят специальный препарат — фотосенсибилизатор, который накапливается в злокачественных клетках в повышенном количестве. После этого проводится воздействие на опухоль лазерным излучением заданной длины волны. Это приводит к активации фотосенсибилизатора и запуску каскада химических реакций, уничтожающих опухолевые клетки. Сразу после облучения на месте воздействия развивается отек, а в течение суток ткань начинает некротизироваться.
Через несколько дней на месте опухоли образуется плотный струп, спаянный с подлежащими тканями. По мере заживления, струп отпадает, и на его месте остается эпителизированная ранка. В целом косметический результат удовлетворительный. Фотодинамическая терапия в нашей клинике применяется для лечения поверхностных форм базальноклеточного рака, располагающегося в области лица и кистей рук.
Другие альтернативные методы лечения менее эффективны, но при определенных условиях могут применяться и они:
- Криодеструкция — уничтожение опухоли посредством низких температур. Охлаждающий агент прикладывают к коже апликационно или наносят с помощью аэрозоля. Этот метод применяется редко, поскольку дает худшие результаты лечения. Однако его применение может быть оправдано у пациентов, страдающих от нарушения свертываемости крови (склонности к кровотечению).
- Лазерная хирургия не получила официального одобрения при лечении кожной базалиомы, поэтому применяется в случаях, когда другие методы исчерпали свои возможности. Суть лечения заключается в послойном выпаривании новообразования с помощью нагревания под действием лазерного излучения.
Комбинированное лечение проводится при больших инвазивных опухолях, которые не могут быть удалены в необходимом объеме, а также при наличии метастазов. Применяется хирургическое иссечение новообразования с последующим облучением места его локализации (при местнораспространенных раках), или хирургия с последующим назначением системной химиотерапии.
Инвазивные и метастастические формы базалиомы требуют системной терапии. Показаны таргетные препараты, которые блокируют молекулярные процессы, обеспечивающие жизнедеятельность опухоли.
В 85% случаев базалиомы имеются мутации генов, кодирующих белки сигнального каскада Hedgehog, который имеет большое значение во время эмбрионального развития. В частности, он влияет на специализацию клеток в процессе образования органов. У взрослых людей его работа сильно ограничена.
В норме сигнальный путь запускается под действием белка Sonic Hedgehog SHH, который назван так в честь персонажа видеоигры Ежика Соника (при исследовании на мушках-дрозофилах выключение SHH приводило к тому, что зародыши становились похожими на шипастые шары). Но при базалиоме процесс начинался без него, с помощью другого белка под названием SMO.
Препарат Висмодегиб подавляет действие SMO, блокируя тем самым весь неуправляемый каскад Hedgehog. Данная терапия показана при местнораспространенных и метастатических формах базалиомы, а также в случае невозможности или нецелесообразности проведения других форм лечения (хирургии или лучевой терапии).
Вероятность рецидивов базальноклеточного рака
Вероятность развития рецидивов зависит от радикальности удаления опухоли. Наилучшие результаты достигаются при хирургическом иссечении базальноклеточного рака, поскольку этот метод позволяет контролировать наличие оставшихся в ране опухолевых клеток. Эффективность данного лечения достигает 95%. Риски рецидивов при использовании других методов лечения колеблются в пределах 15%.
Прогноз и профилактика базальноклеточного рака
Крайне медленный рост опухоли и низкая вероятность метастазирования базальноклеточного рака дают хороший прогноз в плане полного выздоровления. Метастатические формы базалиомы встречаются крайне редко, поэтому говорить о точных прогнозах выживаемости здесь сложно. По данным мировой литературы средняя продолжительность жизни таких больных составляет 4,5 года.
Профилактика кожной базалиомы предполагает регулярные защитные мероприятия против агрессивного воздействия канцерогенных факторов:
- Не подвергайте кожу прямой солнечной инсоляции. Как минимум, используйте кремы с солнцезащитными свойствами. Не злоупотребляйте загаром и посещением солярия.
- При работе с химическими раздражителями на вредных условиях производства пользуйтесь индивидуальными средствами защиты — одежда, перчатки, маски.
- Не пренебрегайте средствами защиты и при работе с бытовой химией.
Чтобы вовремя обнаружить рак на коже и провести лечение с наименьшими потерями, рекомендуется ежегодно проходить профилактические осмотры с использованием дерматоскопии.
В Европейской клинике эта процедура проводится с помощью специальной немецкой технологии ФотоФайндер. Она предполагает составление карты родинок и новообразований всего тела с последующим отслеживанием динамики их изменения. Разрешение оптической системы позволяет визуализировать кожные новообразования размером всего 0,9 мм.
При обнаружении базальноклеточного рака мы используем методы лечения, рекомендованные современными протоколами. Они дают хорошие клинические и косметические результаты. При возникновении вопросов свяжитесь с нашими специалистами.
Читайте также:

