Реактивный артрит опухоли нет
Понятие заболевания
Реактивным артритом называют воспаление суставов, вызванное существованием или появлением в организме ряда инфекций.
Реже всего артрит ревматоидный встречается у пожилых людей, подростков. Самые частые случаи у мужчин двадцати-сорока лет. Женщины болеют реже.
Классический, самый распространенный вид реактивного артрита вызван инфекционно-воспалительными заболеваниями кишечника и половыми инфекциями.
В 10% случаев реактивный артрит возникает как следствие ангины, гриппа , ОРЗ.
Симптомы, развитие реактивного артрита
Современные методы обследования позволили обнаружить в ткани воспаленных суставов микроорганизмы. Их деятельность влияет на иммунные клетки. Которые вместе с чужеродными поражают собственные клетки.
Попадая в организм любым путём: половым, через носоглотку, инфекция поражает любые органы. Суставы не будут исключением.
После затихания симптомов основного заболевания — ангины, гриппа, воспаляется какой-нибудь сустав. Считается осложнением после болезни, воспаление суставов провоцируется теми же микробами.
Поражаются суставы при артрите:
◉ Больших пальцев ног
Симптомы реактивного артрита:
◈ Покраснение, посинение сустава
Форма артрита с расстройством мочеполовой системы называется болезнью Рейтера. При этом недуге поражается подошва стопы.
Красные пятна на стопе трансформируются в огрубевшие участки стоп, напоминающие натоптыши . Но сопровождающиеся сильной болезненностью и отслаиванием кожи, иногда ногтей.
Лечение реактивного артрита
Полноценное лечение возможно только после полного обследования. Отличить реактивный артрит от прочих болезней суставов не очень просто.
Главные критерии, определяющие недуг:
▣ Несимметричное поражение суставов (например, различная степень на правой и левой руке)
Типичная картина артрита данного вида будет с признаками поражения глаз, половых органов, мочевого пузыря, кишечника, стоп. Но чаще артрит реактивный проходит лишь с болями суставов. Поэтому проводится обширная диагностика заболевшего.
Не вылеченный, запущенный реактивный артрит в отдельных случаях может переходить в ревматоидный артрит . Таких случаев не более двадцати процентов. Случается, что болезнь не излечивается до конца, а приобретает затяжной характер. Лечение тогда продолжается годами.
Чтобы поставить диагноз — реактивный артрит. Нужно провести ряд обследований:
❖ Анализы
Показания СОЭ повышаются, показывая наличие воспалительного процесса. Какой именно это процесс показывает другое обследование.
Ревмопробы: С-реактивный белок, серомукоид и пр. показывают при реактивном артрите повышение показателей. Информацию о наличии воспалительного или инфекционного характера поражения суставов.
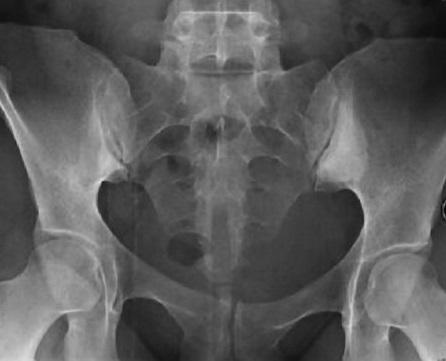
❖ Рентгенография крестцово-повздошных сочленений позволит определить воспаление, называемое сакроилетит. Характерный при артирте сакроилетит бывает односторонний. В отличии от болезни Бехтерева.
❖ Посев из кишечника, половых путей, носоглотки определит возбудителя этой болезни. Лабораторный анализ распознает возможность подбора к конкретному возбудителю какого-либо антибиотика для лечения артрита.
◆ Лечебные меры с антибиотиками, дополняют корректирующими действиями для иммунной системы.
Борясь с микроорганизмами, иммунитет, посылает клетки по привычке в воспаленный сустав. Даже при стихании воспалительного поражения сустава.
Иммунитет в таком случае нуждается в подавляющем действии, либо стимулирующем. Медикаментозными средствами, подобранными специалистом, удается добиться излечивания реактивного артрита.
◆ Помимо препаратов, используют фиксацию пораженного сустава при помощи бандажа, ортеза. Подбирая по поврежденному воспалением суставу, бандаж на колено, запястье, голеностоп поддерживают этим больное место. Часть нагрузки с сустава бандаж возьмет на себя.
◆ Народная медицина в дополнении к врачебным рекомендациям способствует излечиванию реактивного артрита. Травы, примочки при артрите снимают воспаление, боль.
Введение
- припухлостью;
- покраснением;
- высокой температурой тела;
- болью.
Помимо воспаления суставов, патология связана с двумя другими симптомами:
- покраснение и воспаление глаз;
- воспаление мочевыводящих путей.
Эти симптомы могут возникать отдельно, вместе или не проявляться вообще.
Что такое реактивный артрит?
Реактивный артрит, ранее известный как синдром Рейтера представляет собой группу нарушений, вызывающий воспаление во всем теле, особенно в позвоночнике. Примеры других расстройств из этой группы включают:
Во многих случаях заболевание вызывается венерической инфекцией мочевого пузыря или мочеиспускательного канала, у женщин — влагалищем. Эту форму расстройства иногда называют мочеполовым или урогенитальным реактивным артритом.
Другая форма реактивного артрита вызвана инфекцией в кишечном тракте в результате употребления пищи или веществ, которые загрязнены бактериями. Эту форму иногда называют кишечным или желудочно-кишечным реактивным артритом.
Симптомы болезни обычно длятся от 3 до 12 месяцев, хотя у небольшого процента людей симптомы могут вернуться или перерасти в длительное заболевание.
Что вызывает реактивный артрит?
Реактивный артрит обычно начинается примерно через 1-3 недели после заражения хламидиями (chlamydia). Бактерия, чаще всего ассоциируемая с реактивным артритом, это: Chlamydia trachomatis, вызывающая хламидиоз.
Бактерия обычно приобретается через сексуальный контакт. Некоторые данные также утверждают, что респираторная инфекция, вызванная Chlamydia pneumoniae, может вызывать реактивный артрит.
Инфекции в пищеварительном тракте, вызывающие реактивный артрит:
- сальмонелла;
- шигеллы;
- иерсинии;
- кампилобактерии.
Люди могут заразиться этими бактериями после употребления неправильно приготовленных продуктов, например, мяса, которое готовилось не при надлежащей температуре.
Врачи не знают точно, почему у некоторых людей, подверженных воздействию бактерий, развивается реактивный артрит, а у других нет, но они идентифицировали генетический фактор, человеческий лейкоцитарный антиген (HLA) B27, который увеличивает вероятность развития у человека реактивного артрита. Приблизительно 80 процентов людей с реактивным артритом имеют положительный результат на HLA-B27. Однако наследование гена HLA-B27 не обязательно означает, что человек заболеет реактивным артритом. Восемь процентов здоровых людей имеют ген HLA-B27, и только у одной пятой из них развивается заболевание, если они заразятся вызывающими инфекциями.
Заразен ли реактивный артрит?
Реактивный артрит не заразен; то есть человек с расстройством не может передать артрит кому-то другому. Тем не менее, бактерии, вызывающие заболевание, могут передаваться от человека к человеку.
Признаки и симптомы
В целом, реактивный артрит чаще всего развивается у мужчин в возрасте от 20 до 40 лет. Однако данные свидетельствуют о том, что, хотя у мужчин в девять раз чаще развивается заболевание из-за венерических инфекций, у женщин и мужчин вероятность развития реактивного артрита в результате пищевых инфекций одинаков.
Женщины с реактивным артритом часто имеют более легкие признаки заболевания, чем мужчины.
Реактивный артрит чаще всего приводит к воспалению:
- урогенитального тракта;
- суставов;
- глаз.
Менее распространенными симптомами являются язвы во рту и кожные высыпания. Любой из этих признаков может быть настолько слабовыраженным, что пациенты их не замечают. Они обычно приходят и уходят в течение периода от нескольких недель до нескольких месяцев.
Заболевание часто поражает мочеполовой тракт, в том числе:
- простату или уретру у мужчин;
- уретру, матку или влагалище у женщин.
Мужчины могут заметить повышенную потребность в мочеиспускании, ощущение жжения при мочеиспускании, боль в половом члене и выделения жидкости из полового члена. У некоторых мужчин с реактивным артритом развивается простатит. Симптомы простатита могут включать лихорадку и озноб, а также повышенную потребность в мочеиспускании и ощущение жжения при мочеиспускании.
У женщин с реактивным артритом могут развиться проблемы с мочеполовым трактом, такие как кольпит или уретрит, которые могут вызывать жжение во время мочеиспускания. Кроме того, у некоторых женщин также развивается сальпингит или вульвовагинит.
Симптомы болей в суставах при реактивном артрите обычно включают и отек в:
- коленях;
- щиколотки;
- ногах.
Запястья, пальцы и другие суставы поражаются реже. У людей с заболеванием обычно развивается тендинит. У многих пациентов с реактивным артритом это приводит к боли в лодыжке или ахилловому тендиниту. У некоторых больных также развиваются пяточные шпоры, которые представляют собой костные нарывы на пятке, которые могут вызвать хроническую боль в ногах. Примерно половина людей с реактивным артритом сообщают о боли в пояснице и спине.
Заболевание также может вызвать спондилит или сакроилиит. Люди с реактивным артритом, у которых есть ген HLA-B27, еще более склонны к развитию спондилита и/или сакроилеита.
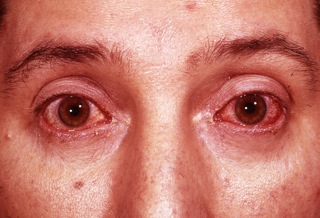
Конъюнктивит, воспаление слизистой оболочки, которая покрывает глазное яблоко и веко, развивается примерно у половины людей с реактивным артритом. У некоторых людей может развиться увеит. Конъюнктивит и увеит могут вызвать:
- покраснение глаз;
- боль и раздражение в глазах;
- затуманенный взгляд.
Вовлечение глаз обычно происходит на ранней стадии реактивного артрита, а симптомы могут приходить и уходить.
Приблизительно у 25 процентов мужчин с реактивным артритом развиваются небольшие мелкие безболезненные язвы на конце полового члена.
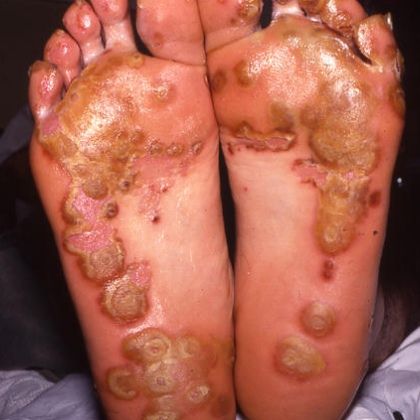
У небольшого процента мужчин и женщин появляются сыпь или маленькие твердые узелки на подошвах ног и, реже, на ладонях или в других местах.
У некоторых с артритом развиваются язвы во рту, которые приходят и уходят, у некоторых эти язвы безболезненны и остаются незамеченными.
Кто лечит и диагностирует реактивный артрит?
Человек с реактивным артритом, вероятно, должен будет посетить несколько разных типов врачей, потому что болезнь поражает различные части тела. Однако врачам и пациенту может быть полезно, чтобы один врач, обычно ревматолог (врач, специализирующийся на артрите), управлял полным планом лечения. Этот специалист может координировать лечение и контролировать побочные эффекты различных лекарств, которые будет принимать пациент. Следующие специалисты рассматривают другие функции, которые влияют на различные части тела.
- Офтальмолог (лечит болезни глаз).
- Гинеколог (лечит генитальные симптомы у женщин).
- Уролог (лечит генитальные симптомы у мужчин и женщин).
- Дерматолог (лечит кожные симптомы).
- Ортопед (выполняет операцию на сильно поврежденных суставах).
- Физиотерапевт (контролирует режимы тренировок).
В начале обследования врач, вероятно, возьмет полную историю болезни и отметит текущие симптомы, а также любые предыдущие медицинские проблемы или инфекции. До и после посещения врача иногда полезно вести учет симптомов, которые возникают, когда они возникают и как долго они сохраняются. Особенно важно сообщать о любых симптомах гриппа, таких как:
- лихорадка;
- рвота;
- понос.
Эти симптомы могут свидетельствовать о бактериальной инфекции. Врачи иногда затрудняются диагностировать патологию, потому что нет специального лабораторного теста, подтверждающего наличие у человека реактивного артрита.
Как диагностируется реактивный артрит?
Врачи могут заказать анализ крови на генетический фактор HLA-B27, но положительный результат не всегда означает, что у человека есть расстройство.
Врачи могут назначить другие анализы крови, чтобы исключить другие заболевания и подтвердить диагноз. Тесты на ревматоидный фактор или антиядерные антитела могут помочь исключить реактивный артрит. У большинства пациентов с болезнью результаты этих тестов будут отрицательными. Если результаты теста положительные, у вас может быть другой тип артрита, например:
Врачи могут также проверить скорость оседания эритроцитов. Высокая скорость оседания часто указывает на воспаление в организме. Как правило, люди с ревматическими заболеваниями имеют повышенное оседание.
Врачи, скорее всего, будут проверять наличие инфекций, которые могут быть связаны с реактивным артритом. Пациенты, как правило, тестируются на хламидийную инфекцию (исследования показали, что раннее лечение реактивного артрита, вызванного хламидиозом, может снизить прогрессирование заболевания).
При обследовании берутся образцы клеток из горла, уретры у мужчин или шейки матки у женщин. Образцы мочи и стула также могут быть проверены. Образец синовиальной жидкости могут быть взяты из воспаленного сустава. Исследования синовиальной жидкости могут помочь исключить инфекцию в суставе.
Врачи иногда используют рентген, чтобы помочь диагностировать реактивный артрит и исключить другие патологии. Рентгенограмма может обнаружить другие симптомы, включая:
- спондилит;
- сакроилиит;
- отек мягких тканей;
- повреждение хряща и суставов;
- отложения кальция.
Лечение реактивного артрита

Хотя лекарств от реактивного артрита нет, некоторые методы лечения облегчают симптомы расстройства.
Нестероидные противовоспалительные препараты (НПВП) уменьшают воспаление суставов и обычно используются для лечения пациентов с реактивным артритом. Некоторые НПВП доступны без рецепта, например:
- аспирин;
- ибупрофен.
Другие НПВП, которые обычно более эффективны при заболевании, должны назначаться врачом, например:
- индометацин;
- толметин.
Для пациентов с тяжелым воспалением суставов инъекции кортикостероидов непосредственно в пораженный сустав могут уменьшить воспаление.
Эти кортикостероиды входят в состав кремов или лосьонов и могут наноситься непосредственно на поражения кожи, например, на язвы. Местные кортикостероиды уменьшают воспаление и способствуют заживлению ран.
Антибиотики помогают устранить бактериальные инфекции, которые вызывают реактивный артрит. Конкретный назначенный антибиотик зависит от типа присутствующей бактериальной инфекции. Некоторые врачи могут порекомендовать человеку с расстройством принимать антибиотики в течение длительного периода времени (до 3 месяцев). Исследования показывают, что в большинстве случаев такая практика необходима.
БМАРП, такие как метотрексат или сульфасальзин, могут помочь контролировать серьезные симптомы, которые контролируются другими препаратами.
Ингибиторы ФНО, такие как этанерцепт и инфликсимаб, могут быть эффективны при лечение реактивного артрита и других спондилоартропатий.
Перед началом программы упражнений пациенты должны поговорить с физиотерапевт, который порекомендует соответствующие упражнения.
Упражнения, если их вводить постепенно, могут помочь улучшить функцию суставов. В частности, упражнения на укрепление и диапазон движений будут поддерживать или улучшать функцию суставов.
Упражнения на растяжку и разгибание спины могут быть особенно полезны для предотвращения длительной нетрудоспособности у пациентов с болями в позвоночнике или воспалением.
Водные упражнения также могут быть полезны при реактивном артрите. Плаванье в воде значительно снижает нагрузку на суставы, облегчая выполнение необходимых упражнений.
Прогноз
Большинство людей с реактивным артритом полностью выздоравливают от начальных вспышек симптомов и могут вернуться к обычной деятельности через 2-6 месяцев после появления первых признаков.
Приблизительно у 20 процентов людей с реактивным артритом будет хронический (длительный) артрит, который обычно является умеренным.
Исследования показывают, что от 15 до 50 процентов пациентов снова начинают проявлять симптомы через некоторое время после исчезновения первоначальной вспышки. Возможно, что такие рецидивы могут быть вызваны повторным заражением. Боль в спине и воспаление — это симптомы, которые чаще всего возникают вновь.
У небольшого процента пациентов будет хронический, тяжелый артрит, который трудно контролируется с помощью лекарств и упражнений, и может вызвать деформацию суставов.
Реактивный артрит – аутоиммунное заболевание, которое развивается после перенесенных инфекционных заболеваний и проявляется поражением суставов. Ревматологи Юсуповской больницы устанавливают диагноз с помощью новейшей аппаратуры и лабораторных методов диагностики. Комплексную терапию проводят, придерживаясь клинических рекомендаций по лечению реактивного артрита. Врачи клиники терапии индивидуально подбирают лекарственные препараты, используют только фармакологические средства, зарегистрированные в РФ.
Тяжёлые случаи заболевания обсуждают на заседании Экспертного Совета. В его работе принимают участие кандидаты и доктора медицинских наук, врачи высшей категории. Ведущие специалисты в области ревматологии коллегиально вырабатывают тактику ведения больных реактивным артритом. Медицинский персонал внимательно относится к пожеланиям пациентов и их родственников.

Причины реактивного артрита разные. К реактивным артритам относят все воспаления суставов, которые хронологически связаны с какой-либо инфекцией. При этом в синовиальной жидкости поражённых суставов микроорганизмы не выявлялись. Связь артрита с предшествующей инфекцией подтверждают путём тщательного выяснения истории развития болезни, анализа клинических проявлений артрита, определения возбудителя, обнаружением в крови высоких титров антител к нему.
Реактивные артриты занимают одно из ведущих мест по распространённости среди ревматических заболеваний. Их удельный вес составляет 10-15%. В общей структуре реактивных артритов лидирующее положение занимают урогенные реактивные артриты, связанные с инфицированием органов мочеполовой системы. Энтерогенные формы заболевания, при которых основной очаг инфекции локализуется в кишечнике, развиваются реже.
Симптомы реактивного артрита
Реактивный артрит является серонегативным спондилоартритом. Он отвечает критериям Европейской группы по изучению спондилоартритов. Различают следующие наиболее характерные признаки ревматоидного артрита:
- Заболевание дебютирует до 30–40 лет;
- Прослеживается хронологическая связь артрита с предшествующей кишечной инфекцией (диареей), конъюнктивитом, урогенитальной инфекцией;
- Болезнь начинается внезапно;
- Поражено ограниченное количество суставов (моноолигоартрит);
- Имеет место асимметричность поражения суставов и осевого скелета;
- В патологический процесс вовлекается сухожильно-связочный аппарат.
При реактивном артрите проявляются признаки системного воспаления (кожа, слизистые оболочки, глаза, внутренние органы). Инфекция доказана бактериологическими или верологическими исследованиями. Отмечается серонегативность по ревматоидному фактору. Есть случаи серонегативных спондилоартропатий в семье или положительный HLA-B27. Заболевание протекает относительно доброкачественно с полным обратным развитием воспаления, но не исключены рецидивы и хроническое течение процесса.
Независимо от причины заболевания клиническая картина реактивного артрита протекает однотипно. К моменту развития заболевания симптомы кишечной инфекции стихают или подвергаются полному обратному развитию. Болезнь развивается через 3–60 дней после перенесенной инфекции. У50% пациентов появляется лихорадочный синдром и развивается асимметричный олигоартрит с преимущественным поражением суставов нижних конечностей:
- Коленных;
- Голеностопных;
- Пальцев стоп (особенно первых пальцев).
Если в коленном суставе быстро развивается выпот, в подколенной области образуются кисты. В последующем они разрываются, формируется псевдофлебитическим синдром. Значительно реже поражаются суставы верхних конечностей.
В 10–16% случаев развивается тендовагинит отдельных пальцев стоп. Он проявляется выраженной болью, отечностью и специфической багрово-синюшной окраской кожи. Палец напоминает сосиску. У 30% больных поражаются места прикрепления сухожилий и связок к костям возле суставов. Воспаление локализуется преимущественно в пяточных областях. Может развиться ахиллобурсит, подошвенные апоневрозиты и трохантериты.
На ранней стадии заболевания примерно в 50% случаев врачи выявляют следующие признаки поражения позвоночника:
- Боли в нижнем отделе или в области проекции крестцово-подвздошных сочленений;
- Чувство скованности;
- Спазм паравертебральных мышц;
- Боль.
Среди внесуставных проявлений ревматоидного артрита наиболее типичным является поражение органа зрения: двусторонний катаральный слабо выраженный конъюнктивит, который появляется вместе с артритом и угасает в течение нескольких дней спонтанно, острый передний увеит, следствием которого может быть регрессирующее снижение зрения вплоть до полной слепоты.
Признаком ревматоидного артрита могут быть специфические поражения кожи и слизистых оболочек:
- Кератодермия;
- Кератодермические псориазоподобные высыпания на разных участках тела и волосистой части головы;
- Поражения ногтей на пальцах стоп (изменение цвета, повышенная ломкость, шероховатость, бугристость);
- Подногтевой гиперкератоз;
- Онихолизис.
У 20-40% пациентов развивается кольцевидный баланит или баланопостит. В 5–10% случаев определяются малосимптомные безболезненные эрозии в ротовой полости, которые могут оставаться незамеченными. У больных с иерсиниозным реактивным артритом может развиться узловая эритема. Одним из проявлений реактивного артрита может быть увеличение паховых лимфоузлов. Может развиться поражение скелетных мышц по типу миозита, невриты периферических нервов.
Диагностика реактивного артрита
У пациентов, страдающих реактивным артритом, во время комплексного обследования врачи находят следующие изменения лабораторных показателей;
- Анемию (уменьшение количества эритроцитов);
- Умеренный нейтрофильный лейкоцитоз (увеличение количества лейкоцитов за счёт нейтрофилов);
- Увеличение скорости оседания эритроцитов, увеличение СОЭ, уровня С-реактивного белка;
- Протеинурию (появление белка в моче);
- Лейкоцитурию (лейкоциты в моче);
- Микрогематурию (эритроциты в моче).
Ревматоидные факторы и антинуклеарный фактор не выявляют. При исследовании синовиальной жидкости определяются неспецифические признаки воспаления: низкая вязкость, рыхлый муциновый сгусток, высокое количество лейкоцитов с преобладанием нейтрофилов. Для выявления триггерных инфекционных агентов врачи Юсуповской больницы используют микробиологические, иммунологические и молекулярно-биологические методы исследования.
Лечение реактивного артрита
При наличии симптомов острого реактивного артрита, ассоциированного с хламидиями, в острой фазе заболевания проводят антибиотикотерапию. Санация организма больного от хламидийной инфекции представляет собой достаточно сложную задачу. При воспалении уретры воспалительный процесс не ограничивается мочеиспускательным каналом, а распространяется на его вышележащие отделы. Это значительно затрудняет санацию очага.
Для лечения урогенитального хламидиоза при ревматоидном артрите препаратами выбора являются антибиотики из групп макролидов или тетрациклинов. Длительность курса антибиотикотерапии от 28 до 30 дней. При неэффективности или непереносимости указанных препаратов назначают фторхинолоны.
При энтерогенном реактивном артрите антибиотики не назначают. Для лечения поражения суставов применяют нестероидные противовоспалительные средства (диклофенак, мелоксикам, нимесулид) в стандартных суточных дозах, и глюкокортикоиды (триамцинолон, бетаметазон). Кортикостероидные гормоны вводят в полость сустава или околосуставные ткани. При наличии кардита, нефрита назначают глюкокортикоиды внутрь в средних дозах.
При хроническом течении реактивного артрита проводят терапию сульфасалазином, метотрексатом, азатиоприном. При резистентных к терапии хронических вариантах заболевания применяют ингибиторы фактора некроза опухоли α. При стихании активности артрита специалисты клиники реабилитации включают в план лечения физиотерапевтические процедуры, массаж, лечебную физкультуру. Пациентам рекомендуют санаторно-курортное лечение.
У 80% пациентов после 6-12 месяцев лечения отмечается полное выздоровление, симптомы заболевания исчезают. Если ликвидированы причины воспалительного процесса, рецидивов не наступает, если не произойдёт повторного инфицирования. В 20% случаев патологический процесс переходит в хроническую стадию. Редко наступает летальный исход вследствие развития амилоидоза или тяжёлого поражения сердца.
При появлении первых симптомов реактивного артрита звоните Юсуповскую больницу. Специалисты контакт центра запишут вас на приём к ревматологу в удобное вам время. После комплексного обследования врач назначит лечение, которое направлено на искоренение причины заболевания и ликвидацию симптомов болезни.
Реактивный артрит – воспалительное негнойное заболевание суставов, которое возникает на фоне или вследствие перенесенной инфекции.
Артропатия – это поражение суставов, причиной или фоном для которого является другая болезнь или патологический процесс.
Причины реактивного артрита
Наиболее часто реактивную артропатию вызывает перенесенное человеком инфекционное заболевание мочеполовой и пищеварительной систем.
Бактерии, которые вызывают эту болезнь: сальмонеллы, хламидии, клостридии, шигеллы и микоплазмы.
Кто болеет?
Согласно статистике наиболее часто болеют люди среднего возраста, лица мужского пола больше чем женщины. После инфекции пищеварительной системы реактивный артрит развивается у 2–3 человек из ста. После хламидийной (органов мочеполовой системы) у 1,5 % заболевших.
Как развивается заболевание?
Напрямую микроорганизмы не попадают в суставы, поэтому при реактивном артрите никогда не бывает гноя.
Врачи считают, что в ответ на воздействие микробов в другом органе иммунные клетки человека вырабатывает антитела к микробам, которые ошибочно распознают собственные ткани суставов как инородные и атакуют их.
Поэтому наиболее часто это заболевание развивается спустя 2–4 недели после инфекции, в этот момент в организме имеется большое количество антител.
Классификация реактивной артропатии
Существуют различные принципы классификации патологии. По причине, вызвавшей заболевание, выделяют:
- артрит после инфекции пищеварительной системы;
- артропатия после бактериального поражения урогенитальной системы.
По течению болезни:
- острый артрит (длительность менее 2 месяцев);
- затяжной (до одного года);
- хронический (более одного года);
- рецидивирующий (обострение в виде суставных болей спустя более 6 месяцев после предыдущей атаки).
Симптомы реактивного артрита
Поскольку суставы при заболевании поражаются вторично в организме имеются проявления болезни и со стороны других органов. Антитела могут поражать также глаза, кожу, слизистые рта и половых органов. Заболевание всегда проявляется острым началом с повышением температуры, общей слабостью.
Симптомы реактивной артропатии заключаются в болях при движении, отёке, ограничении подвижности, покраснении кожи, повышении местной температуры.
Наиболее часто воспаляются крупные суставы одной нижней конечности: большого пальца стопы, голеностопный, коленный. Реже наблюдается артропатия межпозвонковых суставов. Характерно возникновение симптомов со стороны не более шести суставов.
Одновременно с поражением суставов на коже может развиться так называемая кератодермия. Этот процесс проявляется в патологическом ороговении кожи. Возникает ощущение зуда, кожа шелушится.
На подошве стопы и ладонях возникают болезненные пузырьки (папулы), которые могут быть наполнены кровянистым содержимым.
На пальцах стопы могут наблюдаться желтое окрашивание и шелушение ногтей.

Наиболее характерен для заболевания малосимптомный конъюнктивит, который проявляется в слезотечении, покраснении глаз, болезненном чувстве жжения. Редко имеет ярко выраженную картину, может протекать незаметно для больного.
Заболевание может проявиться поражением мочеполовых органов: уретры – боль при мочеиспускании, жжение в области половых органов. Реже возникают простатит, цистит, воспаление шейки матки.
На языке, твердом и мягком небе могут образовываться язвочки. Они чаще всего безболезненные и самостоятельно заживают.
При реактивном артрите почти всегда увеличены лимфоузлы. При половой инфекции – паховая группа.
Редко после перенесенной инфекции антитела поражают сердце и перикард, почки периферические нервы.
Диагностика реактивного артрита
Чтобы подтвердить ревматоидный артрит, врач первым делом сопоставляет диагностические критерии, наличие которых делает диагноз вероятным. К ним относятся:
- мужской пол;
- репродуктивный возраст;
- инфекция пищеварительной или мочеполовой системы в течение 1–1,5 до артрита;
- ассиметричное воспаление до 6 суставов преимущественно нижней конечности;
- симптомы со стороны кожи и слизистых;
- выявление антигенов микробов в крови.

При подозрении на реактивный артрит врач назначит следующие исследования: общий анализ крови, общий анализ мочи, антитела к хламидиям и гонококкам в крови, анализ кала на наличие сальмонелл и шигелл, диагностика на антиядерные антитела и ревматоидный фактор.
Дополнительным исследованием является диагностическая пункция сустава и анализ жидкости.
Необходимым этапом диагностики является рентген всех пораженных суставов. Однако изменения на снимке не характерны, артрит острый и не вызывает поражение тканей.
При наличии жалоб со стороны сердца, врач назначит ЭКГ и УЗИ сердца (эхокардиографию).
Реактивный артрит часто является диагнозом исключения. Это значит, что для его выяснения нужно отбросить все другие причины артропатии. Ими могут быть септический артрит, болезнь Лайма, ревматоидный артрит, псориаз.
Но наиболее схож по своим проявлениям на реактивную артропатию вирусный артрит.
Именно с этой патологией необходимо проводить тщательную дифференциальную диагностику. Симптомы вирусного артрита отличаются выраженными болями в суставах при незначительном отёчном синдроме. Необходимо обратить внимание на перенесенную вирусную инфекцию или вакцинацию. Эти моменты могут дифференцировать вирусный артрит, проявления которого проходят в среднем через 2 недели.
Как же можно вылечить реактивный артрит?
Режим лечения реактивной артропатии в большинстве случаев амбулаторный.
Госпитализация может потребоваться при назначении внутривенных инъекций лекарственных средств, а также в редких случаях поражения сердечной мышцы, почек или нервной системы.
Как лечить реактивный артрит? Необходимо комплексная терапия с обязательным уничтожением микроба, вызвавшего заболевания и снятием симптомов болезни.
Можно выделить три направления лечения реактивного артрита:
- Антибактериальная терапия. Позволяет добиться устранения бактерии, вызвавшей болезнь.
- Противовоспалительное лечение. Снимает симптомы поражения суставов, облегчает боль.
- Иммуносупрессивная терапия. Предотвращает ошибочную реакцию собственной иммунной системы против тканей организма. Показана при тяжелом течении болезни, выраженном суставном и внесуставном синдроме.

При выборе антибиотика врач ориентируется на заболевание, предшествующему артриту. Показаны следующие группы антибиотиков:
- макролиды;
- фторхинолоны;
- тетрациклины.
Лечение этими средства отлично противостоит микробам, вызывающим самые частые кишечные и мочеполовые инфекции.
Примерами служат препараты Спирамицин, Азитромицин, Кларитромицин, Доксициклин, Ципрофлоксацин.
Наиболее приемлемыми лекарствами для снятия симптомов реактивного артрита являются нестероидные противовоспалительные препараты, такие как Ибупрофен, Нимесулид, Диклофенак.
В тяжелых случаях, при неэффективности лечения применяют внутрисуставное введение глюкокортикостероидов (гормональных препаратов, которые максимально эффективно снимают воспалительный синдром). Введение этих средств возможно только после анализа суставной жидкости на наличие в ней микробов.
При высокоактивной артропатии с неэффективностью внутрисуставного введения лекарств необходимы средства лечения реактивного артрита, направленные на подавление иммунной реакции против сустава. Такими препаратами являются метотрексат и сульфасалазин.
Во время острого периода реактивного артрита рекомендуется обеспечить покой в воспаленном суставе. Рекомендуется обеспечить воздействие холода на пораженные суставы.Врач может назначить лечебную физкультуру после снятия воспаления.
Через 2 недели от начала заболевания физическая нагрузка на сустав позволяет вернуть его к полноценной активности в короткие сроки.
Прогноз
В подавляющем большинстве случаев полное выздоровление при реактивной артропатии наступает в течение полугода после начала заболевания. Некоторые симптомы могут оставаться до года.
При предшествующей хламидийной инфекции повышается частота рецидивов (повторных обострений) реактивного артрита.
Хронический артрит развивается у четверти больных. Тяжелое нарушение функции при вовремя начатом лечении маловероятно.
Профилактика реактивной артропатии
Специальных средств профилактики нет. Общими мероприятиями являются предотвращение риска инфицирования кишечными микроорганизмами: личная гигиена, кипячение воды, правильное приготовление и употребление свежей пищи.
Для исключения мочеполовой инфекции рекомендуются средства барьерной контрацепции при случайных половых контактах.
Читайте также:

