Рак щитовидной железы послеоперационный гипотиреоз

- 18 Августа, 2018
- Эндокринология
- Софья Андреева
Послеоперационный гипотиреоз — патологический процесс, развивающийся после частичного или полного удаления щитовидной железы. Он сопровождается характерной клинической картиной и требует определенного терапевтического воздействия. Именно на этих вопросах мы остановимся более подробно в сегодняшней статье.
Показания к удалению железы
Щитовидная железа представляет собой эндокринный орган, расположенный под гортанью. Внешне она напоминает бабочку. Состоит из правой и левой долей, связанных между собой перешейком в центральной части. Железа вырабатывает гормоны тироксин и трийодтиронин. Они участвуют в регуляции обмена веществ и функции сердечно-сосудистой системы, контролируют ЖКТ и половую деятельность. Особый вид клеток в этом органе выделяет в кровь гормон кальцитонин, отвечающий за уровень кальция в организме.
Удаление щитовидной железы проводится в крайних случаях. Среди основных показаний к операции можно выделить:
- прогрессирующую опухоль (папиллярная или анапластическая карцинома, фолликулярное новообразование);
- компрессию шеи на фоне травмы;
- токсическую аденому (это доброкачественная опухоль, но она всегда провоцирует интоксикацию организма);
- зоб больших размеров.
Врачи назначают операцию только в том случае, если терапевтическое лечение заболевания оказывается неэффективно. После хирургического вмешательства наступает длительный период восстановления, во время которого может наблюдаться дефицит тех или иных гормонов. Данное состояние и есть послеоперационный гипотиреоз.
Распространенность заболевания
Патологический процесс, развивающийся после хирургического вмешательства, является достаточно распространенным. По официальным данным, ежегодно его диагностируют у 20% пациентов женского и примерно 16% пациентов мужского пола. Риск возникновения данной проблемы увеличивается с возрастом больного. Чаще всего она встречается у людей с диабетом, почечной недостаточностью или анемией.
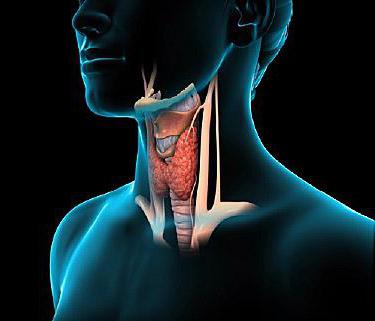
Почему возникает послеоперационный гипотиреоз?
В результате проведения вмешательства количество функциональных клеток сокращается, а выработка гормонов снижается. Гипотиреоз является вполне объяснимой вещью.
В зависимости от объема удаленной ткани потребность в заместительной терапии может варьироваться. Например, после резекции одной доли органа вторая может взять на себя все функции по обеспечению организма гормонами. В этом случае заболевание не развивается или проявляется незначительно.
Когда проводится резекция всей железы, всегда требуется лечение синтетическими гормонами. Препараты подбирают индивидуально, а их прием начинается на следующий день после вмешательства. Впоследствии назначенная терапия сохраняется на протяжении всей жизни.

Клиническая картина
В процессе своего развития послеоперационный гипотиреоз оказывает воздействие практически на все системы органов. Заболевание характеризуется сложным течением и большим разнообразием проявлений. На какие симптомы следует обратить внимание в первую очередь?
- Нарушение обмена веществ. Данная патология проявляется резким увеличением массы тела больного, что отражается на работе кровеносной системы. Происходит ослабление стенок сосудов, нарушается их структура и проницаемость. В результате повышается вероятность развития атеросклероза, сосудистых и сердечных заболеваний.
- Нарушение терморегуляции. Организм перестает справляться с перепадами температуры. Поэтому пациенты с гипотиреозом часто жалуются на жар и озноб.
- Изменение внешнего вида. Начальные симптомы заболевания можно заметить по изменению состояния языка, глаз и губ. Постепенно происходит накопление жидкости в организме. Межклеточное вещество не успевает справляться с возложенными задачами, развиваются отеки. Явный признак послеоперационного гипотиреоза — одутловатость лица. Кожа пересыхает и приобретает желтушный оттенок, ногти становятся толще и начинают слоиться.
- Ухудшение работы ЦНС. Пациент становится чрезмерно вспыльчивым, его настроение может меняться несколько раз в день. Депрессия, психозы, нарушение концентрации, забывчивость — все эти расстройства обычно сопровождают больного.
- Дисфункция пищеварительной системы. Желчь начинает скапливаться в организме, поэтому печень и селезенка быстро увеличиваются в размерах. У больного может пропасть аппетит, но при этом он будет испытывать диспепсические расстройства (понос, рвота, запоры, тошнота).
- Половая дисфункция. На фоне происходящих в организме изменений часто развивается бесплодие. Эта проблема встречается с одинаковой частотой как у мужчин, так и у женщин. Она неминуемо влечет за собой снижение общего жизненного тонуса.
Перечисленные признаки послеоперационного гипотиреоза щитовидной железы не всегда носят системный характер. У одних пациентов встречаются сразу все проявления недуга, а у других — только некоторые, указывая на проблемы с конкретным органом. Поэтому диагностикой заболевания должен заниматься квалифицированный врач. Не стоит пытаться самостоятельно подобрать лечение.

Медицинское обследование
При этом заболевании важную роль играет точная диагностика. Однако из-за большого количества и разнообразия симптомов правильный диагноз бывает трудно поставить. Схожие проявления могут наблюдаться и на фоне иных патологий.
Обследование пациента всегда начинается с изучения его анамнеза и конкретных жалоб. Если симптомы послеоперационного гипотиреоза появились после хирургического вмешательства, врач может задать ряд уточняющих вопросов. Ему важно знать, когда появились первые проявления недомогания, какая терапия была назначена больному и т. д. После этого переходят к инструментальным методам диагностики. Пациенту назначаются анализы крови для оценки его гормонального фона.
Некоторые специалисты считают гипотиреоз после операции серьезным осложнением. Другие придерживаются мнения, что нарушение следует воспринимать как жизненную норму для человека, перенесшего хирургическое вмешательство. Ученые со всего мира продолжают даже сегодня спорить над этими точками зрения. В любом случае, каждый, кому пришлось столкнуться с подобного рода проблемой, должен понимать необходимость лечения послеоперационного гипотиреоза. Клинические рекомендации будут представлены чуть ниже.

Особенности терапии
На основании результатов анализов и особенностей клинической картины подбирается лечение. В случае гипотиреоза оно подразумевает пожизненный прием лекарственных препаратов, которые позволяют купировать симптоматические проявления недуга. Все медикаменты подбирает врач. Они являются аналогами гормонов, которые должна продуцировать железа в организме здорового человека.
Данный препарат положительно воздействует на функции железы, постепенно восстанавливая их в полной мере. Согласно прилагаемой к таблеткам инструкции, принимать его рекомендуется в одно и то же время. Если пациент забывает выпить пилюлю, состояние все равно остается удовлетворительным. Медикамент сохраняется в плазме крови в течение одной недели. Однако стоит отметить, что только регулярное его использование позволяет купировать все симптомы болезни.
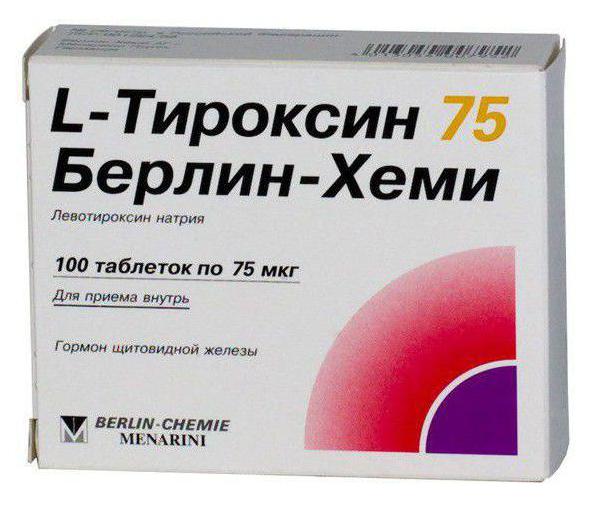
Преимущества терапии с помощью гормональных препаратов
Все лечение послеоперационного гипотиреоза щитовидной железы сводится исключительно к приему лекарственных средств. Влияние тироксина способствует существенным улучшениям в организме больного, а также имеет ряд преимуществ:
- за короткие сроки полностью восстанавливаются функции железы;
- дозировка в исключительных случаях требует корректировки;
- лекарство стоит дешево;
- пациент может наслаждаться жизнью и не испытывать дискомфорта от своей болезни.
Примерно через 2-3 месяца после начала курса терапии больной должен повторно сдать анализы крови для оценки его гормонального статуса. Обычно за это время работа щитовидки успевает восстановиться, а пациент убеждается в эффективности назначенной терапии.

Прогноз
Послеоперационный гипотиреоз — это достаточно распространенный диагноз, бояться которого не стоит. Если пациент сразу после появления симптомов заболевания обращается за помощью к врачу и следует его рекомендациям, прогноз благоприятный. Пожизненный прием назначенного лекарства позволяет купировать неприятные симптомы и вести привычный образ жизни.
Аннотация научной статьи по клинической медицине, автор научной работы — Ванушко В. Э., Кузнецов Н. С., Бельцевич Д. Г., Фадеев В. В., Кац Л. Е.
Гипотиреоз является одним из самых частых заболеваний эндокринной системы. По данным некоторых эпидемиологических исследований в отдельных группах населения распространенность субклинического гипотиреоза достигает 10 — 12%. На протяжении последнего десятилетия взгляды на проблему гипотиреоза претерпели существенные изменения, что в первую очередь связано с внедрением в клиническую практику современных синтетических препаратов левотироксина (L-T4). Понимание принципов диагностики, лечения и, что наиболее важно, современного представления о клиническом значении гипотиреоза в контексте хирургического лечения заболеваний щитовидной железы (ЩЖ) абсолютно необходимо эндокринным хирургам.
Похожие темы научных работ по клинической медицине , автор научной работы — Ванушко В. Э., Кузнецов Н. С., Бельцевич Д. Г., Фадеев В. В., Кац Л. Е.
Ванушко В.Э.1, Кузнецов Н.С.1, Бельцевич Д.Г.1, Фадеев В.В.1, Кац Л.Е.1,
Ланщаков К.В.1, Гурарий И.А.2, Федак И.Р,2
ФГУ Эндокринологический научный центр (директор - Академик РАН и РАМН И.И.Дедов) 2Nycomed Россия-СНГ
Гипотиреоз является одним из самых частых заболеваний эндокринной системы. По данным некоторых эпидемиологических исследований в отдельных группах населения распространенность субклинического гипотиреоза достигает 10 — 12%. На протяжении последнего десятилетия взгляды на проблему гипотиреоза претерпели существенные изменения, что в первую очередь связано с внедрением в клиническую практику современных синтетических препаратов левотироксина (Ь-Т4).
Понимание принципов диагностики, лечения и, что наиболее важно, современного представления о клиническом значении гипотиреоза в контексте хирургического лечения заболеваний щитовидной железы (ЩЖ) абсолютно необходимо эндокринным хирургам.
Гипотиреоз - клинический синдром, обусловленный стойким дефицитом тиреоидных гормонов в организме. Как и недостаточность других гипофиззависимых эндокринных желёз, гипотиреоз подразделяется на первичный, вторичный и третичный. Наибольшее клиническое значение имеет первичный гипотиреоз, развивающийся вследствие разрушения или удаления ЩЖ. Среди причин первичного гипотиреоза наибольшее значение в клинической практике имеют хронический аутоиммунный тиреоидит (ХАИТ), оперативные вмешательства на ЩЖ и терапия 1-131.
Первичный гипотиреоз классифицируется по степени тяжести на субклинический, манифестный и осложненный. Таким образом, тяжесть гипотиреоза может варьировать от бессимптомного течения заболевания, при котором минимальная гипофункция ЩЖ выявляется только с использованием современных лабораторных методов, вплоть до микседематозной комы.
Минимальная недостаточность функции ЩЖ, при которой определяется изолированное повышение уровня тиреотропного гормона (ТТГ) при нормальном уровне свободного тироксина (Т4) в крови обозначается как субклинический гипотиреоз. Факт присутствия или отсутствия каких либо клинических симптомов, для постановки диагноза субклинического гипотиреоза значения не имеет. Недостаточность функции ЩЖ при которой выявляется повышенный уровень ТТГ при сниженном уровне свободного Т4 обозначается как манифестный гипотиреоз. В большинстве случаев при этом удается выявить той или иной выраженности симптомы гипотиреоза. Тем не менее, даже при явных лабораторных сдвигах этих симптомов может не быть. В ситуации, когда гипотиреоз приводит к тяжелым соматическим или неврологическим расстройствам (кретинизм, сердечная недостаточность, микседематозная кома и др.) говорят об осложненном гипотиреозе.
Подчеркнем, что классификация гипотиреоза, которая в настоящее время приводится в большинстве зарубежных руководств, базируется в основном на данных лабораторных исследований, что является ее существенным преимуществом, поскольку она практически полностью лишена субъективизма исследователя.
Клиническая картина гипотиреоза, которая подробно описана в большинстве руководств и учебников, значительно варьирует в зависимости от выраженности и длительности дефицита тиреоидных гормонов, а также от возраста пациента и наличия у него сопутствующих заболеваний. Чем быстрее развивается гипотиреоз (например, после хирургического удаления ЩЖ), тем более явными клиническими проявлениями он сопровождается. С другой стороны, даже при одной и той же тяжести и длительности гипотиреоза, клиническая картина будет весьма индивидуальна. То есть, с одной стороны, совершенно явный гипотиреоз может не иметь никаких клинических проявлений и обнаружиться случайно, с другой - некоторые пациенты с субклиническим гипотиреозом могут предъявлять массу характерных для осложненного тяжелого гипотиреоза жалоб.
Со времени первого описания гипотиреоза (микседемы) прошло уже более 100 лет. За это время подходы к его диагностике принципиально изменились. Доминировавшая в начале ХХ века клиническая диагностика была практически полностью вытеснена современными высокочувствительными методами гормонального исследования крови. Именно этот факт делает диагностику гипотиреоза простой и четкой, а понимание её принципов — доступным врачам любых специальностей.
В основе современной диагностики гипотиреоза лежит определение в сыворотке крови уровня ТТГ и свободного Т4. Доминирующее значение отводится определению уровня ТТГ. При постепенном развитии гипотиреоза сначала происходит повышение уровня ТТГ — наиболее чувствительного показателя, характеризующего функцию ЩЖ. При подозрении на гипотиреоз достаточно направления пациента на определение одного только уровня ТТГ; в случае, если этот показатель будет в норме или наоборот превысит 10 мМЕ/л - дальнейшее гормональное обследование, в большинстве случаев, не показано: в первом случае нарушение функции ЩЖ отсутствует, во втором имеет место первичный гипотиреоз. При пограничном повышении уровня ТТГ (4 -10 мМЕ/л) с целью диагностики субклинического гипотиреоза показано определение уровня свободного Т4.
При быстром развитии гипотиреоза, например после хирургического удаления ЩЖ, в начале произойдет снижение уровня свободного Т4, а уровень ТТГ существенно повысится только через 6 - 8 недель после операции.
Гипотиреоз - первое эндокринное заболевание, при котором стала использоваться заместительная терапия. До середины ХХ века лечение гипотиреоза подразумевало назначение пациентам экстрактов ЩЖ животных. Эти препараты, в которых практически невозможно было точно дозировать содержание тиреоидных гормонов, не могли в достаточной мере обеспечивать стойкий эутиреоз, а само их назначение сопровождалось существенными трудностями. Здесь хотелось бы сделать акцент на одном важном положении, которое, на наш взгляд, продолжает определять подходы к патологии ЩЖ в нашей стране.
Дело в том, что большая часть представлений, которые сейчас многими рассматриваются как традиционные, формировались в период, когда еще не было современных синтетических препаратов Ь-Т4. В этой связи существовал и, к сожалению, продолжает существовать постулат о том, что гипотиреоз является тяжелым, если не сказать фатальным осложнением оперативного лечения различных заболеваний ЩЖ.
Безусловно, такой подход был вполне оправдан в ситуации, когда в распоряжении эндокринологов был только один экстракт ЩЖ животных. Появление точно дозированных синтетических препаратов Ь-Т4 в корне изменило представление о лечении заболеваний ЩЖ и компенсации послеоперационного гипотиреоза. Тем не менее, до настоящего времени приходится сталкиваться с подходами, при которых сами по себе лечебные мероприятия, направленные, по мнению их разработчиков, на предотвращение гипотиреоза (иммуносупрессоры, глюкокортикоиды, плазмаферез при АИТ) или на сохранение эутиреоза (органосохраняющие операции при раке щитовидной железы (РЩЖ), субтотальная резекция ЩЖ при болезни Грейвса), оказываются во много раз опаснее послеоперационного гипотиреоза.
1. Простота диагностики гипотиреоза (в большинстве случаев, достаточно только одного определения уровня ТТГ);
2.Единственной жизненноважной функцией ЩЖ является продукция тиреоидных гормонов;
3. Суточный ритм секреции у тиреоидных гормонов практически отсутствует (вариация ото дня ко дню менее 15%), в связи с чем, ежедневный однократный прием Ь-Т4 в одной и той же дозе легко моделирует их эндогенную продукцию;
4. Стабильность потребности организма в тиреоидных гормонах (редкими ситуациями, в которых требуется изменение подобранной дозы L-T4, являются выраженная динамика массы тела, беременность и параллельное назначение лекарственных препаратов, снижающих биодоступность L-T4);
5. Высокая биодоступность L-T4 при пероральном приеме;
6. Длительный период полувыведения L-T4 из организма (около 7 суток);
7. Наличие точного критерия (уровень ТТГ), который в полной мере отражает качество компенсации гипотиреоза в течение длительного срока (около 2 - 3 месяцев);
8. Относительная дешевизна препаратов L-T4;
9. Качество жизни пациентов с гипотиреозом, постоянно получающих заместительную терапию L-T4, практически не отличается от такового для лиц без гипотиреоза (единственным фактором, который снижает качество жизни, является необходимость однократного ежедневного приема препарата);
Последнее положение получило подтверждение как многолетней клинической практикой, так и длительными проспективными исследованиями. Tак, в популяционное исследование Peterson K., с соавт. (1990), которое продолжалось на протяжении 12 лет (с 1968 - 69 по 1980 -81 годы) были включены 1462 женщины среднего возраста, среди которых 29 в течение 1 - 28 лет получали заместительную терапию препаратами L-T4 по поводу гипотиреоза. В исследовании при помощи анкетирования оценивались риск развития инфаркта миокарда, сахарного диабета, инсульта, рака и смерти от любой причины, а также качество жизни. В итоге было показано, что продолжительность и качество жизни, а также риск развития основных заболеваний, определяющих эти показатели, не отличались у женщин с гипотиреозом, получавших терапию препаратами L-T4 и в контрольной группе (n = 968). Эти данные во многом и определяют развитие современной тиреоидологии. Tак, если гипотиреоз в 40 - 70-е годы XX века рассматривался как одно из осложнений лечения болезни Грейвса (операции или I-131), в настоящее время, большинство исследователей считают его целью лечения, поскольку риск, который несет с собой рецидив тиреотоксикоза (а тем более, повторное оперативное вмешательство), несоизмерим с тем дискомфортом, который обусловлен необходимостью однократного ежедневного приема L-T4. Современные принципы лечения гипотиреоза позволили во всем мире внедрить в клиническую практику алгоритм лечения высокодифференцированного РЩЖ, подразумевающий полное удаление ЩЖ с последующей аблативной терапией I-131.
Целью лечения гипотиреоза является стойкое поддержание в крови определенного уровня тиреоидных гормонов, который полностью удовлетворяет физиологическим потребностям организма. Следует подчеркнуть, что в тех случаях, когда речь идет о гипотиреозе, закономерно развивающемся после оперативного удаления ЩЖ, то есть в ситуации, когда у пациента еще вчера имел место эутиреоз, полная заместительная доза L-T4 ему должна быть назначена на следующий день после операции.
В контексте обсуждения, хотелось бы привести данные о том, насколько реально выполняются пациентами с гипотиреозом рекомендации по приему препаратов L-T4. В популяционном исследовании Parle J.V. с соавт. (1993), изучалась база данных пациентов одной из областей в Великобритании. Среди 18944 зарегистрированных пациентов 146 (0,8%) получали L-T4, из них 134 по поводу первичного гипотиреоза. Из последней группы удалось вызвать 97 пациентов и оценить у них уровень ТТГ крови. В итоге оказалось, что отличающиеся от нормы показатели имели 48% больных, при этом у 27% уровень ТТГ был повышен, а у 21% понижен. В полной мере переваливать вину на низкую комплаентность пациентов здесь не приходится, поскольку было доказано, что уровень ТТГ напрямую зависел от той дозы L-T4, которую назначил пациенту врач. Так, уровень ТТГ был выше нормы у 47% пациентов, которым назначалось менее 100 мкг L-T4 в день, а ниже нормы — у 24% пациентов.
По данным Колорадского исследования Canaris G.J. с соавт. (2000), среди 1525 пациентов, получающих L-T4, у 17,6% имел место субклинический гипотиреоз, у 0,7%, несмотря на приём L-T4 - явный гипотиреоз.
Также, хорошо известно, что значительно хуже выполняются рекомендации по приему сразу нескольких лекарственных препаратов, либо при необходимости сложного дробления таблеток. Например, при ограничен-
После удаления всей щитовидной железы или значительной ее части у прооперированного пациента развивается пожизненный гипотиреоз послеоперационный. Заболевание появляется не у всех. Статистика показывает, что около 20% женщин и 16% мужчин страдают этим недугом после перенесенного оперативного вмешательства.
Щитовидная железа производит три гормона. Они отвечают за обмен веществ. Ее удаление происходит в основном из-за прогрессирующей опухоли, зоба, механической травмы или другого заболевания, которое угрожает жизни пациента. Врачи идут на эту операцию только в том случае, если невозможно вылечить патологию терапевтическими методами.
После удаления щитовидной железы у прооперированного пациента развивается пожизненный гипотиреоз послеоперационный.
После операции наблюдается недостаток гормонов, вырабатываемых щитовидкой. Такое состояние гормональной недостаточности и называется послеоперационным гипотиреозом. Обычно врачи подбирают заместительную дозу нужных гормонов, а пациент принимает их пожизненно. Так и диагноз гипотиреоз ставят при недостаточной выработке гормона щитовидной железы.
Причины нехватки гормонов после удаления щитовидки
Щитовидная железа – это единственный орган, который синтезирует тиреоидные гормоны. Поэтому после ее удаления развивается гипотиреоз. Это состояние требует постоянного приема заместительной гормональной терапии.
Тиреоидэктомия (операция по удалению щитовидной железы) может быть полной и частичной. При полном удалении вырезаются все ткани железы и формируется абсолютный гипотиреоз. Эта процедура показана при диффузном тиреотоксикозе, раке щитовидной железы. При онкологии также проводится шейная лимфодиссекция (удаление шейных лимфоузлов, которые собирают лимфу от щитовидной железы).
Частичная тиреоидэктомия предполагает удаление доли, перешейка или непосредственно узла щитовидной железы. После такой операции сохраняется способность органа синтезировать гормоны, но их уровень все равно снижается.
Медикаментозное лечение
С целью устранения симптоматики гипотиреоза, появившегося после хирургического вмешательства, назначают постоянный приём препаратов заместителей тиреоидных гормонов.
Обычно пациентам назначают приём L-тироксина. Данный препарат имеет максимальное сходство с естественным гормоном Т4, который называется тироксин и синтезируется в щитовидке.
Положительный эффект от приёма средства наступает уже через сутки иногда через двое суток. Если по какой-то причине больной не принял вовремя лекарство, то его состояние ухудшится не сразу. Гормон находится в плазме крови примерно неделю, продолжая свое действие.
Анализы крови пациента, прошедшего трёхмесячный курс лечения, как правило, показывают нормальный уровень гормонов. Многие врачи считают, что гипотиреоз, появившейся в результате проведения хирургической операции, не болезнь, а состояние, требующие от больного изменить свой образ жизни.
Прооперированному пациенту для того, чтобы улучшить качество своей жизни придётся постоянно принимать таблетки. В этом случае, очень важна психологическая составляющая гормональной терапии. Больному нужно принять тот факт, что именно гормональные медикаменты контролируют заболевание и его самочувствие, соответственно, полноценная жизнь зависят от их приёма.
Проявления гипотиреоза
Послеоперационный гипотиреоз щитовидной железы приводит к замедлению метаболизма во всем организме. Поэтому его симптомы многообразны. Недостаточность гормонов щитовидки затрагивает все органы и системы.
Признаки послеоперационного гипотиреоза по органам:
- Общие: беспричинный набор массы, слабость, недомогание, утомляемость, сонливость, заторможенность, непереносимость холода.
- Кожа и ее придатки: кожные покровы сухие, холодные на ощупь, бледные, волосы ломкие и часто выпадают. На запущенных стадиях формируется плотный подкожный отек – микседема. Наиболее он выражен на кистях и веках.
- Сердце и сосуды: замедление пульса, глухие сердечные тоны, увеличение объема сердца, падение артериального давления. Иногда поднимается нижнее давление.
- Легкие и дыхательные пути: голос становится глухим и грубым, дыхание – редким и поверхностным, на последних стадиях присоединяется дыхательная недостаточность.
- ЖКТ: склонность к запорам.
- Нервная система: нейропатии, парестезии, снижение рефлексов и остроты слуха.
- Мышцы и кости: слабость и боль в мышцах, утомляемость, судороги, скопление жидкости в суставах.
- Репродуктивная система: сбой менструального цикла, бесплодие, выкидыши, потеря сексуального влечения, импотенция.
- Психика: нарушение внимания, забывчивость, депрессия, эмоциональная лабильность, приступы психоза.
В тяжелых случаях развивается гипотиреоидная (микседематозная) кома. Это жизнеугрожающее состояние, при котором тормозятся все обменные процессы, и человек впадает в кому. Температура тела падает до 25°С. Замедляется сердцебиение, падает давление, повышается уровень СО2 в крови, уровень сахара резко снижается. Появляются судороги. Если вовремя не начать лечить – кома приводит к смерти.
Прогноз
Положительного результата лечения можно ожидать, если заболевание выявлено на ранней стадии, своевременно начато соответствующее лечение.
При тяжёлой степени заболевания пациенту угрожает развитие комы, психоза. Особенно неблагоприятен прогноз для больного в плане развития психических заболеваний, если гипотиреоз врождённый.
Раннее начало лечения надежду оставляет, но если диагностирован кретинизм, терапия тироидными медикаментами поможет лишь незначительно.
Подходы к диагностике
Диагноз послеоперационного гипотиреоза ставят тем, кто перенес операцию по удалению щитовидной железы.
Для подтверждения гипотиреоза применяются лабораторные и инструментальные методы диагностики:
- Уровень ТТГ в крови повышается, а уровень Т4 (тироксин) и Т3 (трийодтиронин) снижается.
- В общем анализе крови снижается количество гемоглобина и эритроцитов.
- В биохимическом анализе крови повышается уровень холестерина, триглицеридов, липопротеинов низкой плотности и кальция, снижается уровень натрия.
- УЗИ щитовидной железы при гипотиреозе после операции малоинформативное. Будут заметны только участки удаленных долей железы.
- УЗИ брюшной полости, грудной клетки и сердца – признаки застоя жидкости, которые типичны для гипотиреоза.
- На ЭКГ отмечается брадикардия, замедление проводимости импульсов по сердцу.
Правила приема тироксина
Таблетки пьются натощак утром за полчаса до еды и запиваются стаканом воды. Прерывать прием или принимать гормон только периодически по своему усмотрению нельзя. К тироксину не бывает привыкания, он выполняет в организме те же функции, что и природные гормоны. Отказ от них приводит к гипотиреозу. Ограничения после операции заключаются в том, что гормоны необходимо принимать ежедневно и систематически посещать врача для сдачи анализов.
В остальном жизнь пациентов ничем не отличается от той, что была до операции:
- разнообразное питание;
- путешествия;
- спорт;
- планирование и рождение ребенка.
Им можно ходить на пляж, загорать. У 80% больных сохраняется высокая работоспособность и активность.
Спортом можно начать заниматься через несколько месяцев после операции. Хорошо заняться плаванием, аэробикой, ездой на велосипеде, настольным теннисом и танцами, ходьбой. Сильные нагрузки и такие виды спорта, как волейбол, футбол, тяжелая атлетика и большой теннис – не показаны.
Как лечить гипотиреоз после удаления щитовидной железы
Гипотиреоз, который возникает после резекции щитовидной железы, лечится заместительной гормональной терапией. Прием этих препаратов пожизненный. Заменить их чем-то или отказаться от них нельзя.
Препаратом выбора при послеоперационном гипотиреозе является левотироксин (Эутирокс, L-Тироксин, Баготирокс). В одной таблетке содержится 25-100 мкг активного вещества (гормона щитовидной железы).
Других гормонов принимать не нужно. Гормональные препараты от гипотиреоза принимают 1 раз в сутки, обязательно утром натощак. Через час после приема лекарства завтракают. В редких случаях назначают левотироксин вечером.
В среднем необходимо 100-150 мкг L-Тироксина в сутки. Но сначала назначают маленькую дозу (25 мкг) и постепенно ее увеличивают. Оптимальная концентрация подбирается в течение трех месяцев. Через 30 дней после последнего изменения дозы гормона берут анализ крови на ТТГ (тиреотропный гормон). Он показывает, достаточно ли организму левотироксина. После окончательного подбора дозы контроль ТТГ проводят один раз в полгода или год.
Комбинированные препараты (левотироксин с трийодтиронином) не назначают, потому что левотироксин в процессе усвоения превращается в трийодтиронин.
Чистый трийодтиронин (лиотиронин) используют только при микседематозной коме.
Йод – это микроэлемент, который участвует в синтезе тиреоидных гормонов. При нехватке этого элемента щитовидная железа перестает нормально функционировать. Кроме того, она начинает неестественно разрастаться. Так формируется зоб и впоследствии гипотиреоз. Поэтому при явном йододефиците назначают добавки и таблетки с этим микроэлементом.
При послеоперационном гипотиреозе не назначают калия йодид в обязательном порядке. Железистой ткани нет, разрастаться нечему. Гормоны не синтезируются, а поступают в уже готовом виде в организм.
Биодобавки с йодом и селеном нужны людям, проживающим в регионах, эндемичных по йододефициту (Северный Кавказ, Красноярский край, Тува, Якутия и Крайний Север), беременным и кормящим мамам. Также микроэлемент показан тем, у кого щитовидная железа увеличена в размерах на УЗИ. Кроме того, есть более узкие показания к назначению йодных добавок.
Таблетки, содержащие калия йодид:
- Йодомарин;
- Йодбаланс;
- Антиструмин;
- Микройодид;
- Йодостин.
- Печень трески – несомненный лидер по концентрации естественного йода. На 100 граммов продукта приходится 350-450 мкг микроэлемента.
- Рыба и морепродукты. Много йода содержат практически все подводные жители – как морские, так и речные.
- Ламинария (морская капуста). Суточная норма йода содержится всего лишь в 100 граммах продукта.
- Клюква. Болотная ягода содержит около 500 микрограмм микроэлемента.
- Йодированная соль. Рекомендовано заменить обычную поваренную соль на йодированную или гималайскую.
- Бобовые.
- Большинство круп. Содержат не очень много йода, но при их ежедневном употреблении насыщают организм микроэлементов.
Комплексные добавки принимают для профилактики дефицита витаминов и микроэлементов. Они не являются альтернативой таблеткам калия йодида и необязательны при гипотиреозе. При сбалансированном питании нет необходимости в приеме витаминных комплексов.
Рейтинг витаминно-минеральных комплексов с йодом:
Витаминные комплексы и биодобавки рекомендуется принимать по согласованию с лечащим врачом.
Чтобы как можно быстрее восстановиться после операции и избавиться от гипотиреоза, необходимо вести здоровый образ жизни.
Регулярный прием заместительной терапии, дозированные физические нагрузки, пешие прогулки и правильное питание стабилизируют все виды обмена в организме.
Послеоперационный период
При хорошем самочувствии пациент уходит из стационара через 2 дня после операции. У пожилых людей с гипертонией иногда кровят послеоперационные швы. Врачи предупреждают, что отек и болезненность могут оставаться несколько недель.
Питание в первую неделю после операции – это протёртые мясные и рыбные блюда, жидкие каши. Кисломолочные продукты, фрукты и овощи не допускаются. Постепенно добавляются негустые супы, картофельное пюре, омлеты.
Первый месяц после хирургического лечения человек должен вести размеренный образ жизни. Недопустимы нервные стрессы, тяжёлая работа, участие в застольях с приёмом алкоголя и обильной пищей. Простая домашняя работа не противопоказана.
Рекомендуются прогулки на свежем воздухе, питание, насыщенное витаминами и железом. Чтобы не возникло расстройств сна, что характерно на восстановительном этапе, нужно чётко организовать режим жизни.
В этом периоде прописывают специальные инъекции с тироидным гормоном. Они нужны для профилактики рецидивов болезни. Контроль над состоянием здоровья включает исследование оставшейся части железы радиоизотопами (сцинтиграфия) или рентген.
Делается анализ крови на тиреоглобулин. При затянувшейся регенерации шва проводят анализ на наличие остатков удаленных узлов и тканей. При выявлении атипичных клеток назначают радиойодтерапию.
Функции ЩЖ
Основная ее работа – скорость метаболизма. Она вездесуща, поскольку регулирует работу всех систем в организме — у детей отвечает за физическое и умственное развитие, у женщин влияет на половую сферу. Она имеет огромное воздействие на нервную и иммунную системы.
Сегодня щитовидка уже не считается жизненно важным гормоном, потому что она может компенсироваться приемом синтетических гормонов. Работа ЩЖ контролируется, в свою очередь, 2 эндокринными побратимами головного мозга – гипоталамус и гипофиз.
Именно гипофиз начинает производить ТТГ при снижении функционала щитовидки. Тиреоидные гормоны и ТТГ имеют обратную связь. Но сначала к гипофизу должна поступить команда из гипоталамуса о разрешении продуцирования ТТГ. Гипоталамус напоминает диспетчера, который собирает все сведения об эндокринных железах.
Как действует ТТГ? Он раздражает рецепторы эпителиальных клеток щитовидки, заставляя их поглощать соли йода. А уже это приводит к выработке тиреоидных гормонов.
Чем опасен
Гипотиреоз приводит к изменениям во внешности человека. Появляется избыточный вес при гипотиреозе. Выпавшие волосы образуют залысины. Пациент ощущает ухудшение работы внутренних органов. Происходит сбой в работе пищеварительной системы. Из-за неправильного функционирования лор-органов больной страдает храпом.
Следить за самочувствием особенно важно во время беременности. Сбои в организме матери ведут к нарушениям формирования плода.
Для пациентов характерна частая смена настроения: от неконтролируемой беспричинной агрессии до абсолютного равнодушия. Больные жалуются на боли в конечностях и приступы мигрени. У мужчин возникают проблемы с потенцией.
Коротко о компенсаторном механизме
Щитовидная железа, как любой другой орган, имеет определённые компенсационные механизмы. Они обеспечивают приспособление железы к изменениям образа жизни человека, влиянию из внешней среды, а также развитию заболеваний. Если объяснить очень упрощенно, то нормальная работа здоровой щитовидки человека, на которого не влияют никакие вредные вещества либо стресс, рассматривается как состояние равновесия.
Когда какой-то внутренний или внешний фактор выводит щитовидную железу из равновесия, то действие механизмов компенсации направлено на восстановление равновесия за счет изменения работы железы либо её самой.
Например, разрастания размеров органа, и образования зоба. Во время компенсации щитовидке приходится работать более интенсивно. Поскольку, в человеческом организме все системы взаимосвязаны, то увеличивается нагрузка на все внутренние органы, и это приводит к ослаблению иммунитета.
Гинеколог-акушер, профессор, стаж работы 19 лет.
Следует учитывать, что компенсаторный механизм имеет ограниченные возможности, и далеко не с каждым отклонением в работе щитовидки может справиться. Если нарушение легкое, то оно компенсируется скоро и без последствий для здоровья человека. Тяжелые отклонения могут компенсироваться не полностью, и при этом, часто возникают какие-то патологии в работе органа либо всего организма.
С какого-то определенного уровня тяжести механизмы компенсации уже не справляются, с появившимися изменениями в работе эндокринной системы, либо они выходит из строя. В результате появляется состояние декомпенсации – компенсаторный механизм не противодействует, появившимся нарушениям в функционировании щитовидной железы.
Осложнения
Врожденная форма болезни может привести к нарушениям деятельности ЦНС. У ребенка, страдающего дефицитом гормона щитовидной железы, наблюдаются задержка умственного развития и отставание в росте. Крайней степенью проявления гипотиреоза становится кретинизм. Иммунитет ослаблен, ребенок болеет чаще сверстников.
Болезнь способна привести к бесплодию. Даже если женщина забеременела, дефицит гормона щитовидной железы может вызвать различные патологии плода: аномалии внутренних органов, пороки сердца и др.
Читайте также:

