Рак от впч это миф
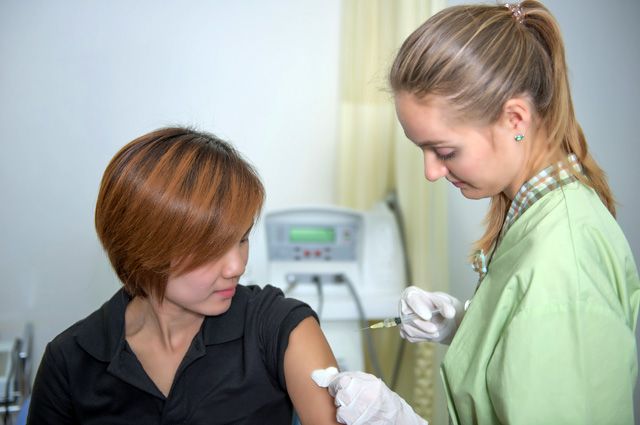
Наши эксперты:

– председатель исполкома Союза педиатров России, академик РАН, профессор Лейла Намазова-Баранова

– профессор кафедры акушерства и гинекологии лечебного факультета МГМСУ им. А. И. Евдокимова Министерства здравоохранения РФ, член Ассоциации по патологии шейки матки и кольпоскопии, доктор медицинских наук Галина Минкина.
К сожалению, науке до сих пор неизвестно, почему в организме возникает раковая опухоль, поэтому-то до сих пор и нет эффективной профилактики. Впрочем, есть одно онкологическое заболевание, основная причина которого установлена достоверно. Это рак шейки матки. В 97% случаев его вызывают определённые типы вируса папилломы человека (ВПЧ). Поэтому защита от этой болезни почти целиком в наших руках.

Два надёжных способа
Вакцина от ВПЧ зарегистрирована в 137 странах мира, в 70 – включена в национальные программы иммунизации населения. К сожалению, в России эта прививка пока не входит в Национальный календарь (хотя кое-где её делают за счёт региональных бюджетов). При этом, увы, в нашей стране уровень инфицированности онкогенными штаммами ВПЧ не ниже, а значительно выше, чем в мире. По данным исследований ЦНИИ эпидемиологии Роспотребнадзора, он составляет 40% взрослых.
Помимо первичной профилактики рака шейки матки (то есть вакцинации) есть и вторичная. С её помощью можно контролировать это заболевание, не допуская его развития. Женщинам, не имеющим прививки от ВПЧ, необходимо раз в год сдавать PAP-тест (соскоб со слизистых оболочек шейки матки и шеечного канала), который позволяет выявить предраковое заболевание, такое как цервикальная дисплазия. Без лечения у 40% пациенток всего за 3 года она из лёгкой стадии переходит в тяжёлую, а затем и в рак шейки матки. К сожалению, в России нет национальной программы скрининга на это заболевание, поэтому таким тестом охвачено не более 30% женщин. В мире вторичная профилактика существует уже более 60 лет. В тех странах, которые сумели внедрить и поддерживают качественно контролируемые скрининговые программы, заболеваемость существенно снизилась. Например, в США и Финляндии она упала на 70%.
6 заблуждений
Миф 1. Вирус папилломы человека (ВПЧ) грозит только тем, кто часто меняет половых партнёров.
На самом деле. Действительно, главный путь передачи ВПЧ половой. Среди взрослого сексуально активного населения эта инфекция есть у 70–80%. Однако заразиться могут не только люди, ведущие аморальный образ жизни. Так, в Англии в течение пяти лет проводилось крупное исследование. Наблюдали девушек 15–19 лет, только начавших половую жизнь. Через три года оказалось, что 43% девушек, имевших единственного сексуального партнёра в жизни, были инфицированы ВПЧ. Так было доказано, что для инфицирования может быть достаточно всего одного полового акта и единственного партнёра. Тем не менее беспорядочные половые связи, конечно же, повышают риск заразиться как ВПЧ, так и другими опасными инфекциями.
Миф 2. Если на теле или половых органах есть бородавки, папилломы, значит, риск рака шейки матка очень высок.
На самом деле. ВПЧ имеет 150 видов. К счастью, далеко не все они онкогенные. Например, рост вульгарных бородавок, которые чаще вскакивают на ладонях, или остроконечных кондилом, разрастающихся в области половых органов, связан с неопасными разновидностями этого вируса. Рак шейки матки вызывают главным образом вирусы ВПЧ 16-го, 18-го, 31-го, 33-го, 35-го и 39-го типов. У заражённых этими типами вирусов может и не быть никаких внешних проявлений.
Миф 3. ВПЧ можно вылечить (хотя это трудно и дорого) с помощью иммуномодуляторов и противовирусных препаратов.
На самом деле. Нет ни одного медикаментозного средства, способного вылечить ВПЧ. Тем не менее многие клиники предлагают своим пациентам такое лечение. Это просто выкачка денег. В отличие от вируса герпеса, который, раз возникнув, остаётся навсегда, вирус папиломмы человека может исчезнуть сам собой. В 75% случаев так и происходит. Особенно часто у молодых девушек, только начавших половую жизнь. Именно поэтому тестирование на ВПЧ по западным стандартам не делают раньше 25, а то и 30 лет. К сожалению, если опасные штаммы вируса остались в организме, риск рака сильно повышается.
Миф 4. От ВПЧ можно прививать только девочек 11–13 лет. Позже уже бесполезно. Мальчикам такая прививка и вовсе не нужна.
На самом деле. От ВПЧ можно прививаться в любом возрасте. Конечно, эффективнее всего сделать это, до того как вирус проникнет в организм (то есть до начала половой жизни). Важный довод в пользу прививки у подростков – то, что рак шейки матки, который у зрелых женщин протекает медленно, в молодом возрасте развивается стремительно. Поэтому у 70% девушек до 25 лет он диагностируется на 3–4‑й стадиях, когда лечение уже малоэффективно.
На Западе такую прививку делают всем подросткам независимо от пола. И не только ради того, чтобы мальчики впоследствии не заражали своих партнёрш, но и потому, что со штаммами вируса, вызывающего рак шейки матки, может быть связано возникновение и других онкологических заболеваний, в том числе угрожающих и мужчинам (анального рака, рака ротоглотки и полового члена). Сделать прививку можно и взрослым женщинам – до 45 лет и даже позже. Это повысит шансы не заболеть страшной болезнью.
Подросткам требуется две прививки, взрослым – три. Но даже однократная вакцинация – это лучше, чем ничего, хотя полную защиту дают все три введения. Предварительного тестирования на наличие ВПЧ в организме не требуется, так как с большой долей вероятности вирус у взрослых уже есть.

Миф 5. Доказательств эффективности вакцины от ВПЧ для защиты от рака нет.
На самом деле. Вакцины от ВПЧ широко используются всего чуть более 10 лет. Этого срока ещё недостаточно для оценки эффективности. Тем не менее широкомасштабное исследование, проведённое в Финляндии с участием тысяч молодых женщин, показало, что в группе девушек, 10–12 лет назад привитых от ВПЧ, за это время не было зарегистрировано ни одного случая рака, а среди того же числа не вакцинированных раком заболели 10 человек (причём раком шейки матки – 8). Также известно, что в странах, где активно вакцинируют подростков от ВПЧ, за последние годы на 70% снизилась частота цервикальной дисплазии, которая может перерасти в рак и способна приводить к бесплодию и выкидышам.
Миф 6. Вакцина от ВПЧ защищает от всех опасных штаммов вируса.
Вокруг папилломавирусной инфекции у женщин (ВПЧ — вирус папилломы человека) существует множество мифов, часть из которых не имеет оснований.
ФАКТ 1: ВПЧ передается половым путем.
ПРАВДА! Папилломавирусная инфекция передается только половым путем. Вероятность заражения ВПЧ через предметы личной гигиены, в бассейне или сауне равна нулю.
ФАКТ 2: ВПЧ в течение жизни на каком-то этапе присутствует у 80-90% женщин.
ПРАВДА! ВПЧ встречается достаточно часто. Врачи делят его на две группы: вирусы низкого риска (6, 11 и др.) и вирусы высокого риска (типы 16, 18, 31, 33, 35, 58 и др.). В первом случае возникают бородавки и кондиломы на наружных половых органах и шейке матки. Они не требуют лечения, организм самостоятельно справляется с ними в течение 6-24 месяцев. Повторное заражение возможно, поскольку иммунитет к ВПЧ не вырабатывается.
Вирусы высокого риска вызывают предраковые и раковые изменения шейки матки, иногда влагалища и наружных половых органов. В 75% случаев рак шейки матки связан с наличием вируса 16-го и 18-го типов. Они обладают наибольшей степенью онкогенности: от заражения ВПЧ до возникновения рака проходит 3–4 года. Поэтому важно ежегодно проходить гинекологический чек-ап.
ФАКТ 3: Презервативы и другие барьерные средства контрацепции защищают от передачи ВПЧ.
МИФ! Использование презервативов снижает риск заражения ВПЧ, но полностью не защищает от инфицирования. Особенно в тех случаях, когда образования в интимной зоне находятся за пределами органов, защищенных контрацептивами.
ФАКТ 4: Беременная женщина-носитель ВПЧ может передать инфекцию новорожденному.
МИФ! В литературе описываются единичные и очень редкие случаи кондилом голосовых связок новорожденного. Женщинам-носителям ВПЧ и даже имеющим кондиломы шейки матки или влагалища разрешаются естественные роды, при отсутствии особых акушерских показаний.
ФАКТ 5: Наличие ВПЧ в организме определяется по анализу крови на антитела.
МИФ! В крови антитела могут определяться как свидетельство того, что организм ранее уже встречался с ВПЧ. Сам вирус диагностируется влагалищным мазком ПЦР. Так как обнаружить его можно только в клетках плоского эпителия, которые есть на слизистых и коже. В крови клеток плоского эпителия нет, вируса тоже.
ФАКТ 6: ВПЧ может вызывать предраковые изменения и рак шейки матки.
ПРАВДА! ВПЧ высокого риска может вызвать серьезные проблемы. Он обнаруживается у 95-97% пациентов с раком шейки матки. Только в 3-5% случаев это заболевание не связано с ВПЧ.
ВПЧ низкого риска провоцируют появление кондилом и бородавок слизистой влагалища, шейки матки и кожи наружных половых органов. Эти образования не являются предраковыми и требуют лечения только по косметическим соображениям.
ФАКТ 7: ВПЧ-тестирование проводится всем женщинам.
МИФ! Рекомендованный возраст начала ежегодного тестирования на ВПЧ — 30 лет (его проводят одновременно с РАР-тестом). До этого возраста тестирование проводится только по отдельным показаниям при обнаружении патологии в цитологическом мазке.
ФАКТ 8: При выявлении ВПЧ важно определить количество вируса.
МИФ! Количественные тесты (Digene) клинического применения не имеют. Важно понимать, присутствует ли ВПЧ в организме, и какого он типа. Для этого идеально подходят качественные тесты ПЦР с типированием.
ФАКТ 9: Существует эффективное и проверенное лечение ВПЧ.
МИФ! На данный момент во всем мире не существует ни одного доказанного средства лечения ВПЧ.
ФАКТ 10: ВПЧ может исчезнуть самостоятельно и без лечения.
ФАКТ 11: Существуют вакцины для профилактики заражения ВПЧ.
ПРАВДА! На сегодняшний день в мире лицензировано 3 вакцины: четырехвалентная Гардасил (против 6, 11, 16 и 18 типов), девятивалентная Гардасил-9 (6,11,16,18 + 5 высокоонкогенных типов) и Церварикс (двухвалентная против 16 и 18 типов).
ФАКТ 12: Если ВПЧ уже присутствует в организме, вакцина может активировать инфекцию.
МИФ! Вакцина готовится в лаборатории и не содержит вирусов. Она представляет собой муляжи осколков капсулы вирусов, против которых организм образует антитела. Поэтому заразиться ВПЧ от вакцины невозможно.
ФАКТ 13: После 26 лет вакцинация против ВПЧ уже не эффективна.
МИФ! Вакцинация рекомендуется всем женщинам и мужчинам до 26 лет почти без исключений (очень многочисленная группа с максимальными рисками заражения ВПЧ). Данные австралийских исследований также показывают эффективность вакцинации женщин до 45 лет.
ФАКТ 14: Вакцина не лишена побочных эффектов, иногда она приводит к бесплодию у молодых женщин.
МИФ! В мировой литературе нет никаких данных о влиянии вакцины на фертильность. Более того, вакцина практически лишена побочных эффектов. За весь период использования (с 2001 года) единственными побочными эффектами были зарегистрированы местные реакции в зоне инъекции и исключительно редкие и легкие головокружения, которые продолжались в течение нескольких дней после инъекции.
ФАКТ 15: Достаточно одной дозы вакцины для достижения эффекта.
МИФ! Вакцинация производится в 3 этапа: внутримышечно при первом обращении, далее через 2 месяца и потом еще через 4 (схема 0-2-6). Если вакцинация пока не закончена, но наступает беременность, то последующую дозу вводят после родов.

4 марта ежегодно отмечается Всемирный День Борьбы с ВПЧ — вирусом папилломы человека. Эта очень распространенная инфекция передается половым путем. Часто она протекает без симптомов, при этом некоторые типы ВПЧ могут привести к онкологии. Всё, что нужно знать о вирусе и методах защиты от него, — в нашем материале.
Вирус папилломы человека — это общее название группы вирусов, передаваемых половым путём. Около 80% сексуально активного населения инфицируется ВПЧ в течение всей жизни. Зачастую это неопасно — организм самостоятельно справляется с вирусом за несколько месяцев. Но особенность ВПЧ в том, что, протекая бессимптомно на протяжении нескольких лет, он в итоге может привести к развитию доброкачественных или злокачественных новообразований слизистых оболочек там, куда попал и где поселился.
Известно более 100 типов ВПЧ, из которых не менее 14 являются онкогенными (так называемые вирусы высокого онкогенного риска). На долю двух высокоонкогенных типов ВПЧ (16 и 18) приходится до 70% случаев рака шейки матки. Имеются также доказательства связи ВПЧ с раком заднего прохода, вульвы, влагалища и ротоглотки.
От момента заражения ВПЧ до онкологии проходит обычно 10 и более лет. Чаще всего, развивается рак шейки матки, связь ВПЧ с которым доказана достаточно давно: в 99,7 % случаев этого заболевания у пациенток находят один из типов ВПЧ.
Между тем, рак шейки матки — второе по распространенности онкозаболевание среди женщин, проживающих в развивающихся странах. По оценкам, в 2018 году число новых случаев в этих странах составило 570 тыс. (84% от всех новых случаев в мире). В России каждый день около 17 женщин умирают от рака шейки матки.
Иногда у людей, зараженных ВПЧ, появляются бородавки и кондиломы, которые вызывают зуд и покраснения. Однако самостоятельно ВПЧ диагностировать нельзя.
Чтобы не пропустить у себя рак шейки матки, рекомендуется ежегодно посещать гинеколога. Необходимо сдать мазок на цитологию, известный как ПАП-тест (мазок по Папаниколау). Этот тест позволяет оценить структуру клеток шейки матки и выявить изменения в их строении, которые могут привести к онкологии.
При обнаружении высокоонкогенных штаммов (16, 18, 6, 11) показана кольпоскопия шейки матки. В ходе этой процедуры проводится детальное обследование с помощью специального микроскопа (кольпоскопа) цервикального канала. Это позволяет гинекологу определить степень изменения клеток и, при необходимости, назначить соответствующее лечение.
При обнаружении низкоонкогенных штаммов вируса пациенту показан повторный ПАП-ВПЧ-тест через один год.
Большинство стран лицензировало эти вакцины для применения среди девочек в возрасте 10-14 лет, то есть до начала половой жизни. Четырехвалентная вакцина вводится 3 раза, вторая и третья дозы вводятся через 2 месяца и через 6 месяцев после первой. Двухвалентная вакцина также вводится 3 раза, вторая и третья дозы вводятся через 1 месяц и через 6 месяцев после первой дозы.
В России ВПЧ-вакцинация включена в региональные календари 27 областей. В частности, в Москве иммунизация проводится девочкам в возрасте 12-13 лет. Минздрав предложил рассмотреть возможность включения вакцинации от ВПЧ в Национальный календарь профилактических прививок.
Какие еще заболевания передаются половым путем, и что нужно о них знать, чтобы не заразиться, — читайте в нашем материале.
— Вирус папилломы человека очень распространенный и многоликий. Примерно 80 % всего населения хотя бы единожды в жизни переносили эпизоды ВПЧ-инфекции, зачастую бессимптомные и безобидные. Из 170 типов ВПЧ только 15 — онкогенные.
— К каким неприятностям может привести ВПЧ?
— Он может стать причиной бородавок и папиллом. После их удаления вирус часто десятилетиями никак о себе не заявляет. Большинство органов и тканей легко переносят эту инфекцию. Но есть и уязвимые для онкогенных типов вируса, в первую очередь это шейка матки.
— Для мужчин ВПЧ не представляет серьезной угрозы?
— Около 30 % мужчин тоже носители ВПЧ. И, разумеется, папилломы и бородавки у них тоже появляются, но их вызывают не онкогенные типы вируса. А случаи рака из-за ВПЧ у сильной половины встречаются исключительно редко.
— Какими путями передается этот вирус?
— Половым и контактно-бытовым. ВПЧ часто выбирает местом своей дислокации генитальную зону, включая область наружных половых органов. Поэтому даже использование презерватива не защищает от его передачи.
— Какие факторы способствуют тому, чтобы спящий вирус проснулся?
— Все факторы риска еще не известны. Но среди наиболее распространенных — воспалительные заболевания женской половой сферы, ИППП, снижение иммунитета, гормональные нарушения, переохлаждение, стресс, а также генетическая предрасположенность.
— Есть ли симптомы, которые должны насторожить женщину и заставить ее заподозрить у себя агрессивные типы ВПЧ?
— В том-то и коварство, что их нет даже на предраковом этапе. Появляются они только на раковой стадии (обычно на второй-третьей) в виде неплановых кровянистых или постоянных жидких выделений.
— В кабинете гинеколога берут мазок с шейки матки на цитологию и современными методами (а именно — полимеразной цепной реакцией (ПЦР)) определяют наличие ДНК вируса. Анализ показывает, есть у пациентки ВПЧ или нет. Основная задача — установить, в каком состоянии он находится: пассивном или активном. Поэтому обязательно нужно проверить, есть ли у женщины клеточные изменения. Для этого в нашей стране постепенно внедряется высокоточный метод жидкостной цитологии.
— В случае обнаружения клеточных изменений какое лечение назначают?
— Если вирус еще не вызвал серьезных поражений, а просто проявляет повышенную активность, то назначают противовирусные препараты и препараты для повышения иммунитета. Если же диагностируется предраковое состояние, то пораженный фрагмент шейки матки удаляют, чтобы не допустить рака.
— Случаются ли рецидивы, которые требуют повторного хирургического вмешательства?
— Да. Поэтому после лечения женщины все равно наблюдаются. Иммунитет к папилломо-вирусной инфекции возникает примерно у 10 % людей, которые ее перенесли, и то очень слабый. В этом ее особенность.
— Ежегодно в Беларуси выявляется около 1 тыс. новых случаев инвазивного рака шейки матки. Почему у нас эта онкология заметно более распространена, чем в развитых странах?
— Потому что в развитых странах выявление ВПЧ входит в плановое обследование. Все женщины от 18 до 65 лет (в некоторых странах — от 25 до 70) регулярно делают ВПЧ-тест, а также анализ на наличие клеточных изменений в шейке матки. И при необходимости лечат, чтобы не допустить развития рака. Есть уже прогнозы: скоро в ряде стран рак шейки матки станет очень редким заболеванием. Но и в Беларуси наблюдается динамика к лучшему: в структуре онкологии рак шейки матки переместился с лидирующих позиций в конец первой десятки.
— Почему чаще всего рак шейки матки обнаруживают у женщин в возрасте 45–50 лет?
— Зачастую ВПЧ попадает в организм с началом половой жизни. Но требуется не один десяток лет, чтобы факторы риска привели к резкой активизации вируса и онкологии. Хотя иногда рак шейки матки диагностируется и у девочек.
— В чем состоит профилактика рака шейки матки?
— Крайне важно регулярное посещение гинеколога: это позволяет не проморгать момент активизации ВПЧ. От проникновения вируса защищает вакцинация, которая в мире используется очень широко. Особенно она эффективна для девочек, которые не начали половую жизнь. Уточню только один момент. Существующие у нас вакцины — панацея не от всех 15 агрессивных и вызывающих рак типов ВПЧ, а только от двух (16-го и 18-го), которые вызывают 75 % случаев шейки матки. За рубежом есть вакцина, защищающая от 9 типов ВПЧ, но у нас она не зарегистрирована.
— Где можно привиться против ВПЧ?
— Почти в любой поликлинике на платной основе. Прежде чем вакцинироваться, необходимо посетить гинеколога.
Вирус папилломы человека (ВПЧ или Human papillomavirus, HPV) – это ДНК-содержащая разновидность парвовируса, вызывающая папилломавирусную инфекцию у человека.
ВПЧ передается преимущественно половым путем, реже отмечается передача вируса от матери плоду во время беременности и родов, а также заражение при проведении медицинских манипуляций. Специфической особенностью папилломавирусной инфекции является то, что даже презервативы не гарантируют 100% защиты от ВПЧ.
Поскольку ВПЧ инфекция может длительное время протекать бессимптомно, то основную роль в своевременном скрининге рака шейки матки играет раннее выявление предраковых состояний и заболеваний, связанных с инфицированием ВПЧ.
Всегда ли ВПЧ вызывает рак?
Нет. Вирус папилломы человека бывает онкогенным, потенциально онкогенным и неонкогенным. При этом, даже инфицирование наиболее онкогенными видами ВПЧ (ВПЧ 16 и ВПЧ 18) не всегда приводит к развитию онкологии. Однако, заражение этими типами вируса папилломы человека увеличивает риск развития рака шейки матки более чем в 30 раз.
Также необходимо учитывать, что на вероятность развития злокачественных новообразований при инфицировании ВПЧ влияет наличие факторов риска:
- курение, злоупотребление спиртным;
- отягощенная генетика (наличие рака шейки матки у близких родственников);
- наличие ВИЧ и инфекций, передающихся половым путем и т.д.
Почему важно обследоваться на ВПЧ?
Вирус папилломы человека с высоким онкогенным риском может приводить к развитию рака:
- шейки матки или рака полового члена (около 40% всех случаев рака шейки матки или полового члена связаны с ВПЧ 16 и ВПЧ 18 типов);
- заднего прохода (около 90% случаев связаны с ВПЧ);
- гортани и ротовой полости (с ВПЧ связаны 10-15% случаев рака).
От момента заражением ВПЧ до развития рака обычно проходит более 10 лет. При своевременной диагностике и лечении предраковых состояний, связанных с ВПЧ (папилломатозный цервицит, вагинит, эрозии) риск развития рака сводится к минимуму.
Обследование на ВПЧ проводится при
- плановых цервикальных скринингах (плановый профилактический осмотр + ПАП- мазок у женщин старше 30 лет);
- плановом скрининге на рак шейки матки у женщин старше 30 лет;
- выявлении других инфекций, передающихся половым путем;
- комплексных обследованиях на ИППП (инфекции, передающиеся половым путем);
- выявлении ВИЧ или иммунодефицитов, не связанных с ВИЧ (на фоне снижения иммунитета увеличивается риск перехода ВПЧ из латентной стадии в клиническую);
- выявлении предраковых состояний (эрозии, дисплазия, цервицит);
- наличии у пациента остроконечных кондилом, бородавок и других проявлений ВПЧ.
Также анализ на вирус папилломы человека показан при планировании беременности, при самопроизвольных абортах, а также после незащищенных половых контактов с непроверенным партнером.
Как проводится анализ на ВПЧ?
Лабораторная диагностика ВПЧ включает:
- методику выявления пролиферативных маркеров р16/ki 67;
- молекулярный анализ ПЦП (полимеразная цепная реакция позволяет провести качественную и количественную диагностику ВПЧ);
- определение генотипов ВПЧ.
Серологическая диагностика для выявления ВПЧ не используется.
Для диагностики папилломатоза половых органов также используется кольпоскопия (при помощи кольпоскопии можно обнаружить даже самые маленькие кондиломы на шейке матки или слизистой влагалища).
Материал для цитологической диагностики получают при помощи стандартного ПАП-мазка (мазок по Папаниколау). Цитологическая диагностика подразумевает изучение полученных при мазке эпителиальных клеток под микроскопом. Цитологическое исследование позволяет выявить видоизмененные вирусом клетки, а также атипичные клетки (в случае развития ракового или предракового процесса). Результат цитологического исследования обычно выдают через 5-7 дней после исследования. Результаты кодируются цифрами:
- 1 – пораженные клетки отсутствуют;
- 2 – обнаруженные измененные клетки, характерные для воспалительных процессов;
- 3 – сомнительный результат, требующий повторного цитологического исследования;
- 4-5 – обнаружены измененные клетки.
На основании одного результата ПАП-мазка диагноз не выставляют. При выявлении патологических процессов в шейке проводится повторный ПАП-мазок и назначается дополнительное обследование.
Для гистологического анализа проводится биопсия шейки матки, при которой получают небольшой фрагмент тканей из пораженного участка. Гистологическое исследование назначают после цитологического. Гистологическая диагностика позволяет оценить состояние пораженных клеток и отдиференцировать кондиломы от злокачественных или озлокачествляющихся новообразований. Результаты гистологической диагностики, как правило, приходят через 3-5 дней.
Для диагностики папилломатоза гортани и голосовых связок рекомендовано проведение фиброларингоскопии с взятием биопсии для гистологического и цитологического исследования.
К наиболее достоверным способам выявления ВПЧ относится анализ ПЦР. Полимеразная цепная реакция позволяет обнаружить ДНК вируса папилломы человека даже в случаях, когда концентрация вируса ее низкая и инфекция не проявляется клинически (нет симптомов ВПЧ).
Точность ПЦР диагностики ВПЧ практически 100%. Однако, на информативность анализа в значительной степени оказывает влияние правильность сбора биологического материала для исследования. Обычно при диагностике ВПЧ используют эпителиальные клетки, полученные с помощью соскоба или мазка-отпечатка из уретрального канала, шейки матки. Также для анализа могут использоваться: околоплодные воды, кровь, моча.
Результаты ПЦР диагностики обычно выдаются через 1-2 дня.
ПЦР диагностика может проводиться по двум методикам:
- качественная – определяется только наличие вируса в биологическом материале (отсутствует возможность определения количества вируса и риска развития предраковых состояний);
- количественная – оценивается степень вирусной нагрузки, риск развития и возможное наличие предраковых состояний (так как высокую вирусную нагрузку связывают с высоким онкогенным потенциалом ВПЧ).
В результатах качественного ПЦР указывается только + (наличие вируса) или – (вирус не выявлен). При проведении количественной оценки указывают степень вирусной нагрузки:
- вирус обнаружен в минимальной концентрации;
- обнаружено клинически значимое количество вируса;
- вирус обнаружен в высоких концентрациях.
Важно помнить, что выявление ВПЧ не означает диагноз: рак. Выявление ВПЧ свидетельствует о потенциально повышенном риске развития предраковых и раковых заболеваний. Для уточнения риска необходимо провести генотипирование ВПЧ и определить онкогенность вируса).
При выявлении ВПЧ в обязательном порядке проводят дополнительное обследование для исключения предраковых состояний и рака.
Отрицательный результат ПЦР на ВПЧ означает отсутствие вируса в исследуемом материале и низкий риск развития рака, связанного с ВПЧ.
Генотипирование проводится для определения типа папилломы человека и оценки степени его онкогенности.
Наиболее онкогенными считаются ВПЧ 16 и ВПЧ 18. При выявлении этих типов ВПЧ проводится расширенная диагностика для определения риска развития рака или предраковых состояний.
Также следует отметить, что более высокие риски развития рака наблюдаются у пациентов, инфицированных сразу несколькими типами ВПЧ.
Проведение генотипирования увеличивает точность других методов диагностик и позволяет составить более достоверный прогноз риска развития рака.
Для диагностики чаще всего используется мазок из уретры или шейки матки. Перед обследованием рекомендовано:
- за два дня до исследования избегать половых контактов;
- за 2-3 дня не рекомендовано проводить спринцевания и использовать антибактериальное мыло для личной гигиены.
Перед забором материала необходимо провести туалет половых органов чистой водой (без мыла, геля и т.д.).
Где можно пройти обследование на ВПЧ?
Сдать анализы на ВПЧ можно как в государственном медучреждении (урологическое, гинекологическое, венерологическое отделение), так и в частном центре.
Сколько стоит обследование на ВПЧ?
Стоимость кольпоскопии, в среднем, составляет от 800 до 1500 рублей. Проведение цитологического исследования (+стоимость взятия мазков) составляет от 1500 до 3000 рублей.
Стоимость гистологической диагностики (+стоимость взятия материала) от 2500 до 3500.
Цена на ПЦР колеблется от 800 до 2000 рублей.
Опасные числа
Папилломавирус – чрезвычайно распространенная инфекция, передаваемая половым путем: как правило, ей заражаются сразу после начала половой жизни, в 16–25 лет. ВПЧ поражает кожу и слизистые оболочки – в первую очередь анальный канал, половые органы, пищевод и дыхательные пути. Из-за того, что у вируса множество разновидностей (сейчас известно более 190 типов), последствия инфекции могут быть разными. В некоторых случаях все ограничивается появлением на коже безобидных косметических дефектов – бородавок или папиллом (небольших доброкачественных образований, состоящих из узелков, – их неровная поверхность напоминает соцветия цветной капусты). Отдельные типы вируса вызывают остроконечные кондиломы – так называются те папилломы, которые образуются на слизистых половых органов.
В большинстве случаев не произойдет ни того, ни другого: у людей до 30 лет вирус может некоторое время находиться в организме, не проявляя себя симптомами, и самостоятельно исчезнуть через 6–15 месяцев. Это связано с работой собственной иммунной системы человека: если она не нарушена, ВПЧ не сможет даже внедриться в клетки эпителия. Правда, после такой победы над вирусом им легко заразиться повторно – иммунитет к инфекции нестойкий и сохраняется ненадолго. Как и другие ИППП, папилломавирус передается при любых незащищенных сексуальных контактах, в некоторых случаях вирусные частицы могут проникнуть в организм при контакте с кожей зараженного человека.
Среди всех типов ВПЧ выделяют две небольшие группы: высокого и низкого онкогенного риска. К первым относятся типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, ко вторым – типы 6, 11, 42, 43, 44. Низкоонкогенные вирусы, как правило, не оказывают никакого влияния на клетки эпителия, даже если долго находятся в организме. Высокоонкогенные, напротив, способны приводить к структурным изменениям в клетках, провоцировать их деление и, суммируясь с другими факторами риска, повышать вероятность развития рака. ВПЧ может провоцировать развитие опухолей половых органов, головы , полости рта и глотки, а у женщин становится основной причиной рака шейки матки.
Профилактика рака
Лечения от папилломавируса не существует, поэтому, если ВПЧ высокого онкогенного типа попадает в организм женщины, главной задачей становится регулярный контроль, который поможет не допустить развития рака шейки матки. Как правило, заболевание развивается в течение 15–20 лет, при нарушениях иммунитета этот срок может сократиться до 5–10 лет. При этом предраковые изменения клеток можно обнаружить задолго до появления опухоли – при помощи традиционного pap-теста или исследования соскоба современным методом жидкостной цитологии. Он помогает вовремя обнаружить дисплазию – аномальные изменения в клетках эпителия шейки матки, которые на ранней стадии не представляют опасности, но с течением времени приводят к появлению злокачественной опухоли.
Цитологическое исследование нужно регулярно проходить всем женщинам: с 21 года до 49 лет – 1 раз в 3 года, с 50 до 65 лет – 1 раз в 5 лет, женщинам старше этого возраста частоту обследования врач-гинеколог определит индивидуально. Всемирная организация здравоохранения рекомендует дополнять такой скрининг тестами на ВПЧ высокого онкогенного риска: каждая женщина в группе 30–49 лет должна сдать его как минимум один раз вместе с цитологическим исследованием и расширенной кольпоскопией (осмотром женских внутренних половых органов с большим увеличением при помощи специального прибора). В возрасте с 30 до 69 лет ВПЧ-тестирование рекомендуется повторять не реже чем каждые 5 лет.
В программу профилактического обследования обязательно должны входить анализы и на другие ИППП: сочетание ВПЧ с некоторыми возбудителями увеличивает риск развития рака шейки матки. Особенно это характерно для вируса простого герпеса 2 типа, цитомегаловируса, вируса Эпштейн – Барр, ВИЧ , хламидии трахоматис и микоплазмы гениталиум.
Читайте также:

