Причины смерти при остром недифференцированном лейкозе

В.В. Бадяев, И.Н. Лазарева, К.А. Десятников
Случай скоропостижной смерти при остром лейкозе / Бадяев В.В., Лазарева И.Н., Десятников К.А. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 41-45.
библиографическое описание:
Случай скоропостижной смерти при остром лейкозе / Бадяев В.В., Лазарева И.Н., Десятников К.А. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 41-45.
код для вставки на форум:
Заболеваемость всеми видами лейкозов в целом составляет приблизительно 13 случаев на 100 тысяч населения в год, чаще болеют лица мужского пола. К острым лейкозам относят формы, при которых морфологический субстрат опухолевых разрастаний и, соответственно, клетки, циркулирующие в крови, представлены недифференцированными или малодифференцированными элементами (бластными клетками) (Ф.Э. Файнштейн, 1987). Острые лейкозы – быстропрогрессирующие формы лейкоза, характеризующиеся замещением нормального костного мозга незрелыми бластными гемопоэтическими клетками без дифференциации их в нормальные зрелые клетки крови.
Клиническая симптоматика острого лейкоза зависит от степени угнетения нормального кроветворения и выраженности внекостномозговых проявлений. Абсолютно патогномоничных симптомов острого лейкоза не существует, это особенно относится к начальному периоду заболевания. Можно выделить следующие варианты начала острого лейкоза: острое начало заболевания – наблюдается у ½ больных и характеризуется высокой температурой тела (иногда с ознобами), выраженной слабостью, интоксикацией, болями в суставах, болями при глотании, болями в животе. Такое начало заболевания, как правило, трактуют как грипп, ангину, ревматизм, острое респираторное заболевание, а при болях в животе принимают за острый аппендицит. Начало заболевания с выраженными геморрагическими явлениями наблюдается у 10 % больных и характеризуется профузным кровотечением различной локализации (носовым, желудочно-кишечным, церебральным и др.).
Судебно-медицинские эксперты, в отличие от патологоанатомов, редко встречаются с данной патологией, но и патологоанатомы имеют дело в основном с хроническими формами лейкоза. Их пациенты длительно наблюдаются у онкологов, и исследования проводятся с целью уточнения диагноза, оценки качества лечения или с научной целью.
Нами исследовался случай скоропостижной смерти военнослужащего срочной службы – рядового К. Известно, что первичное медицинское обследование при поступлении в часть прошел 29.11.2017 года, признан здоровым и годным к военной службе. 10.03.2018 года был освидетельствован медицинской комиссией по направлению правоохранительных органов в связи со случаем неуставных взаимоотношений. Из материалов проверки следует, что рядовой К. получил один удар в область верхней губы от сослуживца. При осмотре установлено: общее состояние удовлетворительное. Контактен, в пространстве и времени ориентирован, активно отвечает на вопросы. В позе Ромберга устойчив, сухожильные рефлексы живые. Объективный статус. Кожные покровы: в области левого угла рта на верхней губе гематома размерами 3,8 на 2,5 см. В области правой лопатки гематома с переходом на правый плечевой сустав и ключицу. В правой подмышечной области, на пересечении задней подмышечной линии и седьмого ребра гематома округлой формы, размерами 6,5 на 3,5 см. На левом плече две гематомы округлой формы, размерами 4,5 на 3,0 см и 2,0 на 1,5 см. На правом предплечье обширная гематома размерами 14,0 на 12,0 см. На левой половине грудной клетки от среднеключичной линии до левой лопаточной линии подковообразная гематома размерами 23,0 на 10,0 см. Гематома в сердечной проекции округлой формы 7,0 на 5,0 см. На внешней поверхности правого бедра самая крупная гематома – размерами 28,0 на 10,5 см. По органам и системам без патологии.
16.03.2018 года был исследован труп рядового К. При наружном исследовании трупа выявлены множественные кровоподтеки различной формы и размеров, давности, локализующиеся в области туловища и конечностей. Границы кровоподтеков не имели четких очертаний, а глубина варьировала от внутрикожных до межмышечных (в области правого бедра). При внутреннем исследовании трупа кожно-апоневротический лоскут без кровоизлияний, кости черепа целы, при этом под мягкой мозговой оболочкой, по всей поверхности головного мозга кровоизлияния красного цвета. В желудочках головного мозга эластичные свертки крови, заполняющие объем всех желудочков мозга (боковых, третьего, четвертого), вторичные ишемические очаги перивентрикулярной мозговой ткани (рис. 1).
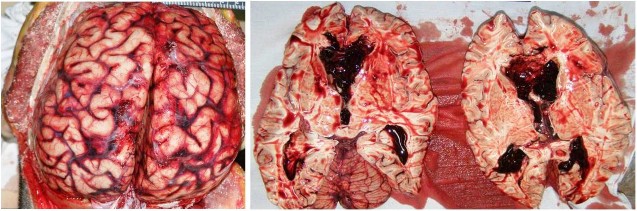
Рис. 1. Субарахноидальные кровоизлияния, кровоизлияния в желудочки головного мозга
Купола диафрагмы расположены: справа – на уровне V ребра, слева – на уровне VI ребра, сплошь покрыты мелкопятнистыми кровоизлияниями красного цвета, размерами от 0,2 × 0,2 до 0,4 × 0,4 см. В области желудочков сердца массивные фиолетовые сливные пятнистые кровоизлияния под наружную оболочку, сплошь покрывающие поверхность миокарда (рис. 2).
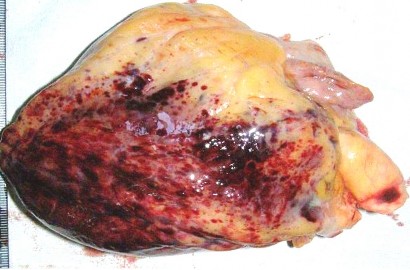
Рис. 2. Эпикардиальные кровоизлияния
Селезенка эллипсовидной формы, размерами 10,0 × 9,0 × 6,0 см, плотная, покрыта капсулой, массой 200 г. На разрезах ткань селезенки желтоватокоричневого цвета, мелкозернистого строения. В соскобе с поверхности разрезов пульпа с примесью крови. В желудке 40 мл слизистого содержимого красноватого цвета. Слизистая желудка серого цвета, с синюшным оттенком, тускловатая, с выраженной складчатостью, по малой кривизне слизистая резко гиперемирована, на вершинах складок множественные мелкоточечные кровоизлияния около 0,1 см. Печень размерами 26,0 × 19,0 × 14,0 × 9,0 см, на разрезах ткань ее желтовато-коричневого цвета, дряблая. Иных особенностей при внутреннем исследовании трупа не выявлено. При дальнейшем гистологическом изучении внутренних органов от трупа К. установлено: головной мозг – обширные кровоизлияния в белом веществе субэпендимарной области с разрежением вещества головного мозга, с выраженным отеком, дистрофическими изменениями нервных клеток, с наличием очаговых опухолевых лейкозных инфильтратов (рис. 3), преимущественно вокруг сосудов; инфильтраты состоят из клеток неправильной формы, ближе к округлой, имеют вариабельные размеры, цитоплазма клеток умеренно широкая, содержит большое количество мелких гранул, ядра разнообразной формы и размеров, встречаются бобовидной и двудольчатой формы (далее – лейкозные пролифераты или лейкемическая инфильтрация). Внутрижелудочковая гематома представлена гемолизированными эритроцитами с очаговыми опухолевыми лейкозными пролифератами.
Легкое – в просветах альвеол гомогенные и слегка зернистые эозинофильные массы (отечная жидкость), субплевральные кровоизлияния в виде скоплений гемолизированных эритроцитов в альвеолах с наличием очаговых лейкозных инфильтратов в межальвеолярных перегородках. Сердце – выраженный отек и полнокровие интерстициальной ткани, с наличием внутрисосудистых и околососудистых скоплений лейкозных клеток, дистрофические изменения кардиомиоцитов, очаговая жировая инфильтрация миокарда, в эпикарде и эпикардиальной клетчатке очаговые кровоизлияния, среди которых видны опухолевые лейкозные инфильтраты. Печень – балочно-радиарная структура сохранена, гепатоциты с очаговой крупнои мелкокапельной жировой дистрофией цитоплазмы, центральные вены и межбалочные пространства малокровны, портальные тракты с лейкемической инфильтрацией. Диафрагма – в межмышечной ткани очаговые скопления лейкозных опухолевых клеток. Селезенка – лимфоидные фолликулы с нечеткими размытыми контурами, без светлых центров, красная пульпа малокровная, с лейкозной инфильтрацией. Кожа груди – в дерме и подкожной жировой клетчатке очаговые кровоизлияния с наличием лейкозных пролифератов. Мышечно-жировая ткань правого бедра – гематома из гемолизированных эритроцитов с очаговыми скопления- ми опухолевых лейкозных клеток. Заключение: морфологические признаки лейкоза – системного опухолевого заболевания кроветворной ткани в виде разрастания очаговых лейкозных инфильтратов в головном мозге, легких, сердце, печени, селезенке, коже, жировой и мышечной ткани.
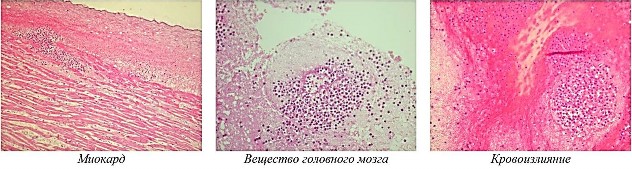
Рис. 3. Микроскопическая картина из патологических областей с наличием опухолевых лейкозных инфильтратов (х400)
Таким образом, на основании проведенного исследования мы пришли к выводу, что в данном случае имело место заболевание – промиелоцитарный лейкоз (одна из восьми разновидностей острого миелоидного лейкоза), который отличается злокачественным, внезапно возникающим и быстро развивающимся заболеванием с выраженным геморрагическим синдромом. Причиной смерти больных с этой формой лейкоза почти в 100 % случаев является кровоизлияние в мозг.
Список литературы
1. Окороков, А.Н. Диагностика болезней внутренних органов: Т. 4. Диагностика болезней системы крови. – М. : Мед. лит., 2001. – Текст : непосредственный.
Острый лейкоз крови – что это такое? Под данным диагнозом подразумевают онкологическое заболевание, при котором у пациента нарушается состав крови. Это приводит к кислородному голоданию органов и тканей, а также к критическому снижению иммунитета: для жизни больного с острой лейкемией угрозу представляет даже обычное ОРЗ или ОРВИ.
Как возникает острая лейкемия
Механизм развития патологии следующий. В норме клетки крови созревают из стволовых клеток. На определенной стадии они дифференцируются, то есть, их развитие идет по одному из путей. Из таких клеток вырастают либо эритроциты, либо тромбоциты, либо лейкоциты, либо лимфоциты.
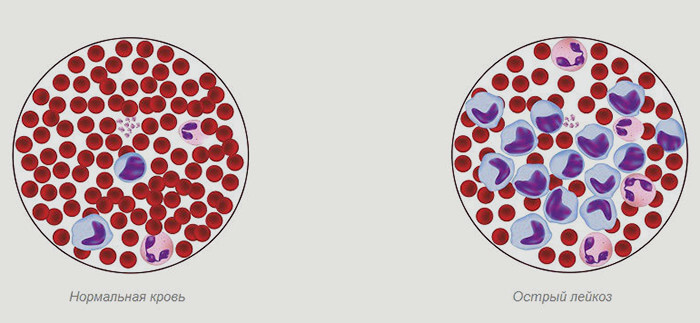
При остром лейкозе крови стволовые клетки мутируют на самых ранних стадиях развития, еще незрелыми. В результате такой мутации они не могут развиваться по здоровому алгоритму. Далее атопичные бластные клетки начинают активно делиться, попадают в большом количестве в кровеносное русло человека и постепенно замещают собой нормальные клетки. Результатом становятся неполноценное функционирование органов и тканей, нарушение свертываемости крови и снижение защитных сил организма.
По приблизительной статистике (точных данных по России на сегодняшний день нет) острая лейкемия диагностируется ежегодно у 4500-5000 пациентов. Среди них как взрослые, так и дети. Среди первых мужчины более склонны к развитию патологии, нежели женщины. Кроме того, особенно подверженными болезни считаются взрослые старше 60-65 лет. Что касается детей, чаще болеют раком крови дошкольники, среди младших школьников и подростков заболевание встречается реже.
Причины острого лейкоза крови
В онкологии и гематологии рассматривают, скорее, не причины, а факторы риска, которые могут спровоцировать старт онкопатологии. По результатам многолетних исследований генетика – основная причина острого лейкоза. Именно наследственным фактором обусловлен наибольший процент этого онкологического заболевания. Незрелая клетка мутирует по причине ошибки в ДНК, то есть, эта мутация присутствует в организме еще до рождения. Все остальные причины лишь способствуют запуску процесса.
Именно поэтому врач всегда старается тщательно изучить семейный анамнез пациента. Чем больше в его истории родственников с аналогичным диагнозом, особенно, близких единокровных, тем выше риск заболевания у обследуемого.
Существуют также заболевания генетической природы, повышающие вероятность развития острого лейкоза. Это в частности:
- синдром Дауна;
- болезнь Клайнфельтера;
- синдромы Вискотта-Олдрича и Луи-Барра;
- анемии Фанкони и прочие.
Данное обстоятельство также учитывается лечащим врачом при диагностике острой лейкемии.

Среди причин возникновения острого лейкоза в качестве провоцирующих факторов выделяют:
- воздействие промышленных канцерогенов – бензолов, силикатов, аминов, диоксинов, свинца, асбеста, мышьяка и других;
- регулярное длительное воздействие ультрафиолетового излучения;
- значительная разовая или длительная доза радиоактивного облучения;
- продолжительный прием некоторых лекарственных препаратов, например, цитостатиков при химиотерапии;
- лучевая терапия;
- тяжелые инфекционные заболевания – туберкулез, гепатит, СПИД, сифилис, прочие;
- вирусы, угнетающие имунную систему, например, Т-лимфотропный вирус и вирус Эпштейна-Барра.
Также существуют исследования, доказывающие, что причиной возникновения острой лейкемии, точнее, предпосылкой к манифесту заболевания, могут стать табакокурение, неумеренное употребление жареных блюд и промышленных полуфабрикатов с высоким индексом канцерогенности.
Виды острого лейкоза
Все острые лейкемии подразделяют на две группы: острые лимфобластные лейкозы и острые нелимфобластные или миелоидные лейкозы.
Лимфобластные формы, в свою очередь, делят на:
- пре-В-форму, при которой преобладают предшественники B-лимфобластов;
- В-форму – если в крови преобладают B-лимфобласты;
- пре-Т-форму, когда среди атопичных клеток преобладают предшественники Т-лимфобластов;
- Т-форму, при которой преобладают Т-лимфобласты.
Острый лимфобластный рак крови вначале поражает костный мозг, затем распространяется на лимфатические узлы, вилочковую железу и селезенку. Такая онкология крови считается не слишком благоприятной с точки зрения дальнейших прогнозов.

Нелимфобластные лейкозы классифицируют следующим образом:
- острый миелобластный лейкоз с большим количеством клеток-предшественников гранулоцитов;
- острый монобластный, а также миеломонобластный лейкозы – их диагностируют в том случае, если в организме пациента наблюдается активное деление монобластов;
- острый эритробластный лейкоз – в анализах обнаруживается высокий уровень эритробластов;
- острый мегакариобластный лейкоз – характеризуется активным делением клеток-предшественников тромбоцитов.
При остром нелимфобластном лейкозе прогноз является более благоприятным, нежели в предыдущем случае.
Если же определить форму заболевания достоверно не удается, врачи ведут речь об остром недифференцированном лейкозе.
Симптомы острого лейкоза
Все клинические признаки этого заболевания можно разделить на четыре группы:
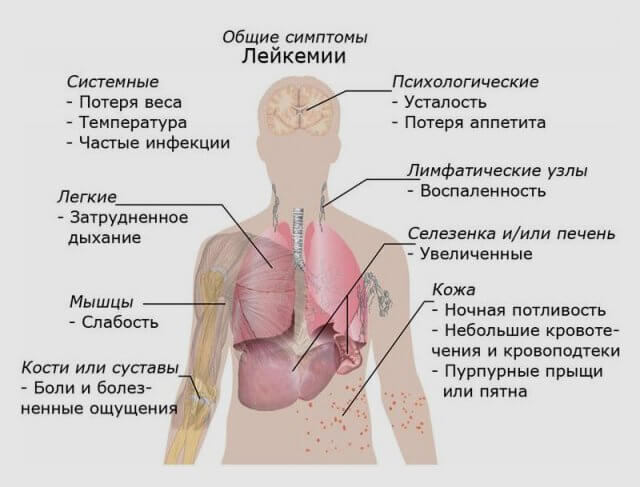
- анемические симптомы острого лейкоза проявляются в виде одышки при минимальных нагрузках и в состоянии покоя, учащенного сердцебиения, бледности кожных покровов, быстрой утомляемости, сонливости. Анализ периферической крови в этом случае показывает снижение уровня гемоглобина;
- инфекционно-токсическая группа признаков заболевания представлена развитием таких сопутствующих патологий как ангина, стоматит, остеомиелит, бронхит, пневмония, различные абсцессы и флегмоны, а также потеря аппетита и снижение веса, слабость, повышенное потоотделение, повышение температуры тела. У больного могут наблюдаться костные и суставные боли разной локализации – от позвоночника до фаланг пальцев;
- к геморрагическим симптомам острой лейкемии относят подкожные кровоподтеки разных размеров, внутренние и наружные кровотечения, обусловленные снижением уровня тромбоцитов в крови. Для острого промиелоцитарного лейкоза характерен также ДВС-синдром – нарушение свертываемости крови, вызванное повышенным тромбообразованием;
- пролиферативные признаки заболевания включают в себя увеличение лимфоузлов, печени и селезенки. На поздних стадиях при остром лейкозе часто развиваются так называемые лейкемиды. Это скопления лейкоцитов, выступающие над уровнем кожи в виде опухолей.
Определить манифест заболевания, ориентируясь только на жалобы больного, сложно. Большинство симптомов могут указывать на наличие целого ряда патологий, к тому же, зачастую на начальных стадиях острого лейкоза они бывают слабовыраженными. Поэтому установить точный диагноз можно только после полного обследования пациента.
Для начала врач опрашивает пациента и собирает анамнез. В нем указываются, помимо наследственной предрасположенности, обстоятельства, которые с той или иной степенью вероятности могли привести к возникновению заболевания. В основном это влияние факторов окружающей среды и особенности образа жизни пациента.
На следующем этапе больному назначаются следующие лабораторные и аппаратные диагностические процедуры:
- общий и биохимический анализ крови;
- спинальная пункция с последующим исследованием клеток костного мозга;
- рентгенография костей и суставов;
- УЗИ печени, селезенки, лимфоузлов.
На основании такой диагностики острого лейкоза врач получает возможность с высокой степенью достоверности определиться с диагнозом. Наиболее показательной процедурой в этом плане является биопсия костного мозга.
Кроме того, для оценки тяжести сопутствующих патологий рекомендуется осмотр смежными специалистами – неврологом, гастроэнтерологом, кардиологом, стоматологом и другими.
Лечение заболевания осуществляется исключительно в условиях стационара. Основным методом является химиотерапия препаратами-цитостатиками. Как правило, она проходит в два этапа. На первом этапе, который называют индукцией ремиссии, воздействие направлено на максимально возможное уменьшение количества бластных клеток. Второй этап – консолидация – предполагает уничтожение оставшихся злокачественных клеток.
Количество сеансов химиотерапии, а также дозы препаратов подбираются индивидуально, с учетом возраста больного, стадии заболевания, наличия и тяжести сопутствующих патологий.
Наиболее эффективным подходом является лечение острого лейкоза посредством трансплантации костного мозга. В результате такой процедуры пациент получает здоровые стволовые клетки, которые начинают делиться и таким образом запускают процесс восстановления кроветворной системы. Однако такой метод сопряжен с рядом сложностей:
- необходимо найти максимально совместимого донора;
- перед процедурой пациент получает иммуносупрессивную терапию. Она направлена на уничтожение поврежденных лейкозных клеток и практически полное подавление иммунитета. В этот период организм больного становится восприимчивым даже к малейшим инфекциям;
- после пересадки важно, чтобы организм пациента не отторгнул донорский костный мозг.
В силу вышеперечисленного трансплантация костного мозга доступна далеко не всем.
В период пребывания на стационарном лечении больной раком крови должен находиться в абсолютно стерильных условиях. Контакты с посетителями следует исключить либо свести к минимуму. Если пациент лежачий, важно уделять должное внимание профилактике пролежней и гипостатической пневмонии.
Прогноз при этом заболевании относят к условно позитивным. По данным медицинской статистики добиться стойкой ремиссии можно в 80% случаев. Длительной считается ремиссия сроком более 5 лет. В 20% случаев врачи говорят о полном выздоровлении пациента.
У детей с острым лейкозом, получающих адекватное лечение, перспективы является более благоприятными, нежели у взрослых. Наиболее осторожно врачи прогнозируют будущее тех, кто заболел в возрасте старше 60 лет. Это связано с наличием сопутствующих патологий и тяжелыми реакциями на химиотерапию.
Частота рецидивов заболевания зависит от его формы. Как уже было сказано ранее, лимфобластные лейкозы хуже поддаются лечению, чем нелимфобластные. Прогноз по первым также менее благоприятен, а рецидивы происходят чаще, чем при второй форме. Наиболее опасным среди нелимфобластных лейкемий считается острый миелобластный лейкоз.
Это крайне опасное состояние для здоровья и жизни. Если страдает концентрации лимфоцитов или лейкоцитов — наблюдается снижение иммунитета. Возможна гибель от простой простуды. Таких вариантов десятки и все имеют неблагоприятный исход.
Потому –то так важно своевременно обнаружить патологический процесс и начать его лечение, сначала симптоматическое, поскольку причины зачастую установить невозможно.
Прогнозы во всех случаях довольно туманны. Конечные перспективы зависят от типа патологического процесса, его агрессивности, скорости развития и формы.
Занимается расстройством врач-гематолог. По потребности привлекают онкологов и прочих специалистов.
Разновидности острого лейкоза
В зависимости от того, какие клетки поражаются (миелопоэзного или лимфопоэзного ростка), выделяют два основных вида острого лейкоза:
- ОЛЛ – острый лимфобластный лейкоз.
- ОМЛ – острый миелобластный лейкоз.
ОЛЛ чаще развивается у детей (80% всех острых лейкозов), а ОМЛ – у людей старшего возраста.
Существует и более детальная классификация острых лейкозов, которая учитывает морфологические и цитологические особенности бластов. Точное определение вида и подвида лейкоза необходимо врачам для выбора тактики лечения и составления прогноза для больного.
Стадии заболевания
В отличие от большинства раковых заболеваний органов, лейкозы имеют три основных стадии.
- На первом этапе мутация только начинает развиваться, у человека появляются первые признаки болезни, а состав крови еще не успел слишком сильно измениться. Лечение наиболее простое, а прогнозы благоприятнее, чем на остальных стадиях, но диагностика может быть затруднена.
- Вторая стадия называется развернутой. Происходит нарастание симптоматики, начинает страдать иммунитет, возможно образование метастазов в органах. На этом этапе лейкозы также поддаются лечению: можно добиться временной или стойкой ремиссии.
- Третья стадия – терминальная. Мутации становятся необратимыми, возможна только поддерживающая терапия.
Наиболее хорошие результаты дает вмешательство на ранних этапах, так что знать, что такое лейкемия крови и как она себя проявляет, необходимо не только врачам. Своевременный поход к врачу существенно увеличивает шансы.
Причины острых лейкозов
Изучение проблемы острых лейкозов – это одно из приоритетных направлений современной медицинской науки. Но, не смотря на многочисленные исследования, точные причины возникновения лейкемий до сих пор не установлены. Ясно лишь то, что развитие недуга тесно связано с факторами, способными вызывать мутацию клеток. К таким факторам можно отнести:
- Наследственную склонность. Некоторые варианты ОЛЛ практически в 100% случаев развиваются у обоих близнецов. Кроме того, не редкими являются случаи возникновения острой лейкемии у нескольких членов семьи.
- Воздействие химических веществ (в частности бензола). ОМЛ может развиться после химиотерапии, проведенной по поводу другого заболевания.
- Радиоактивное облучение.
- Гематологические заболевания – апластическую анемию, миелодисплазию и т.п.
- Вирусные инфекции, а вероятнее всего аномальный иммунный ответ на них.
Однако в большинстве случаев острой лейкемии врачам так и не удается выявить факторы, спровоцировавшие мутацию клеток.
Симптомы острого лейкоза
В течение острого лейкоза выделяют пять стадий:
- Предлейкоз, который часто остается незамеченным.
- Первую атаку – острую стадию.
- Ремиссию (полную или неполную).
- Рецидив (первый, повторный).
- Терминальную стадию.
С момента мутации первой стволовой клетки (а именно с одной клетки все и начинается) до появления симптомов острого лейкоза в среднем проходит 2 месяца. За это время в костном мозге накапливаются бластные клетки, не дающие созревать и выходить в кровяное русло нормальным форменным элементам крови, вследствие чего появляются характерные клинические симптомы недуга.
- Лихорадка.
- Ухудшение аппетита.
- Боль в костях и суставах.
- Бледность кожи.
- Повышенная кровоточивость (геморрагии на коже и слизистых, носовые кровотечения).
- Безболезненное увеличение лимфатических узлов.
Эти признаки очень напоминают острую вирусную инфекцию, поэтому не редко больных лечат от нее, а в ходе обследования (включающего общий анализ крови) обнаруживают ряд изменений, характерных для острого лейкоза.
В целом картина болезни при острой лейкемии определяется доминирующим синдромом, их выделяют несколько:
- Анемический (слабость, одышка, бледность).
- Интоксикационный (ухудшение аппетита, лихорадка, снижение массы, потливость, сонливость).
- Геморрагический (гематомы, петехиальная сыпь на коже, кровотечения, кровоточивость десен).
- Костно-суставный (инфильтрация надкостницы и суставной капсулы, остеопороз, асептический некроз).
- Пролиферативный (увеличение лимфатических узлов, селезенки, печени).
Помимо этого, очень часто при острых лейкозах развиваются инфекционные осложнения, причиной которых является иммунодефицит (в крови недостаточно зрелых лимфоцитов и лейкоцитов), реже – нейролейкемия (метастазирование лейкозных клеток в головной мозг, которое протекать по типу менингита или энцефалита).
Описанные выше симптомы нельзя оставлять без внимания, поскольку своевременное выявление острого лейкоза значительно повышает эффективность противоопухолевого лечения и дает шанс больному на полное выздоровление.
Симптоматика
Лейкоз на разных этапах своего развития проявляет себя по-разному. Кстати, именно от стадии рака крови зависит, сколько живут больные. На первоначальном этапе болезнь острого типа проявляет себя таким образом:
Чаще всего на начальных стадиях заболевание редко диагностируется, потому симптомы очень схожи с другими, менее опасными состояниями.
Изменения клеток крови при наличии рака
Когда же болезнь набирает обороты, то появляются более серьезные признаки, например: тошнота, которая время от времени сопровождается головокружениями и рвотными позывами, внезапные случаи укачивания в транспорте, интенсивное выделение пота ночью, ну и то, что нельзя не заметить – стремительное снижение массы тела.
Приведенные ниже признаки свидетельствуют о том, что рак крови острого типа перешел в свою последнюю и самую опасную 4 стадию, в условиях которой сколько живут, зависит от скорости оказанной медицинской помощи. В данном случае показатель выживаемости близится к нулю. Итак, больному требуется срочная госпитализация, если у него:
- синеют губы и ноги;
- модифицируются все уровни сознания;
- ощущается боль в сердце, в виде тесноты и давления в груди;
- температура тела выше 38 градусов;
- ЧСС зашкаливает;
- в брюшной полости ощущаются толчки;
- сильно течет кровь и не останавливается.
Диагностика острого лейкоза
Диагностика острой лейкемии состоит из нескольких этапов:
- На первом этапе проводится общий анализ крови (в динамике). Повторные исследования необходимы для исключения ошибки. В анализе больных острым лейкоза обнаруживается изменение соотношения клеточных элементов и появление бластов.
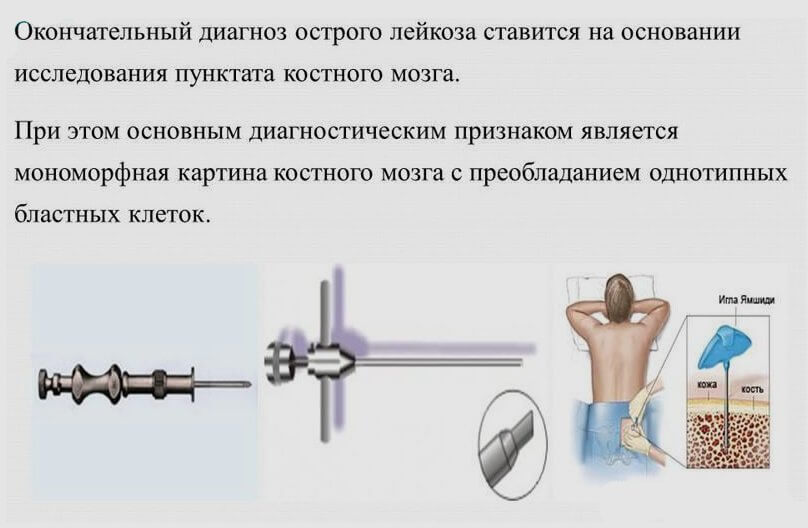
- Следующий этап диагностики, который проводится в специализированном онкогематологическом отделении, заключается в исследовании костного мозга с обязательным цитохимическим анализом (окрашиванием мазков крови и костного мозга специальными красителями, которые позволяют продифференцировать клетки и установить вид лейкоза). Далее для уточнения диагноза проводится иммунофенотипирование бластов, а также цитогенетический анализ для выявления хромосомных аномалий. По рекомендациям ВОЗ, диагноз острый лейкоз ставится при обнаружении в костном мозге более 20% бластных клеток.
- Третий этап диагностики – определение степени вовлечения в патологический процесс внутренних органов. Для этого проводится рентгенография грудной клетки, УЗИ внутренних органов, диагностическая люмбальная пункция и другие исследования при наличии показаний.
Лечение острого лейкоза
Существует два метода лечения острых лейкозов: многокомпонентная химиотерапия и трансплантация костного мозга. Протоколы лечения (схемы назначения лекарственных препаратов) при ОЛЛ и ОМЛ применяются различные.
Первый этап химиотерапии – это индукция ремиссии, основная цель которой заключается в уменьшении количества бластных клеток до необнаруживаемого доступными методами диагностики уровня. Второй этап – консолидация, направленная на ликвидацию оставшихся лейкозных клеток. За этим этапом следует реиндукция – повторение этапа индукции. Помимо этого, обязательным элементом лечения является поддерживающая терапия оральными цитостатиками.
Выбор протокола в каждом конкретном клиническом случае зависит от того, в какую группу риска входит больной (играет роль возраст человека, генетические особенности заболевания, количество лейкоцитов в крови, реакция на проводимое ранее лечение и т.п.). Общая длительность химиотерапии при острых лейкозах составляет около 2 лет.
Критерии полной ремиссии острой лейкемии (все они должны присутствовать одновременно):
- отсутствие клинических симптомов недуга;
- обнаружение в костном мозге не более 5% бластных клеток и нормальное соотношение клеток других ростков кроветворения;
- отсутствие бластов в периферической крови;
- отсутствие экстрамедуллярных (то есть расположенных за пределами костного мозга) очагов поражения.
Химиотерапия, хотя и направлена на излечение больного, очень негативно действует на организм, поскольку токсична. Поэтому на ее фоне у больных начинают выпадать волосы, появляется тошнота, рвота, нарушения функционирования сердца, почек, печени. Чтобы своевременно выявлять побочные действия лечения и следить за эффективностью терапии, всем больным необходимо регулярно сдавать анализы крови, проходить исследования костного мозга, биохимический анализ крови, ЭКГ, ЭхоКГ и т.д. После завершения лечения больные также должны оставаться под медицинским наблюдением (амбулаторным).
Немаловажное значение в лечении острых лейкозов имеет сопутствующая терапия, которая назначается в зависимости от появившихся у больного симптомов. Пациентам может потребоваться переливание препаратов крови, назначение антибиотиков, дезинтоксикационное лечение для уменьшения интоксикации, обусловленной заболеванием и применяемыми химиопрепаратами. Помимо этого, при наличии показаний проводится профилактическое облучение головного мозга и эндолюмбальное введение цитостатиков для предупреждения неврологических осложнений.
Также очень важен правильный уход за больными. Их необходимо оберегать от инфекций, создавая условия жизни, наиболее приближенные к стерильным, исключая контакты с потенциально заразными людьми и т.д.
Путь к излечению
Лечение включает в себя три этапа. Первый подразумевает интенсивную терапию нарушений костномозгового кровоснабжения. Химиотерапия помогает ликвидировать бластные клетки. Конечно, цитостатики небезопасны, однако альтернативу ещё не разработали.
Затем следует закрепление ремиссии, длящееся около полугода. Пациенту назначаются процедуры и препараты, направленные на предотвращение размножения раковых клеток, от которых не удалось избавиться в процессе химиотерапии. Последний этап подразумевает поддерживающую терапию.
Грамотное лечение действительно способно продлить жизнь. Есть немало людей, которых не сломило даже такое тяжелое заболевание, как острый лейкоз крови. Сколько живут, отзывы врачей и пациентов не помогут установить однозначно, но важно помнить, что с этим недугом стоит бороться, не сдаваясь. И тогда рак отступит.
Когда у взрослого человека диагностируют рак, это потрясение и большое горе, но если онкология обнаруживается у ребёнка — это огромная трагедия. Лейкемия или лейкоз — это рак крови, при котором поражается костный мозг и система кроветворения. Из-за одной мутирующей клетки, превратившейся в злокачественную, которая беспрерывно делится, вытесняя собой здоровые. Различают две формы течения болезни хроническую и острую, вторая в большинстве случаев развивается именно у детей. Ежегодно в Российской Федерации диагностируют лейкемию примерно у пяти тысяч детей и подростков, в возрасте до 18 лет. В среднем, эта цифра составляет 15-17 человек на сто тысяч населения.
Трансплантация костного мозга
Больным острыми лейкозами пересаживают костный мозг, потому что только в нем есть стволовые клетки, которые могут стать родоначальниками форменных элементов крови. Трансплантация, проводимая таким пациентам, должна быть аллогенной, то есть от родственного или неродственного совместимого донора. Показана эта лечебная процедура и при ОЛЛ, и при ОМЛ, причем пересадку желательно осуществлять во время первой ремиссии, особенно если есть высокий риск рецидива – возвращения болезни.
При первом рецидиве ОМЛ трансплантация вообще является единственным спасением, поскольку выбор консервативного лечения в таких случаях весьма ограничен и часто сводится к паллиативной терапии (направленной на улучшение качества жизни и облегчение состояния умирающего человека).
Противопоказания к трансплантации костного мозга:
- Серьезные нарушения функции внутренних органов.
- Острые инфекционные заболевания.
- Рецидив лейкоза, неподдающийся лечению.
- Пожилой возраст.
Лечебная тактика
Лечение проводят в стерильных условиях стационара, потому что пациент особо подвержен бактериям и инфекциям. Необходима обработка ротовой полости, половых органов и пролежней для предотвращения присоединения патогенной микрофлоры.
Клинические рекомендации основываются на соблюдении высококалорийной богатой витаминами диете. Пища не должна вызывать брожения. Исключаются жирные сорта мяса, копчёная и жареная пища. Строго запрещено употребление спиртосодержащих напитков. Разрешено есть растительную пищу после термической обработки, варёную рыбу и птицу, каши и травяные чаи.
Основное лечение заключается в проведении комплексной химиотерапии, продолжительность которой занимает до 6-ти недель. После достижения ремиссии курс приёма препаратов продолжается в домашних условиях. Следующие 3 года пациент принимает противорецидивные лекарства.
При вторичных новообразованиях применяют лучевую терапию. Метод уничтожает аномальные клетки и устраняет болевые ощущения в теле больного.
Действия врачей направлены на достижение ремиссии, закрепление результата и поддержание эффекта.
Масштабное развитие атипичных клеток и полное поражение костного мозга требует трансплантации донорского материала. Метод проводят путём интенсивной химиотерапии, направленной на уничтожение собственного кроветворного органа. В этот период человек лишается иммунитета и организм не в силах бороться с простейшими инфекциями. Поэтому пациента содержат в специализированном стерильном блоке, доступ в который имеет только медперсонал. Помещение обрабатывается дезинфицирующими средствами. Малейший контакт с внешним миром может стать причиной скоропостижной смерти.
Забор донорского материала проводят из кости бедра или ребра. Введение новых клеток происходит как при переливании крови. Катетер вводят в артерию.
Донорами могут стать близкие родственники или посторонние люди, однако подходящий биоматериал тяжело найти. Для этой роли лучше всего подходят однояйцевые близнецы.
Процент выживших после проведения трансплантации – 50%. Организм остальных пациентов не принимает чужой материал, и развиваются осложнения.
Прогноз при лейкозе
На прогноз влияют следующие факторы:
- возраст больного;
- вид и подвид лейкоза;
- цитогенетические особенности заболевания (например, наличие филадельфийской хромосомы);
- реакция организма на химиотерапию.
Прогноз у детей с острой лейкемией намного лучше, чем у взрослых. Связано это, во-первых, с более высокой реактогенностью детского организма на лечение, а во-вторых, с наличием у пожилых пациентов массы сопутствующих заболеваний, не позволяющих проводить полноценную химиотерапию. Кроме того, взрослые пациенты чаще обращаются к врачам, когда заболевание уже запущенно, к здоровью же детей родители относятся обычно более ответственно.
Если же оперировать цифрами, то пятилетняя выживаемость при ОЛЛ у детей, по разным данным, составляет от 65 до 85%, у взрослых – от 20 до 40%. При ОМЛ прогноз несколько отличается: пятилетняя выживаемость отмечается у 40-60% пациентов моложе 55 лет, и всего у 20 % больных старшего возраста.
Подводя итог, хочется отметить, что острый лейкоз – это тяжелая болезнь, но излечимая. Эффективность современных протоколов ее лечения достаточно высокая, а рецидивы недуга после пятилетней ремиссии практически никогда не возникают.
Зубкова Ольга Сергеевна, медицинский обозреватель, врач-эпидемиолог
39, всего, сегодня
(51 голос., средний: 4,45 из 5)
На заметку
Достижения отечественной онкогематологии, прежде всего детской, стали возможны благодаря вниманию государства к этой отрасли медицины.
В России программы неродственного донорства костного мозга только зарождаются — такие пересадки стали делать всего лет 10 назад. В масштабах страны их ничтожно мало — не более 70–80 в год. Всего в стране 13 клиник имеют лицензии на трансплантацию, и есть 70–75 сертифицированных врачей-гематологов, онкологов и трансфузиологов, которые могут проводить эту процедуру. Одно из самых крупных отделений трансплантации — открывшийся в 2011 году в Москве Научно-клинический центр детской гематологии, онкологии и иммунологии имени Дмитрия Рогачёва.
Читайте также:

