Пиелонефрит при раке мочевого пузыря
Одним из наиболее распространенных методов отведения мочи после цистэктомии по поводу рака является уретеросигмоанастомоз. Вместе с тем известно, что результаты уретеросигмоанастомоза ухудшаются вследствие присоединения хронического пиелонефрита, который после генерализации опухолевого процесса становится второй по частоте причиной смерти этих больных. Поэтому проблема борьбы с пиелонефритом у больных, которым наложен уретеросигмоанастомоз, весьма актуальна, а изучение причин развития или прогрессирования пиелонефрита после отведения мочи в сигмовидную кишку представляет большой научный и практический интерес.
Мы изучили отдаленные результаты наложения уретеросигмоанастомоза 62 больным раком мочевого пузыря спустя 6 месяцев - 2 года после операции. Из больных в возрасте от 40 до 76 лет мужчин было 58, женщин - 4.
По результатам комплексного клинического, рентгеноурологического, радионуклидного и лабораторного исследования больных вторичный хронический пиелонефрит выявлен у 48 из них.
После подготовки больным были выполнены следующие операции: паллиативный уретеросигмоанастомоз - 6, уретеросигмоанастомоз как первый этап цистэктомии - 3. Цистэктомия и уретеросигмоанастомоз произведены 53 больным, причем 6 из них один мочеточник выведен на кожу, потому что был обнаружен инфицированный гидроуретеронефроз или пионефроз, а второй мочеточник пересажен в сигмовидную кишку.
Во время операции брали мочу из мочевого пузыря и из мочеточников для исследования. В пузырной моче бактерии выявлены у 46 человек, а в лоханочной моче - у 39 (с двух сторон - у 15 и с одной стороны - у 24). Лейкоциты найдены в лоханочной моче у 42 больных (с двух сторон - у 17 и с одной стороны - у 25).
При гистологическом исследовании дистальных отделов мочеточников симптомы уретерита были обнаружены у 12 больных (у 10 - односторонние и у 2 - двусторонние). У остальных больных признаков активного воспаления в стенке мочеточников не установлено. Явления гипертрофии мышечных волокон мочеточника, атрофии слизистой оболочки определялись у больных с дилатацией мочеточников.
Мы считаем обязательным брать материал для исследования во время операции, поскольку по результатам этих исследований можно объективно судить о степени изменений в почках и мочевых путях, чтобы правильнее проводить послеоперационное лечение и точнее определить прогноз.
Мы наложили уретеросигмоанастомоз троим больным по методу Тихова, двум - по методу Миротворцева, четырем - по методу Лопаткина, четырем - по методу Стега и Гибода и остальным 49 больным - по способу Гудвина в нашей модификации.
Ретенционные изменения верхних мочевых путей и реальная бактериурия относятся к весьма неблагоприятным осложнениям основной болезни. Поэтому для выполнения уретеросигмоанастомоза на таком фоне необходимо предпринять интенсивные профилактические меры как во время, так и после операции. С этой целью мы дренируем пересаженные мочеточники трубками, повышаем диурез введением лазикса, проводим интенсивную антибактериальную терапию с учетом антибиотикограммы мочи.
В раннем послеоперационном периоде острый односторонний пиелонефрит развился у 6 человек и обострение почечной недостаточности отмечено у 5. Атаки острого пиелонефрита определялись у пациентов с нарушенной проходимостью уретеральных дренажей, а после их удаления - у больных с дилатированными мочеточниками. У всех больных удалось справиться с развившимся осложнением консервативными мероприятиями. То, что у наших больных не выявлены такие, описанные в литературе, осложнения, как послеоперационная анурия, острый гнойный пиелонефрит, уросепсис, мы связываем с рациональной техникой операции и с правильным послеоперационным ведением больных.
После удаления мочеточниковых дренажей (на 10-12-й день после операции) у 15 больных по вечерам в течение 7-10 дней отмечалось повышение температуры тела до 37,8-38 °С, у 9 из них возникли боли в поясничной области. Явления пиелонефрита удалось купировать консервативными мероприятиями. У всех этих 15 больных до операции были обнаружены ретенционные изменения в верхних мочевых путях и у 11 - ренальная бактериурия.
Следовательно, пересадка в сигмовидную кишку дилатированных мочеточников, особенно больным с пиелонефритом, часто осложняется обострением воспалительного процесса. Поэтому необходимы: строгий отбор больных для выполнения уретеросигмоанастомоза, их активная предоперационная подготовка, тщательный уход за мочеточниковыми дренажами и проведение интенсивной антибактериальной терапии.
В результате диспансерного наблюдения за пациентами с уретеросигмоанастомозом от 6 месяцев до 2 лет мы установили следующее. У 17 больных пиелонефрит клинически проявлялся болями в поясничной области и повышением температуры тела. У 5 из них обнаружены клинические признаки острого одностороннего пиелонефрита. Симптомы пиелонефрита возникли менее чем через 3 месяца после операции у 4 больных, спустя 3-6 месяцев - у 4, 6-12 месяцев - у 6 и через 1-2 года - у 3 оперированных.
Развитие метаболического ацидоза свидетельствует о почечной недостаточности.
Азотемия выявлена у 12 человек, гиперхлоремия - у 11. Декомпенсированный метаболический ацидоз диагностирован у 16 человек, частично компенсированный ацидоз - у 8 и компенсированный метаболический ацидоз - у 7. У остальных пациентов отклонений в показателях мы не отметили.
С целью определения факторов, способствующих развитию и прогрессированию пиелонефрита, мы проводили комплексное обследование пациентов с уретеросигмоанастомозом: лабораторные исследования, экскреторную урографию, радиоизотопную ренографию, сканирование почек, ректороманоскопию, контрастную сигмографию. У 23 оперированных функция почек и анатомическое состояние верхних мочевых путей ухудшились по сравнению с их дооперационным состоянием, у 17 функция почек улучшилась.
Одной из причин ухудшения функции почек после наложения уретеросигмоанастомоза бывают патологические изменения в зоне мочеточниково-кишечных анастомозов. Состояние соустий мы оценивали по результатам ректороманоскопии и контрастной сигмографии.
Ректороманоскопию выполнили 46 больным. Достичь тубусом ректоскопа зоны соустий удалось у 41 больного. Явления ректосигмоидита обнаружены у 9 пациентов, эрозии на слизистой оболочке прямой кишки - у 2. Зона анастомозов была определена на высоте 19-27 см. Внешний вид соустий и их локализация зависели от способа пересадки мочеточников и от особенностей патологических изменений в зоне анастомозов. У 2 больных с уретеросигмоанастомозом, наложенным по методу Миротворцева, соустья локализовались на передней стенке сигмовидной кишки и выглядели продольными щелевидными зияющими отверстиями. У 1 из этих больных отмечены признаки острого анастомозита. У 2 больных с анастомозами, наложенными по методу Тихова, выявлены грубые рубцовые изменения в зоне соустий, увидеть их просвет не удалось. Анастомозы, наложенные по методу Лопаткина и др., осмотрены у 2 оперированных. У одного из них соустья представляли овальные отверстия на валиках слизистой оболочки по задней стенке кишки, у второго оперированного устье одного анастомоза определено по точечному отверстию в рубцах, а устье второго анастомоза зияло. Соустья мочеточников после операции по методу Стега имели вид малиновых сосков со щелевидными отверстиями на верхушках (у 2 больных). У третьего оперированного один анастомоз был обнаружен по зияющему отверстию в задней стенке кишки с резкой гиперемией вокруг, второй анастомоз - по сильно отечному соску и фибринозным наложениям.
У остальных 32 пациентов анастомозы наложены по способу Гудвина в нашей модификации. У 28 оперированных анастомозы образовали продольные розовые валики на задней стенке кишки. У 19 из них просвет соустьев был щелевидным, и у 3 отмечена гиперемия в зоне анастомозов. У 5 человек просвет анастомозов имел овальную форму и зиял, отмечалась и гиперемия слизистой оболочки. У 4 человек у соустий оказался точечный просвет. У 4 оперированных обнаружены грубые рубцовые изменения в зоне анастомозов, просвет кишки был циркулярно сужен: в этой зоне слизистая оболочка была гиперемированной, отечной; увидеть мочеточниково-кишечные соустья не удалось.
Итак, установлены патологические изменения в зоне мочеточниково-кишечных анастомозов у 18 из 41 больного. Зияние соустий было выявлено у 8 оперированных, рубцовые изменения - у 7, только гиперемия анастомозов - у 3. У 12 из этих больных периодически отмечались атаки пиелонефрита, у 6 было констатировано прогрессирование хронической почечной недостаточности.
Контрастную сигмографию выполнили 40 пациентам после ректороманоскопии. По ее результатам сигмоидит диагностирован у 10 человек, сужение просвета кишки в ректосигмоидном углу - у 11, односторонний кишечно-мочеточниковый рефлюкс - у 7 и двусторонний - у 1.
Всего патологические изменения были найдены у 12 человек, причем у 10 из них - в различных комбинациях. У 28 оперированных патологических изменений не выявлено.
Рефлюксы обнаружены у пациентов с зияющими соустьями (двум анастомозы были наложены по методу Миротворцева, одному - по методу Стега и остальным - по способу Гудвина в нашей модификации), а также с гиперемией и сужениями кишки в зоне анастомозов. Значит, рефлюксы развиваются у оперированных с зияющими мочеточниково-кишечными анастомозами и при развитии у них сегментарного сигмоидита.
Среди 18 оперированных с изменениями в зоне кишечно-мочеточниковых соустий, определенными по данным ректороманоскопии, в результате экскреторной урографии и изотопной ренографии у 14 установлено ухудшение функции почек, по сравнению с дооперационным состоянием.
Следовательно, лечение пиелонефрита у больных с уретеросигмоанастомозом будет адекватным только тогда, когда известно состояние мочеточниково-кишечных анастомозов и сигмовидной кишки. А в патогенезе хронического пиелонефрита у больных с уретеросигмоанастомозом состояние мочеточниково-кишечных анастомозов играет одну из основных ролей.
Проводя лечение таких больных, мы отметили, что у больных с кишечно-мочеточниковыми рефлюксами консервативная терапия пиелонефрита оказывается эффективной. Между тем у оперированных с рубцовыми сужениями анастомозов такое лечение неэффективно, поэтому приходится ставить вопрос об изменении у них способа отведения мочи.
Оценив результаты наших наблюдений, мы пришли к следующим выводам:
- В патогенезе хронического пиелонефрита у больных раком мочевого пузыря после выполнения им уретеросигмоанастомоза одну из главных ролей играет нарушение функции соустий вследствие развития рубцовых стенозов или зияния соустий.
- При диспансерном наблюдении за пациентами с уретеросигмоанастомозом необходимо следить за состоянием мочеточниково-кишечных соустий, чтобы своевременно предопределить мероприятия по профилактике или лечению пиелонефрита.
Пиелонефрит – это острое или хроническое заболевание почек, развивающееся в результате воздействия на почку некоторых причин (факторов), которые приводят к воспалению одной из её структур, называющейся чашечно-лоханочной системой (структура почки, в которой происходит накопление и выделение мочи) и прилегающей к этой структуре, ткани (паренхимы),с последующим нарушением функции поражённой почки.
Хронический пиелонефрит, характеризуется обострениями (чаще всего в холодное время года), и ремиссиями (утихание симптомов). Симптомы его слабо выражены, чаще всего, он развивается как осложнение острого пиелонефрита. Часто хронический пиелонефрит ассоциирован с любым другим заболеванием мочевыделительной системы (хронический цистит, мочекаменная болезнь, аномалии мочевыделительной системы, аденома простаты и другие).
Женщины, особенно молодого и среднего возраста, заболевают чаще, чем представители мужского пола, примерно в соотношении 6:1, это связано с анатомическими особенностями половых органов, началом половой жизни, беременностью. Мужчины чаще заболевают пиелонефритом в более пожилом возрасте, это связанно чаще всего с наличием аденомы простаты. Так же заболевают и дети, чаще раннего возраста (до 5-7 лет), по сравнению с детьми, более старшего возраста, это связано с низкой сопротивляемостью организма к различным инфекциям.
Анатомия почек
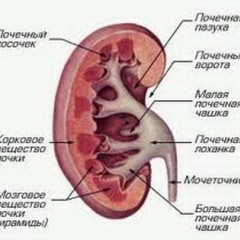
Почка - это орган мочевыделительной системы, участвующий в выведении из крови избытка воды, и продуктов выделяемые тканями организма, которые образовались в результате обмена веществ (мочевина, креатинин, лекарственные препараты, токсические вещества и другие). Почки выводят мочу из организма, в дальнейшем по мочевым путям (мочеточники, мочевой пузырь, мочеиспускательный канал),она выводится в окружающую среду.
Почка представляет собой парный орган, в форме фасоли, тёмно-коричневого цвета, располагаются в области поясницы, по бокам от позвоночника.
Масса одной почки 120 - 200 г. Ткань каждой из почек, состоит из мозгового вещества (в форме пирамид), расположенного в центре, и коркового расположенного по периферии почки. Верхушки пирамид сливаются по 2-3 штуки, образуя почечные сосочки, которые охвачены воронкообразными образованиями (малые почечные чашечки, в среднем 8-9 штук), которые в свою очередь сливаются по 2-3, образуя большие почечные чашечки (в среднем 2-4 в одной почке). В дальнейшем большие почечные чашечки переходят в одну большую почечную лоханку (полость в почке, воронкообразной формы), она в свою очередь переходит в следующий орган мочевыделительной системы, называющий мочеточником. Из мочеточника моча поступает в мочевой пузырь (резервуар для сбора мочи), а из него через мочеиспускательный канал наружу.
Воспалительные процессы в чашечках и лоханке почки, называются пиелонефритом.
Причины и факторы риска в развитии пиелонефрита
Симптомы пиелонефрита
- Ноющая, постоянная боль в поясничной области, тупого характера, односторонняя или двухсторонняя (в зависимости, сколько почек поражены), иногда сопровождается приступами, называющей почечной коликой (при наличии камней в мочевых путях), у детей, в отличие от взрослых, такие боли возникают в животе;
- Симптомы интоксикации организма, чаще характерны для острого пиелонефрита (повышение температуры тела до 38 0 С, тошнота, возможно рвота, снижение аппетита, озноб, потоотделение), её развитие является результатом поступление токсинов инфекции в кровь, и их негативное воздействие на ткани;
- Нарушение мочеотделения
- жжение и боль во время мочеиспускания, из-за воспалительного процесса в мочевыводящих путях;
- потребность в частых мочеиспусканиях, чем обычно, маленькими порциями;
- моча цвета пива (тёмная и мутная), является результатом присутствия большого количества бактерий в моче,
- неприятный запах мочи,
- часто присутствие крови в моче (застой крови в сосудах, и выход красных клеток крови из сосудов в окружающие воспаленные ткани).
- Симптом Пастернацкого положительный – при лёгком нанесении удара ребром ладони по поясничной области появляется боль.
- Отеки, образуются при хронической форме пиелонефрита, в запущенных случаях (отсутствие лечения), чаще появляются на лице (под глазами), ногах, или других частях тела. Отёки появляются к утру, мягкие тестообразной консистенции, симметричные (с левой и с правой стороны тела одинакового размера).
Диагностика пиелонефрита
Общий анализ мочи - указывает на отклонения состава мочи, но не подтверждает диагноз пиелонефрита, так как, любое из отклонений может присутствовать и при других заболеваниях почек.
Правильный сбор мочи: утром выполняется туалет наружных половых органов, только после этого выполняется сбор утренней, первой порции мочи, в чистую, сухую посуду (специальный пластиковый стаканчик с крышкой). Собранную мочу можно хранить не более 1,5-2 часа.
Показатели общего анализа мочи при пиелонефрите:
- Высокий уровень лейкоцитов (в норме у мужчин 0-3 лейкоцитов в поле зрения, у женщин до 0-6);
- Бактерии в моче >100000 в одном мл; выделяемая моча в норме, должна быть стерильна, но при её сборе часто не соблюдаются гигиенические условия, поэтому допускается наличие бактерий до 100000;
- Плотность мочи
Анализ мочи по Нечипоренко:
- Лейкоциты повышены (в норме до 2000/мл);
- Эритроциты повышены (в норме до 1000/мл);
- Присутствие цилиндров (в норме они отсутствуют).
УЗИ почек: является самым достоверным методом, для определения наличия пиелонефрита. Определяет разные размеры почек, уменьшение в размере поражённой почки, деформацию чашечно-лоханочной системы, выявление камня или опухоли при их наличии.
Экскреторная урография, тоже является достоверным методом выявления пиелонефрита, но по сравнению с УЗИ можно визуализировать мочевыводящие пути (мочеточник, мочевой пузырь), и при наличии закупорки (камень, опухоль) определить её уровень.
Компьютерная томография, является методом выбора,с помощью этого метода можно оценить степень поражения ткани почки и выявить,если присутствуют осложнения (например, распространение воспалительного процесса на соседние органы)
Лечение пиелонефрита
- Антибиотики,назначаются при пиелонефрите, по результатам бактериологического исследования мочи, определяется возбудитель пиелонефрита и какой антибиотик чувствительный (подходит) против данного возбудителя.
Антибиотики и антисептики в лечении пиелонефрита:
- Пенициллины (Амоксициллин, Аугментин). Амоксициллин внутрь, по 0,5 г 3 раза в день;
- Цефалоспорины (Цефуроксим, Цефтриаксон). Цефтриаксон внутримышечно или внутривенно, по 0,5-1 г 1-2 раза вдень;
- Аминогликозиды (Гентамицин, Тобрамицин). Гентамицин внутримышечно или внутривенно, по 2мг/кг 2 раза в день;
- Тетрациклины (Доксициклин, внутрь по 0,1 г 2 раза в день);
- Группа Левомицетинов (Хлорамфеникол, внутрь по 0,5 г 4 раза в день).
- Сульфаниламиды (Уросульфан, внутрь по 1 г 4 раза в день);
- Нитрофураны (Фурагин, внутрь по 0,2 г 3 раза в день);
- Хинолоны (Нитроксолин, внутрь по 0,1 г 4 раза в день).
- Мочегонные препараты:назначаются при хроническом пиелонефрите (для удаления излишка воды из организма и возможных отёков), при остром не назначаются. Фуросемид по 1 таблетке 1 раз в неделю.
- Иммуномодуляторы:повышают реактивность организма при заболевании, и для предупреждения обострения хронического пиелонефрита.
- Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней;
- Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Поливитамины, (Дуовит, по 1 таблетке 1 раз в день), настойка Женьшеня – по 30 капель 3 раза в день, тоже используются с целью повышения иммунитета.
- Нестероидные противовоспалительные препараты(Вольтарен), оказывают противовоспалительное действие. Вольтарен внутрь, по 0,25 г 3 раза в день, после приёма пищи.
- Для улучшение почечного кровотока,эти препараты назначаются при хроническом пиелонефрите. Курантил, по 0,025 г 3 раза в день.
Фитотерапия при пиелонефрите применяется как дополнение к медикаментозному лечению, или для предупреждения обострения при хроническом пиелонефрите, и лучше всего её использовать под контролем врача.
Сок клюквы, обладает противомикробным действием, пить по 1 стакану 3 раза в день.
Отвар Толокнянки, обладает противомикробным действием, принимать по 2 столовые ложки 5 раз в день.
Кипятить 200 г овса в одном литре молока, пить по ¼ стакана 3 раза в день.
Почечный сбор №1: Отвар из смеси (шиповник, листья берёзы, тысячелистник, корень цикория, хмель), пить по 100 мл 3 раза в день, за 20-30 минут до еды.
Обладает мочегонным действием и противомикробным.
Сбор №2: толокнянка, берёза, грыжник, спорыш, фенхель, календула, ромашка, мята, брусника. Мелко измельчить все эти травы, 2 столовых ложки залить водой и кипятить 20 минут, принимать по полстакана 4 раза в день.
В каждой тысяче взрослых ежегодно один человек болеет острым пиелонефритом, три из четверых переболевших могут навсегда забыть о болезни, а четвертый болеет всю оставшуюся жизнь, неуклонно стремясь к почечной недостаточности и пересадке почки при двусторонней инфекции.
Когда пиелонефрит нельзя лечить дома?
Всех больных острым пиелонефритом госпитализируют для выявления процесса, мешающего пассажу мочи. Амбулаторно лечат только в случае неосложненного воспаления почки при абсолютной уверенности, что ничего не мешает моче течь по природой заведенному пути.
Абсолютно показано лечение в стационаре:
- при единственной почке или наличии второй нездоровой,
- клинических признаках гнойного воспаления и септической реакции,
- при иммунодефиците и отсутствии реакции на лечение антибиотиками.

Какие лекарства назначают при остром пиелонефрите?
Без антибиотиков при любом по тяжести воспалении почки обойтись невозможно. Правильный подбор лекарства зиждется на выявлении возбудителя инфекции в моче и определении его устойчивости и чувствительности к антибиотикам. В большинстве случаев, начальную терапию начинают без результатов анализов – эмпирически. Когда лаборатория подготовит ответ, то лекарственное лечение будет скорректировано.
Диагностика воспаления почек по анализу мочи
Первый способ подтвердить клиническое подозрение на инфекцию – сделать общий анализ мочи. В моче будет много лейкоцитов, преимущественно нейтрофильных и палочкоядерных, сопровождающих любое воспаление. Не исключено наличие белка и немного эритроцитов, щелочная рН. В общем, воспалительная реакция мочи при сочетании с характерными симптомами заболевания вполне способны подтвердить диагноз, тем не менее, это совершенно неспецифические изменения могут быть при множестве болезней.
При пиелонефрите в мочевом осадке должны быть бактерии - более 10 тысяч в миллилитре. Анализ на микрофлору – бактериологический позволит выявить возбудителя и подобрать прицельную антибактериальную терапию.
При острой инфекции до получения результатов уже должно проводиться лечение лекарствами широкого спектра, подавляющими наиболее распространённых инфекционных агентов. При получении бактериологических результатов терапию скорректируют.
При хроническом процессе лечение должно начинаться только после выявления конкретного виновника проблемы, что позволяет получить лучший результат.
Диагностика пиелонефрита по анализу крови
Диагностика воспаления почек по общему анализу крови по специфичности стремится к нулю. Будет много лейкоцитов, с преимущественной долей нейтрофильных форм, палочкоядерных особенно, ускорение реакции оседания эритроцитов (СОЭ). Это типичное состояние крови при любой инфекции, доказательство того, что в организме идет воспалительный процесс, но для выставления диагноза пиелонефрита этого недостаточно.
Биохимический анализ покажет функциональные возможности парного органа, только если нарушения значительны.
Инструментальная диагностика пиелонефрита
Диагностическое УЗИ более специфично, но только в комплексе с клиническими симптомами и бактериями в моче. УЗИ выявляет отёчность почечной ткани и даже гнойные очажки в ней. Дополнительная допплерография укажет на изменения почечного кровотока. Если расширены чашечки и лоханка, то можно предположить препятствие нормальному оттоку мочи, что и стало фактором риска пиелонефрита.
При хроническом воспалении почек на УЗИ будет выявлено изменение размеров органа и замещение нормальной ткани рубцовой – нефросклероз.
Это стандартная и обязательная диагностика при пиелонефрите, дальше программа обследования подбирается каждому пациенту индивидуально.
О чем расскажут обследования?
Дальше начинается поиск первопричины заболевания, мешающей нормальному оттоку мочи патологии.
Давний и серьезно осовремененный инновациями метод - обзорная урография найдет камни. Использование при рентгенографии контрастного вещества, выделяемого почками - экскреторная урография выявит специфические признаки воспаления почки и уровень блокировки оттока мочи.
Визуальная диагностика - КТ и МРТ также нацелены на поиск главной причины, способствовавшей развитию воспаления: аномалии выводящих мочу путей, опухоли или мочекаменной болезни. Такая диагностика необходима при отсутствии позитивной реакции на 3-дневное лечение и продолжающейся лихорадке.
Выделение почками радиоактивных изотопов позволяет оценить их функцию и симметричность повреждений.
В некоторых случаях потребуется биопсия почки, чтобы провести дифференциальную диагностику в сомнительных случаях, когда все предшествующие исследования не дали однозначного ответа.
Какие консультации необходимы при воспалении почек?
В клинике Медицина 24/7 пациентов с пиелонефритом наблюдает уролог - универсальный специалист, в одном лице диагност, клиницист и хирург. В большинстве государственных медицинских учреждений кадровый дефицит отводит ему роль консультанта.
Может потребоваться компетентное мнение нефролога, особенно при сопутствующем иммунодефиците или признаках недостаточности почек. Пациента с пиелонефритом на фоне сахарного диабета параллельно должен наблюдать эндокринолог.
В клинике Медицина 24/7 все пациенты получают помощь всех необходимых специалистов по стандарту с корректировкой по индивидуальной программе. Обратитесь за помощью в Центр урологии по телефону: +7 (495) 230-00-01
Какие симптомы характерны для острого пиелонефрита?
Для воспаления почки характерно сочетание трех симптомов, именно сочетание, а не присутствие одного-двух из тройки. Выраженность их зависит от многих причин: распространенности воспаления внутри почки, состояния иммунной защиты, индивидуальной чувствительности пациента.
Классическая триада симптомов:
- Боли в пояснице, поколачивание по ней отзывается нарастанием интенсивности боли.
- Высокая температура – лихорадка, часто очень выраженная.
- Патологические изменения мочи: большое число лейкоцитов и бактериальная флора.
Если причиной восходящей инфекции мочевыводящих путей стал цистит – наиболее частая причина заболевания женщин, то возможно частое и болезненное мочеиспускание – дизурия. Продукты воспаления способны вызывать интоксикацию в виде головных болей, слабости, тошноты, жажды, но это неспецифичные симптомы, то есть могут быть при многих болезнях.
При кажущейся простоте диагностический этап один из самых сложных, специалистам клиники Медицина 24/7 облегчает постановку правильного диагноза современное оборудование и собственный профессиональный опыт.
Берегите себя, запишитесь на консультацию сегодня
Инфекция, попав внутрь ткани почки, сначала формирует воспаление канальцев и межуточной – интерстициальной ткани, постепенно и неравномерно распределяясь на сосуды и почечные клубочки. В каждом случае воспаление проходит индивидуально, но поражение лоханки пациентом переносится легче, чем непосредственно ткани органа. После инфекции восстановления повреждений не происходит, на этом месте формируются рубцы и почка сморщивается.
Какие стадии проходит острый пиелонефрит?
Инфекция проходит две стадии процесса: серозное и гнойное воспаление. Серозное подвергается обратному развитию, но в части случаев переходит в гнойную стадию, она развивается у каждого четвертого больного в нескольких видах: апостематозного пиелонефрита, карбункула и абсцесса.
В этот период почка воспалена и отечна, почечная капсула растягивается и это дает ощущение боли. Клетчатка вокруг органа тоже отекает, усугубляя болевой синдром. Лихорадку дает выброс в кровь бактериальных токсинов, выделяемых иммунными клетками биологически-активных веществ, продуктов клеточного распада. При заболевании, возникшем на базе нарушений оттока мочи, все клинические проявления более выражены.
Симптомы гнойного острого пиелонефрита
При апостематозном нефрите внутри органа формируются микроскопические гнойнички, отечность тканей сильнее выражена, чем в серозной стадии, соответственно и клинические проявления интенсивнее. Температура достигает 40°, с несколькими за сутки ознобами с максимальной длительностью до часа и профузным потением после на фоне снижения температуры. Интоксикация сильно выражена.
Симптомы карбункула и абсцесса почки
У каждого третьего апостематозный пиелонефрит осложняется образованием большого гнойника – карбункула. Карбункулов может быть несколько, как правило, диаметром не более 2 см. Гнойник может вскрыться в окружающую орган клетчатку и гной образуется уже вокруг почки.
При абсцессе почки сначала появляется омертвение ткани, к примеру, в результате перекрытия тромбом из бактерий и сгустков крови сосудов, затем формируется гной, но этот вариант заболевания очень редкий.
При гнойном расплавлении температура повышается за 40°, моча – почти гнойная, состояние крайне тяжелое с изменением сознания. Сильнейшие боли в поясничной области при прорыве гнойника меняют характер, состояние на короткое время несколько улучшается, затем прогрессивно портится.
С самого начала развития болезни следует доверять здоровье врачам, и тогда вероятность развития гнойного расплавления мизерна. Наши врачи умеют быстро ставить диагноз и правильно лечить, обратитесь за помощью в Центр урологии по телефону : +7 (495) 230-00-01
Оставьте свой номер телефона
Почки могут воспалиться сразу обе или поодиночке, поэтому пиелонефрит может быть двусторонним или односторонним, тогда его называют по стороне поражения, к примеру, правосторонний.
Однократно перенесенная инфекция - острый пиелонефрит; если заболевание течет волнами с обострениями и периодами без болезни, то это хронический процесс. Хроническим пиелонефритом болеют преимущественно женщины, что обусловлено более высокой частотой циститов и нарушением пассажа мочи по мочеточникам при беременности.
В клинике Медицина 24/7 не только прекрасное диагностическое оборудование, но и специалисты, способные установить диагноз при неочевидных признаках заболевания и неясных трактовках результатов обследования. Обратитесь в Центр урологии и андрологии по телефону: +7 (495) 230-00-01.
Какие причины способствуют пиелонефриту?
Заболевание, возникшее при отсутствии анатомического препятствия для эвакуации мочи, считается первичным острым пиелонефритом, возникшем почти без причины на фоне переохлаждения организма.
Соответственно, причиной вторичного воспаления почек становится болезнь, создающая препятствие оттоку мочи. Возглавляют список причин анатомические аномалии мочеточников, сужение их после травмы или блокадой камнем. Способствует развитию восходящей инфекции цистит, заброс мочи из мочевого пузыря – рефлюкс, а также застой мочи в пузыре при заболеваниях предстательной железы, опухоли или неврологических нарушениях мочеиспускания.
Приводящие к воспалению почек факторы риска
При наличии препятствия нормальному оттоку мочи существуют факторы, при которых вероятность развития инфекции мочевыводящих путей усугубляется. Причины практически те же, что помогают инициации острого цистита:
Какие урологические причины могут привести к пиелонефриту?
На пять женщин с воспалением почек приходится только один мужчина, у него чаще всего причиной болезни становятся типично урологические проблемы:
- Состояние после урологической операции вообще, когда снижается иммунитет, и установка катетера в мочевой пузырь в частности;
- Нейрогенный мочевой пузырь, лечение которого пока не столь результативно;
- Блок оттока мочи по мочеточнику камнем или сужением после травмы.
Что обещает тяжелое течение заболевания?
Не всегда эффективность терапии пиелонефрита обусловлена только чувствительностью микроорганизмов к лекарствам и правильностью лечебных мероприятий, есть группа причинных факторов, которые ухудшают терапевтические перспективы:
- Беременность, во-первых, растущая матка мешает пассажу мочи; во-вторых, есть существенные ограничения по использованию лекарственных средств; в-третьих, пресловутые гормональные изменения.
- У мужчин пиелонефрит течет хуже, потому что возникает в пожилом возрасте на фоне неустранимых урологических проблем и сопутствующих болезней.
- Иммунные нарушения, особенно ВИЧ, помогают развиться инфекции с нетипичным возбудителем, который принципиально не является патогенными.
- Сахарный диабет, вышедший из-под контроля, и аутоиммунные болезни с поражением соединительной ткани. В принципе любое хроническое заболевание ухудшает прогноз почечной инфекции.
Возможная профилактика воспаления почек
- Важно не переохлаждаться, лечить острые инфекции горла и носа и разнообразные бактериальные процессы.
- Лечить гнойные процессы, поскольку возможен занос кровью и лимфой болезнетворных микроорганизмов в почечную паренхиму.
- Сахарный диабет не пускать на самотек, он может натворить смертельных бед.
- Хорошо бы не допускать патологических препятствий нормальному току мочи. Если это всё-таки случилось, то необходимо как можно быстрее провести лечение и восстановить пассаж.
С этим могут помочь специалисты Центра урологии клиники Медицина 24/7, владеющие всеми современными лечебными методиками, рекомендованными ведущими зарубежными центрами.
Какие антибиотики могут назначить без анализа?
В большинстве случаев возбудителем инфекции у обычного человека, проживающего не в общежитии или интернате, становится кишечная палочка. Поэтому на первом этапе могут назначить цефалоспорины 3 поколения, к которым у микроорганизма нет устойчивости. Может быть достаточно одного препарата, при непереносимости цефалоспоринов пациентом рекомендуются резервные препараты.
У ослабленных сопутствующим сахарным диабетом пациентов часто причиной острого пиелонефрита становится стафилококк, чувствительный к ципрофлоксацину и другим средствам. Во всех случаях не применяются токсичные с избирательным действием на почки – нефротоксичные препараты, преимущественно выводящиеся печенью. Дополнительно назначаются внутривенные растворы, улучшающие обменные процессы в почках и восполняющие дефицит жидкости.
Читайте также:





