Периферический и центральный рак легкого макропрепарат
Рак легких занимает первое место в структуре онкологической патологии, при чем данная патология имеет очень высокий уровень летальности.
Рак легких полиэтиологическое заболевание. Причиной данной патологии выступают множество факторов. Некоторые из нельзя изменить, но многие – человек может самостоятельно скорректировать.
Факторы, не зависимы от человека:
- Возраст;
- Пол;
- Генетика;
- Хронические воспалительные заболевания легких;
- Радиация и др.
- Алкоголь;
- Курение;
- Наркотики;
- Работа, связанная с асбестом, топливом, асфальтом и т.п.
- Проживание условиях повышенного загрязнения воздуха и др.
Ученые так же не последнюю роль в развитии онкологической патологии отдают вирусам, бактериям и др.
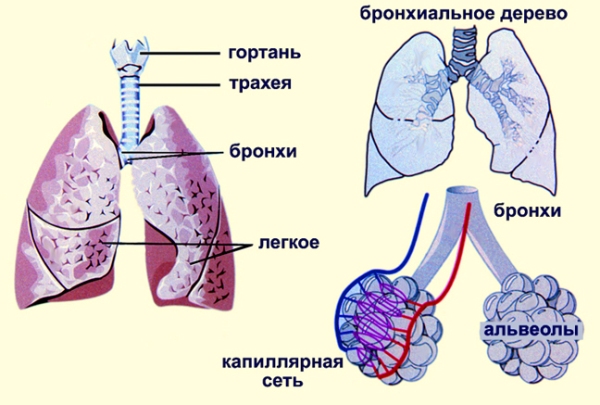
В зависимости от локализации рак легких разделяют на центральный, периферический и смешанный. Центральный рак легкого самая распространенная локализация, которая встречается около шестидесяти процентов случаев. Центральный рак левого легкого диагностируется реже чем правого. Мужчины подвержены данной патологии порядком сильнее.
Классификация рака легких основана на гистологическом строении. Центральный рак легких развивается из эпителия бронхов. Различают эпидермоидный, мелкоклеточный, крупноклеточный, смешанный рак легких и аденокарциному. От гистологии в частности зависит и прогноз, например, мелкоклеточный рак считается самым агрессивным, а плоскоклеточный рак растет медленнее остальных.
Центральный рак легких клинико-анатомически разделяют на экзо- и эндофитный, а также узловой и разветвленный. В отличии от периферического, центральный рак легкого довольно быстро дает клиническую симптоматику. Диагностировать его можно рентгенологическими методами с последующей гистологией.
Лечение центрального рака легких проводится данными методами:
- Оперативное лечение;
- Лучевая терапия;
- Химиотерапевтическое лечение.
Нередко методы комбинируют. При необходимости применяют широкий спектр медикаментозных средств для купирования симптомов.
Прогноз при центральном раке легкого зависит от многих критериев. Например, когда у пациента центральная опухоль правого легкого и очаги множественные при отсутствии лечения – прогноз крайне неблагоприятный. В случае ранней диагностики и эффективного лечения – высока вероятность ремиссии и выздоровления.
Врачи Юсуповской больницы занимаются всесторонним лечением как периферического рака правого легкого, так и левого. Кроме специфического лечения, доктора дают рекомендации по питанию, модификации образа жизни, распорядку дня и т.п. В случае хирургического лечения занимаются предоперационной подготовкой, проведением операции и разрабатывают программу восстановительного периода.
Симптомы центрального рака легкого
В отличии от периферического рака, который практически всегда бессимптомный, центральный рак легкого имеет выраженную клиническую картину. Ранее всего появляются симптомы центрального рака легких, которые характерны практически для всех онкологических заболеваний. Это слабость, усталость, сонливость, низкая трудоспособность, плохой аппетит, снижение массы тела и др. Больные не обращаются к врачу, списывая все на переутомление, недосыпание, чрезмерные нагрузки.
С прогрессированием центрального рака легких появляются специфические симптомы:
- Кашель;
- Боль за грудиной;
- Загрудинный дискомфорт;
- Выделение мокроты;
- Одышка;
- Усиливаются общие онкологические симптомы и др.
Кашель сначала носит эпизодичный характер, но далее становится надсадным, приступообразным, появляется желеподобная яркая мокрота. Капли крови или прожилки – диагностическая находка для каждого врача.
Одышка при центральном раке легких в начале появляется при физической нагрузке, далее – толерантность к нагрузке снижается и в итоге она беспокоит даже в покое.
При развитии центрального рака легких возможны так же возникновение осложнений, в виде легочного кровотечения, плеврита, синдрома сдавления полой вены и др.
Диагностика центрального рака легкого
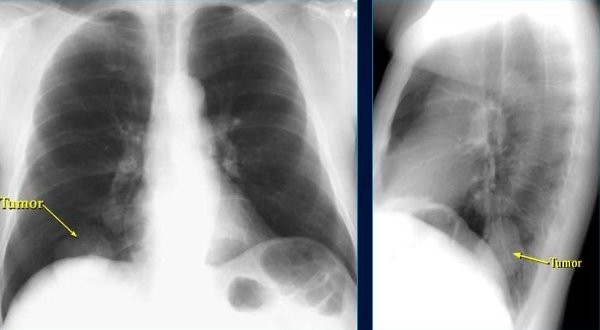
Клиническая картина центрального рака легких быстро наталкивает доктора на мысль о более глубокой диагностике. Центральный рак легкого можно диагностировать с помощью флюорографии, рентгенографии и КТ, МРТ, ПЭТ. Для установления морфологической структуры необходимо проведение бронхоскопии с обязательным взятием для биопсии опухолевой ткани. В случае оперативного лечения центрального рака легких макропрепарат так же передается в патологоанатомическую лабораторию для дальнейшего исследования.
Рентгенография – оптимальный метод для исключения или подтверждения необходимости дальнейшего обследования. Лучевая нагрузка при данном методе намного ниже чем при КТ и флюорографии. Рентгенограмма при центральном раке легких не устанавливает диагноз, а позволяет выявить признаки опухолевого процесса. К ним относится:
- Снижение вентиляции;
- Узел у корня;
- Эмфизема или ателектаз и т.п.
Качество оборудования, его срок эксплуатации играют далеко не последнюю роль, поэтому необходимо со всей серьезностью отнестись к выбору медицинского учреждения.
Клинические рекомендации при центральном раке легкого
Клинические рекомендации для пациентов при центральном раке легкого заключаются еще и в отказе от вредных привычек, проветривании помещений, устранении раздражителей и т.п. Пациентам необходимо рационально питаться, так как для лечения онкологических процессов необходим большой запас энергии.
Ассоциация онкологов России разработала клинические рекомендации по диагностике и лечению центрального рака легких.
Необходимость в разработке этих рекомендаций возникла в связи динамическим увеличением количества заболеваемости раком легких. Алгоритмы диагностики, наиболее эффективные комбинации препаратов, рекомендации по ведению предоперационного и восстановительного периодов – изложены в одном документе. Задача врача – корректно подобрать необходимое конкретному пациенту и учесть индивидуальные особенности.
Юсуповская больница – современная многопрофильная больница, оборудована новым оборудованием. Все доктора –высокоспециализированные, а палаты – комфортабельные. Лечением центрального рака легких врачи Юсуповской больницы занимаются долгое время и полагаясь на опыт и знания добиваются очень хороших результатов.
Периферический рак легкого затрагивает мелкие бронхи. Вокруг опухолевого узла располагается неравномерная лучистость, что характеризует обычно быстрорастущую низкодифференцированную опухоль. Бывают также опухоли полостной формы с неоднородными областями распада.
- Подробнее о периферическом раке легких
- Факторы риска
- Стадии и классификация заболевания
- Симптоматика заболевания
- Диагностирование болезни
- Лечение периферического рака легкого
- Народные способы лечения
- Диета
- Осложнения при периферическом раке легких
- Сколько живут при таком диагнозе
Подробнее о периферическом раке легких
Опухоль, расположенная на отдалении от корня легких, возникающая из мелких бронхов, их ветвей, альвеол, представляет собой периферическое образование в легком. Симптомы этого вида рака проявляются лишь на стадии прорастания опухоли в плевру, крупные бронхи и грудную стенку. На долю этой формы рака приходится 12-37% всех видов рака легких у взрослых. Если сравнивать частоту диагностирования центрального вида рака и периферического, то получится, что периферический вид развивается в легких в два раза реже.
Ведущие клиники в Израиле



К наиболее частым местам развития периферического рака относятся верхние доли легкого (70% случаев), нижние доли (23%), средняя часть правого легкого (7%). Рак левого легкого встречается намного реже, но имеет более агрессивное течение. Код заболевания по МКБ10 – С34.
Женщины подвергаются такому заболеванию реже, чем мужчины, что можно объяснить меньшим количеством курящих среди них.
Опасность онкологии легких периферической локализации состоит в продолжительном скрытом, бессимптомном течении и диагностировании на неоперабельной стадии.
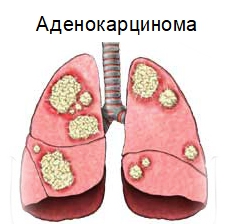
По гистологии этот тип рака чаще всего классифицируется как плоскоклеточный рак или бронхоальвеолярная аденокарцинома.
Факторы риска
Основные факторы, влияющие на частоту возникновения периферического рака, делят на:
- генетические;
- модифицирующие.
О генетической предрасположенности идет речь, когда пациент имел в истории болезни злокачественные опухоли других локализаций, или у него имеются родственники, имеющие злокачественное образование в легких. Но этот фактор риска не считается обязательным.
Чаще всего формирование периферического рака легких происходит под влиянием экзогенных и эндогенных факторов.
К первому типу факторов можно отнести:
- влияние на легкие аэрогенных канцерогенов (к примеру, присутствующих в дыме сигарет – никотин, аммиак, частицы дегтя, пиридиновые соединения и прочие). Процент риска возникновения рака зависит от продолжительности, способа курения, количества ежедневно выкуриваемых сигарет;
- загрязнение индустриальными выбросами, пылью, газами воздушной среды;
- производственные канцерогены, длительное контактирование с ними (графитовая и цементная пыль, асбест, соединения мышьяка, хрома, никеля и прочие).
К эндогенным факторам относят заболевания легких (хронический бронхит, ограниченный пневмосклероз, туберкулез, пневмония, бронхит курильщика), которые встречаются в анамнезе у большинства пациентов с периферическим раком легких.
Чаще всего болезнь диагностируется у лиц после 45 лет. В патогенезе таких опухолей базовая роль отдается дисплазии эпителия небольших бронхов и альвеолярного эпителия. Неоплазии формируются из альвеолоцитов II типа, клеток Клара, реснитчатых, базальных, бокаловидных эпителиоцитов бронхов.
* Получив данные о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Стадии и классификация заболевания
Периферический рак, как и многие онкологические заболевания, развивается в 4 стадии:
1 стадия — новообразование имеет размер в пределах 3 см, находится в паренхиме легкого;
2 стадия – опухоль величиной 3-6 см, она находится в пределах доли легкого, могут быть одиночные метастазы в бронхопульмональных лимфоузлах;
3 стадия – присутствует опухоль размером больше 6 см, которая распространяется за границы доли. На локальном участке она способна прорастать в грудную стенку, диафрагму, а во внутригрудных лимфоузлах диагностируются множественные метастазы;
4 стадия – идет прорастание неоплазии в диафрагму, грудную стенку, органы средостения на большом участке, определяются отдаленные метастазы, раковый плеврит, карциноматоз плевры.
Кроме деления на стадии, заболевание разделяют на 3 клинические формы:
- пневмониеподобную. Данная форма периферического рака легкого формируется в легочной паренхиме. Характерным симптомом является: инфильтрирующий рост, по гистологии эта форма представляет собой аденокарциному, а клиническое течение похоже на вялотекущую пневмонию;
- узловую. Эта форма развивается из терминальных бронхиол, и первые признаки проявляются только после вовлечения в раковый процесс больших бронхов и соседних тканей;
- рак верхушки легкого (рак Панкоста). Особенностями расположения верхушечного рака легких объясняют втягивание в процесс ребер, шейного и плечевого нервных сплетений, позвоночника и сопутствующую клиническую симптоматику.
К этим трем базовым формам можно добавить:
- полостную форму, макропрепарат которой представляет собой псевдокавернозную полость распада в толще узла;
- кортико-плевральный рак, происходящий из плащевого слоя, стелящегося вдоль позвоночника по плевре и прорастающего в ткани стенки грудины.
Симптоматика заболевания
Периферический рак легкого продолжительное время протекает без клинических симптомов. На бессимптомной стадии заболевание может обнаруживаться при флюорографии. Явная симптоматика возникает на поздних стадиях. Течение различных форм рака имеет свои клинические особенности.
При узловой форме заболевания симптоматика проявляется при сдавливании или прорастании плевры, сосудов, более крупных бронхов и прочих структур. На данной стадии возникают одышка, постоянный кашель с мокротой и прожилками крови, болевые ощущения в грудной клетке.
- повышение температуры;
- беспричинная слабость;
- уменьшение массы тела.
Возможно формирование паранеопластического синдрома – остеоартропатии, деформации пальцев на руках и пр.
При пневмониеподобной форме наблюдается симптоматика, подобная проявлениям типичной острой пневмонии — синдром интоксикации, фебрильная лихорадка, влажный кашель с обильной мокротой пенистого характера, возможно развитие экссудативного плеврита.

Рак Панкоста можно описать тремя признаками: опухоль располагается в верхушке легкого, присутствует синдром Горнера, есть выраженные болевые ощущения в зоне надплечья.
Симптом Горнера наблюдается при прорастании шейного нижнего симпатического ганглия и сопровождается сужением зрачка, птозом, нарушением потоотделения, надключичными болями со стороны поражения. Болевые ощущения способны распространяться на весь плечевой пояс, отдаваться в руку, наблюдается онемение пальцев, слабость кистевых мышц. При прорастании возвратного гортанного нерва может наблюдаться осиплость голоса. Возникающие боли при верхушечном раке легкого следует дифференцировать от болей при остеохондрозе и плексите.
В запущенных случаях этот периферический рак может сопровождаться синдромом верхней полой вены, плевральным выпотом, медиастинальным компрессионным синдромом, неврологическими нарушениями.
Диагностирование болезни
Продолжительный период бессимптомного развития болезни без ранних признаков значительно усложняет раннюю диагностику. Важную роль в диагностировании играют такие методы исследования:
- бронхография;
- рентгенография;
- КТ легких.
На бронхограмме видны ампутации мелких бронхов, сужение бронхиальных ветвей. Бронхоскопия при периферическом раке легкого менее информативна, чем при центральном, но в некоторых случаях помогает визуализировать косвенные признаки роста опухоли (стеноз бронха), провести трансбронхиальную биопсию и эндобронхиальную ультразвуковую диагностику.
Проведение цитологического анализа мокроты или бронхоальвеолярных смывов может подтвердить опухолевый характер патологии.
Дифференциальная диагностика проводится с туберкулезом, эхинококкозом, кистой легкого, абсцессом, лимфогранулематозом, доброкачественной опухолью легкого, затяжной пневмонией, мезотелиомой плевры.
Лечение периферического рака легкого
Клинические рекомендации по лечению зависят от стадии, на которой было выявлено заболевание. Большей эффективностью обладает комбинированное лечение, состоящее из хирургической операции, дополненной химиотерапией или лучевой терапией.
Для стадии 1 или 2 проводится иссечение легкого посредством лобэктомии или билобэктомии. При раке верхушки легкого резекция имеет свои нюансы и дополняется резекцией сосудов, ребер, лимфаденэктомией и пр. При распространенной форме заболевания проводится расширенная пневмонэктомия.
К народным способам лечения пациенты прибегают, если отсутствует эффект от классических методов или для улучшения результатов и ускорения процесса выздоровления.

Хорошо зарекомендовали себя такие народные рецепты лечения, как:
- настойка из корней лопуха. Корень лопуха – 50 г заливают водкой 500 мл и настаивают полторы-две недели. Пьют настойку по 1 ч. ложке до еды трижды в день;
- препарат с использованием барсучьего жира. Для приготовления средства смешивают барсучий жир, сок алоэ, мед. Это средство употребляют перед едой по 1 ст. ложке трижды в день.
Соблюдение диеты при раке легкого является обязательным составляющим терапии. Питание должно быть сбалансированным по наличию витаминов и минералов, помогать нормализации метаболизма, минимизировать побочные эффекты от лучевой и химиотерапии.
Обязательным является отказ от вредных продуктов питания и пересмотр меню в сторону полезных блюд.
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Осложнения при периферическом раке легких
Формирование вторичных очагов поражения является неизбежным процессом при запущенном раке. Метастазирование данного типа рака происходит такими путями:
- лимфогенный;
- гематогенный;
- контактный.
Последствиями ракового процесса являются обструкция бронхов, легочные кровотечения, пневмония, распад опухоли с интоксикацией организма.
Сколько живут при таком диагнозе
Прогноз выживаемости зависит от стадии процесса, когда было диагностировано заболевание, радикальности лечения, типа опухоли по гистологии, степени дифференцирования опухоли.
После проведения операции и постоперационного лечения средняя 5-летняя выживаемость при 1 стадии составляет 60%, при 2 – около 40%, при 3 – менее 20%. При определении опухоли на 4 стадии прогноз неутешителен.
Видео по теме:
Периферический рак лёгкого – это атипичный онкологический процесс, развивающийся в лёгких и представляющий серьёзную опасность для жизни и здоровья человека (код по МКБ-10 – С34.9). Раковое новообразование формируется из тканей мелких бронхов, причём захватывается бронхиола. Заболевание опасно тем, что ранний признак патологии органов проявляется в период прорастания раковых клеток в крупные бронхи и плевру. Диагностировать онкологическую болезнь удаётся случайно при проведении диагностических мероприятий по поводу других отклонений (делается рентгенограмма) либо направленно. Однако выявить злокачественный процесс можно лишь на поздних этапах. Прогноз в подобном случае неутешителен.
Причины развития рака лёгкого
Периферический рак лёгкого образуется из бронхов 4-6 порядка, охватывается мельчайшая ветвь, не связанная с просветным путём бронха. Пульмонология отмечает, что периферия онкологии диагностируется в 10-35% всех выявляемых опухолевых образований лёгких. В большинстве случаев указанный периферический рак верхней доли располагается в 70% случаев, и редко возникает в нижней доли – 23%. Также наблюдаются редчайшие ситуации, когда периферийный рак в 7% случаев расположен в средней доле правого лёгкого. Патология левого встречается очень редко.
Повышенная опасность данной онкологии заключается в продолжительном бессимптомном развитии. Зачастую патология органов выявляется в запущенной степени при неоперабельности опухоли. Гистологическое строение периферийного образования лёгких представляет бронхоальвеолярная (альвеола) аденокарцинома либо плоскоклеточный рак. Появление указанного типа новообразования обуславливают следующие причины:

- Употребление табачной продукции – важнейшая причина, провоцирующая атипичное заболевание лёгочных тканей. Табачный дым содержит множество вредоносных веществ, оказывающих на организм человека канцерогенное действие.
- Окружающие природные условия – загрязнение воздуха, проникающее в человеческое тело. Лёгкое заполняется пылью, сажей и продукцией распада топлива.
- Вредные рабочие условия – постоянное пагубное воздействие большого объёма пыли провоцирует развитие склероза тканей органа. Патология обладает высоким шансом преобразоваться в злокачественный тип.
- Асбестоз – состояние организма, наблюдаемое в результате вдыхания частиц асбеста.
- Генетическая предрасположенность.
- Патологические отклонения лёгких – причина регулярного развития воспалительного процесса, повышающего вероятность формирования онкологического течения в организме. Вирусные бактерии способны проникать в ткань и провоцировать атипичное развитие в организме.
Симптомы наличия лёгочной онкологии
Клинические симптомы периферического вида онкологии сближаются с признаками центрального типа, когда раковая болезнь достигает поздней стадии. Опухоль успевает распространиться на крупный бронх и суживает бронхиальный просвет. Данная стадия атипичного течения характеризуется схожими результатами физикального обследования независимо от формы рака. Рентгенологическое исследование при ателектазе выявляет тень периферического онкологического очага.
При периферийном виде нароста опухоль распластается по плевре, образуя плевральный выпот. Изменение периферийной разновидности в центральный тип онкологии отмечается в результате охвата в процессе крупных бронхов. При этом атипичная клетка материала органа остается незаметной длительное время. Развивающаяся лёгочная патология вызывает характерные симптомы, заставляющие обратить на себя внимание – усиленный кашель, выделение мокроты, кровохарканье, выделение кровяных примесей, одышка, карциноматоз плевры с выпотом в плевральный отдел.
При раке бронхов схожая первая симптоматика проявляется и при развитии осложнений воспалительного течения в лёгочных тканях (пневмониеподобный тип). Поэтому рекомендуется систематически проходить флюорографию. Процедура помогает вовремя обнаружить подозрительное патологическое течение в лёгких. Симптомы, указывающие на развитие периферийного типа опухоли:
- Одышка – метастазирование раковых клеток, распространяющееся в лимфатические узлы, вызывает нарушения с дыханием.
- Болезненные ощущения в грудной области – при этом меняется характер болезненного проявления совместно с движением болевых очагов.
- Длительный кашель, возникший без понятной причины.
- Выделение мокротных слизей.
- Увеличение размеров лимфатических узлов.
- Если раковая ткань распространяется в полости верхней части лёгкого или на корень органа, может сдавливаться верхняя полая вена. Параллельно онкологическое новообразование воздействует на области сплетения шейного отдела. Со временем развиваются характерные неврологические признаки.
- Повышается температура тела.
- Недомогание.
- Общая слабость в теле.
- Вялое состояние.
- Быстрая утомляемость.
- Понижается работоспособность у человека.
- Понижение либо потеря аппетита.
- Уменьшение веса тела пациента.
- В отдельных ситуациях появляются болезненные ощущения в костях и суставных структурах.
Стадии развития и классификация опухоли лёгких
Независимо от разновидности периферического онкологического процесса в лёгких (плоскоклеточный или узловой) раковое новообразование подразделяется в течении на клинические стадии. Каждая степень подразумевает интенсивность выраженности признаков онкологии и уровень распространённости поражённого очага. Первая стадия представляет собой начало формирования патогенного образования. Опухоль характеризуется маленькой величиной и не успевает прорасти в структуры лимфатических узлов и близрасположенные материалы.
Опухолевый процесс протекает без специфических проявлений. При второй степени величина опухолевого нароста разрастается, а патогенная клетка распространяется ближе к клеткам лимфатических узлов. Однако поражённые ткани на втором этапе не проникают в лимфу. Симптомы на данной стадии не проявляются.
При выявлении злокачественного образования на второй стадии прогнозируется положительный результат. Вовремя проведённое лечение помогает докторам устранить раковую опухоль и предупредить распространённость метастазов. Однако диагностируется опасная болезнь случайно. Человек отправляется на рентген либо флюорографию для проверки собственного здоровья.
Третья стадия представляет собой прорастание патогенных клеток в близрасположенные материалы и лимфатические узлы. На указанном этапе возникают первые симптомы. Симптоматика здесь не отличается специфичностью проявления. Пациент может лечить другое отличное от онкологии заболевание. У человека даже не возникает подозрений о наличии в организме плоскоклеточного рака либо другой разновидности периферической опухоли лёгких.
Четвёртая стадия описывает распространение метастазов по органам и тканям, заполняющее человеческий организм. В большинстве случаев злокачественный рак лёгкого выявляется при достижении четвёртой степени развития. Поэтому прогноз выживаемости и выздоровления неблагоприятный. Признаки онкологического течения на указанном этапе выражены сильно.
Установить точный и окончательный диагноз не представляет труда. Врач назначает рентген для установления месторасположения поражённого очага и определения размерности опухолевого нароста. Для выбора подходящей и эффективной методики лечения онкологическую болезнь важно проклассифицировать по видам. Классификация лёгочного рака зависит от интенсивности проявления атипичности тканей.
1 стадия – раковое новообразование отличает мелкий размер. Отсутствует распространение патогенных клеток на грудную клетку и в лимфатические узлы:
- 1А – величина менее 3 см;
- 1Б – размерность варьируется в пределах от 3 и до 5 см.
2 стадия – отмечается ускоренное прогрессирование патогенного очага:
- 2А – размер поражения от 5 до 7 см;
- 2Б – величина не изменяется, однако поражённые клетки располагаются вблизи с лимфатическими узлами.
3 стадия – опухоль прорастает в глубинные слои органов и близрасположенных материалов:
- 3А – рак охватывает соседние органы и лимфоузлы. Размер более 7 см;
- 3Б – раковая клетка распространяется в диафрагму и лимфу с обратной области грудного отдела.
4 стадия – опухолевое новообразование полноценно захватывает весь организм.
Диагностика
Продолжительное время развитие периферического рака лёгкого без проявления характерной симптоматики осложняет раннее диагностирование опасной болезни. Физикальные методы на начальной стадии протекания онкологии не предоставляют достаточную информативность. Поэтому основной функционал в выявлении патологического недуга отходит к лучевым диагностическим способам. Диагностика лёгочной опухоли затруднительна из-за схожих рентгенологических признаков с множеством прочих болезней. Обнаружить периферический рак лёгких помогают следующие диагностические мероприятия:
- Рентгенологическое исследование – центральный диагностический метод для определения злокачественных процессов в организме. Часто указанное обследование проходят из-за наличия различных проблем. В конечном результате человек сталкивается с раком лёгкого. Опухолевое образование характеризуется небольшим размером патогенного очага на периферической области органа дыхания.
- Компьютерная томография (КТ) и МРТ – диагностические методы, гарантирующие наибольшую точность конечных результатов. Способы исследования помогают создать чёткую картину лёгких у пациента и полноценно осмотреть развивающиеся патогенные образования. Применение специальных программ предоставляет лечащим докторам возможность осматривать получившиеся изображения в разнообразных проекциях и получать максимально возможный объём информации.
- Биопсия – осуществляется устранением частички тканей с дальнейшим выполнением гистологического исследования. Когда лечащий врач тщательно изучит полученную поражённую ткань через макропрепарат, сможет установить злокачественность развития опухолевого нароста.
- Бронхоскопия – обследование дыхательных путей и бронхов пострадавшего человека из внутренней полости органа с применением специфичных приборов. Так как опухолевое новообразование способно локализоваться в удалённых отделах с централизацией в области лёгких, информация, полученная через проведение указанной процедуры, меньше, чем при развивающемся у человека центральном раке лёгких.
- Цитологическое исследование мокроты – помогает определить атипичность тканей и прочие признаки, указывающие на диагноз болезни.
Методы лечения онкологии
Лечится периферический тип злокачественной опухоли, учитывая форму новообразования и стадии, когда был диагностирован онкологический процесс (плоскоклеточная, мелкоклеточная, узловая и полостная типология). Мелкоклеточная форма требует консервативное лечение с применением химических медикаментозных средств. Прочие виды, выявленные на начальной стадии, удаётся вылечить при помощи оперативного вмешательства. Удаляется опухоль, и в дальнейшем назначается химиотерапия. При возможности удаётся обойтись без процедуры химиотерапии.
В медицинской практике представлено 4 современных метода лечения раковой болезни лёгких:
- оперативное воздействие;
- лучевая терапия;
- химиотерапия;
- радиохирургия.
В большинстве в лечении онкологии применяются такие типы хирургических манипуляций – удаление опухолевого тела, иссечение поражённой части, полноценное устранение лёгкого. Либо врач выполняет оперативную резекцию опухоли совместно с поражёнными материалами, куда успели проникнуть поражённые клетки. Лучевая терапия назначается при обнаружении патологии на последних этапах развития.
Лучевое лечение и химиотерапия в комплексном использовании помогают увеличить продолжительность жизни пациента при мелкоклеточном типе новообразования независимо от стадии выявления патогенного очага в организме. Терапия лучевым воздействием показывает положительный эффект при назначении серьёзной терапевтической методики на ранних стадиях.
Химиотерапевтическая процедура заключается в использовании противоракового средства:
- Винкристин;
- Цисплатин;
- Этопозид;
- Блеомицин;
- Паклитаксел;
- Гемцитабин;
- Нитрозометилмочевина.
Проводится химиотерапия в качестве дополняющего и вспомогательного мероприятия к оперативным процедурам и лучевому воздействию. Также химиотерапевтические методы применяются, если имеются противопоказания к осуществлению указанных лечебных методик. Химическая терапия продолжается в течение 6 курсов с промежутками времени в 21-28 дней. Полноценное рассасывание опухолевого нароста наблюдается в редких случаях.
Подобное явление характерно для 5-25% пациентов, и появляется серьёзное улучшение в состоянии и самочувствии больных. При комбинировании химиолечения с лучевой терапией, независимо от одновременного либо последовательного осуществления, удаётся достичь положительного результата. Химическая терапевтическая процедура подразумевает возможность аддитивного эффекта и синергизма, исключая побочные эффекты от токсичного воздействия. Комбинированная терапия представляет собой разновидность лечения, заключающую в себе радикальный, оперативный и прочий метод влияния на патогенный процесс в поражённой области.
Комбинированный способ представляется применением двух разнообразных по характеру проявления и интенсивности воздействия эффектов, оказываемых на местные и регионарные поражённые очаги. Сочетание схожих лечебных методик заполняет ограниченность отдельных применяемых способов. Важно понимать, что комбинированную терапию можно проводить, лишь когда лечение выполняется по согласованному плану, продуманному и расписанному в период диагностирования онкологической болезни, охватившей дыхательный орган. Плоскоклеточный рак диагностируется на поздней стадии. Поэтому выполнение операции редко отличается целесообразностью.
В подобных ситуациях врач прописывает химио- и лучевое лечение. При проведении оперативного вмешательства для удаления патогенного очага в органе зачастую появляются осложнения, приводящие к летальному исходу среди пациентов. Если операция проведена хорошо, существует риск рецидива патологии. При определении новообразования на начальной стадии вероятность выживаемости составляет 50%. Если раковое образование выявили на втором этапе, выживаемость среди больных снижается до 30%. Третья стадия отводит на выздоровление 10%. А четвёртая степень онкологии отражает неутешительный прогноз.
Человек лишается надежды на полноценное излечение. Люди живут сегодняшним днём, ожидая прогнозируемого исхода. Поэтому рекомендуется систематически проходить врачебные осмотры, профилактические исследования и делать рентгенографию либо флюорографию. Профилактика и клинические рекомендации помогут на ранних этапах выявить атипичные процессы в теле человека.
Читайте также:

