Переходноклеточный рак с плоскоклеточной метаплазией
Переходноклеточный рак — это злокачественная опухоль, которая развивается из клеток переходного эпителия, локализующегося преимущественно в органах мочевыделительной системы. Другое название данного вида опухоли — уротелиальный рак.
- Причины возникновения и факторы риска
- Симптоматика
- Классификация
- Диагностика
- Лечение
- Восстановление
- Осложнения
- Прогноз
- Профилактика
Причины возникновения и факторы риска
- Наличие производственных вредностей, в частности контакт с ароматическими аминами и их производными. Переходноклеточный рак может возникнуть через 20 лет после контакта с химическими канцерогенами.
- Курение табака. Табачный дым в 2,5-7 раз увеличивает вероятность развития переходноклеточного рака.
- Хронический цистит, вызванный шистосомозом — эндемичным заболеванием, распространенным в северной Африке.
- Хронические бактериальные инфекции верхних мочевыводящих путей и мочевого пузыря.
- Мочекаменная болезнь.
- Длительный прием некоторых лекарственных препаратов, в частности анальгетиков.
Симптоматика
Как правило, самым первым симптомом переходноклеточного рака является гематурия — примесь крови в моче. Если ее мало, моча может не менять цвет или приобретать розовый оттенок. При выраженной гематурии моча будет красной, в ряде случаев со сгустками крови. При обильных кровотечениях может развиться тампонада мочевого пузыря с острой задержкой мочи.
Хронические кровотечения приводят к развитию анемии. Это сопровождается бледностью кожных покровов, слабостью, ухудшением качества ногтей и волос, снижением уровня гемоглобина в общем анализе крови.
По мере разрастания опухоли, больных начинают беспокоить явления дизурии: учащенное мочеиспускание, императивные позывы, чувство неполного опорожнения мочевого пузыря. Вскоре возникает боль. Сначала она присутствует при наполненном мочевом пузыре и во время мочеиспускания, но затем становится постоянной и локализуется над лонной костью, в области поясницы или промежности.
При раке мочеточника может возникнуть задержка оттока мочи с развитием гидронефроза. Это может приводить к отекам, симптомам интоксикации, развитию артериальной гипертензии и хронической почечной недостаточности.
Классификация
Переходноклеточный рак классифицируют по степени злокачественности. Здесь выделяют 4 группы:
- Высокодифференцированный переходноклеточный рак.
- Умереннодифференцированный переходноклеточный рак.
- Низкодифференцированный рак.
- Недифференцированный рак.
Соответственно увеличение злокачественности идет по нарастающей. Наиболее благоприятный прогноз — при опухолях высокой степени дифференцировки, и, соответственно, наиболее агрессивным течением отличаются недифференцированные формы переходноклеточного рака.
Диагностика
Для диагностики переходноклеточного рака применяют следующие методы:
- УЗИ мочевого пузыря и забрюшинного пространства. Информативность метода зависит от размера опухоли. Лучше всего выявляются новообразования размером более 5 см. Их обнаруживают в 82% случаев. При меньших размерах их удается выявить только у 38-40% больных.
- Уретроцистокопия — осмотр поверхности мочевого пузыря и частично мочеточников с применением специальных эндоскопических инструментов. С его помощью можно определить количество новообразований, их размер и локализацию, взять биопсию из измененных участков и составить карту мочевого пузыря. Увеличить диагностическую способность позволяет фотодинамическое исследование после окрашивания 5-аминолевуленовой кислотой. Этот метод позволяет обнаружить карициномы in situ, которые могут быть незаметны при обычном освещении. Также повысить точность диагностики переходноклеточного рака позволяют такие эндоскопические технологии как NBI (узкополосная визуализация с применением волн синего и зеленого спектров), лазерная конфокальная микроскопия, Raman спектроскопия и др.
- Еще одним методом обнаружения плоскоклеточного рака является цитологическое и/или молекулярно-генетическое исследование осадка мочи. Используется BTA stat Test и BTA TRAK Test, NMP 22, FISH, определение антигенов рака мочевого пузыря, теломеразы мочи и др.
- Для диагностики рака мочеточников применяют мультидетекторную компьютерную урографию, которая позволяет построить 3D модель мочеточников и определить места их сужения. При невозможности проведения данного исследования назначают МРТ.
Лечение
Радикальное излечение переходноклеточного рака может быть достигнуто только с помощью хирургического вмешательства, объем которого зависит от степени инвазии опухоли. Если это немышечноинвазивное новообразование, выполняют резекцию пораженного фрагмента органа, например, трансуретральную резекцию мочевого пузыря или мочеточника.
При мышечноинвазивной опухоли мочевого пузыря необходимо полное удаление пораженного органа с окружающими тканями: удаляют сам пузырь, околопузырную клетчатку, простату, матку с придатками, лимфатические узлы и, при необходимости, часть уретры. При поражении мочеточника удаляется почка, сам мочеточник и частично мочевой пузырь (зависит от локализации). При удалении мочевого пузыря производятся различные виды пластических операций по формированию ортотопического мочевого пузыря.
Если новообразование нерезектабельно, или проведено нерадикально, проводят паллиативные операции. Например, выводят на кожу уретерокутанеостому (мочеточники) или нефростому. В этом случае моча будет отводиться в специальный контейнер или мешок, крепящийся к стоме.
При переходноклеточном раке может применяться локальная или системная химиотерапия. Локальная предполагает инстилляции химиотерапевтических препаратов в мочевой пузырь и мочеточник. Ее обязательно проводят после органосохраняющих операций. В дальнейшем, по показаниям инстилляции могут повторяться. Системная химиотерапия показана после нерадикального лечения, а также при высоких рисках развития рецидивов и образования микрометастазов.
В рамках иммунотерапии при переходноклеточном раке используются инстилляции вакцины БЦЖ. Изначально она разрабатывалась и применялась для профилактики туберкулеза. Но была показана ее эффективность и для стимуляции противоопухолевого иммунитета при терапии переходноклеточного рака.
Лучевая терапия может применяться в рамках радикального лечения, адъювантной и неоадъювантной терапии.
Восстановление
Период восстановления после лечения рака мочевыводящих путей занимает несколько месяцев. В это время заживают послеоперационные раны, пациент учится ухаживать за стомой или опорожнять неоцистис (искусственный мочевой пузырь). Более подробные рекомендации даст лечащий доктор с учетом особенностей проведенного лечения.
Осложнения
При отсутствии лечения переходноклеточного рака развиваются следующие осложнения:
- Сдавление опухолью стенки мочеточника, нарушение оттока мочи и гидронефроз. В тяжелых случаях развивается почечная недостаточность вплоть до уремии — отравления организма продуктами обмена белка, которые в норме должны выводиться с мочой.
- Опухоли больших размеров склонны к распаду, что приводит к кровотечениям и присоединению инфекции. В результате развиваются циститы и пиелонефриты. Моча приобретает гнойных характер.
- В ряде случаев опухоль прорастает в тазовые органы — матку, прямую кишку, влагалище. В результате образуются свищи, сопровождаемые характерной симптоматикой, например, выделением мочи из влагалища, хроническими вагинитами и др.
Прогноз
Прогноз при раке мочевыводящих путей зависит от инвазивности опухоли, степени ее дифференцировки и общего состояния на момент первичного лечения. В случае неинвазивных опухолей, излечения удается достичь в 80-85% случаев. При инвазивном раке этот процент колеблется в пределах 15-20. Химиотерапия хоть и не дает возможности устранить злокачественный процесс, но позволит его стабилизировать на какое-то время.
Профилактика
Профилактика рака мочевыводящих путей заключается в применении следующих мероприятий:
- Отказ от курения.
- Использование средств защиты при работе с профессиональными вредностями и бытовой химией.
- Своевременное лечение заболеваний мочевыделительной системы.
- Использование чистой питьевой воды.
Кроме того, для профилактики переходноклеточного рака стоит соблюдать принципы здорового питания, а также поддерживать физическую активность на должном уровне.
Переходноклеточный рак
Среди злокачественных эпителиальных новообразований мочевого пузыря переходноклеточный рак встречается наиболее часто. В его генезе ведущая роль принадлежит камбиальным элементам переходного эпителия, которые, малигнизируясь, могут сохранить определенную способность к созреванию. В переходноклеточном раке они достигают разной степени дифференцировки. Макроскопически такие опухоли напоминают цветную капусту. Как правило, они характеризуются папиллярным ростом и соединяются со стенкой мочевого пузыря ножкой различной толщины. По мере снижения степени дифференцировки переходноклеточных опухолей характер роста их меняется от папиллярного (экзофитного) к инфильтрирующему (эндофитному) без папиллярного компонента. При этом обычно наблюдается некоторая асинхронность между степенью дифференцировки клеточных элементов опухоли и глубиной прорастания стенки мочевого пузыря. Часто опухоли, характеризующиеся выраженной атипией клеток, не прорастают в подслизистый слой стенки мочевого пузыря.
Степень зрелости опухолей определяет клиническое течение, прогноз заболевания, а также метод лечения. Гистохимические и ультраструктурные особенности опухолевых клеток зависят от степени их зрелости. На основании степени зрелости опухолевых клеток целесообразно выделять высоко- и умереннодифференцированный переходноклеточный рак.
Переходноклеточный высокодифференцированный рак характеризуется папиллярным ростом и обычно редко прорастает в базальную мембрану. Опухоль имеет вид разветвленных ворсинчатых разрастаний, иногда напоминающих папиллому. Ворсинки опухоли отличаются широким эпителиальным слоем — более 6 рядов клеток. Ряды не везде четко выражены. Опухолевые клетки варьируют по величине и форме, хотя в целом и сохраняют полярность и правильное расположение. Часть ядер гиперхромна, расположение их нарушено. В гиперхромных ядрах обнаруживается два ядрышка и более. Ядерно-цитоплазматическое соотношение нарушается в сторону увеличения ядра. Встречаются фигуры митоза. Наряду с обычными светлыми клетками у базальной мембраны ворсинок опухоли содержатся веерообразно расположенные удлиненные тонкие клетки (как единичные, так и группами) с веретенообразным гиперхромным ядром и узким ободком базофильной цитоплазмы — так называемые темные клетки. Строма новообразований обычно обладает слабо или умеренно выраженной воспалительной реакцией.
В переходноклеточном высокодифференцированном раке сохраняются некоторые ультраструктурные особенности, характерные для переходного эпителия, в частности разделение опухолевых клеток на базальные, промежуточные и покровные. Однако среди перечисленных клеточных элементов преобладают опухолевые клетки, близкие по ультраструктуре к базальным эпителиальным.
В клетках высокодифференцированного рака количество первичных и вторичных лизосом заметно уменьшается. При этом степень их электронной плотности варьирует. Иногда обнаруживаются разрушенные (как бы опустошенные) лизосомы.
Гранулярная эндоплазматическая сеть сохранена. Заметно возрастает количество свободных рибосом в цитоплазме. Встречаются изолированно расположенные тонофибриллы. Содержание гликогена высокое. Пластинчатый комплекс хорошо развит. Ядра несколько увеличены. Для многих опухолевых клеток характерны инвагинации ядерной мембраны и неравномерное распределение хроматина с тенденцией к его скоплению вблизи ядерной мембраны.
Переходноклеточный высокодифференцированный рак по своим гистохимическим свойствам иногда напоминает переходноклеточную папиллому. Особенно это касается содержания и распределения гликогена в ворсинках опухоли. По направлению-к поверхностным слоям клеток размеры гликогенных включений увеличиваются, и содержание гликогена в высокодифференцированном раке такое же высокое, как и в переходноклеточной папилломе. В базальной мембране ворсинок и в межклеточных пространствах обнаруживаются нейтральные гликозаминогликаны.
В базально расположенных раковых клетках выявляется наиболее высокое содержание ДНК, цитоплазматической и особенно ядрышковой РНК, постепенно уменьшающееся по направлению к поверхностным слоям. Уровень нуклеиновых кислот в высокодифференцированном раке, по сравнению с папилломой, достоверно возрастает.
В темных клетках содержание нуклеиновых кислот более высокое, чем в остальных. В цитоплазме их отмечается накопление нейтральных и кислых несульфатированных гликозаминогликанов.
В цитоплазме клеток высокодифференцированного переходноклеточного рака наблюдается высокая активность диафораз. В базальных клетках активность ферментов такая же высокая, как и в переходном эпителии. Лишь в более поверхностных слоях клеток активность диафораз несколько снижается и колеблется от высокой до умеренной и от умеренной до слабой. В цитоплазме поверхностно расположенных клеток опухоли преобладают диффузные отложения диформазана. Часто встречаются клетки с полиморфными крупными глыбками продукта реакции.
По сравнению с папилломой в высокодифференцированном раке отмечается некоторое перераспределение гидролитических ферментов. В то же время активность АТФ-азы и кислой фосфатазы в отдельных наблюдениях возрастает до умеренной. При этом кислая фосфатаза локализуется, помимо цитоплазмы, в кариоплазме и ядрышках.
Переходноклеточный умереннодифференцированный рак обычно сохраняет папиллярную форму, характеризуется инфильтрирующим ростом. Ворсинки имеют широкий эпителиальный слой, в котором ряды клеток почти не дифференцируются.
В клетках переходноклеточного умереннодифференцированного рака органоспецифичность выражена в меньшей мере, чем в структурных единицах высокодифференцированного рака. Однако местами в опухоли еще четко определяются ультраструктурные особенности покровных, промежуточных и базальных клеток переходного эпителия. Преобладают клеточные элементы, соответствующие по ультраструктуре базальным клеткам.
Опухоли характеризуются неоднородностью клеточных популяций. Рядом расположенные клетки в разной степени сохраняют полярность цитоплазмы. При этом чаще встречаются эпителиальные элементы, полярность которых вообще не определяется. Цитоплазматическая мембрана таких клеток местами сглажена, а местами неравномерно складчатая, с беспорядочно расположенными микроворсинками. Десмосомы встречаются реже, чем в высокодифференцированных новообразованиях.
Некоторые авторы указывают, что в процессе дисплазии цитоплазматическая мембрана опухолевых клеток претерпевает определенные изменения, приводящие к нарушению ее целостности. При этом утрачивается способность клеток тесно контактировать друг с другом. Упомянутые особенности, проявляющиеся наиболее ярко при умереннодифференцированном переходноклеточном раке, способствуют усилению контакта опухолевых элементов с мочой, что в конечном итоге приводит к гибели отдельных опухолевых клеток.
При умереннодифференцированном переходноклеточном раке часто встречаются изолированно или группами расположенные темные клетки. Феномен темных клеток в различных новообразованиях человека изучается относительно недавно. Согласно современным представлениям, в переходноклеточных опухолях мочевого пузыря по мере снижения их дифференцировки количество темных клеток возрастает. Поэтому их количество необходимо учитывать при уточнении степени зрелости данных новообразований. Некоторые особенности ультраструктурной организации темных клеток также могут служить косвенным показателем степени зрелости новообразований. С усилением атипии светлых элементов опухоли возрастает полиморфизм и темных клеток.
В установлении степени зрелости переходноклеточного рака определенное значение придается появлению в опухоли очагов плоскоклеточной или железистой метаплазии, что является следствием изменения морфологических потенций соматических клеток в результате их передетерминации и последующего отбора, приводящего к формированию новой клеточной популяции.
Переходноклеточный умереннодифференцированный рак существенно отличается от высокодифференцированного гистохимическими особенностями. Так, несмотря на одинаковый принцип распределения гликогена в данных новообразованиях, содержание его в переходноклеточном умеренно-дифференцированном раке мочевого пузыря достоверно снижается, а уровни ДНК, цитоплазматической и ядрышковой РНК, сульфгидрильных групп белка достоверно возрастают но сравнению с высокодифференцированным раком. При этом наиболее высокая концентрация ДНК, РНК, а также SH- и SS-групп белка отмечается в клетках опухолей, инфильтрирующих стенку мочевого пузыря, а также в темных клетках, где содержатся кислые (преимущественно несульфатированные) гликозаминогликаны.
Строма опухолей обладает выраженной воспалительной реакцией, отличается накоплением в разрастающихся ретикулярных волокнах кислых несульфатированных гликозаминогликанов, уровень которых особенно возрастает в строме опухолей с инфильтрирующим ростом. По сравнению с высокодифференцированным раком, в строме достоверно повышено содержание кислых гликозаминогликанов. В зонах коллагенообразования отмечается также повышенная концентрация нейтральных гликозаминогликанов.
При гистологической оценке переходноклеточного рака иногда отмечают наличие в одной и той же опухоли различных по степени зрелости зон. Встречаются опухоли, в которых, наряду с участками высокодифференцированного, выделяются зоны умереннодифференцированного рака. Это затрудняет диагностику переходноклеточного рака.
Рак мочевого пузыря – злокачественное образование, которое образовывается на слизистой или в стенках мочевого пузыря. Самой распространенной формой рака мочевого пузыря является переходноклеточный рак (берет свое развития из переходного эпителия мочевых путей) его еще называют уротелиальным раком мочевого пузыря.
Несмотря на то, что на переходноклеточный рак мочевого пузыря приходится порядка 90% всех раковых опухолей этого органа, он считается не агрессивной формой онкологии и метастазы образовывает редко в сравнении с иными его видами. По степени дифференцировки он относится к высокодифференцированным опухолям с низкой степенью злокачественности.
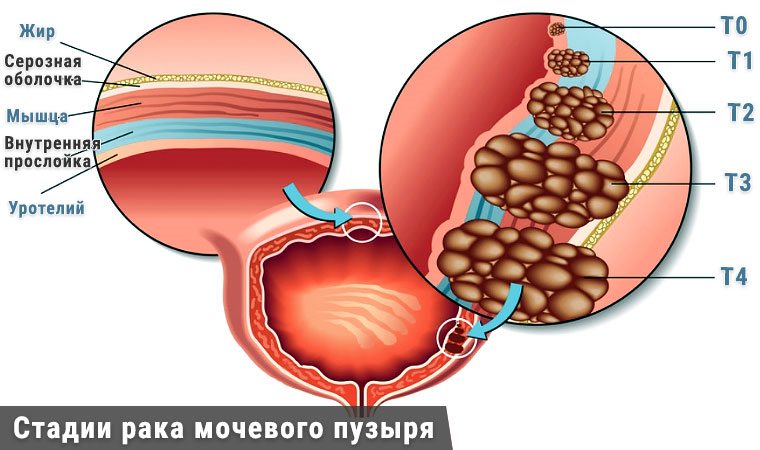
По степени распространения переходноклеточный рак подразделяется на:
- поверхностный. Поражается только слизистая оболочка органа;
- инвазивный. Опухоль проникает в ткани мышц;
- метастатический. Раковые клетки током крови и лимфы распространяются по всему организму. В ходе прогрессирования заболевания поражаются тазовые и забрюшинные лимфатические узлы. Также опухоль дает метастазы в лёгкие, печень и кости.
Однако, существует еще одна нулевая или начальная степень развития опухоли. Характеризуется она тем, что раковые клетки находятся в пассивном состоянии, и не развиваются.
Причины возникновения
В настоящее время точные причины развития переходноклеточного рака мочевого пузыря не выявлены, существуют лишь факторы риска, которым подвластно спровоцировать развитие недуга.
Также стоит отметить, что в группу риска попадают люди, которые подвергаются воздействию ароматических аминов, а также страдающие хроническим циститом.
Не стоит исключать и тот факт, что у мужчин риск развития переходноклеточного рака выше в 3 раза, нежели у женщин. Обосновывается этот факт тем, что есть прямая связь между никотиновой зависимостью и риском заболеть. Прекращается курение, понижается риск.
Провоцируют возникновение переходноклеточного рака:
- промышленные канцерогены;
- хронические заболевания мочевыводящей системы;
- паразитарная инфекция;
- врожденные дефекты мочевого пузыря;
- подвержены заболеванию люди, которые проходили курс лучевой терапии по лечению иных заболеваний в области малого таза;
- сдерживание мочи;
- лекарственные препараты (например, циклофосфамид).
Симптомы и проявление переходноклеточного рака
Как правило, на первых стадиях, заболевание протекает без каких-либо симптомов и осложнений. Причиной тому маленький размер опухоли, которая находится на слизистом поверхностном слое мочевого пузыря. Выявить заболевание возможно с помощью проведения осмотров и сдачи анализов.
Первый и порой самый важный симптом переходноклеточного рака мочевого пузыря это гематурия – повышенное содержание крови в моче, которое сопровождается анемией. Это единственный симптом, который может возникнуть на ранних стадиях развития рака в мочевом пузыре. Гематурия проявляется изменения мочи в ярко-красный цвет. При обострениях возможны выделения в виде сгустков крови. Также может присутствовать учащенное, болезненное и затрудненное мочеиспускание.
Стоит отметить! Гематурия не всегда связана со злокачественной опухолью мочевого пузыря. Она может указывать на иные воспалительные процессы в мочевом пузыре.
Когда переходноклеточный рак мочевого пузыря развивается внутри органа, болезненные ощущения чаще всего проявляются при мочеиспускании, возникают ложные позывы и недержание мочи. Эти проявления возникают по причине увеличения онкоопухоли и тем самым уменьшения объема мочевого пузыря.
Если же опухоль находится в устье мочеточника, это может привести к серьезным осложнениям при мочеиспускании. Опухоль блокирует отток мочи, по этой причине могут возникнуть боли в области поясницы, и озноб. При локализации опухоли в районе шейки мочевого пузыря возникают симптомы дизурического характера. А именно: затрудненное, болезненное и слишком частое мочеиспускание. Также возникают болезненные ощущения внизу живота, которые отдаются в область половых органов и заднего прохода.
Переходноклеточный рак мочевого пузыря может привести к ряду других заболеваний мочеполовой системы.
А именно:
- уремии;
- циститу;
- пиелонефриту;
- пузырно-прямокишечным и пузырно-влагалищным свищам.
Симптомы рака мочевого пузыря не являются свойственными одному заболеванию. Такие же симптомы присутствуют при цистите, аденоме простаты, простатите, туберкулезе и мочекаменной болезни. При наличии вышеперечисленных симптомов необходимо незамедлительно обратиться за помощью к доктору для постановки точного диагноза.
Диагностика переходноклеточного рака мочевого пузыря
Диагностики рака мочевого пузыря направлена на:
- выявление или опровержение наличия в мочевом пузыре онкологического заболевания;
- при наличии онкоопухоли, определение точного ее месторасположения;
- изучение ее структуры;
- определение стадии развития злокачественной опухоли.
Методы диагностики переходноклеточного рака мочевого пузыря:
- Основным методом диагностики опухолей мочевого пузыря считается цистоскопия. Цистоскопия — эндоскопический осмотр полости мочевого пузыря. С ее помощью можно получить биопсийный материал для последующего его изучения под микроскопом на наличии атипичных клеток.
- Обязательным методом выявления рака считается бимануальная пальпация, но растущие небольшие опухоли внутрь пузыря, не прощупываются. Пальпируемое образование говорит о распространённом поражении мочевого пузыря.
Дополнительными методами диагностики являются:
- экскреторная урография;
- компьютерная томография брюшной полости;
- магнитно-резонансная томография;
- венография;
- лимфангиоаденография;
- ультразвуковое исследование.
Для выявления либо исключения наличия метастаз в легких проводят рентгенографию органов грудной клетки. При подозрении на метастазы в костях проводят рентгенографию костей.
Также требуется проведение лабораторной диагностики, которая включает:
- анализ мочи;
- биохимический и общий развернутый анализ крови;
- исследование крови на онкомаркеры;
- тест на наличие антигена ВТА.
Лечение переходноклеточного рака
Лечение переходноклеточного рака мочевого пузыря зависит от стадии развития заболевания. Лечение поверхностных и глубоко вросших опухолей имеет некое отличие.
- На стадии in situ проводится эндоскопическая цистоскопия — незначительная операция, которая проводится эндоскопом. Проводится она во время процедуры цистоскопии. Повторять операцию необходимо каждые 3 месяца на протяжении первых двух лет.
- На стадии Т1, что говорит о поверхностном раке мочевого пузыря применяют трансуретральную резекцию (ТУР) мочевого пузыря. Операция проводится через уерту.
- На стадии Т2 – проводят частичную резекцию мочевого пузыря. Дополняют ее химио и по необходимости лучевой терапией.
- На стадиях Т3 и Т4 при инвазирующих опухолях необходимо провести цистэктомию (полное удаление мочевого пузыря). Она проводится с тазовой лимфаденэктомией либо без нее. В дополнении к хирургическому вмешательству применяется химио и лучевая терапия. Проводятся они, как до, так и после проведения операции. Это необходимо, чтобы полностью избавиться от раковых клеток, которые могли остаться в ходе операции. После цистэктомии возможны кровотечения и болевые ощущения. На 3-4 стадии рака мочевого пузыря – опухоли свойственно распространиться на соседние органы. У мужчин могут быть поражены семенные пузырьки и предстательная железа, которые в ходе операции необходимо удалить. У женщин поражаются женские репродуктивные органы. Удаляется матка и яичники. Полное удаление направлено на минимизацию возникновения рецидивов.
После полного иссечения мочевого пузыря необходимо провести его пластику, то есть создать новый моченакопительный орган. Новый мочевой пузырь восстанавливаю при помощи силиконового протеза либо кишечника (используют тонкую или сигмовидную кишку).
В дополнении к оперативному вмешательству применяют химио и лучевое лечение.
Проведение внутрипузырной химиотерапии целесообразно на ранних этапах развития онкпроцесса. Она снижает риск развития рецидивов. Проводится она, как до, так и после проведения операции и является наиболее эффективным методом лечение распространенного рака мочевого пузыря.
Химиотерапия включает внутрипузырное или системное введение препаратов: в 100 мл. изотонического раствора натрия хлорида сроком на 1 ч вводят один из следующих препаратов:
- Цисплатин 60 мг. или Адриамицин 80 мг. 1 раз в месяц;
- Тиофосфамид 60 мг. 1 раз в неделю, 3 дозы;
- Митомицин С 40 мг. 1 раз в 2 мес.
Лучевая терапия применяется как дополнение к хирургическому лучению и химиотерапии.
В зависимости от степени распространения раковых клеток применяется внутренняя:
- Внутренняя (внутритканевая) лучевая терапия. Облучение осуществляется с помощью радиоактивных материалов, размещенных в области опухоли. Радиоактивный материал вводится через уретру или маленький разрез внизу живота. Для ее проведения используют радиоактивные гранулы, иглы, проволоку и др.
- Внешняя лучевая терапия. При наружном воздействии применяются специальные устройства, направляющие излучение на область, где располагается опухоль. Современные дистанционные способы лучевой терапии дают возможность сконцентрировать мощность излучения на опухоли и снизить воздействие радиационного излучения на окружающие здоровые ткани. Проводится данный вид лучевой терапии курсами 5 дней в неделю на протяжении 1-2 месяцев. Во время лучевой терапии проявляются следующие побочные эффекты: тошнота, быстрая утомляемость, проблемы, связанные с половыми органами и затруднение мочеиспускания.
Иммунотерапия подразумевает внутрипузырное введение Имурона (вакцина БЦЖ), который активно воздействует на иммунную систему мочевого пузыря в лечении онкологических заболеваний. Первый сеанс проведения иммунотерапии проводится через некоторое время после проведения операции и продолжается на протяжении нескольких недель. Проводят процедуру раз в неделю. Применяется иммунотерапия преимущественно на ранних стадиях развития онкологии. Для более эффективного результата могут быть применены несколько методов. Хотя биологический метод нетоксичен, все же имеются побочные эффекты: озноб, боль в мышцах и диарея.
После прохождения комплекса мероприятий по лечению переходноклеточного рака мочевого пузыря необходим постоянный контроль онкологи и уролога для своевременного выявления рецидива болезни. На протяжении длительного времени пациент по определенному графику сдает общий анализ и цитологическое исследование мочи, анализ крови, при необходимости выполняет цистоскопию и применяет рентгенологические методы.
Прогноз болезни для пациентов
При обнаружении онкологии мочевого пузыря на нулевой (0) стадии, при этом назначено своевременное адекватное лечение, выздоровление гарантировано у 98-100% пациентов.
Пятилетняя выживаемость пациентов составляет:
- на 1 стадии 70 — 80% пациентов;
- на 2 стадии 50 — 60% пациентов;
- на З стадии порядка 35 — 45% пациентов;
- на 4 стадии 20-30 % пациентов.
Симптомы переходноклеточного рака мочевого пузыря на разных стадиях развития имеют неспецифичный характер. Иногда они и вовсе не проявляются. Поэтому многие люди обращаются за медицинской помощью очень поздно.
Профилактика заболевания
Своевременное обращение к врачу и проведение различного рода анализов и УЗИ в профилактических целях позволяет выявить опухоль на ранних стадиях, благодаря чему, имеется возможность полного выздоровления. На сегодняшний день, еще не выявлена основная причина возникновения и развития раковых клеток. Врачи рекомендуют употреблять очищенную питьевую воду, желательно отказаться от курения и употребления спиртных напитков, избегать прямого контакта с радиоактивными и химическими веществами.
Читайте также:

