Острый лейкоз и грибковая инфекция
Эпидемиология кандидоза. Частота инвазивного кандидоза составляет 9—15 % при трансплантации гемопоэтических клеток крови (ТГКК), 1 — 13 % при острых лейкозах, 1—2 % при лимфомах, до 0,5 % при солидных опухолях. Из дрожжевых грибов наиболее частыми патогенами являются Candida albicans. Наблюдается тенденция к снижению частоты их выделения с 80-90 % (70-80-е годы) до 40-60 % (90-е годы).
Начиная с 90-х годов возрастает выделение Candida попalbicans: С. tropicalis, С. krusei, С. glabrata, С. kefyr, С. parapsilosis и др.. Одна из причин увеличения Candida non-albicans — проведение антифунгальной профилактики азоловыми препаратами. На долю инфекций, вызванных С. glabrata, приходится от 5 до 35 %, С. tropicalis — от 8 до 43 %.
С. lusitaniae, С. dubliniensis, С. guilliermondii относятся к редким патогенам. Высокая частота выделения Candida non-albicans при инвазивных микозах регистрируется прежде всего у больных с гемобластозами.
Определяющим фактором в развитии инвазивного кандидоза является длительность нейтропении. При нейтропении от 1 до 20 дней вероятность развития системного микоза не превышает 20 %, от 21 до 40 дней — 40 %, от 40 дней и более достигает 60 %. Другим не менее важным фактором возникновения инвазивного кандидоза является колонизация грибами слизистых оболочек.
Вероятность развития инвазивного кандидоза увеличивается, если при культуральном исследовании отделяемого со слизистых оболочек (рот, нос, влагалище, кишечник) определяются грибы рода Candida не из одного локуса, а из нескольких. Более значимым является выделение дрожжевых грибов в образцах, взятых из мест, не граничащих между собой (например, рост грибов в посевах изо рта и влагалища).
Это подтверждено в ряде исследований. Одно из них проведено P. Martino и соавт.. Системный кандидоз развился у 18 (32 %) из 56 больных при колонизации кандидами нескольких не граничащих между собой областей; только у 2 (1,2 %) из 170 пациентов при выявлении кандид из одного локуса и лишь у 1 (0,5 %) из 198 больных без признаков колонизации грибами.
Инвазивные микозы достоверно чаще регистрируются у больных с центральными венозными катетерами, находящихся на парентеральном питании, при терапии глюкокортикоидами. Чаще инвазивный кандидоз возникает у пациентов, которые получают антациды, Н2-блокаторы или иные средства, подавляющие кислотность желудочного сока, а также при длительном применении антибактериальных препаратов. Как правило, у больных с гранулоцитопенией имеется не один, а несколько факторов, потенцирующих развитие инвазивного кандидоза.
Кандидоз — это прежде всего эндогенная инфекция. Кандиды могут заселять кожу, слизистую оболочку ротоглотки, кишечник, транслокация их происходит, особенно при нейтропении, через поврежденный эпителий кишечника после курсов цитостатической терапии. Описаны случаи передачи кандид от больного к больному при длительном пребывании их в стационаре через предметы окружающей среды.
В крови грибы циркулируют непродолжительное время, затем, повреждая эндотелий, они внедряются в органы, вызывая образование небольших абсцессов.
Нейтрофилы, моноциты и макрофаги составляют основное звено защиты для макроорганизма от инвазии такими грибами, как Candida spp., Aspergillus spp., Mucor spp. Инфекции, вызванные этими грибами, встречаются прежде всего при нарушенном фагоцитозе, что является следствием заболевания или результатом цитостатической терапии.
Течение инвазивного микоза может быть стремительно быстрым в случае развития его при глубокой нейтропении и вялым, медленным при возникновении у больных с невыраженной нейтропенией или при заболеваниях, сопровождающихся дефектами функции нейтрофилов.
Клеточное звено иммунитета является ведущим в защите от инвазии грибами Cryptococcus neoformans, Histoplasma capsulatum и Coccidioides immitis. При дефектах клеточного иммунитета чаще возникает диссеминированный микоз, вызванный этими грибами, чем ограниченный в легких. Выраженное поражение грибами рода Candida слизистых оболочек в отличие от инвазивного кандидоза развивается также при дефиците клеточного иммунитета.
Выделяют следующие формы кандидоза:
• поверхностный — поражение кожи и слизистых оболочек (при нейтропении чаще диагностируют орофарингеальный и эзофагеальный);
• инвазивный кандидоз, который включает кандидемию, острый диссеминированный кандидоз, хронический диссеминированный кандидоз, кандидозное поражение одного органа.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый лейкоз образуется при злокачественной трансформации гемопоэтической стволовой клетки в примитивную недифференцированную клетку с аномальной продолжительностью жизни.
Лимфобласты (ОЛЛ) или миелобласты (ОМЛ) проявляют аномальную пролиферативную способность, вытесняя нормальную костномозговую ткань и гемопоэтические клетки, индуцируя анемию, тромбоцитопению и гранулоцитопению. Находясь в крови, они могут инфильтрировать различные органы и ткани, включая печень, селезенку, лимфатические узлы, центральную нервную систему, почки и гонады.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Код по МКБ-10
Симптомы острого лейкоза
Симптомы заболевания обычно начинают проявляться только за несколько дней или недель перед установлением диагноза. Нарушение гемопоэза вызывает наиболее часто встречаемые симптомы (анемию, инфекции, кровоподтеки и кровоточивость). Другие симптомы и жалобы не являются специфическими (например, бледность, слабость, недомогание, снижение массы тела, тахикардия, боли в груди) и обусловлены анемией и гиперметаболическим состоянием. Причину повышения температуры обычно не удается установить, хотя гранулоцитопения может приводить к развитию быстропрогрессирующих и потенциально угрожающих жизни бактериальных инфекций. Кровоточивость чаще проявляется в форме петехий, склонности к образованию подкожных кровоизлияний, носовых кровотечений, кровоточивости десен или нерегулярных менструаций. Гематурия и желудочно-кишечные кровотечения встречаются реже. Инфильтрация костного мозга и надкостницы может вызывать оссалгии и артралгии, особенно у детей с острым лимфобластным лейкозом. Первичное поражение центральной нервной системы или лейкозный менингит (проявляющийся головными болями, тошнотой, раздражительностью, параличом краниальных нервов, судорогами и отеком соска зрительного нерва) встречается редко. Экстрамедуллярная инфильтрация лейкозными клетками может приводить к лимфаденопатии, спленомегалии, гепатомегалии и лейкемидам (участки возвышения на коже или кожная сыпь без зуда).
Диагностика острого лейкоза
В первую очередь из обследований выполняются общий клинический анализ крови и мазок периферической крови. Наличие панцитопении и бластных клеток в крови указывают на острый лейкоз. Уровень бластных форм в крови может достигать 90 % на фоне выраженного снижения общего количества лейкоцитов. Несмотря на то что диагноз часто может быть поставлен по мазку периферической крови, должно быть выполнено исследование костного мозга (аспирационная или тонкоигольная биопсия). Бласты в костном мозге составляют от 30 до 95 %. При дифференциальной диагностике выраженной панцитопении необходимо иметь в виду такие нарушения, как апластическая анемия, дефицит витамина В12 и фолиевой кислоты, вирусные инфекции (такие как инфекционный мононуклеоз) и лейкемоидные реакции при инфекционных заболеваниях (такие как туберкулез), которые могут манифестировать в форме повышенного количества бластных форм.
Гистохимические, цитогенетические исследования, иммунофенотипирование и молекулярно-биологические исследования помогают дифференцировать бласты при остром лимфобластном лейкозе от острого миелобластного лейкоза или других патологических процессов. Проведение проточной цитометрии с анализом на моноклональные антитела, специфичные к В- иТ-лимфоцитам, миелоидным клеткам, помогает в дифференцировке лейкозов, что является основным моментом для выбора лечения.
Другие изменения лабораторных показателей могут включать гиперурикемию, гиперфосфатемию, гиперкалиемию или гипокалиемию, повышение уровня печеночных трансаминаз или лактатдегидрогеназы в сыворотке крови, гипогликемию и гипоксию. Люмбальная пункция и компьютерная томография головы выполняются у больных с симптомами поражения центральной нервной системы, В-клеточным острым лимфобластным лейкозом, высоким уровнем лейкоцитов крови или высокой лактатдегидрогеназы. Рентгенография органов грудной клетки выполняется при наличии объемного образования в средостении, в дополнение может производиться компьютерная томография. Оценить степень поражения селезенки и лейкемической инфильтрации других органов можно с помощью таких методов, как магнитно-резонансная томография, компьютерная томография, ультразвуковое исследование.

[10], [11], [12], [13], [14], [15], [16], [17], [18]
Что нужно обследовать?
Какие анализы необходимы?
К кому обратиться?
Лечение острого лейкоза
Целью лечения является достижение полной ремиссии, включающей разрешение клинической симптоматики, нормализацию количества клеток крови, нормализацию гемопоэза с числом бластных форм менее 5 % и элиминацию лейкозного клона. Хотя базисные принципы лечения при остром лимфобластном и миелобластном лейкозе схожи, режимы химиотерапии различаются. Необходимость в комплексном подходе, учитывающем клинические особенности больного и имеющиеся протоколы лечения, требует участия в терапии опытных специалистов. Лечение, особенно в ответственные периоды (например, индукция ремиссии), должно проводиться в специализированном медицинском центре.
Кровоточивость часто является следствием тромбоцитопении и обычно устраняется после трансфузии тромбоцитов. Профилактические трансфузии тромбоцитов выполняют при снижении тромбоцитов менее 10 000/мкл; у больных с триадой симптомов, включающей лихорадку, дис-семинированное внутрисосудистое свертывание, развившийся после химиотерапии мукозит, используют более высокий пороговый уровень, составляющий менее 20 000/мкл. При анемии (уровень гемоглобина ниже 80 г/л) производятся трансфузии эритроцитарной массы.
У больных с нейтропенией и иммуносупрессией отмечается тяжелое течение инфекций, которые могут быстро прогрессировать без проявления обычной клинической картины. После надлежащих анализов и получения культур у пациентов с лихорадкой или без нее и с количеством нейтрофилов менее 500/мкл необходимо назначить антибиотики широкого спектра действия, воздействующие на грамположительную и грамотрицательную флору (например, цефтазидим, имипенем, циластатин). Часто встречаются грибковые инфекции, особенно пневмонии, и их диагностика затруднительна, поэтому при неэффективности антибактериальной терапии в течение 72 часов должна быть назначена эмпирическая противогрибковая терапия. У больных с рефрактерным пневмонитом необходимо рассмотреть возможность наличия Pneumocystis jiroveci (ранее P. carinii) или вирусной инфекции, для чего необходимо выполнить бронхоскопию, бронхоальвеолярный лаваж и назначить соответствующее лечение. Часто необходима эмпирическая терапия, включающая триметоприм-сульфаметоксазол (ТМР-SMX), амфотерицин и ацикловир или их аналоги, часто с трансфузией гранулоцитов. Трансфузии гранулоцитов могут быть полезны у больных с нейтропенией и грамотрицательным или другим серьезным сепсисом, но их эффективность в качестве профилактического средства не доказана. У больных с индуцированной лекарственными препаратами иммуносупрессией и риском оппортунистической инфекции для профилактики пневмонии, вызванной P. jiroveci, необходимо назначить TMP-SMX.
Быстрый лизис лейкозных клеток в начале терапии (особенно при остром лимфобластном лейкозе) может вызвать гиперурикемию, гиперфосфатемию и ги-перкалиемию (синдром лизиса опухоли). Профилактика этого синдрома включает повышенную гидратацию (увеличение суточного потребляемого объема в 2 раза), ощелачивание мочи (рН 7-8) и мониторинг электролитов. Гиперурикемию можно снизить приемом аллопуринола (ингибитор ксантиноксидазы) или расбуриказы (реком-бинантная уратоксидаза) перед началом химиотерапии для уменьшения трансформации ксантина в мочевую кислоту.
Психологическая поддержка может помочь больным и их семьям преодолеть шок от болезни и трудности лечения этого потенциально опасного для жизни заболевания.
Прогноз при остром лейкозе
Излечение является реальной целью при остром лимфобластном и миелобластном лейкозе, особенно у молодых больных. У младенцев и пожилых больных, а также у больных с нарушением функции печени или почек, поражением центральной нервной системы, миелодисплазией или высоким лейкоцитозом (> 25 000/мкл) прогноз неблагоприятен. Выживаемость у не получавших лечения больных составляет обычно от 3 до 6 месяцев. Прогноз варьирует в зависимости от кариотипа.
Виды лейкозов - острые и хронические
Анатомия и физиология костного мозга
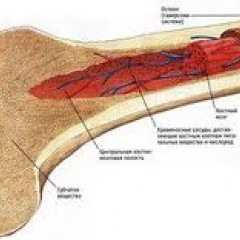
Костный мозг – это ткань находящаяся внутри костей, преимущественно в костях таза. Это самый главный орган, участвующий в процессе кроветворения (рождение новых клеток крови: эритроцитов, лейкоцитов, тромбоцитов). Этот процесс необходим организму, для того чтобы, заменить погибающие клетки крови, новыми. Костный мозг состоит из фиброзной ткани (она образует основу) и кроветворной ткани (клетки крови на разных этапах созревания). Кроветворная ткань включает 3 клеточные линии (эритроцитарный, лейкоцитарный и тромбоцитарный), по которым образуются соответственно 3 группы клеток (эритроциты, лейкоциты и тромбоциты). Общим предком этих клеток, является стволовая клетка, которая запускает процесс кроветворения. Если нарушается процесс образования стволовых клеток или их мутация, то нарушается процесс образования клеток по всем 3 клеточным линиям.
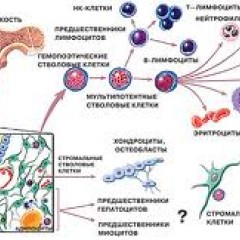
Эритроциты – это красные кровяные клетки, содержат гемоглобин, на нём фиксируется кислород, при помощи которого питаются клетки организма. При недостатке эритроцитов происходит недостаточное насыщение клеток и тканей организма кислородом, в результате чего проявляется различными клиническими симптомами.
Лейкоциты к ним относятся: лимфоциты, моноциты, нейтрофилы, эозинофилы, базофилы. Представляют собой белые клетки крови, они играют роль в защите организма и выработке иммунитета. Их недостаток вызывает снижение иммунитета и развитие различных инфекционных заболеваний.
Тромбоциты – это кровяные пластинки, которые участвуют в образовании тромба. Недостаток тромбоцитов приводит к различным кровотечениям.
Подробнее о видах кровяных клеток читайте в отдельной статье пройдя по ссылке.
Причины лейкоза, факторы риска
Симптомы различных видов лейкозов
- При острых лейкозахотмечаются 4 клинических синдрома:
- Анемический синдром: развивается из-за недостатка выработки эритроцитов, могут присутствовать множество симптомов или некоторые из них. Проявляется в виде усталости, бледности кожи и склер, головокружение, тошнота, быстрое сердцебиение, ломкость ногтей, выпадение волос, патологическое восприятие запаха;
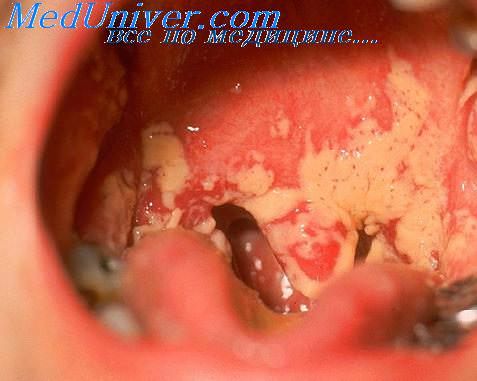
- Геморрагический синдром: развивается в результате недостатка тромбоцитов. Проявляется следующими симптомами: вначале кровотечения из десен, образование синяков, кровоизлияния в слизистые оболочки (язык и другие) или в кожу, в виде мелких точек или пятен. В дальнейшем при прогрессировании лейкоза, развиваются и массивные кровотечения, в результате ДВС синдрома (диссеминированное внутрисосудистое свёртывания крови);
- Синдром инфекционных осложнений с симптомами интоксикации: развивается в результате недостатка лейкоцитов и с последующим снижением иммунитета, повышение температуры тела до 39 0 С, тошнота, рвота, потеря аппетита, резкое снижение веса, головная боль, общая слабость. У больного присоединяются различные инфекции: грипп, пневмония, пиелонефрит, абсцессы, и другие;
- Метастазы - по току крови или лимфы опухолевые клетки попадают в здоровые органы, нарушая их структуру, функции и увеличивая их в размере. В первую очередь метастазы попадают в лимфатические узлы, селезёнку, печень, а потом и в другие органы.
Эритробластный острый лейкоз, поражаются клетки предшественницы, из которых в дальнейшем должны развиться эритроциты. Чаще встречается в пожилом возрасте, характеризуется выраженным анемическим синдромом, не наблюдается увеличение селезёнки, лимфатических узлов. В периферической крови снижено количество эритроцитов, лейкоцитов и тромбоцитов, наличие молодых клеток (эритробластов).
Монобластный острый лейкоз, нарушается выработка лимфоцитов и моноцитов, соответственно они будут снижены в периферической крови. Клинически, проявляется, повышением температуры и присоединением различных инфекций.
Мегакариобластный острый лейкоз, нарушается выработка тромбоцитов. В костном мозге при электронной микроскопии обнаруживают мегакариобласты (молодые клетки, из которых образуются тромбоциты) и увеличенное содержание тромбоцитов. Редкий вариант, но чаще встречается в детском возрасте и обладает неблагоприятным прогнозом.
Хронический миелолейкоз, усиленное образование миелоидных клеток, из которых образуются лейкоциты (нейтрофилы, эозинофилы, базофилы), в результате чего, уровень этих групп клеток будет повышен. Долгое время может протекать бессимптомно. Позже появляются симптомы интоксикации (повышение температуры, общая слабость, головокружение, тошнота), и присоединение симптомов анемии, увеличение селезёнки и печени.
Хронический лимфолейкоз, усиленное образование клеток - предшественниц лимфоцитов, в результате уровень лимфоцитов в крови повышается. Такие лимфоциты не могут выполнять свою функцию (выработка иммунитета), поэтому у больных присоединяются различные виды инфекций, с симптомами интоксикации.
Диагностика лейкоза
- Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
- Высокий АСАТ (норма до 39 Ед/л);
- Высокая мочевина (норма 7,5 ммоль/л);
- Повышение мочевой кислоты (норма до 400 мкмоль/л);
- Повышение билирубина ˃20мкмоль/л;
- Снижение фибриногена 30%;
- Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
- Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
- Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
- Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
- УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
- Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
Лечение лейкозов
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Использование солевых повязок с 10% солевым раствором (100 г соли на 1 литр воды). Намочить льняную ткань в горячем растворе, ткань немного сжимать, сложить в четверо, и накладывать на больное место или опухоль, закрепить лейкопластырем.
Настой из измельчённых игл сосны, сухая кожа лука, плоды шиповника, все ингредиенты смешать, залить водой, и довести до кипения. Настоять сутки, процедить и пить вместо воды.
Употреблять соки из красной свеклы, граната, моркови. Кушать тыкву.
Настой из цветков каштана: взять 1 столовую ложку цветков каштана, залить в них 200 г воды, вскипятить и оставить настаиваться на несколько часов. Пить по одному глотку на один приём, необходимо выпить 1 литр в день.
Хорошо помогает в укреплении организма, отвар из листьев и плодов черники. Кипятком примерно 1 литр, залить 5 ложек листьев и плодов черники, настоять несколько часов, выпивать всё за один день, принимать около 3 месяцев.
- Отдел гематологии и трансплантации костного мозга
Острые лейкозы делятся на лимфоидные и миелоидные в зависимости от исходной пораженной клетки-бласта.
Острый лейкоз – это заболевание, которое развивается стремительно, поскольку клетки в костном мозге делятся очень быстро. Следовательно, достаточно быстро появляются и симптомы болезни, но они настолько неспецифичные, что, как правило, проходит очень много времени, прежде чем пациент обратится в профильное медицинское учреждение. Симптомы острых лейкозов не отличаются в зависимости от их варианта, миелоидный или лимфоидный, и возникают вследствие неэффективного кроветворения. Среди них можно выделить основные:
Общие симптомы: повышение температуры тела, даже без очага инфекции; потливость, преимущественно по ночам; общая слабость, усталость, быстрая утомляемость; потеря веса без изменения питания.
Подходы к лечению острого лимфоидного и миелоидного лейкозов принципиально различаются, несмотря на применение химиотерапии и трансплантации костного мозга при обоих вариантах. Поэтому для выбора тактики лечения основным является установить разновидность острого лейкоза. Диагноз острого лейкоза устанавливается на основании изучения клеток костного мозга. Для этого выполняется пункция костного мозга и трепанобиопсия подвздошной кости. В отделении химиотерапии гемобластозов эта манипуляция выполняется как стационарным, так и амбулаторным пациентам и в среднем занимает 10 минут. Для установления варианта острого лейкоза проводится комплексное исследование бластных клеток костного мозга: морфологическое, цитохимическое, иммунофенотипическое, цитогенетическое и молекулярно-генетическое, а также при необходимости гистологическое и иммуногистохимическое исследования трепанобиоптата костного мозга. Необходимо полноценное обследование больного в дебюте заболевания, а также при каждом рецидиве для того, чтобы определить группу риска и выбрать адекватный план лечения, а также возможное использование таргетных (целенонаправленных) препаратов.
На начальном этапе лечения (если возможно) или при достижении ремиссии всем пациентам с диагнозом острого лейкоза проводится HLA- типирование и типирование по системе KIR периферической крови самого пациента и его сиблингов (родных братьев и сестер) как потенциальных доноров костного мозга. Типирование по двум системам наиболее полно характеризует совместимость донора и больного, а также определяет возможные исходы аллогенной трансплантации костного мозга. Это необходимо для того, чтобы врач имел полную информацию о терапевтических возможностях для каждого пациента.
Лечение пациентов острыми лейкозами проводится в соответствии с национальными и международными рекомендациями, используются современные системы стратификации риска, а также имеет место персонифицированный (индивидуализированный) подход.
Больных острым миелоидным лейкозом в дебюте заболевания сразу относят к благоприятной, промежуточной или неблагоприятной группе прогноза, что основывается от варианта острого миелоидного лейкоза и в зависимости от его молекулярно-цитогенетических свойств. Пациентам в низкой группе риска показана стандартная курсовая химиотерапия, которая обычно проводится в течение 8-12 месяцев. Больным в группе среднего риска при достижении ремиссии желательно выполнить аллогенную трансплантацию костного мозга, если есть полностью или частично совместимый родственный донор. Пациентам в группе высокого риска основной целью лечения является выполнение аллогенной трансплантации костного мозга в ранние сроки при достижении ремиссии. Если у больного нет родственного донора, то его направляют в центры, где имеется возможность провести трансплантацию костного мозга от полностью или частично совместимого неродственного донора.
Вне зависимости от варианта лейкоза пациенту предстоит длительное и тяжелое лечение с включением, помимо цитостатиков, противомикробных препаратов и переливание компонентов крови, порой сопровождающееся значимыми для качества жизни осложнениями. Поэтому также как и первичное обследование важен первичный контакт с лечащим врачом для того, чтобы пациент правильно понимал необходимость и целесообразность выбранного варианта лечения.
Хронический лимфолейкоз (ХЛЛ, лимфома из малых лимфоцитов или лимфоцитарная лимфома) – клональное лимфопролиферативное заболевание, характеризующееся пролиферацией и увеличением в периферической крови количества зрелых лимфоцитов на фоне лимфоцитарной инфильтрации костного мозга, лимфатических узлов, селезёнки и других органов.
Благодаря успехам в понимании биологии хронического лимфолейкоза и разработке детального молекулярно-цитогенетического тестирования, мы можем оказывать нашим пациентам индивидуализированную помощь. В некоторых случаях, лечение не требуется и тогда пациентам будет предоставлено тщательное динамическое наблюдение. При другом течение болезни наша команда сможет предоставить Вам инновационные методы терапии, включая новые таргетные препараты.

Лейкемия – это заболевание, относящееся к гемабластозу, в результате которого клетки костного мозга повсюду замещаются на злокачественные.
В крови при лейкемии появляются не только опухолевые лейкоциты, но и эритрокариоциты, и мегакариоциты. Кроме того, образование в крови избыточного числа лейкоцитов при такой патологии необязательно. Злокачественная опухоль активно разрастается и практически не контролируется организмом.
В основном лейкемия потенциально излечима, но при хронической форме в пожилом возрасте прогнозы не очень благоприятные. Однако патологическое течение заболевания можно контролировать в течение длительного периода.
Что это такое?
Лейкемия (лейкоз, рак крови, белокровие) – опухолевое заболевание кроветворной системы (гемобластоз), связанное с заменой здоровых специализированных клеток лейкоцитарного ряда на аномально измененные лейкозные клетки. Лейкемия характеризуется быстрой экспансией и системным поражением организма — кроветворной и кровеносной систем, лимфоузлов и лимфоидных образований, селезенки, печени, ЦНС и др. Лейкемия поражает и взрослых и детей, является наиболее часто встречающимся онкозаболеванием детского возраста.
При нормальном функционировании костного мозга и хорошем здоровье человека он вырабатывает:
- Эритроциты (кровяные тельца красного цвета) – выполняют транспортную функцию, доставляя к внутренним органам кислород и питательные вещества.
- Лейкоциты (белые клетки) – защищают организм от инфекционных болезней, вирусов и прочих чужеродных тел.
- Тромбоциты – обеспечивают свертываемость крови, что дает возможность избежать большой кровопотери при травмах.
В результате мутации клетки перерождаются в раковые и уже неспособны выполнять свои функции, что провоцирует развитие заболевания и вызывает ряд осложнений. Главной опасностью является то, что попадая в кровеносную систему, они начинают быстро и бесконтрольно делиться, вытесняя и заменяя здоровые.
Измененные кровяные клетки могут попадать во внутренние органы и вызывать в них патологические изменения. Часто это приводит к таким заболеваниям, как анемия, мигрень, артрит и др. Для развития лейкемии достаточно патологического изменения строения и структуры одной клетки и попадания ее в кровеносную систему. Вылечить болезнь и остановить распространение раковых кровяных крайне сложно и часто исход весьма печальный.
Причины
Что в действительности вызывает лейкемию, на данный момент достоверно неизвестно. Между тем, имеются определенные представления на этот счет, которые вполне могут поспособствовать развитию этого заболевания.
В частности это:
- Синдром Дауна, а также ряд других заболеваний с сопутствующими хромосомными нарушениями – все это также может спровоцировать острый лейкоз.
- Химиотерапия в адрес тех или иных видов рака также может стать причиной развития в будущем лейкоза.
- Наследственность, на этот раз, значительной роли в предрасположенности к развитию лейкемии не играет. Исключительно редко на практике встречаются случаи, при которых несколько членов семьи заболевают раком в порядке, характерном для выделения наследственности как фактора, его спровоцировавшего. И если случается, что такой вариант действительно становится возможным, то преимущественно он подразумевает под собой хронический лимфоцитарный лейкоз.
- Радиоактивное воздействие: отмечается, что те люди, которые подверглись такому воздействию в значительных объемах облучения, в большей мере рискуют приобрести острый миелобластный лейкоз, острый лимфобластный лейкоз или лейкоз миелоцитарный хронический.
- .Длительный контакт с широко используемыми в области химической промышленности бензенами, в результате воздействия которых, соответственно, повышается риск развития лейкозов определенных их типов. Кстати, бензены содержатся также в бензине и в сигаретном дыме.
Важно также отметить и то, что если вы определили по перечисленным факторам подверженность риску развития лейкемии, это вовсе не является достоверным фактом для обязательного ее развития у вас. Многие люди, отмечая для себя даже одновременно несколько актуальных из перечисленных факторов, с заболеванием, между тем, не сталкиваются.
Классификация
В зависимости от количества лейкоцитов в периферической крови выделяют несколько типов болезни. Это лейкемический, сублейкемический, лейкопенический и алейкемический лейкоз. По особенностям развития выделяют острую и хроническую патологии. На первую приходится до 60% случаев, при ней наблюдается быстрый рост популяции бластных клеток, которые не созревают.
Острый тип заболевания подразделяется на виды:
- лимфобластный – диагностирован в 85% случаев у заболевших детей 2–5 лет. Опухоль формируется по лимфоидной линии, состоит из лимфобластов;
- миелобластный – поражение миелоидной линии кроветворения, отмечен в 15% случаев у детей, больных лейкозом. При нем разрастаются миелобласты. Лейкоз этого вида делится на миеломонобластный, промиелоцитарный, монобластный, мегакариоцитарный, эритроидный;
- недифференцированный – характеризуется ростом клеток без признаков отличий, представлен однородными мелкими стволовыми бластами.
Болезнь развивается медленно, характеризуется избыточным ростом зрелых неактивных лейкоцитов. При лимфоцитарной форме заболевания развиваются В- и Т-клетки (лимфоциты, отвечающие за поглощение чужеродных агентов), при миелоцитарной – гранулоциты.
При классификации хронического лейкоза выделяют ювенильный, детский, взрослый типы, миеломную болезнь, эритремию. Последняя характеризуется лейкоцитозом и тромбоцитозом. При миеломном типе растут плазмоциты, нарушается обмен иммуноглобулинов.

Стадии лейкемии
При дифференцированных лейкемиях острого типа процесс протекает поэтапно и проходит три стадии.
- Начальная – симптомы выражены в незначительной степени, часто начальная стадия проходит мимо внимания больного. Иногда лейкемия выявляется при случайном исследовании крови.
- Стадия развернутых проявлений, с четкими клиническими и гематологическими признаками болезни.
- Терминальная – отсутствие эффекта от цитостатической терапии, выраженное угнетение нормального кроветворения, язвенно-некротические процессы.
Ремиссия при острой лейкемии может быть полной или неполной. Возможны рецидивы, каждый последующий рецидив прогностически более опасен, чем предыдущий.
Хронические лейкемии характеризуются более доброкачественным и длительным течением, периодами ремиссий и обострений. Различают три стадии хронической лейкемии.
- Хроническая стадия – характеризуется постепенно нарастающим лейкоцитозом, увеличением перепроизводства гранулоцитов, склонностью к тромбоцитозу. Болезнь на этой стадии, как правило, протекает бессимптомно или проявляет себя незначительно выраженными признаками гиперметаболизма, анемическим синдромом.
- Стадия акселерации – изменение картины крови, отражающее снижение чувствительности к проводимой и ранее эффективной терапии. У большинства больных нет новых характерных клинических симптомов или они выражены неотчетливо.
- Стадия бластного криза (острая стадия) – резкое снижение уровня эритроцитов, тромбоцитов и гранулоцитов, что приводит к появлению внутренних кровотечений, язвенно-некротических осложнений, развитию сепсиса.
Разрастание лейкозных клеток в органах и тканях приводит к серьезной анемии, тяжелым дистрофическим изменениям паренхиматозных органов, инфекционным осложнениям, геморрагическому синдрому.
При недиффиренцируемых и малодифференцированных формах лейкемии стадийность патологического процесса отсутствует.
Признаки лейкемии
При лейкемии можно выделить характерные признаки данного онкологического заболевания общего и местного проявления.
К этим симптомам лейкемии у взрослых можно отнести: быструю утомляемость и слабость; бессонницу либо постоянное желание спать; ухудшение концентрации внимания и памяти; бледность кожных покровов и тёмные круги под глазами; незаживающие раны; образование на теле различных гематом без видимых на то причин; кровотечения из носа; часто возникающие ОРВИ и инфекции; спленомегалию и увеличение лимфоузлов, а также печени, подъём температуры.
В лабораторных анализах крови выявляют понижение или повышение СОЭ, различного вида лейкоцитозы, тромбоцитопения и анемии.
Имеющийся один или несколько вышеперечисленных признаков ещё не говорят о лейкемии. А в целях исключения или подтверждения диагноза целесообразно обследоваться в специализированной клинике и проконсультироваться у профессионалов.
Острая форма
Наиболее распространенной формой острой лейкемии у взрослых является острый миелоидный лейкоз (AML). Распространенность этой болезни составляет 1 на 100 000 человек в возрасте от 30 лет и 1 на 10 000 человек в возрасте старше 65 лет. Причины возникновения острой миелоидной лейкемией у взрослых не до конца изучены.
Симптомы острых лейкемий у взрослых:
В ходе острой лейкемии очень важно быстрая ее диагностика и принятие немедленного лечения. Острая лейкемия, если ее не лечить, приводит, как правило, к смерти в течении нескольких недель.
Хроническая форма
Этот тип заболевания характеризуется медленным или умеренным течением (от 4 до 12 лет). Проявления болезни наблюдаются в терминальной стадии после метастазирования бластных клеток за пределы костного мозга. Человек резко худеет, у него увеличивается селезенка, развиваются гнойничковые поражения кожи, пневмония.
Симптомы в зависимости от вида хронического лейкоза:
- Миелобластный – учащенное или замедленное биение сердца, стоматит, ангина, почечная недостаточность.
- Лимфобластный – нарушение иммунитета, цистит, уретрит, склонность к гнойникам, легочные поражения, опоясывающий лишай.
Общими симптомами хронической лейкемии у взрослых являются специфические признаки:
- кровотечения – носовые, кожные, обильные менструации у женщин;
- кровоподтеки, которые появляются внезапно, без механических травм;
- суставные боли в зоне грудины, тазовой кости;
- хроническая лихорадка – появляется из-за того, что внутренние воспалительные процессы активизируют работу гипоталамуса, который ответственен за повышение температуры;
- кашель, заложенность носа, частые инфекции, вызванные снижением иммунитета;
- постоянная усталость, слабость, депрессия, которые возникают из-за падения уровня эритроцитов.
Осложнения
Многие из осложнений лейкоза зависят от уменьшения количества нормальных клеток крови, а также от побочных эффектов проводимого лечения.
К ним принадлежат частые инфекционные заболевания, кровотечения, снижение веса и анемия. Другие осложнения лейкемии связаны с ее специфическим типом. Например, в 3 – 5% случаев хронической лимфоцитарной лейкемии клетки трансформируются в агрессивную форму лимфомы. Еще одним потенциальным осложнением этого типа лейкоза является аутоиммунная гемолитическая анемия, при которой организм разрушает собственные эритроциты.
Синдром лизиса опухолей – это состояние, вызванное быстрой гибелью раковых клеток при проведении лечения. Он может развиваться при любом раке, включая и лейкоз с большим количеством патологических клеток (например, при острой лейкемии). Быстрое разрушение этих клеток приводит к высвобождению большого количества фосфатов, что может стать причиной метаболических нарушений и почечной недостаточности. У детей, которым проводят лечение острой лимфобластной лейкемии, могут развиваться отдаленные неблагоприятные эффекты, включая нарушения центральной нервной системы, замедление роста, бесплодие, катаракту, увеличение риска развития других видов рака.
Частота этих отдаленных осложнений изменяется в зависимости от возраста на момент лечения, типа и силы проводимой терапии.

Диагностика
В случае, когда есть подозрение на лейкоз, человека обязательно направляют в онкогематологический стационар. Пребывание дома при подобном заболевании или подозрении – строго противопоказано! В течении нескольких дней специалисты возьмут все необходимые анализы и выполнят все инструментальные исследования.
- Первым делом берут общий и биохимический анализ крови. В общем анализе при лейкозах часто отмечается анемия (сниженное количество эритроцитов и гемоглобина), тромбоцитопения (снижение количества тромбоцитов), количество лейкоцитов может быть как снижено, так и повышено. Иногда в крови можно обнаружить бластные клетки.
- Обязательно берут костный мозг и спинно-мозговую жидкость. Анализ костного мозга является самым важным, именно на его основании устанавливают или снимают диагноз лейкоза. Спинно-мозговая жидкость является зеркалом состояния центральной нервной системы. При обнаружении в ней бластных клеток применяются более интенсивные схемы лечения.
Все остальные исследования, такие как УЗИ, компьютерная томография, рентгенография являются дополнительными и необходимы для оценки распространенности процесса.
Лечение
Терапия лейкемии дифференцирована, выбор методов лечения зависит от морфологического и цитохимического типа заболевания. Основная задача комплексной терапии – избавление организма от лейкемических клеток.
Основные методы лечения лейкемии:
- химиотерапия – лечение различными комбинациями цитостатиков в высокой дозировке (полихимиотерапия);
- лучевая терапия;
- трансплантация костного мозга – пересадка донорских стволовых клеток (аллогенная трансплантация).
Существует 5 этапов проведения химиотерапии:
- Циторедуктивный предварительный этап лечения – проводят при первой атаке острой лейкемии.
- Индукционная терапия.
- Консолидация ремиссии (2–3 курса).
- Реиндукционная терапия (повторение этапа индукции).
- Поддерживающая терапия.
Для всех форм лейкемии характерно замещение нормальной ткани патологической тканью опухоли, форма лейкемии зависит от того, какая клетка составляет морфологический субстрат опухоли.
При хронической лейкемии в доклинической стадии достаточно общеукрепляющего лечения и постоянного наблюдения врача. При отчетливых признаках перехода заболевания в фазу акселерации и бластного криза проводят цитостатическую терапию. По особым показаниям применяют облучение лимфоузлов, кожи, селезенки, проводят спленэктомию. Хорошие результаты может давать аллогенная трансплантация костного мозга.
Профилактика
Специфической первичной профилактики лейкемии не существует, неспецифическая заключается в исключении воздействия на организм потенциальных мутагенных факторов (канцерогенов) – ионизирующей радиации, токсичных химических веществ и т. д.
Вторичная профилактика сводится к тщательному контролю состояния больного и проведению противорецидивного лечения.
Прогноз
Прогноз для жизни при лейкемии зависит формы заболевания, распространенности поражения, группы риска больного, сроков постановки диагноза, ответа на лечение и др.
Более плохой прогноз лейкемия имеет у пациентов мужского пола, у детей в возрасте старше 10 лет и взрослых старше 60 лет; при высоком уровне лейкоцитов, наличии филадельфийской хромосомы, нейролейкемии; в случаях запоздалой диагностики. Острые лейкемии имеют гораздо худший прогноз из-за стремительного течения и при отсутствии лечения быстро приводят к смерти. У детей при своевременном и рациональном лечении прогноз острой лейкемии более благоприятен, чем у взрослых. Хорошим прогнозом лейкемии считается вероятность 5-ти летней выживаемости 70% и более; риск рецидивов — менее 25% .
Хроническая лейкемия при достижении бластного криза приобретает агрессивное течение с риском летального исхода из-за развития осложнений. При правильном лечении хронической формы можно добиться ремиссии лейкемии на долгие годы.
Читайте также:

