Острый бронхит или рак
Рак легких против бронхита
С повышением уровня загрязнения и большим количеством людей, принимающих участие в курении, число людей, которым поставлен диагноз рака легких, неуклонно растет. Рак легких сейчас является основной причиной смертей из-за рака. Однако симптомы рака легких значительно отличаются от бронхита, который является одним из самых распространенных заболеваний хронических курильщиков.
Рак легких - это неконтролируемый и нескоординированный переросток легочной ткани. Рак может произойти в любой части легочной ткани. Медленно лишние клетки начинают отбирать питание, необходимое для здорового функционирования клеток. Это приводит к симптомам рака. Точная причина неизвестна, но повторяющееся раздражение клеток такими привычками, как курение табака или наркотиков, вдыхание токсичных паров на работе и т. Д., Очень сильно связано с раком легких. Бронхит - это воспаление дыхательных путей легких. Причинами являются курящий табак, вдыхание токсичных паров, загрязнение, заражение бактериями / вирусами / грибами и редко из-за дефицита фермента.
Симптомы обоих условий очень разные, хотя кашель является симптомом, который является общим для обоих. Симптомы, наблюдаемые при любом раке, таком как потеря веса, анорексия, слабость наблюдаются даже при раке легких. Симптомы, специфичные для рака легкого, - это хронический, обостряющийся кашель с или без мокроты, наличие крови в мокроте, боль в груди, одышка из пропорции к действиям или кусок, который нажимает на пищевую трубку, вызывая трудности с глотанием пищи. Бронхит проявляется как сильный кашель чаще всего с мокротой, лихорадкой, затруднением дыхания во время разговора / смеха и боли в горле. Иногда при кашле возникают боли в груди.
Чтобы исследовать рак легких, необходимо пройти анализ крови и процедуры визуализации. Для точной диагностики рака легких необходимы рентгенография грудной клетки, компьютерная томография грудной клетки, анализ крови, тесты функции легких и бронхоскопия. Идентификация стадии и типа рака потребует FNAC, то есть сбор проб из опухоли для патологической идентификации. После определения точного типа рака лечение может быть начато. Бронхит диагностируется рентгенограммой грудной клетки и анализом крови. Часто наблюдается количество лейкоцитов. Образец мокроты может быть собран для проверки на наличие инфекции. Мокроту можно культивировать, чтобы проверить чувствительность к антибиотикам для начала лечения.
Прогноз развития рака легких зависит от стадии рака. Если рак уже распространился за пределы ткани легкого или подвергся метастазированию в другие органы через кровоток, то прогноз становится хуже. Острый бронхит быстро оседает с лечением в течение 10-15 дней, но хронический бронхит, вызванный курением, никогда не может полностью излечиться, несмотря на строгую терапию.
Лечение рака легких - это удаление рака. Используя химиотерапию, лучевую терапию и хирургическое удаление, можно лечить рак. Бронхит лечится противовоспалительными препаратами, антибиотиками, отхаркивающими средствами и средствами для подавления кашля. Курение необходимо отказаться от первого уведомления, если желать лучшего здоровья.
Возьмите домашние указатели:
Рак легких является аномальным переростом легочной ткани. Симптомы возникают из-за симптомов давления, возникающих в результате роста или из-за ухудшения функции легких. Симптомы - это обострение, хронический кашель, одышка, потеря веса, анорексия и кашель крови. Бронхит - это воспаление легких, называемое бронхи. Симптомы - кашель с мокротой, лихорадкой, болью в груди и одышкой. Сильная история курения наводит на размышления. Диагноз обоих - по количеству крови и рентгенографии грудной клетки. КТ и бронхоскопия также потребуются для подтверждения рака легких. Для бронхита может потребоваться культура мокроты. Лечение рака легких основано на типе, стадии и распространении рака. Доступны доступные радиации, химиотерапия и хирургия. Бронхит лечится антибиотиками и противовоспалительными препаратами.
Воспалительный процесс в бронхах – одно из осложнений простуды и ОРВИ. Это заболевание характеризуется воспалением слизистой бронхов и сопровождается кашлем, который является симптомом патологии.
Продолжительность острой формы болезни составляет не более 3 недель, после при отсутствии адекватного лечения патология приобретает хронический характер.
Общая информация о заболевании
Бронхи – важная часть дыхательной системы человека. Они имеют вид трубок, которые связывают трахею и легкие. Трахея связывается с двумя главными бронхами, от которых исходит много разветвлений (бронхов и бронхиол), образующих бронхиальное дерево. На конце бронхиальных трубочек находится альвеола, обеспечивающая поступление кислорода в кровеносное русло.
Под действием ряда негативных факторов бронхи могут воспаляться, в просвете скапливается слизь и происходит нарушение дыхательного процесса. По МКБ-10 острый бронхит носит инфекционный характер и передается воздушно-капельным путем. Код по МКБ-10 острый бронхит – J20.
Причины развития острого бронхита
Острый бронхит – резкое воспаление бронхов инфекционной природы, которое возникает в результате повышенной активности таких вирусов:
- аденовирус;
- парагрипп;
- грипп;
- респираторный синтициальный вирус;
- риновирус;
- энтеровирус.
Патогенез острого бронхита может быть и другим. В некоторых случаях воспалительный процесс носит бактериальную природу, развиваясь вследствие воздействия на человеческий организм стафилококков, стрептококков и пневмококков. Иногда встречаются случаи, когда заболевание является следствием поражения дыхательной системы аскаридами (см. аскаридоз легких), хламидиями, микоплазмами и грибком.
Среди иных причин развития воспаления бронхов выделяют факторы:
- вдыхание токсичных, едких паров;
- поражение дыхательных путей раздражающими веществами (пыль, химикаты и смолы);
- ослабленный иммунитет;
- переохлаждение.
Патология возникает в результате анатомического строения дыхательной системы. К таким особенностям относят удлиненное бронхиальное дерево и суженный просвет бронхов.

Группы риска
Острый бронхит у взрослых развивается у людей разного возраста. Симптомы и процесс лечения зависят друг от друга. Часто болезнь развивается при наличии предрасполагающих факторов:
- возраст более 50 лет;
- алкогольная, никотиновая зависимость;
- работа на вредных производствах;
- аллергические реакции;
- наличие сопутствующих хронических патологий;
- переутомление;
- частые стрессовые ситуации;
- неправильный образ жизни;
- проживание в плохой экологической обстановке;
- неправильный прием лекарств.
В группу риска входят люди, страдающие от астмы, хронического синусита, патологий сердца и легких. Большая часть клинических случаев диагностируется в зимой.
Симптомы острого бронхита
Главным симптомом острого бронхита у взрослых является кашель, характер которого меняется по ходу течения патологического процесса. Сначала после инфицирования кашель носит сухой, мучительный характер, через пару дней он становится влажным, происходит отделение прозрачной или бело-серой мокроты. Если к патологическому процессу присоединяется бактериальная инфекция, то мокрота приобретает желтый или зеленоватый оттенок.
Могут наблюдаться симптомы острого бронхита у взрослых:
- вялость, слабость;
- сонливость;
- потеря аппетита;
- потливость;
- головные боли;
- першение, боль в горле;
- насморк.
Когда бронхит является осложнением гриппа, может наблюдаться повышение температуры тела до 40 С. Гипертермия сопровождается болями в мышцах, ознобом и тошнотой. Симптоматика может отличаться в зависимости от классификации острого бронхита.
Происходит активность дыхательных путей, краткосрочное сужение прохода в бронхах, в результате больной не может сделать глубокий вдох. Это приводит к ощущению нехватки воздуха, появлению одышки и хрипов.
Из-за мучительных приступов кашля в области грудной клетки возникают болезненные ощущения. Клиника острого бронхита наблюдается в течение 2-3 недель.
Способы диагностики
Для постановки диагноза врач первым делом проведет детальный опрос и физиологический осмотр (осматривается горло пациента), после может потребоваться прохождение методов исследования:
- Аускультация. С помощью стетоскопа врач выявляет хрипы и свисты в грудной клетке.
- Анализ крови. Позволяет диагностировать воспалительный процесс, выявить возбудителя. При необходимости проводится исследование крови на антитела к атипичным инфекциям.
- Анализ мокроты. Определяется наличие вирусов и бактерий.
- Рентген легких. Очаги воспаления отображаются на рентгене пятнами различной интенсивности.
- Бронхоскопия. Позволяет определить наличие патологий.
При наличии обструктивного бронхита проводится спирография, иногда назначается проба с бронходилататором. В запущенных случаях может потребоваться проведение компьютерной томографии.
Медикаментозное лечение бронхита
Как лечить острый бронхит? Болезнь носит инфекционный характер, поэтому часто назначается курс антибиотиков. Врач рекомендуется прием антибактериальных препаратов таких групп:
- макролиды: Сумамед, Макропен;
- аминопенициллины: Амоксициллин, Амоксиклав;
- цефалоспорины: Цефазолин, Цефтриаксон;
- фторхинолоны: Офлоксацин, Левофлоксацин.
Вирусный бронхит устранить с помощью антибиотиков не получится, назначаются противовирусные средства (Занамивир, Умифеновир). Выписываются медикаменты категорий:
- Муколитики (Бромгексин, Амброксол). Способствуют рассасыванию вязкой мокроты, облегчая процесс ее отхождения при кашле.
- Отхаркивающие препараты (Гвайфенезин, Гидрокарбонат). Стимулируют и усиливают кашель, провоцируя активное отхождение мокроты.
- Противовоспалительные средства (Диклофенак, Аспирин). Снижают температуру тела, устраняют головные боли, купируют воспалительный процесс, улучшая общее самочувствие больного.
- Иммуномодуляторы (Виферон, Амиксин). Укрепляют иммунную систему, повышают защитные силы организма.
- Бронхорасширяющие препараты (Эуфиллин, Сальбутамол). Позволяют эффективно избавиться от одышки и хрипов.
Врач назначает фитопрепараты, поливитамины и комбинированные средства. Иногда делаются инъекции глюкокортикостероидов (Декортин, Медопред). Медикаментозное лечение острого бронхита у взрослых должно проводиться под контролем специалиста.

Лечение народными средствами
Как лечить острый бронхит у взрослого без таблеток? Вылечить воспаление бронхов с помощью одной нетрадиционной медицины не получится, в сочетании с медикаментозной терапией она может ускорить выздоровление, эффективно устранить неприятную симптоматику.
Популярностью пользуются народные средства:
- Травяные настои из ромашки, липы и зверобоя. Смешайте в равном соотношении травы, залейте кипятком и дайте настояться. Настои купируют воспалительный процесс, абсорбируют инфекцию и обеспечивают быстрое снятие жара.
- Настойка из лука или чеснока с медом. Для ее приготовления нужно натереть лук (чеснок) и смешать его с медом в соотношении 3:1. Хорошее средство от острого бронхита, быстро устраняющее симптомы.
- Горячее молоко с шалфеем. Помогает ослабить кашель и уменьшить количество приступов, улучшив общее состояние больного.
Нужно соблюдать постельный режим, употреблять больше теплого питья. Помогают паровые ингаляции, которые можно делать над вареной картошкой или травяным отваром.
Рекомендуется делать дыхательную гимнастику, ставить горчичники и компрессы. Перед лечением острого бронхита у взрослых народными средствами, нужно проконсультироваться с врачом.
Физиотерапия
Для предотвращения воспалительного процесса и нормализации работы органов дыхательной системы врачи назначают физиотерапию. Лечение при остром бронхите проводится с помощью физиотерапевтических процедур:
- Ингаляции . Это методика физиотерапии для проведения которой не нужно наличие электрооборудования. Для ингаляций применяются медикаменты для выведения мокроты, травяные настои и 2% соляная кислота.
- Магнитотерапия . Способствует устранению воспалительного процесса и отечности слизистой, ускоряет выведение мокроты, а стимулирует иммунитет и повышает действие антибиотиков.
- УВЧ-терапия . С помощью электродов на ткани организма происходит воздействие электрического поля высокой частоты. Эти процедуры уменьшают воспаление, снимают спазм дыхательных путей.
Редко назначаться прохождение курса процедур электрофореза, галотерапии и массажа. К физиотерапии есть противопоказания, узнать о них можно у врача, как клинические рекомендации острого бронхита.
Респираторное оборудование при бронхите
Для лечения острого бронхита назначаются ингаляции, которые облегчают выведение мокроты, выводят из организма вредные вещества и ускоряют выздоровление. Сначала люди при кашле дышали над картошкой или травяным отваром. Эту процедуру проводят с помощью респираторного аппарата – небулайзера.
Устройство позволяет дозировать лекарственное средство, расщепляет его на частицы, которые проникают в дыхательные пути, воздействуя на очаг воспаления.

Возможные последствия
Опасность воспаления бронхов заключается в развитии осложнений:
- необратимое расширение бронхов (бронхоэкстазы);
- бронхиальная астма;
- бронхообструкция;
- гипоксия;
- пневмония;
- сердечная недостаточность;
- эмфизема легких;
- диффузный пневмосклероз.
Иногда будет поражение структур легких и развитие осложнения в виде легочного сердца. Во избежание последствий нужно обратиться к врачу при появлении болезни.
Бронхит — это воспалительный процесс в слизистой облочке бронхов.
Заболевание может носить острый или хронический характер.
Острый бронхит (ОБ) – острое воспаление трахеобронхиальной ткани. В результате ткань отекает, увеличивается объем бронхиальной секреции, возникает кашель с отделением мокроты, а также затрудненное дыхание.
Эффективно пролеченный острый бронхит чаще всего проходит без последствий.
Хронический бронхит (ХБ) – прогрессирующее заболевание трахеобронхиальной ткани, характерное ремиссиями и обострениями. Во время обострения бронхи воспаляются, возникает кашель и обильное отделение мокроты. Постоянные воспалительные процессы ведут к нарушению структуры слизистой оболочки этих органов, и снижению их защитной и очистительной функции. В процесс может вовлекаться и легочная ткань. ХБ – самое распространенное хроническое заболевание дыхательный путей.
Для лечения бронхо-легочных заболеваний вам нужно обратиться к врачу-пульмонологу или терапевту.
Причины бронхита
Вторая функция – очищение воздуха и защита организма от инфекций и инородных частиц (пыль, сажа и т.д), которые попадают в дыхательные пути вместе с воздухом. Этому способствует строение эпителия, который покрывает внутренние стенки бронхиального дерева. Такой эпителий называется мерцательным, так как в его структуру входят реснички, которые движутся синхронно в одном направлении. Реснички постоянно колеблются, выталкивая чужеродных агентов наружу вместе с потоком слизи, которая в норме обязательно присутствует в бронхиальных трубках. Кроме транспортной функции слизь также обладает противомикробными и противовирусным действием. Содержание иммуноглобулина А, который уничтожает бактерии и вирусы, в слизи в десять раз выше, чем в крови! Насколько хорошо слизь будет выполнять свои защитные свойства зависит также от ее реологических свойств (текучести).
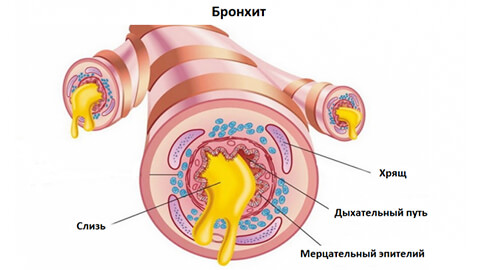
После прохождения воздуха через трахеи и бронхи он поступает к альвеолам легких практически стерильным.
Но не всегда защитная функция организма срабатывает. Иногда чужеродные агенты оказываются сильнее, и внедряются в бронхиальную слизистую оболочку, разрушая ее клетки и вызывая в ней ответную реакцию – воспалительный процесс, который называется бронхитом.
Бронхиальные ткани отекают, его стенки утолщаются, и соответственно, диаметр бронхиальной трубки уменьшается. Организм пытается вытолкнуть инфекцию, усилив выделение слизи, и, подключив такой защитный механизм как кашель. Но при воспалении слизь становится более вязкой, что затрудняет ее отхождение.
Уменьшение диаметра бронхов и скопление в них вязкой слизи вызывает снижение их проходимости, а значит затруднение дыхания у человека – это называется обструкцией.
В подавляющем большинстве случаев возбудителями заболевания являются вирусы и бактерии – различные штаммы гриппа, парагриппа, адено- и рино-вирусы, стафилоккоки, стрептоккоки, и другие болезнетворные микроорганизмы.
Также возможно возникновение заболевания из-за аллергической реакции организма. Или по причине попадания в дыхательные пути токсических веществ, разрушающих слизистую оболочку бронхов.
Бронхит у взрослых чаще развивается при табакокурении, алкоголизме, работе на вредном производстве, хронических заболеваниях, в пожилом возрасте.
Виды бронхита
По форме течения бронхиты делятся на два вида:
- Острый (ОБ). Воспаление слизистой оболочки бронхов с острым течением. Возникает однократно или с большими временными перерывами. Не приводит к дальнейшим нарушениям структуры и функций органа.
- Хронический (ХБ). Может развиться как осложнение после острого или в результате длительного воздействия неблагоприятных факторов – курение, рецидивирующие инфекции, вдыхание пыли и химических веществ. Болезнь имеет рецидивирующий характер, в периоды обострений протекает менее остро. При хроническом течении происходит постепенное разрушение структуры мерцательного эпителия и снижение его функции. В тяжелых случаях возможно необратимое сужение просвета бронхов и развитие хронической обструктивной болезни легких (ХОБЛ).
Диагноз «хронический бронхит может быть поставлен, если у пациента периоды кашля с выделением мокроты составляют не менее 3-х месяцев в течение года. При этом период наблюдений должен составлять не менее 2-х лет.
Классификация по причине болезни:
- Вирусный. Наиболее часто встречающийся вид.
- Бактериальный. Может возникнуть самостоятельно, но чаще присоединятся после вирусного.
- Аллергический. Возникает под воздействием аллергена. Характерен затяжным течением, развитием обструкции и хронизацией.
- Грибковый. Возникает редко.
- Вызванный атипичной инфекцией – хламидиями, микоплазмой.
- Химический. Он нечасто вызывает ОБ, но играет значительную роль в развитии ХБ.
- Смешанный тип. Сочетает несколько факторов развития болезни.
Также бронхиты делят на обструктивные – с нарушением проходимости бронхов, и необструктивные – с сохраненной проходимостью.
Симптомы бронхита
Симптоматика заболевания и его протекание могут отличаться в зависимости от его вида. Однако характерный признак для всех форм болезни – кашель и отделение мокроты.
Острое неосложненное заболевание протекает стереотипно. Как правило, оно начинается с воспаления верхних дыхательных путей – носоглотки, миндалин. Поэтому обычно острый бронхит инфекционного характера сопровождается насморком и болью в горле. Затем воспалительный процесс спускается ниже, затрагивая бронхи.

Бронхиальные проявления начинаются с сухого кашля, который с течением времени переходит во влажный (продуктивный) – у больного начинает отходить мокрота.
В случае тяжелого течения болезни сухой кашель может быть приступообразным, надсадным, и вызывать боли за грудиной и между ребрами.
Зеленоватый и желтоватый цвет мокроты говорит в пользу бактериальной инфекции. Белая или прозрачная слизь – о ее отсутствии.
Для ОБ типичны симптомы общей интоксикации – слабость, недомогание, озноб.
Повышается температура тела. Она может быть субфебрильной, а может подниматься выше 38,5С. Высокая температура держится до четырех дней, более длительный срок может свидетельствовать в пользу развития пневмонии.
ОБ длится в среднем 10-14 дней, но кашель может после выздоровления может затянуться до нескольких недель, так как процесс заживления бронхиальной ткани довольно долгий.
Заболевание имеет периоды ремиссии и обострений. В период ремиссии пациента может ничего не беспокоить, но могут быть построенные слизистые выделения. При возникновении обострения мокрота становится вязкой и приобретает зеленоватый и желтоватый цвет.
Второй по частоте возникновения признак хронического заболевания – одышка.
Температура в период обострения может отсутствовать или может носить субфебрильный характер.
Общие симптомы – слабость, потливость, утомляемость, развиваются при обострении. Если такие симптомы проявляются и в ремиссии это скорее говорит о развитии дыхательной недостаточности (ХОБЛ).
При возникновении ХОБЛ пациенты имеют синюшный оттенок кожи, одутловатое лицо и утолщенные конечные фаланги пальцев. Даже незначительная нагрузка вызывает у них одышку.
Заболевание развивается при контакте с аллергеном – бытовая пыль, шерсть животных, пыльца растений, парфюм, пищевые продукты. Характерен сухой кашель со свитом, одышка. Обструктивные проявления также характерны, но они носят обратимый характер. Повышенной температуры тела не бывает. Мокрота носит слизистый характер без гнойного компонента.
Также возможно общее недомогание, слабость.
К бронхолегочным подключаются и другие аллергические проявления – ринит, высыпания на коже, конъюнктивит.
При выраженной аллергической настроенности организма аллергический ОБ в переходит в хроническую форму, и к нему может подключиться астматический компонент.
Диагностика заболевания
Постановка диагноза начинается со сбора анамнеза пациента – описания симптомов, сведений о хронических и ранее перенесенных заболеваний.
Затем выполняется ряд исследований.
Врач прослушивает дыхание пациента при помощи фонендоскопа.
При сухом кашле в пользу болезни говорит жесткое дыхание, при влажном – хрипы с обеих сторон.
При перкуссии (простукивании) пациента тон без особенностей. Изменение звука характерно для серьезных осложнений.
При острой форме болезни будет выявлено повышение СОЭ и лейкоцитов. Если в лейкоцитарной формуле повышено количество лимфоцитов, скорее всего, бронхит имеет вирусную этиологию. Повышение числа нейтрофилов — скорее о бактериальном характере воспаления.
Если уровень эозинофилов превышает норму это говорит о выраженном аллергическом компоненте заболевания.
При хроническом течении показатели могут не изменяться или изменяться незначительно.
Иногда пациенту рекомендуют сделать рентгенограмму легких. В этом случае при бронхите возможно усиление легочного рисунка.
При хронической форме заболевания рентгенография может выявить различные осложнения – эмфизему, бронхоэктазы.
Назначается для диагностики хронического бронхита и при осложненном течении острого. Метод позволяет уточнить характер воспаления, его интенсивность, выявить нарушения в бронхиальном дереве, в том числе, органические поражения. А также получить биологический материал для микробиологического и цитологического исследования.
Назначается при среднетяжелом, тяжелом и осложненном течении ОБ, а также при ХБ. При помощи исследования устанавливают характер и выраженность воспалительного процесса, а также выявляют возбудителя заболевания и его чувствительность к антибактериальным препаратам.
Лечение бронхита
Терапия заболевания направлена на ликвидацию очага инфекции, снятие воспаления, стимулирование процесса отхождения мокроты, облегчение дыхания пациента.
При неосложненном течении вирусного или аллергического ОБ антибиотики не нужны. Их назначают при бактериальном характере болезни, при возникновении осложнений или высокой их угрозе.
О необходимости подключения антибиотиков говорит безуспешность симптоматический и патогенетической терапии в течение нескольких дней, а также изменение слизистой мокроты на гнойную.
При осложненном остром или тяжелом хроническом бронхите могут использоваться кортикостероиды, а также иммуномодуляторы.
Это также называют патогенетической терапией.
Пациенту назначают такие препараты:
- Муколитики. Необходимы для разжижения мокроты и лучшего ее отхаркивания.
- Бронходилататоры (бронхорасширяющие средства). Для облегчения дыхания при одышке и снятия бронхоспазма.
Муколитики или бронхолитики применяют перрорально, а также в виде ингаляций. Для этой цели можно использовать домашний небулайзер, портативный ингалятор.
Жаропонижающие. Показаны только при высоких значениях температуры.
Противокашлевые. Кашель – защитный механизм для изгнания инфекции из дыхательных путей. Поэтому средства, подавляющие кашлевой рефлекс назначают только в случае затяжных приступов, значительно ухудшающих качество жизни пациента.
Если у пациента наблюдается обструкция, подключают кислородотерапию.

Электрофорез с хлористым кальцием, ингаляции, кварц на область грудной клетки, массаж грудной клетки, дыхательная гимнастика.
Если в помещении, где находится больной, воздух пересушен (это часто бывает зимой при паровом отоплении), показано постоянное его увлажнение. Дело в том, что сухой воздух провоцирует высушивание слизистой оболочки дыхательных путей пациента, и, как следствие – приступы кашля.
Также пациенту необходимо обильное питье. Это важно по двум причинам. Во-первых, вместе с жидкостью из организма выводятся токсины, во-вторых, достаточное количество жидкости в организме способствует лучшему отхождению мокроты. Для этой цели рекомендована теплая щелочная минеральная вода, фитоотвары из липы, мать-и-мачехи, чаи с малиной и медом (если нет аллергии).
При хроническом бронхите в период ремиссии показано санаторно-курортное лечение. При среднетяжелом и тяжелом течении болезни пациенты постоянно принимают поддерживающие препараты, направленные на улучшение бронхиальной проводимости. Таким людям в обязательном порядке нужно заниматься дыхательными упражнениями и отказаться от курения.
Осложнения бронхита
К осложнениям могут привести такие факторы:
- поздно начатое или прерванное лечение;
- несоблюдение рекомендаций врача;
- ранний или преклонный возраст;
- сопутствующие хронические заболевания, особенно дыхательной системы, иммунодефициты;
- вредные привычки.
К часто встречающимся осложнениям острого бронхита относится пневмония. Она развивается, если воспалительный процесс с бронхов переходит на легкие.
Инфекция может распространяться за пределы дыхательной системы, вызывая воспаление оболочек сердца (миокардиты, перикардиты, эндокардиты), сосудов (васкулиты) или почек (гломерулонефрит).
Хронический бронхит может возникнуть как осложнение острого. Как было сказано, длительно и тяжело протекающий ХБ приводит и необратимым изменениям в бронхолегочной системе. В результате развивается ХОБЛ, бронхоэктатическая болезнь, эмфизема легких, кровохарканье.
Профилактика
Профилактические меры – прежде всего, общее укрепление иммунитета, закаливание, отказ от вредных привычек, своевременная ликвидация очагов инфекций, физическая активность, летний отдых на курортах.
Если уберечься от болезни не удалось, необходимо вовремя обращаться за врачебной помощью. Важно проходить курс, назначенный врачом полностью, не бросая лечение, как только стало полегче.Тогда вероятность того, что бронхит пройдет без последствий, значительно повышается.
Онкологическое заболевание – это всегда потрясение для человека. Обнаружить рак бронхов у себя не хотелось бы никому, ведь часто этот диагноз звучит как приговор. Но даже если есть подозрения на развитие онкологических новообразований, отчаиваться – самое последнее, что нужно делать пациенту.
- Виды рака бронхов
- Причины заболевания
- Симптомы и признаки болезни
- Профилактика и диагностика болезни
- Лечение рака бронхов
- Консервативное лечение
- Оперативное вмешательство
Виды рака бронхов
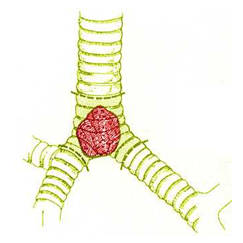
Есть несколько классификаций этого патологического процесса. В зависимости от поражения опухолью участков бронхов, разделяют:
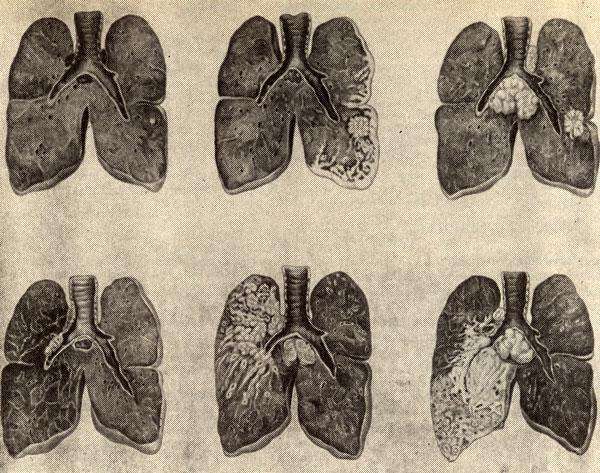
- Центральный рак – опухоль при этом раке растет из бронхов крупного и мелкого калибра, эти бронхи находятся в центре бронхолегочной системы.
- Периферический – растет из ткани легкого, задействованы альвеолы в преобразовании обычных клеток в злокачественные, раковые.
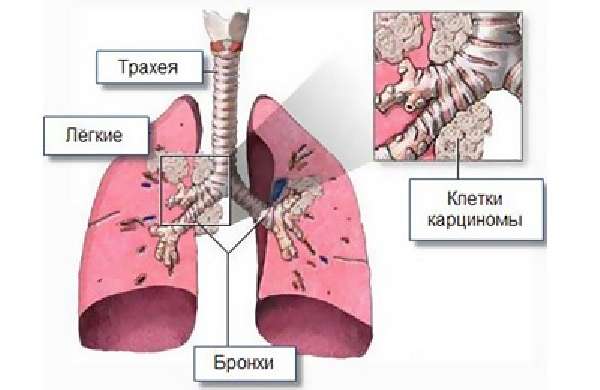
Рак бронхов разделяется также в зависимости от структуры задействованных клеток (гистологической структуры):
- Аденокарцинома – возникает из железистых клеток бронха, процент возникновения этого вида довольно низкий – 10% от возникновения всех злокачественных новообразований в легких.
- Плоскоклеточный – возникает из разрастания плоскоклеточных клетках в реснитчатом эпителии, чаще этим недугом болеют мужчины, это самая распространенная форма рака, на нее приходится около 60% всех онкологических заболеваний легких.
- Мелкоклеточный и крупноклеточный – это агрессивная форма течения рака бронхов, распространяет метастазы очень быстро в организме человека. Занимает долю в 25% от всех онкологических патологий легких.
Также болезнь имеет виды по характеру роста опухоли:
- экзофитная патология – опухоль занимает просветы в бронхах;
- эндофитная патология – опухоль направляется в своем росте к паренхиме легкого.
Причины заболевания
Рак бронхов поражает все больше пациентов, но даже сегодня ученые не могут окончательно сказать, по какой причине и по какому принципу развивается болезнь, кто наиболее подвержен ее возникновению и из-за чего именно человек болеет тем или иным раком.

Все исследователи сходятся во мнении, что основной причиной или самым главным фактором риска появления симптомов бронхиального рака является активно курение. При этом поражаются ткани легких и бронхов, развивается метаплазия эпителия слизистой оболочки бронхов. В табачном дыме содержится слишком большое количество канцерогенов, что приводит к возникновению рака бронхов не только активных, но и пассивных курильщиков.
Выделяют еще несколько наиболее частых причин возникновения болезни. Рак бронхов возникает у таких групп людей:
- работников предприятий с вредными условиями труда, где люди дышать парами асбеста, никеля, мышьяка, иприта, а также непосредственно контактируют с ними;

- пациентов, у которых довольно часто возникают воспалительные процессы воздухоносных путей, например, бронхиты, туберкулёз легких, пневмония и другие;
- пациентов с неблагоприятной наследственностью, у которых был диагностирован бронхогенный рак, у таких людей риск повышается в несколько раз;
- больных хроническими воспалительными заболеваниями бронхов и легких.
Симптомы и признаки болезни
Симптомы рака бронхов довольно разнообразны, так как они зависят от места расположения опухоли и ее вида. Первые признаки у женщин следующие:
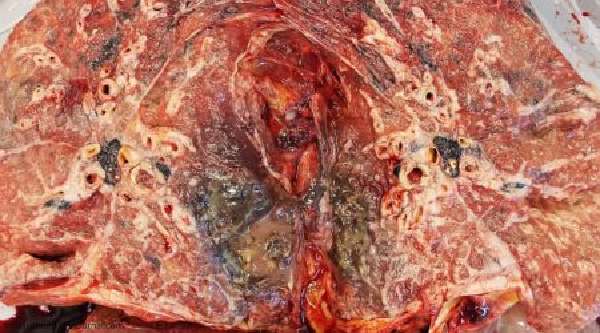
- возникает одышка, особенно в утреннее время;
- мучает кашель – если опухоль расположена на главном бронхе или возле него, часто возникает сухой кашель, переходящий во влажный, с выделением гнойного экссудата и примесями крови;
- происходит нарушение менструального цикла;
- появляются признаки интоксикации организма, такие как субфебрилитет, снижение аппетита, головные боли, повышенная сонливость, они ярко выражены при развитии бронхиального рака в крупных бронхах.
У мужчин также проявляются подобные симптомы, связанные с развитием онкологической патологии. Также иногда болезнь сопровождается резким снижением веса. Если опухоль затрагивает соседние ткани, находящиеся возле бронхов, возможны болевые ощущения у человека.
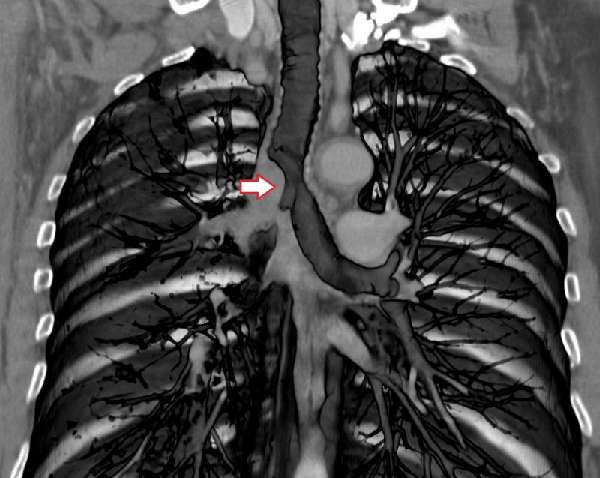
Так как легкие не имеют нервных окончаний чувствительных к боли, и в бронхах их тоже нет, болевые ощущения возникают в большинстве случаев уже на поздних стадиях болезни. По этой причине определить начальные стадии бронхогенного рака практически невозможно по симптомам. Опухоль растет довольно длительно, если это не третий мелко и крупноклеточный вид. От начала заболевания может пройти много времени, прежде чем человек определит его наличие.
Проявление рака бронхов по проявлению симптомов и клиническому течению можно разделить на 3 стадии:
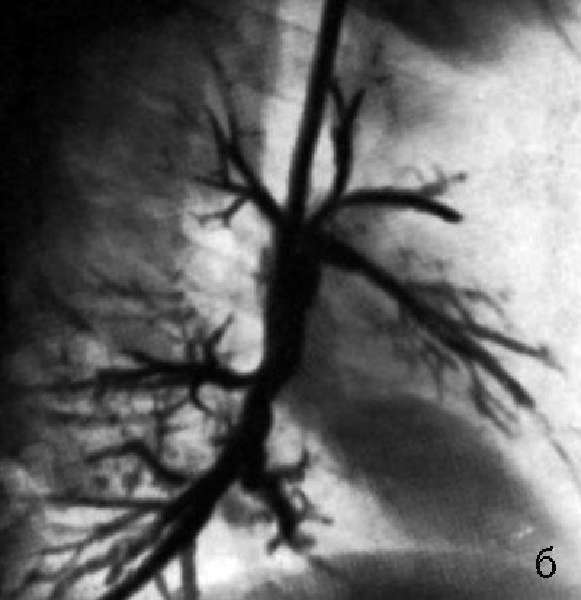
- биологическая – проявления заболевания отсутствуют как при рентгенологическом исследовании, так и клинических проявлениях, невозможно сразу определить болезнь;
- бессимптомная – можно увидеть наличие опухоли при проведении рентгенологического обследования, внешних симптомов нет;
- клинические проявления – человек обращается к врачу с жалобами, женщины обращают внимание на отсутствие или частое появление менструаций, первый раз человек видит отхождение патологической бронхиальной слизи с примесями крови (но это может быть симптомом и другого заболевания).
Спустя некоторое время после первых проявлений болезни, определяется наличие признаков, свойственных раку бронхов поздних стадий. Когда растет злокачественное новообразование, оно дает боль в области сердца, сжимается блуждающий нерв, что дает ощущение тяжести в груди. Если опухоль растет в крупном бронхе, она постепенно разрастается в плевру, легкое. Метастазы могут вызвать паралич голосовых связок, возникновение пневмоний, осиплость голоса и цианоз.
Профилактика и диагностика болезни
Профилактические меры не сложны, но нужно в чем-то поменять образ своей жизни. Чтобы не заболеть бронхогенным раком, необходимо придерживаться некоторых правил его предотвращения:
- Употреблять в пищу чеснок – это мощный противораковый продукт, который не дает разрастаться и распространяться раковым клеткам.
- Обязательно отказаться от курения, начать занятия спортом.
- Чаще бывать в парках или выезжать на курорты, где много хвойных деревьев.
- Употреблять в пищу литр молока ежедневно при загрязненной экологии.
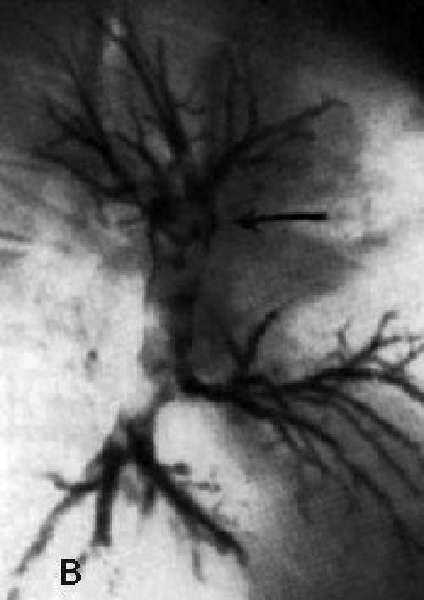
Лучше предотвратить патологию, чем потом лечить ее. Если все-таки есть подозрения на болезнь, важно как можно скорее сделать диагностические исследования: КТ, МРТ, рентгенографию, общий анализ крови, цитология бронхиального секрета. Цитология крайне важна, так как именно этот анализ определяет злокачественное ли это новообразование.
Лечение рака бронхов
Лечение болезни предполагает использование двух путей: консервативного и хирургического. Консервативная терапия включает в себя лучевую и химиотерапию. Хирургическое лечение может происходить разными методами.
Если обнаружена болезнь на начальных стадиях, лучевой терапии бывает достаточно. На последних стадиях она сочетается с хирургическим вмешательством. Облучение проводится в суммарной дозе до 70 Грей. Человек проходит курс терапии около двух месяцев. Плоскоклеточный и недифференцированный рак особенно чувствительны к этому методу лечения. Облучение проводится не только в месте локализации опухоли. Также подвергается область средостения с лимфатическими узлами. Если этот метод применяется на последней стадии рака, он уменьшает боли и способствует небольшому улучшению состояния пациента.
Химиотерапия чаще всего подходит пациентам с развитием немелкоклеточного рака, в том случае, когда операция не применяется. Но при такой опухоли химиотерапия не особенно эффективна. Ее могут назначить для уменьшения размеров опухоли, снятию болевого симптома, восстановления дыхания. Мелкоклеточное новообразование особенно чувствительно к этому способу лечения, поэтому при такой болезни она часто используется.
При раке бронхов применяются сильные химиопрепараты, дозировка и курс лечения которых назначается только врачом: Метотрексат, Циклофосфамид и другие.
Оно проводится двумя способами:
- Удаление очага опухоли и рядом находящихся лимфоузлов, путей с метастазами.
- Не такой радикальный способ – хирургическое удаление очага злокачественного новообразования с применением лекарств и лучевой терапии.
Что именно предпринять, решает врач, в зависимости от состояния больного и характера злокачественного новообразования.
При некоторых формах рака могут возникать рецидивы, даже когда болезнь удалось полностью сначала побороть. Пациент должен следить за своим здоровьем, проходить регулярное обследование, чтобы не пропустить стадию возобновления болезни. Паллиативные методы применяются, когда прогнозы неутешительны: пациент принимает обезболивающие препараты, процедуры для снижения интенсивности симптомов болезни, получает психологическую поддержку.
Читайте также:

