Гистологическая классификация доброкачественных опухолей яичников
Доброкачественные опухоли яичников
Доброкачественные опухоли яичников занимают одно из первых мест среди всех новообразований женских половых органов. На их долю приходится от 6 до 11%. Доброкачественные опухоли яичников могут возникать во всех возрастных периодах женщин (даже в плодовом и неонатальном). Тем не менее, наиболее часто эта патология возникает у женщин репродуктивного возраста – в 48–64% случаев.
В яичниках могут развиваться опухоли различного генеза и строения.
Термином “кистома” определяют истинную доброкачественную опухоль яичника, обладающую неограниченным ростом (пролиферирующие опухоли). Термином “кисты” определяют доброкачественные (непролиферирующие) опухоли яичника, обладающие ограниченным ростом и относительно небольшими размерами.
В нашей стране принята классификация опухолей яичников, созданная в 1973 году при участии Международного справочного центра (Ленинград) и 12 сотрудничавших с ним центров разных стран. Классификация называется гистологической.
Гистологическая классификация опухолей яичников
I. Эпителиальные опухоли
А. Серозные опухоли
а) цистаденома и папиллярная цистаденома
б) аденофиброма и цистаденофиброма
в) поверхностная папиллома
2. Пограничные (потенциально низкой степени злокачественности)
а) цистаденома и папилярная цистаденома
б) поверхностная папиллома
в) аденофиброма и цистаденофиброма
а) аденокарцинома, папиллярная аденокарцинома и папиллярная цистаденокарцинома
б) поверхностная папиллома карцинома
в) злокачественная аденофиброма и цистаденофиброма
Б. Муцинозные опухоли
б) аденофиброма и цистаденофиброма
2. Пограничные (потенциально низкой степени злокачественности)
б) аденофиброма и цистаденофиброма
а) аденокарцинома и цистаденокарцинома
б) злокачественная аденофиброма и цистаденофиброма
В. Эндометриональные опухоли
а) аденома и цистаденома
б) аденофиброма и цистаденофиброма
2. Пограничные (потенциально низкой степени злокачественности)
а) аденома и цистаденома
б) аденофиброма и цистаденофиброма
3) злокачественная аденофиброма и цистаденофиброма
б) эндометриоидная стромальная саркома
в)мезодермальные (мюллеровы) смешанные опухоли, гомологичные и гетерологичные
Г. Светлоклеточные (мезонефроидные) опухоли
1. Доброкачественные: аденофиброма
2. Пограничные (потенциально низкой степени злокачественности)
3. Злокачественные: карцинома и аденокарцинома
Д. Опухоли Бренера
2. Пограничные (пограничной злокачественности)
Е. Смешанные эпителиальные опухоли
2. Пограничные (пограничной злокачественности)
Ж. Недифференцированная карцинома
З. Неклассифицируемые эпителиальные опухоли
II. Опухоли стромы полового тяжа
А. Гранулезостромально-клеточные опухоли
1. Гранулезоклеточная опухоль
2. Группа теком – фибром
Б. Андробластомы: опухоли из клеток Сертоли и Лейдига
а) тубулярная андробластома; опухоль из клеток Сертоли
б) тубулярная андробластома с накоплением липидов; опухоль из клеток Сертоли с накоплением липидов (липидная фолликулома Лесена)
в) опухоль из клеток Сертоли и Лейдига
г) опухоли из клеток Лейдига; опухоль из хилюиных клеток
2. Промежуточной (переходной) дифференцировки
3. Низкодифференцированные (саркоматоидные)
4. С гетерологическими элементами
Г. Неклассифицируемые опухоли стромы полового тяжа
III. Липидно-клеточные (липоидно-клеточные) опухоли
IV. Герминогенные опухоли
Б. Опухоль эндодермального синуса
В. Эмбриональная карцинома
б). кистозные (дермоидная киста; дермоидная киста с малигнизацией)
а) строма яичника
в) строма яичника и карциноид
А. Чистая (без примеси других форм)
Б. Смешанная с с дисгерминомой и другими формами герминогенных опухолей
VI. Опухоли мягких тканей, специфичные для яичников
VII. Неклассифицируемые опухоли
VIII. Вторичные (метастатические) опухоли
IX. Опухолевидные процессы
А. Лютеома беременности
Б. Гиперплазия стромы яичника и гипретекоз
В. Массивный отек яичника
Г. Единичная фолликулярная киста и киста желтого тела
Д. Множественные фолликулярные кисты (поликистозные яичники)
Е. Множественные лютеинизированные фолликулярные кисты и/или желтые тела
З. Поверхностные эпителиальные кисты – включения (герминальные кисты – включения)
Гистологическая классификация опухолей яичников
I . Эпителиальные опухоли
А. Серозные опухоли.
1. Доброкачественные:
а) цистаденома и папиллярная цистаденома;
б) поверхностная папиллома;
в) аденофиброма и цистаденофиброма.
2. Пограничные (потенциально низкой степени злокачественности):
а) цистаденома и папиллярная цистаденома;
б) поверхностная папиллома;
в) аденофиброма и цистаденофиброма.
3. Злокачественные:
а) аденокарцинома, папиллярная аденокарцинома и папиллярная цистадено-
карцинома;
б) поверхностная папиллярная карцинома;
в) злокачественная аденофиброма и цистаденофиброма
Б. Муцинозные опухоли.
1. Доброкачественные:
б) аденофиброма и цистаденофиброма.
2. Пограничные (потенциально низкой степени злокачественности):
б) аденофиброма и цистаденофиброма.
3. Злокачественные:
а) аденокарцинома и цистаденокарцинома;
б) злокачественная аденофиброма и цистаденофиброма.
В. Эндометриоидныеопухоли.
1. Доброкачественные:
а) аденома и цистаденома;
б) аденофиброма и цистаденофиброма.
2. Пограничные (потенциально низкой степени злокачественности):
а) аденома и цистаденома;
б) аденофиброма и цистаденофиброма.
3. Злокачественные:
i ) аденокарцинома; ii ) аденоакантома; iii ) злокачественная аденофиброма и цистаденофиброма;
б) эндометриоидная стромальная саркома;
в) мезодермальные (мюллеровы) смешанные опухоли, гомологичные и гетеро-
логичные.
Г. Светлоклеточные (мезонефроидные) опухоли.
1. Доброкачественные: аденофиброма.
2. Пограничные (потенциально низкой степени злокачественности).
3. Злокачественные: карцинома и аденокарцинома. Д. Опухоли Бреннера.
1. Доброкачественные.
2. Пограничные (пограничной злокачественности).
3. Злокачественные.
1. Доброкачественные.
2. Пограничные (пограничной злокачественности).
3. Злокачественные.
Ж. Недифференцированная карцинома.
3. Неклассифицируем ые эпителиальные опухоли.
П. Опухоли стромы полового тяжа
A. Гранулез о-с тромальноклеточные опухоли.
1. Гранулезоклеточная опухоль (доброкачественная, злокачественная).
2. Группа теком-фибром:
а) текома (доброкачественная, злокачественная);
3. Смешанные.
Б. Андробластомы, опухоли из клеток Сертоли и Лейдига. 1 . Высокодифференцированные:
а) тубулярная андробластома; опухоль из клеток Сертоли;
б) тубулярная андробластома с накоплением липидов; опухоль из клеток Сер
толи с накоплением липидов (липидная фолликулома Лесена);
в) опухоль из клеток Сертоли и Лейдига;
г) опухоль из клеток Лейдига; опухоль из хилюсных клеток.
2. Промежуточной (переходной) дифференцировки.
3. Низкодифференцированные (саркоматоидные).
4. С гетерологическими элементами.
Г. Неклассифицируемые опухоли стромы полового тяжа.
III . Липидноклеточные (липоидноклеточные) опухоли IV . Герминогенные опухоли
Б. Опухоль эндодермального синуса.
В. Эмбриональная карцинома.
1. Незрелые.
i ) дермоидная киста; ii ) дермоидная киста с малигнизацией.
3. Монодермалъные (высокоспециализированные):
а) струма яичника;
в) струма яичника и карциноид;
А. Чистая (без примеси других форм).
Б. С м е ш а н н а я (с дисгерминомой и другими формами герминогенпых опухолей).
VI . Опухоли мягких тканей, неспецифичных для яичников
VII . Неклассифицированные опухоли
VIII . Вторичные (метастатические) опухоли
IX . Опухолевидные процессы
A. Лютеома беременности.
B. Гиперплазия стромы яичников и гипертекоз.
В. Массивный отек яичника.
Г. Единичная фолликулярная и киста желтого тела.
Д. Множественные фолликулярные кисты (поликистозные яичники).
Е. Множественные лютеинизированные фолликулярные кисты
и/или желтые тела.
3. Поверхностные эпителиальные кисты-включения (терминальные кисты-включения).
И. Простые кисты.
К. Воспалительные процессы.
Л. Параовриальные кисты.
Число первичных больных с опухолями яичников (в скобках 96),
Парная железа женской половой системы – яичник – это циклически работающий орган, что продуцирует гормоны. Он является местом, где развиваются и созревают половые клетки женщины. Опухоли яичника достаточно распространенное заболевание. К счастью, около большинство этих новообразований – доброкачественные, но, к сожалению, около тридцати процентов опухолей – пограничные и злокачественные.
В мире каждый год диагноз рака яичников выставляют более чем двести пятидесяти тысячам женщин, и больше чем для половины из них он становится летальным.
В Юсуповской больнице занимаются лечение как доброкачественных, так и злокачественных и пограничных заболеваний половых желез женщины. Оборудование Юсуповской больницы позволяет на высоком уровне проводить как точную раннюю диагностику, так и понимать обширность процесса при запущенности заболевания. Доктора Юсуповской больницы постоянно занимаются развитием и усовершенствуют мастерство диагностики и лечения пациентов. Подбирая индивидуальные комплексные решения, формируя план ведения пациентов и достигая результата, специалисты с каждым днем помогают все большему количеству больных. Запись на консультацию по телефону или с помощью интернета. Сайт Юсуповской больницы имеет большое количество информации и является одним из лучших медицинских сайтов, но при личной встрече со специалистом можно задать конкретный вопрос, получив на него ясный ответ, касающийся классификации, клиники, диагностики и лечения всех видов опухоли яичников.
Виды опухолей яичников
Классификация опухолей яичников делит все новообразования на следующие виды:
- Доброкачественные опухоли яичников. Патологические новообразования, которые образоваться из-за дефекта процессов разрастания и разделения. Доброкачественные образования яичников делят на: кистомы, или истинные опухоли яичников, которые растут за счет деления клеток; кисты (неистинные опухоли) растут из-за накопления жидкости. Клинические проявления доброкачественной опухоли характеризуются явлениями дискомфорта и тянущих болей внизу живота, нарушениями менструации, диспепсическими, дизурическими нарушениями и т.д. Диагностируют доброкачественные опухоли яичника на основании жалоб, анамнеза, гинекологического осмотра, данных лабораторных анализов, ультразвукового исследования, магниторезонансной и компьютерной томографии и лапароскопии. Лечение доброкачественных опухолей яичника необходимо проводить для устранения симптомов, предупреждения осложнений, сдавлений и малигнизации.
- Злокачественные новообразования яичников. Поражение женских половых желез, которое характеризуется быстрым и агрессивным ростом и способностью прорастать в соседние органы, ткани. Также для злокачественных новообразований яичников свойственно возникновение регионарных и отдаленных метастазов. Размер опухоли при раке яичника может достигать огромных величин. На ранних стадиях протекает практически бессимптомно, а прогрессирование процесса вызывает как местные симптомы, так и признаки раковой интоксикации, а затем присоединяются и симптомы метастазов. Диагностика злокачественных новообразований яичников включает сбор жалоб, анамнеза жизни и болезни, проведение физикального и гинекологического осмотра, лабораторные исследования – общие анализы крови и мочи, биохимическое исследование, определение уровня половых гормонов и онкомаркеров, ультразвукового исследования, магниторезонансной и компьютерной томографии и лапароскопии. Тактика ведения пациентов отличается в каждом конкретном случае. Используются хирургические методы, химиотерапевтическое лечение, лучевые методы и др.
- Пограничные опухоли яичника. Патологические новообразование, которые имеют признак стратификации клеток, является митотически активной, ей свойственна клеточная атипия, но данные опухоли не инвазивны, что не позволяет их отнести ни к доброкачественным, ни к злокачественным. Хоть и течение более благоприятное, чем в случае злокачественных опухолей, но риск распространения и малигнизации очень высок.
ТНМ классификация рака яичников
Существует много классификаций рака яичников в зависимости от строения, типа роста, продукции гормонов и др.
Во всем мире принята классификация ТНМ, в том числе и для рака яичников. Данная классификация злокачественных опухолей позволяет установить степень тяжести и распространения образования.
Классификации ТНМ является аббревиатурой, символы которой обозначают:
- T - распространение опухоли первичного характера в организме человека;
- Н - степень поражения органа и состояние регионарных лимфоузлов;
- М - наличие или отсутствие регионарных, или отдаленных метастазов.
Классификация рака яичников по стадиям
Классификация рака яичников по стадиям широко применяется и известна каждому онкологу.
На первой стадии раковое новообразование не распространяется за пределы пораженного яичника.
Стадия 1а - одностороннее поражение, а раковые клетки находятся внутри яичника, отсутствуя на поверхности.
Стадия 1в - двухсторонний процесс. Раковые клетки находятся внутри желез, отсутствуя на наружной поверхности и брюшной полости.
Стадия 1с - двухсторонний процесс и есть хотя бы один из факторов:
- Разрыв капсулы новообразования;
- Поверхностная локализация раковых клеток;
- Раковые клетки при исследовании внутрибрюшной жидкости.
Вторая стадия ракового процесса яичников характеризуется вовлечением органов малого таза.
Стадия 2а выставляется при поражении матки без присутствия раковых клеток в внутрибрюшной жидкости.
Стадия 2в означает вовлечение органов малого таза - мочевого пузыря, прямой кишки или сигмы.
Стадия 2с позволяет обнаружить раковые клетки еще и при исследовании жидкости с брюшной полости.
Третья стадия рака яичников, когда кроме одного или двух яичников еще поражаются лимфоузлов и/или оболочку брюшной полости.
Стадия 3а свидетельствует о наличии патологических клеток в яичниках и в оболочке брюшной полости, ее верхних отделах.
3в – метастазы в диаметре до двух сантиметров обнаруживаются в оболочке брюшной полости.
Стадия 3с обозначает вовлечение лимфоузлов и/или диаметр метастазов во внутрибрюшную оболочку более двух сантиметров.
4 стадия рака яичников характеризуется распространением процесса за пределы брюшной полости.
Виды рака яичников
Классификация основана на механизме возникновения делит злокачественные новообразования на первичный, вторичный, метастатический раки и злокачественную папиллярную цистаденому.
Первичный чаще всего двухсторонний и обнаруживается у женщин репродуктивного возраста.
Вторичный рак возникает вследствие малигнизации доброкачественных образований яичника. Примером вторичного рака яичников является саркома - злокачественное образование с соединительной ткани неровной поверхности, эластична, склонна к кровоизлиянию и некрозу. Агрессивна – быстро дает метастазы в мозг, кости, легкие.
Метастатический рак возникает вследствие метастаза первичной опухоли иной локализации в яичники.
Злокачественная папиллярная цистаденома – множественные кисты с папиллярными выростами, склонна к быстрому метастазированию.
Гистологическая классификация разделяет раковые новообразования на:
- Эпителиальные опухоли – серозные, муцинозные, светлоклеточные, опухоли Бреннера, смешанные.
- Опухоли стромы полового тяжа - гранулезостромально-клеточные, андробластомы, гинандробластома.
- Липидноклеточные опухоли.
- Герминогенные опухоли – дисгерминома, опухоль эндодермального синуса, эмбриональная карцинома, полиэмбриома, хорионэпителиома, тератома.
- Гонадобластома.
Аденокарцинома яичника – опухоль из клеток железистых клеток. Гистологическое строение аденокарциномы в зависимости от степени дифференцировки:
- высокодифференцированная аденокарцинома яичников;
- умеренно дифференцированная аденокарцинома яичников;
- низкодифференцированная серозная аденокарцинома яичников.
Диагностика новообразований яичника
Консультация у специалиста начинается со сбора жалоб, анамнеза болезни и жизни. Затем проводится бимануальное исследование, если опухоль яичника больших размеров – она хорошо пальпируется, а маленькая - не всегда обнаруживается. Из дополнительных методов назначают биохимические и клинические анализы крови и мочи, определение в сыворотке крови уровня онкомаркеров, половых гормонов.
Инструментальные методы - ультразвуковое исследование, компьютерная и магнитно-резонансная томография и др.
Окончательное заключение и установление диагноза дает гистологическое и цитологическое исследование биоптата, взятого путем оперативного вмешательства.
Лечение новообразований яичника
Лечение новообразований яичника зависит от вида, строения, степени дифференцировки, гормон чувствительности, распространенности и многих других факторов.
Применяют хирургические методы, химиотерапевтическое лечение, гормональную терапию, лучевые методы, и многие др.
Метод лечения, подбор препаратов, дозу, длительность подбирает доктор индивидуально.
Большое значение имеет ранняя диагностика, правильно назначенное лечение, дальнейшее наблюдение. Все это можно получить в Юсуповской больнице. Хорошие специалисты и внимательный персонал быстро и качественно окажет помощь в комфортных условиях. Запись на консультацию по телефону или с помощью интернета.
- 22 Июня, 2018
- Онкология
- Волощук Наталя
Сегодня опухоли яичников диагностируются в гинекологии достаточно часто, так как они подвержены появлению новообразований различного генезиса. В большинстве случаев эти новообразования носят доброкачественный характер, они не выходят за пределы органа и хорошо поддаются терапии. Но иногда в яичниках формируются злокачественные опухоли (25 % случаев), которые дают метастазы в разные органы и ткани. Такие патологии важно своевременно выявить, чтобы иметь возможность полностью их вылечить. Если этого не сделать, увеличивается риск летального исхода. Поэтому проблема раннего обнаружения опухоли яичника у женщин является актуальной и имеет огромное значение.
Причины развития патологии
В медицине не установлены точные причины развития патологии. К предрасполагающим факторам относят:
- Гормональная система играет важную роль. Спровоцировать заболевание могут раннее половое созревание, поздняя менопауза, однократные роды, бесплодие, а также заместительная терапия при лечении симптоматики климакса, длительный прием гормональных препаратов.
- Наследственная предрасположенность. Риск появления новообразования яичника увеличивается, если у близких родственников были такие заболевания, как опухоль молочной железы, яичника, болезнь Линча. В таком случае женщине рекомендуется пройти обследование на предрасположенность к мутации клеток.
- Радиоактивное облучение при терапии раковых опухолей других органов.
- Рацион питания. Употребление большого количества жиров животного происхождения увеличивает риск развития заболевания.
- Влияние канцерогенов, использование присыпок и дезодорантов с тальком.
- Нерегулярная половая жизнь или ее отсутствие.
- Патологии органов ЖКТ, печени и почек.
- Частые воспаления яичников, аменорея, миома матки.
- Вирус герпеса 2 типа, папилломавирус.
- Патологии щитовидной железы.
Формы патологии
Опухоли яичников бывают:
- Доброкачественные – растут медленно, не распространяются на другие органы и лимфатические узлы.
- Злокачественные – растут быстро, поражают рядом расположенные органы и ткани, лимфатические узлы, дают метастазы.
- Гормонопродуцирующие – вырабатывают эстроген и прогестерон.
- Метастатические – развиваются из-за распространения раковых клеток, которая расположена в другом месте, например, в желудке или кишечнике.
Опухоли яичников: классификация
Классификация в данном случае зависит от разновидностей клеток, из которых появляется новообразование.
К основным разновидностям новообразований яичников относят:
- Эмбрионально-клеточные (герминогенные) опухоли, что формируются из клеток, которые вырабатывают яйцеклетки.
- Эпителиальные новообразования развиваются из тех клеток, которые покрывают наружный слой органов. Такие опухоли диагностируются чаще всего.
- Стромальные новообразования появляются их основных клеток яичников, которые несут ответственность за синтез эстрогена и прогестерона.
Также бывают доброкачественные опухоли яичников и злокачественные. Иногда развиваются пограничные новообразования.
Рассмотрим более подробно каждый из видов опухолей яичника у женщин.
Герминогенные новообразования
К данной группе патологий относят:
- Тератома. Формируется из зародышевой ткани. Обычно доброкачественные опухоли яичников появляются после сорока лет, а злокачественные тератомы – в возрасте до восемнадцати лет. Существует также незрелая форма новообразования, которая относится к редкой раковой опухоли. Зрелая форма опухоли характеризуется наличием зачатков зубов, ногтей волос и т. д.
- Хориокарцинома. Злокачественная опухоль яичников, которая обычно развивается в период беременности женщины. Новообразование быстро растет. Хорошо поддается терапии.
- Дисгерминома. Редкое злокачественное новообразование яичников. В группу риска входят женщины до тридцати лет. Эта опухоль медленно растет, метастаз не дает, хорошо поддается лечению. Диагностируется в детском и молодом возрасте.
- Опухоль эндодермального синуса. Злокачественная агрессивная опухоль большого размера (до десяти сантиметров).
Все эти новообразования формируются из зародышевых клеток, их зачатки есть в организме каждой женщины еще с рождения. Такие патологии часто проявляются в детском возрасте.
Эпителиальные новообразования
Такие опухоли могут быть доброкачественными и злокачественными. К первым относят:
- Опухоль Бреннера – редкое доброкачественно фиброэпителиальное новообразование.
- Мукозная цистаденома. Может быть многокамерной, обычно растет до больших размеров, содержит в себе слизь.
- Серозная цистаденома имеет жидкое содержимое.
- Темноклеточная опухоль содержит в своей структуре темные клетки. Заболевание диагностируется достаточно редко.
- Опухоль Гремора – доброкачественное новообразование, имеющая плотную структуру и продуцирующая эстрогены.
Некоторые новообразования по своему строения не похожи ни на доброкачественные, ни на злокачественные. В этом случае говорят о пограничной опухоли яичника, которые не поражают соединительную ткань, не выходят в область брюшины, не прорастают в ткани, а остаются на ее поверхности. Такая патология не представляет опасности для жизни.
К злокачественным опухолям относят карциному, которая может быть серозной, эндометроидной, муциозной, светло-клеточной или недифференцированной. Эти опухоли стремительно растут и дают метастазы.
При трансформации новообразования в раковую опухоль наблюдается двухстороннее поражение яичников, появляются на поверхности кист сосочки, структура становится неоднородной. Обычно такие патологии диагностируются уже на поздних стадиях развития, когда происходит метастазирование.
Муциозная карцинома часто приводит к летальному исходу, так как провоцирует поступление в брюшину слизи в большом количестве, которую можно устранить только во время оперативного вмешательства. Недифференцированные опухоли, как правило, также приводят к смерти.
Стромальные новообразования
Среди доброкачественных новообразований данного типа выделяют текому и фиброму. Остальные опухоли относят к злокачественным, но они не агрессивны:
- Гранулезоклеточная опухоль яичника вырабатывает гормон эстроген.
- Новообразование Сертоли-Лейдига (андробластома) – опухоль, которая продуцирует мужские половые гормоны, андрогены.
- Гранулезоклеточная опухоль развивается после менопаузы у женщин.
Эти патологии хорошо диагностируются и поддаются терапии, обычно прогноз заболевания благоприятный.
Симптомы и признаки заболеваний
Опухоль яичника у женщин симптомы на ранней стадии может не проявлять или они могут быть незаметными, что приводит к поздней диагностике. Медики рекомендуют обратиться к доктору при появлении следующих признаков:
- Болевые ощущения внизу живота, которые не зависят от менструального цикла. Болевой синдром может проявляться по-разному.
- Расстройства менструального цикла.
- Ранее половое созревание (до двенадцати лет).
- Патологические выделения из влагалища, развитие кровотечений.

По мере своего роста опухоль яичника симптомы проявляет следующие:
- Часто мочеиспускание, запоры, вздутие живота.
- Снижение аппетита.
- Прекращение менструаций.
- Патологический рост волос на теле и лице.
- Влагалищные кровотечения.
- Атрофия молочных желез.
- Тошнота, сопровождающаяся рвотой.
- Увеличение размера живота.
- Одышка.
- Расстройство деятельности органов ЖКТ.
При несвоевременном выявлении новообразования, даже если оно доброкачественное, увеличивается риск его трансформация в раковую опухоль, а также разрыва кисты, инфицирования организма, перитонита, кровотечения, что может привести к плачевным последствиям.
Осложнения и последствия злокачественных опухолей
Самым частым осложнением опухоли яичников в данном случае выступает перекрут ее ножки. Нарушается кровообращение, развивается некроз яичника. Такая патология сопровождается сильным болевым синдромом, женщину необходимо срочно госпитализировать.
Еще одним негативным последствием выступает истощение организма. Опухоль, которая постоянно растет, давит на кишечник, что способствует расстройству пищеварения, развитию запоров, поступлению в кровь продуктов распада новообразования. Все это приводит к упадку сил, сильному истощению и изнеможению пациента.
Стадии развития злокачественных образований
В медицине принято выделять несколько этапов развития патологии:
- Первая стадия А, при которой новообразование ограничено одним яичником, отсутствует жидкость в животе, капсула не поражена опухолью. Стадия Б характеризуется наличием опухоли в двух яичниках, отсутствием в животе жидкости, капсула не поражена опухолью. Стадия С обуславливается выходом опухоли на поверхность яичников, повреждением капсулы, наличием в животе жидкости, в которой имеются раковые клетки.
- Вторая стадия А говорит о поражении не только яичников, но и маточных труб, матки. Стадия Б – поражены органы малого таза, стадия С – поражение яичников, матки, органов брюшины, в животе присутствует жидкость с раковыми клетками.
- Третья стадия А характеризуется распространением новообразования в пределах брюшины, а также ее микроскопическое поражение. Стадия Б – поражение брюшины имеет очаги до двух сантиметров, стадия С – помимо прочего поражены лимфатические узлы.
- Четвертая стадия характеризуется распространением метастаз по всему организму.
Диагностические мероприятия
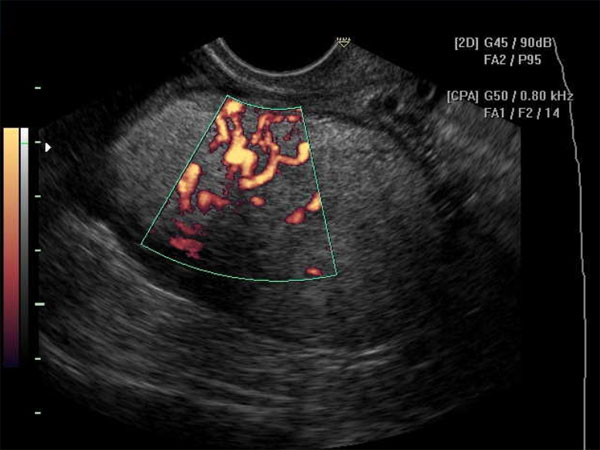
Диагностика опухолей яичников начинается с изучения анамнеза и опроса пациента. Затем гинеколог проводит:
- Общий осмотр. При пальпации выявляются большие новообразования и кисты разного генезиса. Обычно они носят доброкачественный характер, но иногда могут перерождаться в рак. Во время осмотра врач выявляет размер, консистенцию, расположение и подвижность опухоли, а также ее взаимоотношение с органами малого таза.
- УЗИ органов малого таза дает возможность определить опухоли, которые больше шести миллиметров.
- Трансвагинальная эхография позволяет исключить воспаление в придатках матки и миому.
- Допплерография позволяет выявить тип кровотока в тканях и, тем самым, определить характер новообразования.
- МРТ и КТ используют для поиска метастазов при злокачественных опухолях.
- ПЭТ-КТ дает возможность выявить раковые клетки и метастазы, определить величину опухоли и ее месторасположение.
- Анализ крови на онкомаркеры. Но в некоторых случаях найденные онкомаркеры при исследовании могут указывать и на воспаление яичников, эндометриоз, панкреатит. Поэтому его применяют в качестве дополнительного метода диагностики.
- Диагностическое выскабливание с последующей гистероскопией.
- Диагностическая лапароскопия, которая часто переходит в лечебную.
Также врач может назначить урографию, колоноскопию, цистоскопию, ирригоскопию и прочие диагностические мероприятия по мере необходимости.
Терапия
Лечение опухоли яичника будет зависеть от его разновидности, происхождения, стадии развития и характера течения. Обычно используют хирургическое вмешательство, а затем отправляют на исследование материал из новообразования, где его изучают и на основании этого разрабатывают тактику терапии.

При опухоли яичника операцию проводит хирург, он обращает внимание на такие моменты:
- Состояние брюшины, печени.
- Наличие или отсутствие асцита.
- Разрастание новообразования.
Хирургическое вмешательство
При доброкачественных опухолях обычно проводят удаление пораженного яичника, аднексэктомию или клиновидную резекцию у женщин детородного возраста. В период менопаузы или при двухстороннем поражении яичников проводят удаление придатков вместе с маткой.
Обычно хирург использует такой метод, как лапароскопия, что дает возможность снизить травму, риск появления спаек, тромбов, а также ускорить период реабилитации.
Операции при злокачественных новообразованиях
При наличии злокачественной опухоли яичников на ранних стадиях проводится удаление придатков, матки и сальник, что покрывает органы брюшины. У женщин, которые еще не рожали, удаляют только пораженный яичник. После того, как она рожает ребенка, проводят еще одну операцию, во время которой удаляют другой яичник и матку. Но это происходит в том случае, если опухоль диагностируется только с одной стороны и находится в капсуле, что не повреждена. Затем врач может назначить курс химиотерапии, который обычно составляет от трех до шести недель.
На последних стадиях развития патологии не всегда представляется возможным удалить опухоль полностью, так как она прорастает в ткани, сосуды, органы и метастазирует. Такое новообразования обычно стараются уменьшить в размерах, используя химиотерапию, а затем проводят операцию. На последней стадии рака прибегают к паллиативному лечению с целью облегчения состояния пациента.
Химиотерапия в данном случае предполагает использование шести курсов с перерывами в три недели.
Терапия при беременности
Независимо от срока беременности лечение патологии осуществляется только хирургическим методом. При диагностировании злокачественного новообразования врач проводит такие мероприятия:
- В первом и втором триместре беременности яичник удаляют, беременность сохраняют. В тяжелых случаях выполняют прерывание беременности, удаление придатков и химиотерапию.
- В третьем триместре проводят искусственные роды при помощи кесарева сечения, удаляют придатки и назначают химиотерапию.
После лечения
После проведения терапии в течение длительного времени требуется наблюдение гинеколога в том случае, если было удалено злокачественное новообразование. Каждые три месяца женщина должна проходить обследование на протяжении двух лет. Врач назначает УЗИ, анализ крови на онкомаркеры, КТ.
Доброкачественные новообразования после удаления не рецидивируют, злокачественные же могут развиваться снова, зависит это от стадии патологии, на которой было проведено лечение. При возникновении рецидива требуется повторное хирургическое вмешательство. Если они начали развиваться сразу же после операции, то лечение проводят медикаментозное. В данном случае необходимо определить чувствительность опухоли к препаратам и выбрать наиболее подходящие.
Прогноз
Доброкачественные новообразования прогноз имеют благоприятный. Если они трансформировались в злокачественные опухоли, прогноз будет менее хорошим. Очень часто заболевание не проявляет симптоматики на ранних стадиях, поэтому диагностируется слишком поздно. Если опухоль не выходит за пределы яичников, то выживаемость пациентов составляет 73 %, когда появились метастазы, этот показатель снижается до 5 %.
Исключение составляют герминогенные опухоли, они имеют хороший прогноз. Выживаемость в этом случае составляет 90 %.
Профилактика
В медицине установлено, что употребление длительный период времени монофазных контрацептивов имеет профилактическое действие относительно доброкачественных новообразований. Но подбор таких средств должен осуществляться строго врачом, так как существует риск развития гормональных нарушений.
С целью профилактики не рекомендуется прерывать беременность, особенно, если она первая. Также минимальный риск развития опухолей яичников имеют те женщины, что перенесли перевязку маточных труб. Почему так происходит, в медицине не установлено.
Медики рекомендуют с целью профилактики новообразований употреблять больше клетчатки, витамина А, селена, избегать радиоактивных и ультрафиолетовых облучений, вести здоровый образ жизни, иметь одного постоянного полового партнера. Также необходимо заранее планировать беременность, проходить обследование, своевременно лечить гормональные нарушения и ЗППП.
Заключение
Читайте также:

