Ошибочно поставлен рак щитовидной железы
Врачи чаще обращают внимание на выраженные признаки рака щитовидной железы: бурный темп роста опухоли, неподвижность новообразования, наличие метастатического поражения. Между тем начальные симптомы ускользают от внимания медицинских работников, что затягивает процесс обследования больного и может привести к необоснованному консервативному или неадекватному хирургическому лечению.
Консервативное лечение больных раком щитовидной железы йодидами и гормональными препаратами способствуют в ряде случаев улучшению общего состояния больного, а у некоторых даже приводит к уменьшению размеров опухоли (как правило, за счет ликвидации перифокального воспаления). Это вводит в заблуждение врачей и больные раком щитовидной железы длительное время получают консервативное лечение.
Тиреоидная патология у жителей Российской Федерации стала встречаться чаще, а за последние 10 лет возросла вдвое. В связи с этим больные, страдающие этой патологией, чаще стали получать лечение в хирургических стационарах общего профиля. В специализированных же онкологических учреждениях стала возрастать группа больных раком щитовидной железы после нерадикальных первичных операций, так как 90,8% таких больных оперируют в общехирургических отделениях и лишь 9,2% – в онкологических учреждениях страны. Ошибки дооперационной диагностики неизбежно приводят к ошибкам тактическим. В частности, анализ тактики лечения больных раком щитовидной железы в общехирургических отделениях больниц Московского региона показал, что в 84,9% случаев были выполнены нерадикальные операции, т.е. хирургические вмешательства в объеме энуклеации узла, резекции доли железы, гемитиреоидэктомии без резекции перешейка, операции по Николаеву (А.И. Пачес и соавт., 1990).
Лечение рака щитовидной железы
Узловые образования щитовидной железы неопластического характера, а так же гиперпластические процессы при отсутствии явной положительной динамики от проводимой консервативной терапии должны быть оперированы. При этом, учитывая достаточно высокий риск выявления на этом фоне рака щитовидной железы, следует выполнять экстракапсулярное хирургическое вмешательство в объеме гемитиреоидэктомии с резекцией перешейка. Оставшаяся доля железы в полной мере компенсирует потребность организма тиреоидными гормонами, а в случае выявления злокачественной опухоли в удаленном макропрепарате данный объем хирургического вмешательства можно признать радикальным.
Ведущим методом лечения рака щитовидной железы является хирургический, а объем его выполнения зависит от распространенности процесса и морфологической формы опухоли. Все оперативные вмешательства выполняются экстракапсулярно. Несмотря на высокий процент метастатического поражения регионарных лимфатических узлов привентивные операции на шее не выполняют и вопрос об оперативном лечении решают при реализованных метастазах. Наличие метастазов рака щитовидной железы в регионарных зонах при дифференцированных формах опухоли (папиллярная и фолликулярная аденокарциномы) не ухудшает прогноз для больного.
Лучевая терапия дифференцированных форм рака щитовидной железы не эффективна и не улучшает отдаленных результатов лечения больных, в связи с чем ее использование в лечении папиллярной и фоллиликулярной аденокарциномы нецелесообразно. Лучевая терапия показана больным недифференцированным раком щитовидной железы и применяется в комбинации с хирургическим методом при лечении медуллярного рака щитовидной железы.
Гормонотерапию назначают с заместительной целью. Ее целесообразно применять в лечении неоперабельных дифференцированных опухолей щитовидной железы или их метастазов. При назначении гормонотерапии необходимо знать уровень тиреоидных гормонов в крови оперированного больного, дозы препаратов подбирают индивидуально и под наблюдением эндокринолога.
Радиоактивный йод (131I) может быть использован при лечении отдаленных метастазов дифференцированных опухолей щитовидной железы после выполнения у таких больных тиреоидэктомии.
Возможности химиотерапии рака щитовидной железы ограничены, и ее назначение наиболее целесообразно при неоперабельном раке, лечении диссеминированных форм опухоли и недифференцированного рака щитовидной железы.
Прогноз
При отсутствии опухолевого процесса и метастазов в органах прогноз благоприятный, заместительная терапия будут стабилизировать состояние больной.
При подтверждении цитологическим и морфологическим исследованием опухолевого процесса в послеоперационном препарате прогноз для больной относительно благоприятный. Так как химиотерапия лучевая терапия могут остановить дальнейший рост опухоли.
Рекомендации:
1) Обязательное диспансерное наблюдение у онколога и эндокринолога не реже 1 раза в пол года, после 5 лет без рецедивного течения – не реже 1 раза в год.
2) УЗИ шеи ( по показаниям ТАБ)
3) Определение тироглобулина и антител к нему
4) Определение ТТГ
5) Рентгенография легких (раз в год)
6) Определение уровня кальция в крови, уровня фосфора, кальцитонина, РЭА,ПТГ(по показаниям)
7) Соблюдение заместительной терапии после операции.
После десятилетий неправильных диагнозов рака c последующими лечениями и миллионов покалеченных здоровых людей, Национальный Институт Рака (National Cancer Instittute) и влиятельный научно-медицинский журнал JAMA (Journal of American Medical Association) наконец признали, что ошибались все это время.
Еще в 2012 году, Национальный Институт Рака собрал группу эскпертов для переоценки классификации некоторых самых часто диагностированных видов рака и их последующей “передиагностики” и чрезмерно-агрессивного лечения этих состояний. Они определили, что вероятно миллионам людей был ошибочно поставлен диагноз рак груди, рак простаты, рак щитовидной железы и рак легкого, когда на самом деле их состояния были безопасными и должны были быть определены как “доброкачественные образования эпителиальной этиологии”. Никаких извинений не было сделано. Масс-медиа это полостью проигнорировала. Однако самого главного тоже не было сделано: никаких радикальных изменений в традиционной практике диагностики, профилактики и лечения рака не произошло.
Таким образом, миллионы людей в США и по всему миру, которые были уверены, что у них смертельная болезнь рак и которые прошли по этому поводу насильственнное и калечащее лечение, словно услышали “Ой… Мы ошиблись. У вас на самом деле был не рак”.
сли посмотреть на проблему только с точки зрения “передиагностики” и “перелечивания” рака молочной железы в США за последние 30 лет, то приблизительная цифра пострадавших женщин будет равна 1,3 миллиона. Большинство этих женщин даже не подозревают, что они стали жертвами и многие из них относятся к своим “агрессорам” по типу Стокгольмского синдрома, так как думают, что их жизни “были спасены” ненужным лечением. На самом же деле, побочные эффекты, как физические, так и психологические, почти наверняка значительно уменьшили их качество и продолжительность жизни.
Когда был сделан доклад Национального Института Рака, то оказались правы те, кто давно отстаивал позицию, что часто диагностируемый “ранний рак молочной железы”, известный как инкапсулированная карцинома молочного протока (DCIS), никогда не являлся по сути злокачественным, и поэтому не должен был лечиться с помощью лампэктомии, мастэктоммии, лучевой терапии и химиотерапии.
И, как обычно случается с исследованиями, которые противоречат установленным стандартам лечения, эти исследования также не попали в масс-медиа!
Наконец-то, благодаря усилиям многих честных онкологов, одна из самых часто диагностируемых форм рака была переклассифицирована в доброкачественное состояние. Речь идет о папиллярном раке щитовидной железы. Теперь не будет оправдания тем онкологам, которые предлагают больным лечить эти ничем не опасные, по своей сути компенсаторные изменения с помощью тотальной резекции щитовидной железы с последующим применением радиоактивного йода, подсаживанием больного пожизненно на синтетические гормоны и постоянное лечение сопутствующей симптоматики. Для миллионов “пролеченных” от “рака щитовидки” эта информация пришла поздно, но многих она избавит от ненужных страданий и ухудшения качества жизни вследствие калечащего лечения.
К сожалению – это событие, не стало сенсацией в масс-медиа, а это значит еще тысячи людей пострадают “по инерции”, пока официальная медицина на это не отреагирует.
Фильм: ПРАВДА О РАКЕ Раковая опухоль – это лишь симптом, а не причина болезни
Упс…! “Это оказывается вовсе был не рак!”, – признает Национальный Институт Рака (NCI) в Журнале Американской Медицинской Ассоциации (JAMA).
14 апреля 2016 г. в статье, озаглавленной “Это не рак: Врачи перекласифицировали рак щитовидной железы”, журнал Нью Йорк Таймс указал на новое исследование, опубликованное в JAMA Oncology, которое должно навсегда изменить то, как мы классифицируем, диагностируем и лечим распространенную форму рака щитовидки.
“Международная группа врачей решила, что вид рака, который всегда классифицировали как рак, оказался совсем не рак.
Результатом этого явилось официальное изменение классификации состояния в сторону доброкачественного. Таким образом, тысячи людей смогут избежать удаления щитовидной железы, лечение радиоактивным йодом, пожизненное применение синтезированных гормонов и регулярные обследования. Все это было с целью “защитить” от опухоли, которая никогда не была опасной.
Выводы этих специалистов и данные, приведшие к ним, были опубликованы в 14-го апреля в журнале JAMA Oncology. Ожидается, что изменения коснутся более чем 10,000 продиагностированных больных раком щитовидки в год только в США. Это событие будет оценено и отмечено теми, кто настаивал на перереклассификации и других форм рака, включая определенные образования молочной железы, простаты и легких.
Переклассифицированная опухоль является маленьким уплотнением в щитовидной железе, которое полностью окружено капсулой из фиброзной ткани. Его ядро выглядит как рак, однако клетки образования не выходят за пределы своей капсулы и поэтому операция по удалению всей железы и последующее лечение радиоактивный йодом является не обязательным и не калечащим – такой вывод сделали онкологи. Теперь они переименовали это образование из “инкапсулированной фолликулярной формы папиллярной карциномы щитовидной железы” в “не инвазивное фолликулярное образование щитовидной железы с чертами папилярности ядра” (noneinvasive follicular thyroid neopolasm with papillary-like nuclear features, or NIFTP). Слово “карцинома” больше не фигурирует.
Многие онкологи считают, что это нужно было давно сделать. Многие годы они боролись за то, чтобы переклассифицировать малые образования молочной железы, легких и простаты, а также некоторых других видов рака и убрать из диагнозов название “рак”. Единственной до этого переклассификацией явилась ранняя стадия рака мочеполовой системы, сделанная в 1998 г. и ранние изменения в шейке матки и в яичниках примерно 20 лет назад. Однако кроме специалистов по щитовидной железе, больше никто с тех пор пока не отважился это сделать.
“На самом деле, по факту получилось обратное”- как говорит главный врач Американского Общества по Раку (Аmerican Cancer Society) Oтис Бролей – “изменения случились в противоположном научным доказательствам направлении. Так предраковые маленькие уплотнения молочной железы стали называться нулевой стадией рака. Малые и ранние образования простаты превратились в раковые опухоли. В это же время, современные методы обследования как ультразвук, компьютерная томография, магнитно-резонансная терапия находят все больше этих малых “раковых” образований, особенно маленькие узлы в щитовидной железе.
“Если это не рак, так давайте не будет это называть раком” – говорит президент Американской Ассоциации Щитовидной Железы и профессор медицины клиники Майо д-р Джон Си Моррис.
Д-р Барнет Эс Краммер, директор профилактики онкологический заболеваний Национального Института Рака, сказал: “Мы все больше обеспокоены тем, что термины которые мы используем не соответствуют нашему пониманию биологии рака”. Далее он говорит: “Называя образования раковыми опухолями, когда они таковыми не являются, ведет к ненужному и травматическому лечению”.
Далее в статье говорится, что хотя некоторые специализированные медицинские центры уже начинают лечить инкапсулированные образования щитовидки менее агрессивно, в других медицинских учреждениях это все еще не стало нормой. К сожалению, прослеживается закономерность, что обычно занимает около 10 лет для того, чтобы научные доказательства отразились в практической медицине. Поэтому, медицина является гораздо менее “научно обоснованной”, чем она утверждает о себе.
Очевидно, что правда о настоящих причинах рака, как и правда о мифах распространяемых онкологической индустрией, начинает просачиваться даже в такие медицинские учреждения как JAMA и даже в масс-медиа, которая обычно играет огромную роль в распространении дезинформации по этой теме.
Несмотря на этот успех, надо продолжать работу в этом направлении. Исследовательская и образовательная работа должна продолжаться. Кроме папиллярного рака щитовидки это в первую очередь касается инкапсулированного рака протока молочной железы, некоторые образования простаты (интрапителиальная неоплазия) и легких. Когда удастся добиться переклассификации этих состояний, это повлечет за собой значительное изменение протоколов их лечения. Теперь их не будут лечить вырезанием органа, канцерогенными химиотерапией и лучевой терапией, а это значит, что миллионы людей не получат калечащего лечения, обрекающего их на постоянные страдания и зависимость от официальной медицины, а также многие из них избегут появления вторичных раков вызванных этими видами лечения. У многих также не произойдет озлокачествление процесса в результате токсичных видов лечения, разрушающих защитные силы организма и переводящих доброкачественный процесс в агрессивный злокачественный.
Представьте только, какое количество людей по всему миру уже пострадали и еще могут пострадать, если только по США и только по раку молочной железы – это 1,3 миллиона женщин? Теперь всем должно быть очевидно, откуда у официальной онкологии берется такая оптимистическая статистика, где она вылечивает рак у более чем 50% больных. Большинство из них не имело правильно поставленного диагноза рака и если эти “больные” переживали лечение, то становились официально излеченными от рака. При этом если у многих после 5-15 лет возникали вторичные раки, то они конечно никогда не связывались с предшествующим канцерогенным лечением.
Многие онкологи и особенно те, кто использует натуропатическую концепцию понимания и лечения рака считают, что бессимптомные раки вообще не нужно лечить, а лишь провести определенные изменения в своем образе жизни, питания и мышления. Можно, однако, пойти дальше и привести слова профессора Калифорнийского Университета в Бейкерли д-ра Хардина Джонса, который утверждал, что по его статистике работы с раковыми больными за 25 лет те, у кого был диагностирован рак поздних стадий, и кто не применял официальную тройку лечения, проживали в среднем в 4 раза дольше, чем те, кто получал такое лечение.
Всё это заставляет нас по-новому взглянуть на ситуацию с диагностированием и лечением этой болезни, а также на то, что, к сожалению, на сегодня мы не можем доверять в этом официальной медицине.
Статья написана с применением материала из greenmedinfo.com
Интервью Бориса Гринблат в проекте ‘ПРАВДА О РАКЕ’
- 2589
- 1,8
- 1
- 3
![]()
Аполлинария Боголюбова![]()
Андрей Панов



Спонсором приза зрительских симпатий выступила компания BioVitrum.
Несомненно, XXI век — время развития научно-технического прогресса. Вместе с совершенствованием технологий приходит и их доступность в повсеместном использовании. Медицина не является исключением. Благодаря развитию технологий диагностики и лечения самых разных заболеваний мы стали спасать тех пациентов, которые когда-то входили в число неизлечимых. Однако не на все сферы медицины прогресс повлиял так положительно. Поэтому сегодня мы бы хотели познакомить вас с такими животрепещущими вопросами медицины, как гипердиагностика и гиперлечение. Сейчас мы остановимся лишь на одной, но весьма значимой стороне данной проблемы — гипердиагностика узлов щитовидной железы, а также гиперлечение этих узлов и рака щитовидной железы.
Что мы знаем сегодня про узлы щитовидной железы?
Однако то, что эта проблема была озвучена совсем недавно, не значит, что о ней больше не надо писать. Мы не хотим загружать вас медицинской терминологией, вновь писать о TI-RADS и разбирать по кусочкам, что может написать функциональный диагност в заключении. Мы обращаемся к вам в качестве потенциальных пациентов и хотим донести мысль, что не всегда узел в щитовидной железе опасен, а рак априори смертелен.
База, с которой нам нужно познакомиться: щитовидная железа
Немножко о щитовидной железе (ЩЖ). Это орган эндокринной системы человека, который располагается на передней поверхности шеи в области гортани, прямо перед щитовидным хрящом. Состоит железа из левой и правой долей и перешейка. ЩЖ богато кровоснабжается разными артериями, а иннервируется гортанными нервами.
Главной функцией щитовидной железы (лат. glandula thyroidea) является синтез тиреоидных гормонов, необходимых нашему организму. Под тиреоидными гормонами мы подразумеваем два соединения: тироксин (Т4) и трийодтиронин (Т3). Основной функцией Т4 и Т3 является увеличение потребления клетками кислорода. Иначе говоря, эти гормоны стимулируют все энергетические процессы в клетке и обмен веществ, причем их влияние распространяется на все клетки организма.
Также клетки ЩЖ производят кальцитонин, ответственный за обмен кальция в организме.
Прямо за щитовидной железой располагаются четыре небольшие паращитовидные железы. Последние производят паратиреоидный гормон, который также отвечает за поддержание уровня кальция в организме, причем в большей степени, чем кальцитонин.
Откуда берется столько случаев рака щитовидки?
Рак щитовидной железы (РЩЖ) — наиболее распространенное злокачественное новообразование эндокринной системы [2]. Все чаще мы слышим, что заболеваемость РЩЖ неуклонно растет. И звучит это ужасающе, однако так ли всё просто на самом деле? Возможно, вы будете шокированы, какая правда скрывается за этими, на первый взгляд, однозначными научными фактами. И прежде, чем мы разберемся с истинной причиной роста заболеваемости РЩЖ, необходимо ознакомиться с тем, какие виды рака щитовидки существуют.
Итак, начнем. Сейчас нам понадобится привести немного численных данных, но не пугайтесь их, всё крайне просто. В научном сообществе выделяют пять типов РЩЖ:
- Папиллярный (80–85% случаев).
- Фолликулярный (10–15% случаев).
- Медуллярный (5% случаев).
- Низкодифференцированный (1% случаев).
- Недифференцированный (0,1–0,2% случаев).
Наиболее благоприятными принято считать два первых типа РЩЖ. И как мы можем заметить, они встречаются наиболее часто. Их также называют высокодифференцированными типами рака. Медуллярный, низкодифференцированный и недифференцированный типы считаются агрессивными формами РЩЖ. В нашей статье мы сделаем акцент лишь на первых двух типах РЩЖ, так как они являются наиболее распространенными.
Что касается рака — если клетки, из которых состоит опухоль, являются высокодифференцированными, в большинстве случаев врачи считают исход благоприятным. Однако если опухоль состоит из низкодифференцированных клеток, то с большой вероятностью она склонна к агрессивному течению. Как уже было сказано, наиболее часто выявляемые РЩЖ являются высокодифференцированными.
Папиллярный РЩЖ — наиболее распространенная форма: 80–85%. И с самым хорошим прогнозом. Пятилетняя выживаемость пациентов с РЩЖ — 98,1% [2]. Что это значит для пациента? Что наиболее часто выявляемые случаи РЩЖ имеют благоприятный исход!
Рак, ушедший в себя
Подбираемся к корню проблемы: статистика и диагностика
Вернемся к распространенности РЩЖ. Теперь мы готовы понять, что возросшее число случаев данной патологии не является поводом для беспокойства.
В 1975 году заболеваемость РЩЖ составляла 4,9 на 100 000 человек и оставалась относительно стабильной до начала 1990-х годов [6]. За последние 25 лет заболеваемость РЩЖ выросла более чем в 3 раза, то есть на 300% (рис. 1) [7], [8], причем в большинстве случаев за счет высокодифференцированного папиллярного РЩЖ. При этом очень важно понимать, что, несмотря на такой значительный рост, смертность от РЩЖ остается стабильной, примерно 0,5 случаев на 100 000 человек [6].
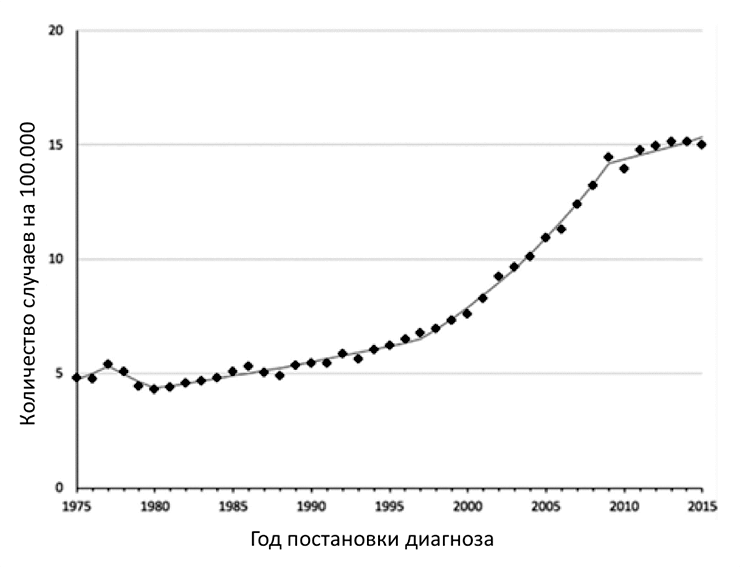
Рисунок 1. Данные заболеваемости раком щитовидной железы в период с 1975 по 2015 годы
Чувствуете, что тут что-то не так? Нет связи между возросшим числом случаев РЩЖ и смертностью от этой патологии! Среди врачей и ученых до сих пор продолжаются дебаты, почему так происходит. Сейчас выделяют несколько теорий. Наиболее вероятная — широкое распространение методов ультразвуковой диагностики (УЗИ). Пусть корни УЗИ уходят к Леонардо да Винчи и XV веку, широкое медицинское распространение данный метод получил с 50-х годов XX века [9], [10]. Сегодня УЗИ является наиболее простым, дешевым, неинвазивным и информативным методом выявления опухолевых образований щитовидной железы. Поэтому, как вы можете догадаться, УЗИ стали делать почти всем, причем независимо от показаний.
Сейчас научное сообщество активно дискутирует на тему, связаны ли такие показатели с истинным увеличением заболеваемости РЩЖ, или же проблема в гипердиагностике тех небольших образований ЩЖ, которые не требуют никакого вмешательства со стороны человека [11], [12].
Для более полного понимания проблемы вернемся на чуть более ранний этап диагностики РЩЖ.
Что такое узлы и как их найти?
Узлы ЩЖ — это радиологически различимые объемные образования в ЩЖ, которые могут быть доброкачественными и злокачественными. Узлы можно найти в 50% случаев всех проводимых УЗИ ЩЖ. При этом только 5% выявляемых образований будут злокачественными [13], [14].
Весомый вклад УЗИ в возросшее количество диагностированных узлов и РЩЖ можно показать на примере одного нашумевшего исследования в Южной Корее [3], [15], [16]. В 1999 году там была утверждена национальная программа, направленная на скрининг злокачественных заболеваний. Под программу попала и щитовидная железы. В результате повсеместного внедрения УЗИ щитовидки частота выявления рака выросла в 15 (!) раз с 1993 по 2011 год. И это мы еще не говорим просто об узлах, которые также могут быть психологической проблемой пациента. Большинство выявляемых случаев — папиллярный РЩЖ. Как вы помните, этот вид рака имеет весьма благоприятный исход. Однако простому населению идея жить с раком настолько чужда и неприятна, что было проведено огромное число полного удаления щитовидных желез, причем часто без видимой на то необходимости! А такая операция имеет серьезные последствия, о которых мы расскажем чуть ниже.
Врачи, осознав свою ошибку, убрали УЗИ щитовидки из списка обязательных скрининговых тестов. И результат не заставил себя ждать. В последней на эту тему публикации 2015 года сказано, что на 30% снизилась заболеваемость РЩЖ, а число операций на щитовидной железе снижалось на 35% ежегодно. Вывод напрашивается сам собой: в основе увеличения числа диагностированных случаев узлов щитовидки (в том числе и РЩЖ) является ставшее таким доступным УЗИ.
Думаем, следует также сказать, что образования ЩЖ выявляются не только при выполнении УЗИ, но и при использовании других методов лучевой диагностики (КТ, МРТ, ПЭТ), что стало возможным благодаря улучшению разрешающей способности оборудования. Следовательно, увеличилось чисто случайно выявляемых образований щитовидной железы (в том числе, рака) — инциденталóм (от англ. incidence — случайность) [17]. Инциденталомы клинически никак себя не проявляют и могут оставаться в организме бессимптомно всю жизнь. И многие из таких инциденталом обнаруживались лишь посмертно, случайно, и не являлись причиной кончины человека. Это позволяет говорить нам о существовании резервуара пациентов с узлами или раком щитовидной железы, который клинически является скрытым и никак себя не проявляет до его случайного обнаружения [18].
Приведенные данные обобщены на рисунке 2.

Рисунок 2. Что даст нам УЗИ щитовидки на самом деле?
рисунок авторов статьи
Напомним, что в нашей статье мы делаем акцент на наиболее распространенных типах РЩЖ (папиллярный, фолликулярный). Агрессивные формы РЩЖ (медуллярный, низкодифференцированный, недифференцированный и редко папиллярный) требуют дальнейшего более детального изучения
Самое главное: почему гипердиагностика и гиперлечение РЩЖ являются проблемой?
В связи с выявленным фактом, что в оперативном лечении таких РЩЖ, вполне возможно, нет необходимости (а ведь удаление ЩЖ сопровождается серьезными последствиями, о чем мы расскажем далее), с 2015 года в США уже принимаются меры по снижению частоты гипердиагностики и гиперлечения [24]. Например, уже настоятельно рекомендовано не проходить скрининг РЩЖ пациентам, у которых нет никаких симптомов, поскольку выявление агрессивных типов рака в этом случае крайне маловероятно.
Что врачи думают о данной проблеме?
Проблема гиперлечения РЩЖ существует не только среди пациентов, но и среди медицинского сообщества.
Конечно, выбор, удалять ли щитовидную железу или нет, стоит больше перед пациентом, нежели перед лечащим врачом. И пациент вполне может выбрать хирургическую тактику лечения. А врач должен определять, сколько ткани щитовидной железы в конкретном случае нужно убирать.
В качестве уменьшения гипердиагностики Американская тиреоидологическая ассоциация рекомендует воздержаться от скрининга и биопсии мелких образований щитовидной железы при отсутствии на то иных клинических симптомов [6].
Как вообще лечат рак щитовидной железы?
Давайте разберемся, какие существуют пути лечения РЩЖ [26].
- Полное удаление ЩЖ, тотальная тиреоидэктомия, вместе с окружающей клетчаткой, а иногда и рядом лежащими лимфатическими узлами.
- Терапия радиоактивным йодом I 131 после тотальной тиреиодэктомии. Не пугайтесь — это не опасно! Такой йод влияет только на клетки щитовидной железы и убивает их.
Почему мы, авторы, так не хотим, чтобы щитовидную железу удаляли без серьезных на то причин? Казалось бы, мы уберем орган, где сидит рак, и будем жить себе спокойно, только лишь принимая препараты гормонов щитовидной железы. Это ведь лучше, чем жить с раком. Или все-таки нет? Так вот, сама сложность вопроса заключается в операции.
Чем чревато полное удаление щитовидки (или, как говорят врачи, тотальная тиреоидэктомия)?
Существует два серьезных осложнения тотальной тиреоидэктомии [27].
- Стойкое снижение функции щитовидной железы (гипопаратиреоз). Наиболее серьезное и жизнеугрожающее осложнение. Итак, прямо за щитовидной железой располагаются четыре паращитовидные железы. Они производят паратиреоидный гормон, который отвечает за обмен кальция в нашем организме (а из него состоит бóльшая часть наших костей!). Паращитовидные железы совсем маленькие: диаметром 5 мм и весом 0,5 г. Их легко не заметить во время операции и удалить вместе с щитовидной железой. К тому же, даже если сохранить эти железы, высока вероятность повреждения питающих их кровеносных сосудов и нервов. А значит, железы просто перестанут работать, и в организм перестанет поступать паратиреиодный гормон. Это чревато возникновением тетанических приступов (подергиваний, которые могут переходит в судороги), нарушением питания волос и ногтей, кожи, эмали зубов, а также отложением кальция вне костей, например, между нервными клетками, что может проявляться в виде паркинсонизма или хореоатетоза — комбинации быстрых порывистых движений с медленными судорожными.
- Повреждение возвратного гортанного нерва и парез гортани. Щитовидная железа располагается прямо перед гортанью. Там же рядом находятся голосовые связки. Все эти структуры иннервируются гортанными нервами. И в случае повреждение некоторых из них — возвратных гортанных нервов — у пациента будет наблюдаться уменьшение активности гортанных мышц, что влечет за собой проблемы работы голосовых связок (в основном, осиплость голоса) и нарушения функций дыхания.
Какой существует выход?
Одним из наиболее перспективных выходов из ситуации является частичное удаление ткани ЩЖ, а именно поврежденной доли. В таком случае пациент, во-первых, избавляется от необходимости принимать пожизненную заместительную терапию гормонами щитовидной железы, а во-вторых, избегает тех серьезных последствий, которые несет за собой операция полного удаления ЩЖ. Однако стоит понимать, что такой вариант не касается опухолей большого размера, а также тех новообразований, которые потенциально могут быть агрессивными (это решает врач!).
Сейчас терапевты и хирурги, которые занимаются патологией щитовидной железы, разделились на два лагеря: те, кто считает, что лучше перестраховаться, и при выявлении даже самой маленькой опухоли удалить всю щитовидную железу, и те, кто считает, что лучшим выходом будет частичное удаление ткани железы, а именно поврежденной ее доли. К сожалению, этот вопрос до сих пор остается открытым. Врачи все еще не могут прийти к единому знаменателю в данном вопросе. Проблема в том, что достоверная объективная доказательная база, на которую врачи могли бы опираться в качестве актуального клинического руководства, вовсе отсутствует. Существуют лишь отдельные исследования, которые обозревают вопрос лишь с одной субъективной стороны [21]. Оптимальным решением данной проблемы, на наш взгляд, стало бы объединение всех существующих статей с объективным и всесторонним взглядом на этот вопрос. Однако подобное исследование лишь ожидает нас в будущем.
Финальный аккорд
С этими и другими мыслями вы можете ознакомится по оставленной нами ссылке [26].
Итак, дорогие наши читатели! Опираясь на всё, о чем мы рассказали выше, мы бы хотели, чтобы вы сделали три главных вывода:
Всем хорошего дня, и берегите свои щитовидки и нервы. :)
Читайте также:



