Опухоли почек на рентгенограмме
Наиболее высокие показатели в определении новообразований почек показали методы КТ и МРТ (более 97%).
Злокачественные опухоли почек составляют до 3% от всей онкологической патологии человека. Подавляющее количество злокачественных опухолей почек представляют собой почечно-клеточный рак до 85%, примерно в 15-20% злокачественные опухоли обусловлены переходно-клеточным раком. В 2-4% случаев опухоли почек имеют вторичный характер (лимфомы, метатстазы).
Среди пациентов страдающих этими заболеваниями преобладают люди пожилого и старческого возрастов. При этом средний возраст мужчин несколько ниже (59 и 61 соответственно). Более того, у мужского населения риск возникновения злокачественных опухолей почек практически в 2 раза выше.
- Размер и локализация опухоли;
- Связь с чашелоханочным комплексом или паренхимой;
- Вовлечение капсулы почки, надпочечников;
- Вовлечение фасции Героты (почечной фасции);
- Выявление инфильтрации клетчаточных пространств;
- Анатомия почечных вен и артерий;
- Выявление количества и размеров лимфатических узлов;
- Выявление отдаленных метастазов.
- округлая форма,
- ровные контуры,
- гиперинтенсивный МР-сигнал на Т1- и Т2-ВИ (соответствует МР-сигналу жировой клетчатки.
МР-структура зависит от выраженности тканевых компонентов опухоли (наличие кровоизлияний) однородное снижение интенсивности МР-сигнала при жироподавлении.
- неоднородное накопление контрастирующего вещества
- чаще слабое накопление, но степень накопления зависит от выраженности сосудистого компонента опухоли
- округлая форма образования,
- четкие и неровные контуры (наличие псевдокапсулы),
- неоднородная МР-структура на пре- или постконтрастных изображениях.
- неоднородность накопления контрастирующего вещества;
- асинхронность накопления контрастирующего вещества (степень проявления признаков зависит от выраженности неоангиогенеза).
МР-симптомы инвазивного роста опухоли:
- нечеткость контуров (прерывание псевдокапсулы);
- изменение МР-структуры окружающих тканей.
МР-симптомы опухолевого поражения вен:
- расширение просвета вен;
- извитость почечной вены;
- локальная неоднородность МР-структуры в просвете вен.
МР-симптомы метастазирования опухолей почки:
- изменение надпочечников (неправильная форма, увеличение размеров, неоднородная МР-структура); изменение лимфатических узлов (множественные, неправильная форма, более 8 мм в поперечнике, неоднородная МР-структура, неровный контур);
- изменение МР-структуры печени (множественные, округлые образования, гиперинтенсивные на Т2 и гипо на Т1-ВИ, с нечеткими и неровными контурами);
- изменение МР-структуры костей (множественные участки неправильной формы пониженного МР-сигнала на Т1- и Т2-ВИ).
МР-признаки инвазии за пределы капсулы:
- нечеткость контуров (прерывание псевдокапсулы),
- изменение МР-структуры окружающих тканей.
- центральное расположение (изменение жирового компонента почечного синуса);
- изоинтенсивная однородная МР-структура;
- неровные, нечеткие контуры;
- деформация и дилатация чашек и лоханки (пристеночное утолщение стенок чашек и лоханки);
- при МР-урографии дефект наполнения чашек и лоханки.
1 Первичная опухоль (Т):
- Тх – первичная опухоль не оценена;
- Т0 – нет доказательств первичной опухоли;
- Т1 – опухоль ≤ 7 см max диаметром, ограничена почкой:
- Т1а – ≤ 4 см max диаметром;
- Т1b - max диаметром > 4 см , но ≤ 7 см;
- Т2 – опухоль диаметром 7 см max. диаметром, ограниченная почкой;
- Т3 – инвазия опухоли в крупные вены, надпочечник, паранефрий, но под фасцией Героты (f. renalis):
- Т3а – инвазия тканей (надпочечник, почечная клетчатка) пределах фасцией Героты (f. renalis);
- Т3b – распространение опухоли в вены ниже диафрагмы;
- Т3с – то же выше диафрагмы;
- Т4 – инвазия опухоли за пределы фасцией Героты.
2 Региональные лимфатические узлы (N):
- N1 - поражен один лимфатический узел;
- N2 - поражены более одного лимфатического узла.
3 Отдаленные метастазы (М):
- Мх;
- М0;
- М1.
Классификация стадии злокачественных опухолей почек (Robson C.J., 1969)
I стадия: опухоль ограничена почечной капсулой;
II стадия: инвазия в пределах фасции Героты (f. renalis);
- А: Инвазия опухоли за пределы фасции Героты (f. renalis);
- В: Отдаленные метастазы.
Клиническая симптоматика достаточно не специфична, и более того, клинические проявления чаще всего наблюдаются только при запущенных стадиях опухолевого поражения почек. Когда таким больным возможно проведение только паллиативного или симптоматического лечения. Так называемая триада Гравица (первые три симптома) – те самые клинические симптомы впервые описанные почти 200 лет назад. Остальные симптомы обусловлены общетоксическим и неопластическим процессом – так называемые симптомы малых признаков.
В обменных реакциях организма ежедневно участвует около 7,5 л воды, и то, что человек выделяет мочи почти столько же, сколько выпивает жидкости, можно расценивать как биологически сложившееся совпадение. Тем не менее определенные нормативы мочеиспускания существуют. Они не только фиксируются больным.
Небольшие количества белка обнаруживаются в суточной моче у здоровых лиц. Однако такие небольшие концентрации его не удается выявить с помощью обычных методов исследования. Выделение более значительных количеств белка, при которых обычные качественные пробы на белок в моче становятся положительными.
Современные методы рентгеноконтрастных исследований не являются абсолютно безопасными, так как таят в себе определенный риск осложнении. Однако он оправдан, ибо рентгенологические методы исследования наиболее эффективны при распознавании урологических заболеваний. Строго индивидуальный подход, испол.
В настоящее время, как правило, выполняется как часть комбинированной процедуры — уретроцистоскопии, для которой чаще используют ригидные эндоскопы. При осмотре больного заранее устанавливают размеры наружного отверстия уретры и выбирают соответствующий ему размер тубуса уретроцистоскопа. Если оно о.
В диагностике мочекаменной болезни важная роль принадлежит сбору анамнеза. Необходимо выяснить характер и длительность болей (локализация, интенсивность, иррадиация и т.д.); сопровождаются ли боли тошнотой, рвотой и ознобом; наличие в моче гематурии, ее длительность, интенсивность и характер возникн.
Урологические заболевания сопровождаются многочисленными проявлениями, важнейшие из которых приведены ниже. У детей наиболее характерны такие симптомы, как боль, нарушение мочеиспускания, пиурия и гематурия. Последние два чаще выявляются в отличие от взрослых у детей, особенно младшего возраста, слу.
УЗИ нормально расположенных почек проводят в положении больного лежа на спине, животе и боку, противоположном стороне исследования. Для определения дыхательной подвижности почек исследуют на максимальном вдохе и выдохе; для исключения нефроптоза — в положении больного лежа и стоя. Начинают с обзорно.
КАК ПОДГОТОВИТЬСЯ К КТ ПОЧЕК С КОНТРАСТОМ?
Чтобы томография почек не принесла вреда, перед исследование необходимо исследовать кровь с целью оценки выделительной функции. В биохимическом анализе крови имеют значение показатели креатинина (не более 110 мкмоль/л) и мочевины (не более 9 ммоль/л), а также скорость клубочковой фильтрации. Превышение данных показателей говорит о нарушении функции почек и является фактором, в значительной степени увеличивающим вероятность возникновения побочных эффектов йодсодержащих контрастных веществ. Необходимо также убедиться, что вы не страдаете патологией щитовидной железы, сопровождающейся ее повышенной функцией (гипертиреоз, тиреотоксикоз).
С собой нужно взять всю информацию касательно своего заболевания, в т. ч. результаты предыдущих исследований (МРТ, УЗИ и т.п.), а также амбулаторную карту и другие медицинские документы. Не забудьте результаты анализов крови на креатинин и мочевину.
ЧТО ПРОИСХОДИТ ВО ВРЕМЯ КТ ПОЧЕК С КОНТРАСТОМ?
Пациент ложится на стол томографа. Затем в вену локтевого сгиба вводится катетер и фиксируется при помощи пластыря. К катетеру через тонкую пластиковую трубку подключается специальный аппарат – автоматический инжектор, в колбу которого заливается контрастный препарат.
Сканирование начинается с нативной фазы, при которой не вводится контраст. После этого лаборант подает сигнал на инжектор и он начинает введение контраста, практически одновременно начинается второе сканирование, при котором происходит заполнение контрастированной кровью артерий, артериол и капиллярного сосудистого русла. Это фаза называется артериально-паренхиматозной, т. к. контрастируются не только артерии, но и паренхиматозные органы, а также стенка полых органов. В портально-венозную фазу происходит усиление портальной вены, а также других крупных вен. И, наконец, в отсроченную фазу контрастом заполняется чашечно-лоханочный комплекс почек и мочеточники, а также мочевой пузырь – появляется возможность оценить степень деформации полостей почек опухолью.
КАК ВЫГЛЯДИТ РАК ПОЧКИ НА КТ С КОНТРАСТОМ?
Рак почки (гипернефрома, светлоклеточный рак) можно определить как узел с неровными краями, имеющий неоднородную структуру с множественными участками распада, некроза, мягкотканным и жидкостным компонентом в структуре, представленным в различных пропорциях. Кроме того, в структуре опухолевого узла – не во всех случаях, но часто – выявляются обызвествления и кровоизлияния. Размеры узла могут быть самыми разными – от нескольких мм до 10 см (и больше). Маленькие узлы зачастую не видны на КТ без контраста и проявляют себя только некоторым выбуханием контура органа – они часто пропускаются при беглом просмотре изображений (вот почему Второе мнение врача может быть полезным).
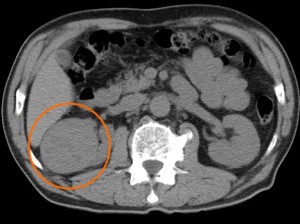
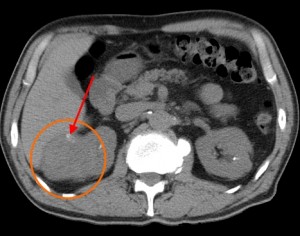
Типичный вид рака почки в нативную (до контрастирования) фазу. Хорошо заметен паренхиматозный узел в правой почке (в круге). Даже без усиления можно разглядеть его неоднородную структуру – с преобладанием мягкотканного компонента, а также с наличием менее плотных участков и включений кальция (красная стрелка).
В артериальную фазу становится хорошо различимой неоднородная структура опухоли, т. к. солидная ее часть (активная часть опухоли, хорошо снабженная сосудами) интенсивно усиливается и становится гиперденсной, а кистозная часть никак не накапливает контраст и остается той же плотности, что и в нативную фазу. В венозную фазу опухоль задерживает контраст интенсивнее, чем почечная паренхима, вследствие чего выглядит более гиперденсной, более плотной. В отсроченную фазу уже через 10 минут после начала введения типичный рак не накапливает контраст, зато хорошо становится видна чашечно-лоханочная система – появляется возможность оценить ее контуры на предмет прорастания новообразования внутрь.
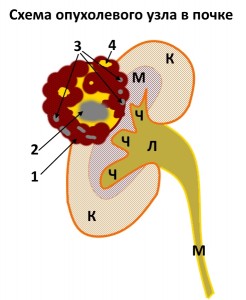
Схема, иллюстрирующая структуру рака почки. На нем указаны все основные элементы, составляющее типичное злокачественное новообразование. Цифрой 1 отмечена мягкотканная основа новообразования – активные раковые клетки, т. н. строма гипернефромы. 2 – кровоизлияния. 3 – кальцинаты в утолщенной, патологически измененной стенке и строме. 4 – кистозный компонент (жидкость). К – корковое вещество, М – мозговое вещество, Ч – чашечки, Л – лоханка, М – мочеточник (в данном случае – лоханочный сегмент). Образование также можно обозначить как киста 4-й категории по Bosniak (см. ниже).
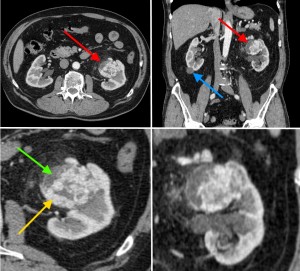
КТ-признаки рака (гипернефромы) почки в артериально-паренхиматозную фазу контрастирования. На изображениях в верхнем ряду стрелкой красного цвета отмечено новообразование в виде узла с неоднородной структурой, синей стрелкой – простая киста в области нижнего полюса справа. В нижнем ряду желтой стрелкой выделен мягкотканный компонент, накапливающий контраст и интенсивно усиливающийся. Зеленой стрелкой – кистозный компонент.
Очень важно при КТ оценить характер роста опухолевого узла и наличие метастазов. Наиболее неблагоприятный – инфильтративный тип роста, когда опухоль разрушает окружающие органы, прорастая в них – нарастают симптомы интоксикации, лечение при этом длится столько, сколько живет пациент – оно лишь паллиативное. Чаще всего опухоль левой почки прорастает в почечную фасцию (т. н. фасцию Героты) – переднюю или заднюю, в зависимости от своей локализации, в селезенку, в хвост поджелудочной железы, в надпочечник, в селезеночную вену, в почечную вену. Опухоль правой почки может прорастать также в нижнюю полую вену. Наличие инвазии – крайне неблагоприятный признак, при выявлении которого выставляется 4-я стадия по TNM (международной классификации опухолей), а новообразование считается неоперабельным.
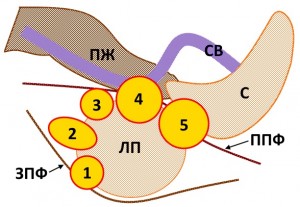
Наиболее часто встречающиеся варианты прорастания (инвазии) гипернефромы левой почки. ПЖ – хвост поджелудочной железы, СВ – селезеночная вена, ЛП – левая почка, ППФ – передняя ренальная фасция, ЗПФ – задняя фасция. Цифрой 1 отмечена опухоль, прорастаяющая в заднюю фасцию Героты (почечной фасции), 2 – с инвазией паранефральной клетчатки, 3 – с инвазией передней фасции Героты, 4 – с инвазией хвоста поджелудочной железы, селезеночной вены, передней почечной фасции, 5 – с прорастанием в селезенку, переднюю почечную фасцию.
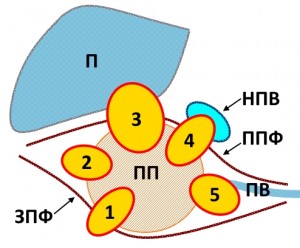
Варианты прорастания (инвазии) гипернефромы правой почки. П – печень, НПВ – нижняя полая вена, ПВ – почечная вена, ПП – правая почка, ЗПФ – задняя ренальная фасция, ППФ – передняя ренальная фасция. 1 – опухоль с прорастанием в заднюю почечную фасцию, 2 – в паранефральную клетчатку, 3 – в переднюю почечную фасцию и в печень, 4 – в нижнюю полую вену (при этом в вене может быть обнаружен газ), 5 – в почечную вену.
ПОЧЕЧНЫЕ КИСТЫ НА КТ: КИСТА ИЛИ РАК?
Очень часто при компьютерной томографии выявляются образования кистозного характера – в этом случае возникает вопрос – как отличить простую кисту почки, содержащую только жидкость, от рака? Может ли киста почки перерасти в рак со временем? Здесь может помочь только констрастирование. Для дифференциального диагноза простой неосложненной кисты и потенциально злокачественных кист разработана классификация Bosniak (1986 г), иллюстрация к ней представлена ниже.
1 класс по Босняку (Bosniak) – простая, не осложненная киста с ровными, тонкими стенками, заполненная содержимым низкой плотности, приблизительно +10…+15 единиц по шкале Хаунсфилда. Форма такой кисты правильная, приближенная к шару, наиболее часто встречающийся размер – от 0,3 до 5,0 см. Самое основное – такая киста не усиливается при контрастировании. Процент малигнизации крайне низок. Обычно такие кисты не требуют динамического наблюдения.
2 класс по Босняку (Bosniak) – минимально осложненная киста. Обнаруживаются либо перегородки, либо кальцинаты в стенке. Не накапливают контраст. Процент малигнизации невысок. Такие кисты нуждаются в наблюдении посредством УЗИ (обычно каждые полгода – год) на предмет изменения размеров.
3 класс по Босняку (Bosniak) – киста с тенденцией к озлокачествлению. Может содержать кровь, перегородки с отложениями кальция, участки утолщения стенки. Могут накапливать контраст на ограниченном участке. Подобные кисты рекомендовано удалять хирургическим путем при отсутствии противопоказаний.
КОГДА НУЖНО ДЕЛАТЬ КТ ПОЧЕК?
Во всех случаях, когда есть подозрительные симптомы, необходимо как можно скорее пройти рентгеновское томографическое диагностическое исследование:
1) В моче внезапно появилась кровь. Кровь в моче может быть не только признаком прогностически неблагоприятного рака лоханки почки, но и опухолей других органов системы мочевыделения (мочевого пузыря, предстательной железы), а также признаком мочекаменной болезни или гломерулонефрита.
2) Появились боли в пояснице справа или слева. Кроме гипернефромы данные изменения могут быть также признаком пиелонефрита –воспалительного заболевания почек чаще всего инфекционной природы, или даже пионефроза – гнойного расплавления органа.
ДИАГНОСТИКА РАК ПОЧКИ НА РАННЕЙ СТАДИИ — ВОЗМОЖНОСТИ КТ
ВТОРОЕ МНЕНИЕ ПО КТ ПОЧЕК ПРИ РАКЕ
Здесь очень большую роль может сыграть мнение опытного специалиста, и повторный анализ исследования опытным доктором позволит исправить ошибки коллег. Поэтому, если вам поставили диагноз рак почки, не спешите отчаиваться, а постарайтесь найти специалиста, который сможет квалифицированно расшифровать результаты КТ. В результате вы получите Второе мнение по КТ — подробное квалифицированное описание снимков, выполненное опытным радиологом, который хорошо разбирается в онкологии. Получить такое Второе мнение по КТ можно в Национальной телерадиологической сети — этот сервис удаленных консультаций врачей оказывает круглосуточную поддержку пациентам в сложных диагностических случаях.
Василий Вишняков, врач-радиолог

- Опухоли почки
- Метастазы рака почки
- Как часто и у кого встречается рак почки?
- Диагностика опухолей почек
- Лечение рака почки на разных стадиях
- Цены в Европейской онкологической клинике на лечение рака почки
Опухоли почки
Второй характеристикой опухоли почки, как впрочем и большинства других опухолей, является потеря спецификации клетки – так как клетка быстро делится, она просто не успевает специализироваться. Таким образом, опухоль почки в первом приближении можно характеризовать, как массу клеток, бесконтрольно делящихся и потерявших способность к специализации. Чем меньше специализирована клетка опухоли для выполнения своей функции, чем быстрее она делится и чем больше его способность к распространению по кровеносным и лимфатическим сосудам, тем опухоль злокачественнее.
Почти 90 % опухолей почки злокачественны. Оставшиеся 10 процентов приходятся на ангиомиолипомы и другие, гораздо более редкие доброкачественные опухоли почки. Между тем, даже доброкачественные опухоли почки вполне могут быть опасны для здоровья. Например – ангиомиолипома может повредить сосуды почки, вызывая кровотечение. Что же касается злокачественных опухолей или рака почки, то тут мы сталкиваемся с повреждением функционирующей почечной ткани, ее сосудов и кровотечением, с метастазированием в кости, легкие, головной мозг и, соответственно, нестерпимыми болями.
Метастазы рака почки
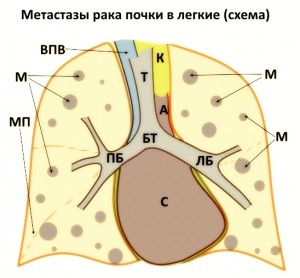
Метастазирование — это распространение опухоли по кровеносным или лимфатическим сосудам. Опухоли, как и всему живому в организме, требуется питание, обеспечиваемое сосудами. Вот в эти сосуды и попадают 1-2 клетки из основной опухоли, которые распространяются на различные органы. Для рака почки характерно метастазирование в кости и легкие, а также в печень, надпочечники и головной мозг.
рака почки, как и основная опухоль, нарушает функцию органа, где развивается. Например, метастаз рака почки в легкие вызывает упорный кашель, метастаз в кости — страшные, изнуряющие боли, от которых помогают только сильнодействующие наркотические препараты. К сожалению, часть пациентов, обративших к врачу, уже имеют отдаленные метастазы в тех или иных органах. Это резко ухудшает прогноз течения заболевания, так как приходится бороться не с одной опухолью, а, по сути, с опухолями множеством опухолей в нескольких органах.
Как часто и у кого встречается рак почки?
Диагностика опухолей почек
При подозрении на рак почки пациенту назначают общий анализ мочи, общий и биохимический анализы крови.
Один из наиболее информативных методов диагностики рака почки – компьютерная томография. Она помогает оценить размер, форму и локализацию злокачественного новообразования, обнаружить очаги в лимфатических узлах и других анатомических структурах за пределами почек. Исследование нередко дополняют внутривенным контрастированием. Введение контраста противопоказано при нарушении функции почек.
Магнитно-резонансную томографию применяют реже, чем КТ. Она показана, когда пациенту нельзя проводить компьютерную томографию с контрастом, если имеется подозрение на прорастание опухоли в нижнюю полую вену или другие крупные сосуды, для обнаружения метастатических очагов в головном и спинном мозге.

Ангиография – рентгенография с контрастирование сосудов, почки. Она помогает в диагностике заболевания и планировании хирургического лечения.
Позитронно-эмиссионная томография помогает обнаружить вторичные очаги рака в различных частях тела. Суть метода в том, что в организм пациента вводят вещество, которое обладает слабой радиоактивностью и накапливается в опухолевых клетках. Затем выполняют снимки с помощью специального аппарата, и на них опухолевые очаги хорошо видны.
В отличие от других онкологических заболеваний, биопсия при раке почки проводится редко. Обычно результатов других исследований хватает для того, чтобы принять решение о необходимости хирургического вмешательства. Уже после операции удаленную опухоль направляют в лабораторию, чтобы подтвердить диагноз. Биопсию проводят, если другие исследования не позволяют разобраться, показана ли операция. В случаях, когда хирургическое вмешательство противопоказано, исследование опухолевой ткани помогает определиться с тактикой лечения.
В медицине нет категоричных, стопроцентных ответов. Какова цель операции по удалению рака почки? Удалить опухоль? Удалить почку с подлежащими структурами? Удалить только первичный очаг опухоли, а потом бороться с метастазами теми или иными способами? Перенесет ли пациент операцию, каково его общее состояние? Какую именно операцию выбрать для конкретного больного? На эти вопросы должен ответить онкоуролог, перед тем, как предложить хирургическое, консервативное или комбинированное лечение. В основном, это зависит от стадии рака почки, расположения опухоли, наличия метастазов в лимфатические узлы и общего состояния здоровья пациента.

Это зависит главным образом от стадии, на которой была диагностирована опухоль, и начато лечение. Пятилетняя выживаемость (процент пациентов, оставшихся в живых спустя 5 лет) наиболее высока для I стадии и составляет 81%. На II и III стадиях она, соответственно, составляет 74 и 53%. При IV стадии — 8%.
Стадия рака почки зависит от размеров и расположения опухоли. Так, рак почки первой стадии — это опухоль меньше 7 см, не выходящая за пределы почки. Рак почки второй стадии — это опухоль меньше 10 см, также не выходящая за пределы почки. А вот рак почки третьей стадии — это уже опухоль любых размеров, ограниченная почкой, либо повреждающая надпочечник, почечную вену, но имеющую метастаз в ближайших лимфатических узлах. Рак почки четвертой стадии может быть любых размеров, однако при этой стадии опухоль либо выходит за пределы почечной фасции, либо имеются больше одного метастаза в ближайших лимфатических узлах, либо имеются метастазы в легкие, кости, печень или головной мозг.
Стадию рака почки определяют в соответствии с международной классификацией TNM. Рядом с каждой из трех букв аббревиатуры указывают индекс, описывающий характеристики первичной опухоли (T), поражение регионарных лимфатических узлов (N), наличие отдаленных метастазов (M):
T1 – опухоль, находящаяся в пределах границ почки и имеющая наибольший диаметр не более 4 см (T1a) или 4–7 см (T1b).
T2 - опухоль, находящаяся в пределах границ почки и имеющая наибольший диаметр 7–10 см (T2a) или более 10 см (T1b).
T3 – злокачественное новообразование распространяется на почечную вену и ее ветви, на надпочечник на одноименной стороне, паранефральную клетчатку, не прорастая фасцию Героты (T3a), на нижнюю полую вену ниже (T3b) или выше (T3c) диафрагмы или врастает в стенку вены.
T4 – опухоль распространяется за пределы фасции Героты.
N0 – опухолевые очаги в регионарных лимфоузлах отсутствуют.
N1 – обнаруживается опухолевый очаг в одном лимфоузле.
N2 – обнаруживаются опухолевые очаги в двух и более регионарных лимфоузлах.
M0 – отдаленных метастазов нет.
M1 – отдаленные метастазы присутствуют.
В зависимости от значений T, N и M, выделяют четыре стадии рака почки:
- Стадия I: опухоль в почке не более 7 см (T1), лимфоузлы не поражены, отдаленных метастазов нет.
- Стадия II: первичная опухоль более 7 см (T2), отсутствуют очаги поражения в лимфатических узлах и отдаленные метастазы.
- Стадия III: злокачественная опухоль распространяется на соседние структуры (T3) и/или поражен один регионарный лимфатический узел (N1).
Стадия IV: опухоль распространяется на соседние структуры (T4), либо поражено 2 и более регионарных лимфоузла (N2), либо обнаружены отдаленные метастазы (M1).
Опухоль почки размером 2 см может быть расположена вблизи почечных сосудов и ее удаление технически может быть невозможным. Однако данные литературы указывают, что если нет метастазов в лимфатические узлы и отдаленные органы, то опухоль почки до 7 см можно удалять с сохранением почки, что, безусловно, лучше полного удаления почки и инвалидизации пациента.
Лечение рака почки на разных стадиях
Выбор тактики лечения при раке почки в первую очередь определяется стадией опухоли и состоянием здоровья пациента.
При стадиях I и II возможно хирургическое лечение. Стандартным вариантом считается нефрэктомия. К органосохраняющим операциям прибегают реже, в частности, при опухолях в единственной почке. Кроме того, на выбор объема операции влияет размер опухоли. Также удаляют близлежащие лимфатические сосуды, особенно если они увеличены, окружающую жировую клетчатку.
При III стадии рака почки основным методом лечения также является нефрэктомия, при этом должны быть удалены все регионарные метастазы. Если опухоль прорастает в почечную или нижнюю полую вену или мигрирует в их просвете в виде опухолевого тромба, пораженные ткани также нужно удалить, при этом может потребоваться подключение пациента к аппарату искусственного кровообращения.
При высоком риске рецидива после операции применяют адъювантную терапию таргетным препаратом сунитинибом. Пациенты получают его в течение года.
Если хирургическое вмешательство противопоказано, прибегают к радиочастотной аблации, эмболизации.
На IV стадии подходы к лечению могут быть разными, в зависимости от степени распространения рака в организме. В некоторых случаях возможно хирургическое лечение, в том числе циторедуктивные операции, во время которых хирурги не могут убрать опухоль полностью, но стараются удалить как можно больший ее объем. В редких случаев возможно удаление основной опухоли в почке и единичных вторичных очагов в других органах. После операции назначают курс таргетной терапии, иммунотерапии.
При неоперабельном раке почки основными методами лечения становятся иммунотерапия и таргетная терапия.

В некоторых случаях рак почки удается выявить на ранних стадиях, когда опухолевые клетки не распространяются за пределы органа. Но зачастую заболевание диагностируют на более поздних стадиях. Во-первых, это связано с тем, что рак почки может очень долго протекать бессимптомно. Во-вторых, для этого типа рака на данный момент не существует рекомендованных скрининговых исследований.
Все симптомы можно разделить на ренальные (связанные с поражением почек) и экстраренальные.
Среди ренальных проявлений рака почки наиболее характерны три:
- Гематурия (примесь крови в моче) – самый распространенный и зачастую первый симптом. Он возникает более чем у половины пациентов с раком почки. Моча приобретает красный цвет, при этом боль не беспокоит либо носит острый характер и возникает после гематурии. Этим злокачественная опухоль отличается от неопухолевых заболеваний почки, например, мочекаменной болезни, при которой обычно сначала возникает боль, а потом появляется примесь крови в моче. Гематурия периодически исчезает, но через некоторое время снова появляется, причем, промежутки между кровотечениями сокращаются. Количество крови в моче не зависит от размеров опухоли.
- Боли беспокоят около половины пациентов. Острая боль после гематурии возникает из-за того, что сгустки крови перекрывают просвет мочеточника. Тупые сильные боли зачастую говорят о плохом прогнозе.
- Пальпируемая опухоль – симптом, который выявляет врач во время осмотра примерно у трети пациентов.
Все три симптома одновременно встречаются у одного из десяти пациентов с раком почкеи. Обычно при этом выявляют запущенные опухоли.
Среди экстраренальных симптомов в первую очередь стоит отметить повышение температуры тела. У 5% больных лихорадка – единственное проявление заболевания. У некоторых пациентов повышается артериальное давление, отмечается покраснение лица из-за увеличения количества эритроцитов в крови, у мужчин – расширение вен мошонки (варикоцеле). На поздних стадиях снижается аппетит, пациент теряет вес без видимой причины, постоянно ощущает утомление, недомогание.
Читайте также:





