Опухоли молочной железы гистологическая классификация опухолей
Рак молочной железы стоит на первом месте среди онкологических заболеваний у женщин. Выделяют следующие гистологические типы рака молочной железы:
Инвазивная протоковая карцинома
Инвазивная протоковая карцинома представляет из себя опухоль молочной железы, которая образуется из клеток эпителия, выстилающего млечные протоки.
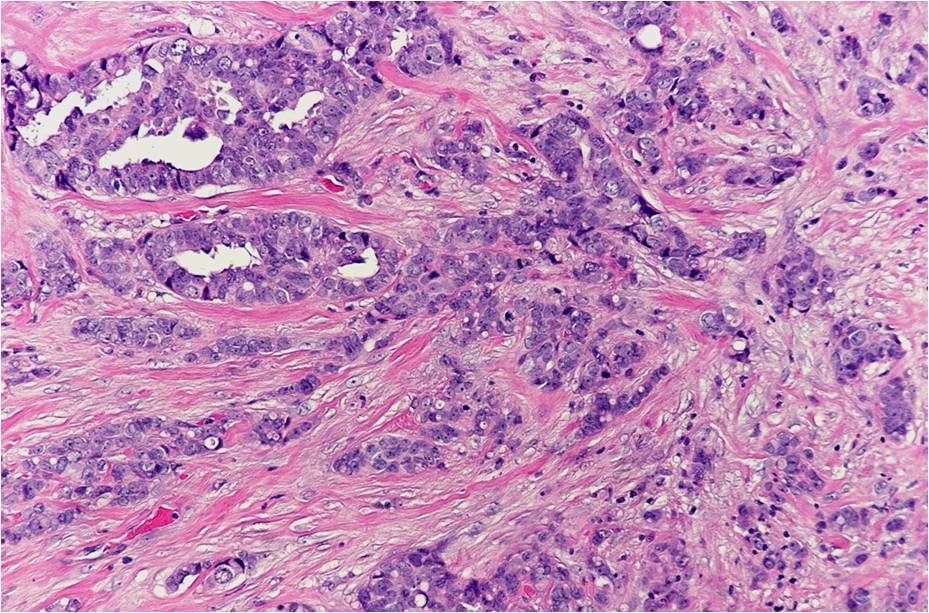
Инвазивная дольковая карцинома
Инвазивная дольковая карцинома молочной железы появляется из эпителиальных клеток долек молочной железы, практически всегда она мультицентрична. Это означает, что очаг первичной опухоли не один, а их два или три.
Инвазивная дольковая карцинома, зачастую, поражает обе молочные железы, и в таких случаях рак называется билатеральным.
Болеют инвазивной дольковой карциномой чаще женщины в постменопаузальном возрасте. Инвазивный дольковый рак молочной железы считается менее агрессивным типом опухоли, чем инвазивный протоковый рак молочной железы.
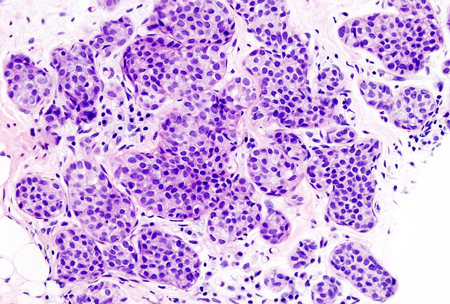
Воспалительный рак молочной железы
Этот тип опухоли молочной железы, встречается довольно редко.
Воспалительный рак молочной железы отличается от других гистологических типов смазанным течением и быстрым развитием.
Течение воспалительного типа рака молочной железы похоже на течение таких заболеваний, как мастит и инфекционные заболевания протоков молочных желез.
При воспалительном раке молочной железы опухолевый узел не образуется, вместо этого раковые клетки блокируют лимфатические протоки, вследствие чего начинается воспалительная реакция и отек молочной железы.
Любая стадия воспалительного рака молочной железы, без наличия отдаленных метастазов, будет классифицироваться как IIIB стадия.
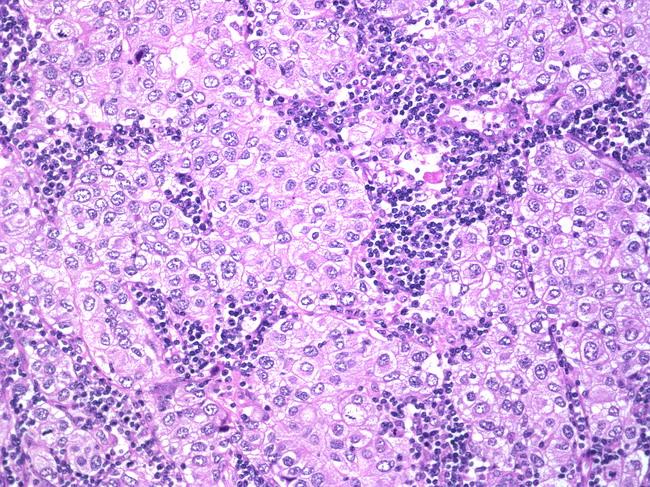
Медуллярный рак молочной железы
Медуллярный рак молочной железы практически всегда возникает из эпителиальной ткани протоков молочной железы. Медуллярный рак молочной железы коварен тем, что у него есть наличие четкой границы между опухолевой и здоровой тканью, что более характерно для доброкачественных опухолей.
Медуллярный рак молочной железы характеризуется спокойным течением и низкой склонностью к метастазированию.
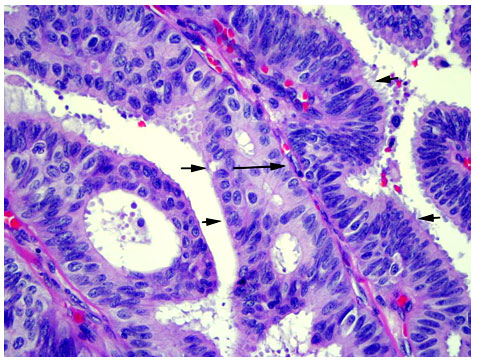
Папиллярный рак молочной железы
Папиллярный рак молочной железы встречается редко и характеризуется низкой степенью злокачественности. Чаще всего опухоль поражает просвет млечных протоков молочной железы.
Метапластическая карцинома молочной железы
Метапластический рак молочной железы встречается очень редко и отличается высокой степенью злокачественности и склонностью к метастазированию. Метапластические опухоли молочной железы образуются из плоскоклеточных и веретеноклеточных типов тканей.
Метапластическим типом рака молочной железы чаще болеют женщины в возрасте от 40 до 50 лет.
Тубулярный рак молочной железы
Тубулярная форма рака молочной железы отличается своим спокойным течением и низкой склонностью к метастазированию. Опухоль даже на поздних стадиях остается относительно небольшого размера - до 4 см.
Прогноз у тубулярного рака молочной железы очень благоприятный - по данным ВОЗ средняя 5-летняя выживаемость при тубулярном типе рака молочной железы равняется ста процентам.
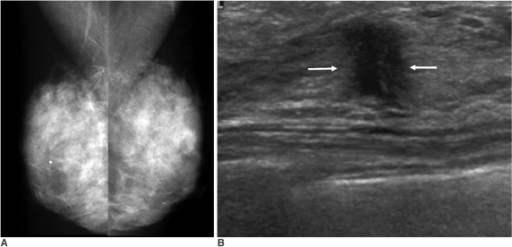
Рак Педжета
Гистологическая структура опухоли занимает одно из центральных мест среди морфологических факторов прогноза, определяющих течение заболевания и выбор лечебной тактики. Необходимость стандартизации лечебных мероприятий, а также учета и сравнения результатов лечения, вызвала практическую необходимость разработки морфологических классификаций опухолей молочной железы.
Существуют многочисленные гистологические классификации опухолей молочной железы. В отечественной практике общепринятым является использование Гистологической классификации опухолей молочной железы, разработанной Всемирной Организацией Здравоохранения (ВОЗ).
- Первое издание этой классификации было опубликовано одним из первых, еще в 1969 г.
- Второе издание, исправленное и дополненное, вышло в 1984 г.
- В 2003 г. было представлено третье издание этой классификации, подвергнутое серьезной переработке.
В основе выделенных форм рака молочной железы и предраковых процессов лежат теперь не только особенности гистологического строения, но и генетические изменения в опухолевых клетках, их иммуногистохимические характеристики, некоторые особенности биологического поведения опухолей. Эта классификация отличается новым построением рубрик и группировкой нозологических форм.
Гистологическая классификация опухолей молочной железы (ВОЗ, 2003г.)
1. Инфильтрирующий протоковый рак, без других уточнений (ЕДУ).
- Рак смешанного типа.
- Плеоморфный рак.
- Рак с гигантскими клетками типа остеокластов.
- Рак со структурами хорионкарциномы.
- Рак с участками меланомы.
2. Инфильтрирующий дольковый рак.
3. Тубулярный рак.
4. Инфильтрирующий криброзный рак.
5. Медуллярный рак.
6. Муцинозный рак и другие опухоли, богатые муцином.
- Слизистый рак.
- Цистаденокарцинома и цилиндроклеточная
- муцинозная карцинома.
- Перстневидноклеточный рак.
7. Нейроэндокринные опухоли.
- Солидный нейроэндокринный рак.
- Атипический карциноид.
- Мелкоклеточный/овсяноклеточный рак.
- Крупноклеточный нейроэндокринный рак.
8. Инфильтрирующий папиллярный рак.
9. Инфильтрирующий микропапиллярный рак.
10. Апокриновый рак.
11. Метапластические раки.
- Чисто эпителиальные метапластические раки.
- Плоскоклеточный рак.
- Аденокариинома с веретеноклеточноп метаплазией.
- Железисто-плоскоклеточный рак.
- Мукоэпидермоидный рак
- Смешанный эпителиальный/мезенхимальный метапластический рак.
12. Липидноклеточный рак.
13. Секретирующий рак.
14. Онкоцитарный рак.
15. Аденоидно-кистозный рак.
16. Ацинозноклеточный рак.
17. Гликогенсодержащий светлоклеточный рак.
18. Себоцейный рак.
19. Воспалительный рак.
20. Дольковая неоплазия.
- Дольковый рак in situ.
21. Внутрипротоковые пролиферации (неоплазии).
- Простая протоковая гиперплазия.
- "Вялая " эпителиальная атипия.
- Атипическая протоковая гиперплазия.
- Протоковый рак in situ.
22. Микроинвазивный рак.
23. Внутрипротоковые папиллярные неоплазии.
- Центральная папиллома.
- Периферическая папиллома.
- Внутрипротоковый папиллярный рак.
- Внутрикистозный папиллярный рак.
24. Доброкачественные эпителиальные пролиферативные нарушения.
- Аденоз, включая варианты: склерозируюший аденоз, протоковый аденоз, микрогландулярный аденоз, аденомиоэпителиалъный аденоз.
- Радиальный рубец/комплекс склеротических изменений.
- Аденомы: тубулярная аденома, лактируюшая аденома, апокринная аденома, плеоморфная аденома, протоковая аденома.
- Миоэпителиоз.
- Аденомиоэпителиальный аденоз.
- Аденомиоэпителиома.
- Злокачестенная миоэпителиома.
- Гемангиома.
- Ангиоматоз.
- Гемангиоперицитома.
- Псевдоангиоматозная стромальная гиперплазия.
- Миофибробластома.
- Воспалительная миофибробластная опухоль.
- Липома.
- Ангиолипома.
- Зернистоклеточная опухоль (опухоль Абрикосова).
- Нейрофиброма.
- Шваннома.
- А нгиосаркома.
- Липосаркома.
- Рабдомиосаркома.
- Остеогенная саркома.
- Лейомиома.
- Лейомиосаркома.
- Фиброаденома.
- Филоидная опухоль.
- Доброкачественная.
- Пограничная.
- Злокачественная.
- Перидуктальная стромальная саркома низкой степени злокачественности.
- Гамартомы молочной железы.
- Аденома соска.
- Сирингоаденоматоидная аденома.
- Болезнь Педжета соска.
- Диффузная крупноклеточная В-клеточная лимфома.
- Лимфома Беркитта.
- Экстранодальная В-клеточная лимфома маргинальной зоны (MALT-muna).
- Фолликулярная лимфома.
- Гинекомастия.
- Рак инфильтрирующий in situ.
В классификацию включены эпителиальные опухоли молочной железы, миоэпителиальные нарушения, мезенхимальные и фиброэпителиальные опухоли, опухоли соска, злокачественные лимфомы молочной железы, метастатические опухоли, опухоли мужской грудной железы.
Эпителиальные опухоли, в свою очередь, подразделяются на инфильтрирующие раки, предраковые изменения, включающие дольковые и протоковые неоплазии, внутрипротоковые папиллярные нарушения и доброкачественные эпителиальные пролиферативные нарушения.
Г.А.Галил-Оглы
"Гистологическая классификация опухолей молочной железы" и другие статьи из раздела Заболевания молочных желез
Классификация рака молочной железы осуществляется ВОЗ по системе TNM, на основании которой определяется стадия рака молочной железы 1, 2, 3 или 4 стадии. Также для постановки диагноза и выбора тактики лечения используются классификации по МКБ 10, по гистологии, скорости роста опухоли, определения группы риска для операции.
Классификация рака молочной железы по МКБ 10
С50 Злокачественное заболевание молочной железы.
С50.0 Сосок и ареола.
С50.1 Центральная часть молочной железы.
С50.2 Верхневнутренний квадрант.
С50.3 Нижневнутренний квадрант.
С50.4 Верхненаружный квадрант.
С50.5 Нижненаружный квадрант.
С50.6 Подмышечная область.
С50.8 Распространение более чем на одну из вышеуказанных зон.
С50.9 Локализация неуточнённая.
D05.0 Дольковая карцинома in situ.
D05.1 Внутрипротоковая карцинома in situ.
Гистологическая классификация рака молочной железы
На данный момент используют гистологическую классификацию ВОЗ от 1984 года.
• внутрипротоковый (интраканаликулярный) рак in situ;
• дольковый (лобулярный) рак in situ.
• другие формы (папиллярный, плоскоклеточный, ювенильный, веретеноклеточный, псевдосаркоматозный и др.).
Наиболее часто диагностирующиеся гистологические формы рака - это: плоскоклеточный рак;
болезнь Педжета (разновидность особая плоскоклеточного рака в зоне соска железы); аденокарцинома (железистая опухоль). Наиболее благоприятный прогноз по течению и лечению имеют: рак тубулярный, слизистый, медуллярный и аденокистозный.
Если паталогический процесс не распространяется за пределы одного протока или дольки, то рак называют неинфильтрирующим. Если опухоль распространяется на лежащие вокруг дольки, то его называют инфильтрирующим. Инфильтрирующий рак является наиболее чаще выявляемой формой (протоковая форма 50-70% случаев и дольковая форма - в 20%).
Более подробно о лечение и прогнозе рака молочной железы читайте на нашем сайте.
Классификация по скорости роста опухоли
Скорость роста опухоли молочной железы определяется с помощью лучевых методов диагностики, скорость роста рака дает понять насколько злокачественный процесс.
- Быстро растущий рак (общая масса опухолевых клеток становится в 2 раза больше за 3 месяца).
- Средняя скорость роста (увеличение массы вдвое происходит в течение года).
- Медленно растущий (увеличение опухоли в 2 раза происходит более чем за год).
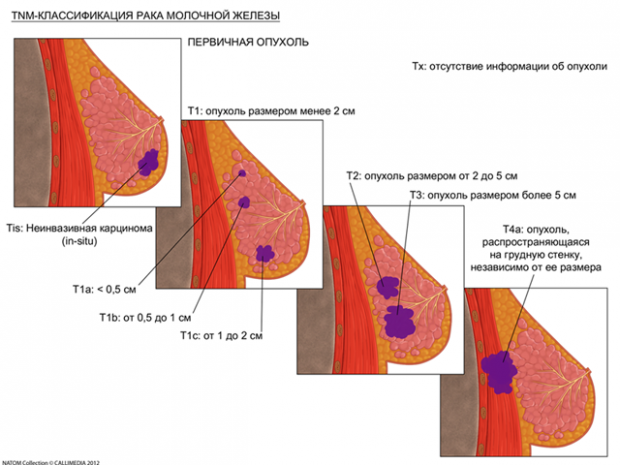
Классификация рака молочной железы по TNM
Т - определение первичного опухолевого узла.
N - вовлечения лимфоузлов.
M - наличия метастазов.
Тх – недостаточно данных для оценки первичной опухоли.
То – первичная опухоль не определяется.
Tis – рак in situ.
Tis (DCIS) – преинвазивная карцинома (протоковый рак in situ).
Tis (LCIS) – неинфильтрирующая внутрипротоковая или дольковая карцинома (дольковый рак in situ).
Tis (Paget's) – рак Педжета соска молочной железы при отсутствии опухоли в молочной железе.
Т1 – Опухоль ≤ 2см в наибольшем измерении.
Т1mic - микроинвазивный рак (≤ 0,1 см в наибольшем измерении).
Т1а - опухоль 0,1 – 0,5 см.
Т1b - опухоль 0,5 – 1,0 см.
Т1с - опухоль 1 – 2 см.
Т2 – опухоль 2,1 – 5 см.
Т3 – опухоль > 5 см.
Т4 – опухоль любого размера с прямым распространением на кожу или грудную стенку (фасции, мышцы, кости).
- Т4a: опухоль прорастает в грудную стенку, но не врастает в грудные мышцы;
- Т4b: опухоль с изъязвлением кожи и/или отёком (включая симптом апельсиновой корки) и/или метастазы в коже одноимённой молочной железы;
- Т4c: сочетание Т4a и Т4b;
- Т4d: Первично-отёчная форма рака, воспалительный рак молочной железы (без первичного очага).
Оценивают локализацию поражённых регионарных лимфатических узлов и распространённость опухолевого процесса при помощи пальпации, УЗИ, КТ, МРТ, ПЭТ) и патологоанатомически (по результатам гистологического исследования лимфатических узлов после операции).
Nx – недостаточно данных для оценки состояния регионарных лимфатических узлов.
No – нет признаков метастатического поражения регионарных лимфатических узлов.
N1 – метастазы в смещаемых подмышечных лимфатических узлах или лимфатическом узле на стороне поражения.
N2 – метастазы в подмышечных лимфатических узлах, фиксированных друг с другом, на стороне поражения, или клинически определяемые (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии) метастазы во внутренних лимфатических узлах молочной железы на стороне поражения при отсутствии клинически определяемых метастазов в подмышечных лимфатических узлах:
- N2a – метастазы в подмышечных лимфатических узлах на стороне поражения, фиксированных друг к другу, или другим структурам (кожа, грудная стенка)
- N2b – метастазы, определяемые только клинически (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии), во внутренних лимфатических узлах молочной железы при отсутствии клинически определяемых метастазов в подмышечных лимфатических узлах на стороне поражения;
N3 – метастазы в подключичных лимфатических узлах на стороне поражения с/без метастазов в подмышечных лимфатических узлах, или клинически определяемые метастазы (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии) во внутренних лимфатических узлах молочной железы на стороне поражения при наличии метастазов в подмышечных лимфатических узлах или метастазы в надключичных лимфатических узлах на стороне поражения с/без метастазов в подмышечных или внутренних лимфатических узлах молочной железы:
- N3a: метастазы в подключичных лимфатических узлах на стороне поражения;
- N3b: метастазы во внутренних лимфатических узлах молочной железы на стороне поражения;
- N3c: метастазы в надключичных лимфатических узлах на стороне поражения.
рNx – недостаточно данных для оценки состояния регионарных лимфатических узлов (узлы удалены ранее, или не удалены для патологоанатомического исследования).
рNo – нет гистологических признаков поражения метастазами регионарных лимфатических узлов, на изолированные опухолевые клетки дополнительных исследований не проводилось.
При наличии в регионарных лимфатических узлах только изолированных опухолевых клеток – данный случай классифицируется как No. Единичные опухолевые клетки в виде небольших скоплений (не более 0,2 мм в наибольшем измерении) обычно диагностируется иммуногистохимически или молекулярными методами. Изолированные опухолевые клетки, как правило, не проявляют метастатическую активность (пролиферация или стромальная реакция)
рNo(I-): нет гистологических признаков поражения метастазами регионарных лимфатических узлов; отрицательные результаты иммуногистохимического исследования.
рNo(I+): нет гистологических признаков поражения метастазами регионарных лимфатических узлов; положительные результаты ИГХ при отсутствии скоплений опухолевых клеток более 0,2 мм в наибольшем измерении по данным ИГХ
рNo(mol-): нет гистологических признаков поражения метастазами регионарных лимфатических узлов; отрицательные результаты молекулярных методов исследования.
рNo(mol+): нет гистологических признаков поражения метастазами регионарных лимфатических узлов; положительные результаты молекулярных методов исследования.
рN1 – метастазы в 1 – 3 подмышечных лимфатических узлах на стороне поражения и/или во внутренних лимфатических узлах молочной железы на стороне поражения с микроскопическими метастазами, определяемые при иссечении сторожевого лимфатического узла, но не выявленные клинически (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии):
- рN1mi: микрометастазы (> 0,2 мм, но 2 мм;
- N2b – клинически определяемые метастазы (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии), во внутренних лимфатических узлах молочной железы на стороне поражения, при отсутствии метастазов в подмышечных лимфатических узлах.
рN3 – метастазы в 10 и более подмышечных лимфатических узлах на стороне поражения; или метастазы в подключичных лимфатических узлах на стороне поражения; или клинически определяемые (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии) метастазы во внутренних лимфатических узлах молочной железы на стороне поражения при наличии одного и более поражённого метастазами подмышечных лимфатических узлов; или поражении более 3 подмышечных лимфатических узлов с клинически негативными, но микроскопически доказанными метастазами во внутренних лимфатических узлах молочной железы; или метастазы в надключичных узлах на стороне поражения:
- рN3a: метастазы в 10 и более подмышечных лимфатических узлах, один из которых > 2 мм или метастазы в подключичных лимфатических узлах на стороне поражения;
- рN3b: клинически определяемые (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии) метастазы во внутренних лимфатических узлах молочной железы на стороне поражения при наличии одного и более поражённого метастазами подмышечных лимфатических узлов; или поражении более 3 подмышечных лимфатических узлов и внутренних лимфатических узлов с клинически негативными (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии), но микроскопически доказанными метастазами во внутренних лимфатических узлах молочной железы при стенцинальной биопсии;
- рN3c: метастазы в надключичных лимфатических узлах на стороне поражения.
Мх – недостаточно данных для оценки наличия отдаленных метастазов
Мо – нет признаков отдаленных метастазов.
М1 – имеются отдаленные метастазы, в том числе поражение кожи за пределами железы, в надключичных лимфатических узлах.
Стадии рака молочной железы
На основании системы TNM определяют стадии рака молочной железы. В зависимости от стадии выбирают тактику лечения. Стадии рака молочной железы представлены в таблице.
Онкология молочных желез является одним из опасных раковых заболеваний, приводящих к летальному исходу. При своевременном обнаружении новообразования прогноз излечения положительный. Однако раковая опухоль груди имеет стремительное развитие, в результате которого метастазы проникают в соседние ткани и распространяются с кровью по всему организму. При запущенных стадиях заболевание уже не поддается лечению. По статистике, в России ежегодно фиксируется около 46 тысяч женщин с раком молочной железы, более 22 тысяч женщин в год умирает от этого диагноза.
Содержание

Причины болезни
Основные факторы, повышающие риск возникновения рака груди:
- генетическая предрасположенность;
- пожилой возраст женщины (после 50 лет);
- раннее начало половой жизни в сочетании с поздним деторождением (после 30 лет);
- многократные аборты;
- нерегулярная половая жизнь;
- хронические воспалительные заболевания органов репродуктивной системы;
- расстройства эндокринной системы;
- длительный прием гормональных препаратов (более 10 лет без перерыва);
- ушибы и травмы молочной железы;
- интоксикация химическими веществами (при вредных условиях труда);
- влияние экологических факторов;
- избыточная масса тела.
Виды онкологии груди
Классификация рака молочной железы основана на таких показателях, как строение опухоли, скорость распространения и степень агрессивности новообразования. Выделяют следующие виды рака груди.
Узловой. На пораженных участках груди образуются узелки и спайки лимфатических узлов. Уже на ранних стадиях развития заболевания такие уплотнения легко прощупываются даже при самостоятельной пальпации. Визуально у женщины наблюдаются деформация и увеличение груди за счет того, что появляется отечность, молочные железы наливаются, меняется цвет кожи самой груди, воспаляются лимфатические узлы, из сосков выделяется кровянистая или гнойная жидкость.
Диффузный. Такой вид более редкий и опасный. Из-за агрессивного и быстрого развития метастазов происходит заражение соседних здоровых участков и органов, что при запущенной стадии приводит к летальному исходу. В свою очередь диффузный вид рака делится на подвиды:
- воспалительный (грудь отекает, имеет синюшную кожу, возникают болезненные ощущения в уплотнениях при прикосновении);
- инфильтративный (кожа вокруг плотного образования отекает и покрывается твердой коркой);
- панцирный (множество узелков сливаются в одну большую опухоль, грудь уменьшается в размерах, злокачественные клетки распространяются за пределы молочных желез).
Рак соска. Такой диагноз ставится только 3 % из всех пациенток с диагностированным онкологическим заболеванием молочных желез. Новообразование появляется в области соска и характеризуется слизистыми выделениями, которые имеют резкий и неприятный запах. Со временем наблюдаются отек груди и язвенные проявления, злокачественная опухоль распространяется дальше в ткани и организм в целом.
Стадии ракового заболевания
Развитие ракового образования в груди проходит несколько стадий. И если на первой прогноз благоприятный, а болезнь поддается лечению, то последние две – это уже запущенная опухоль. Шансы вылечить такое заболевание очень малы, и терапия назначается больше с целью облегчить и обезболить симптомы. Скорость развития онкологического заболевания зависит от возраста женщины, качества ее жизни и наличия вредных привычек, состояния здоровья и общего гормонального фона.
Начальная стадия. Начальный, или нулевой этап образования раковой опухоли проходит, как правило, без специфических симптомов. Пациентка даже не подозревает о болезни, и диагноз ставится по большей степени случайно при обследовании. Вылечить рак груди на данной стадии возможно, и статистика показывает, что в 98 % случаев болезнь отступает. Для своевременного обнаружения онкологического заболевания груди нужно проходить периодические профилактические осмотры у врачей-специалистов.
Первая стадия. На этом этапе образовавшаяся опухоль начинает расти и достигает размера диаметром 2 см. Для первой стадии не характерно наличие метастазов, и злокачественные клетки находятся только в области груди, не распространяясь в соседние ткани и органы. Обнаружить наличие опухоли можно самостоятельно, если проводить регулярную пальпацию груди в положении стоя с поднятой рукой. На этом этапе нет болезненных ощущений, поэтому развитие опухоли проходит незаметно.
Вторая стадия. Раковая опухоль продолжает расти и достигает размера в диаметре до 5 см. Благоприятный прогноз лечения заболевания на этом этапе зависит от лимфатических узлов, есть ли поражение в них или нет. Внешние симптомы все еще отсутствуют или выражены слабо при воспалении лимфоузлов. Метастазы распространяются, только если рак носит агрессивный характер. При первых признаках дискомфорта в области груди следует обратиться к врачу.
Третья стадия. К этой стадии развитие болезни прогрессирует, а шанс на излечение снижается до 70 %. Если рак носит агрессивный характер, то процесс развития и роста опухоли идет очень быстро. Возможность вылечить такую форму онкологии зависит от места локализации новообразования. Чем дальше оно от лимфоузлов, тем выше шанс на положительный исход лечения. На этом этапе опухоль продолжает увеличиваться в размерах, но метастазы не распространяются, и соседние органы еще не заражены.
Четвертая стадия. Это этап запущенной формы болезни. Опухоль увеличивается до значительных размеров и поражает лимфатическую систему. Раковые клетки разносятся кровью по всему организму и заражают другие здоровые органы, тем самым рак стремительно распространяется по всему организму. На этой стадии шанс на выздоровление падает до 10 %. Операция уже невозможна, а назначаемое лечение только обезболивает и улучшает качество жизни пациентки.

Симптомы
Как говорилось ранее, на начальных этапах формирования и развития опухоли симптомы отсутствуют. Слабость или легкое недомогание не принимаются во внимание и объясняются банальной усталостью. Основные признаки, по которым можно заподозрить наличие опухоли:
- изменение формы груди (деформация округлого контура, возникновение асимметрии);
- увеличенные лимфоузлы и болезненное ощущение при надавливании на них;
- изменение цвета околососкового ореола и западание соска внутрь;
- выделение из сосков жидкости с кровью или гноем (заметить это легко по следам на нижнем белье);
- увеличенная температура груди, при прикосновении чувствуется, что она горячая;
- кожные изменения (цвет кожи покрасневший или синюшный, увеличенная пигментация, наличие высыпаний);
- признаки мастита (затвердения в груди, воспалительные процессы).
При подозрительных изменениях и ощущениях необходимо сразу пройти медицинское обследование для исключения наличия ракового образования или своевременного обнаружения опухоли с последующим лечением.
Диагностика рака молочной железы
Первым в своевременном диагностировании опухоли груди методом является самостоятельный регулярный осмотр на наличие уплотнений. При обращении к врачу назначаются следующие методы диагностирования:
- лабораторный и клинический анализы крови (помогают выявить опухоль и метастазы);
- анализ крови на онкомаркеры (с его помощью устанавливаются наличие опухоли и стадия рака);
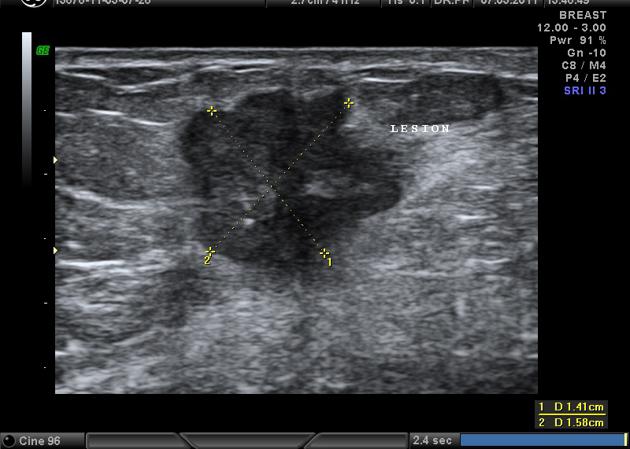
- ультразвуковое исследование (на начальных этапах может не показать присутствие новообразования, поэтому рекомендуется для поздних стадий с целью выявления метастазов в других внутренних органах);
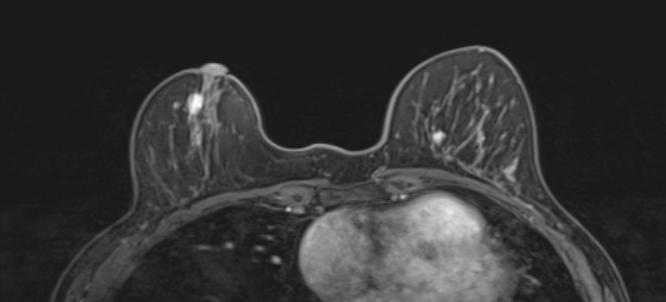
- маммография (показывает опухоли даже на ранних стадиях);
- гистологическое исследование злокачественной опухоли (проводится на базе введения в организм гормонов);
- биопсия (проведение лабораторного изучения части новообразования, которая берется из груди с помощью специальных инструментов);
- сканирование скелетной основы (применяется при запущенной форме болезни для выявления метастазов в костных тканях).
Лечение
По результатам обследования, установленной стадии и локализации онкологического заболевания врачом назначается способ лечения. Для положительного результата рекомендовано соблюдать все предписания и не заниматься самолечением. Эффективные методы направлены в первую очередь на подавление злокачественных клеток и препятствие распространению их в организме. Для борьбы со злокачественной опухолью в груди применяются различные методы.
Гормональная терапия. Существуют отдельные виды раковых клеток, которые формируются и распространяются за счет женских гормонов. Чтобы предотвратить процесс развития онкологии, следует перекрыть им доступ. Для этого в организм пациентки вводятся специальные препараты, блокирующие выработку гормонов, что позволяет остановить процесс роста опухоли. На ранней стадии рака этот метод позволяет полностью разрушить появившееся новообразование. Для последующих стадий болезни гормональная терапия применяется в совокупности с другими методами. Побочным явлением от этой процедуры становится нарушение функций организма из-за остановки выработки женских гормонов.
Лучевая терапия. Этот метод лечения применяется в совокупности с хирургическим вмешательством и проводится после него. Облучением достигаются уменьшение размеров опухоли и предотвращение проникновения раковых клеток в здоровые ткани. Если операция невозможна из-за распространения метастазов по организму, то ее заменяют лучевой терапией.
Химиотерапия. При этом методе лечения в кровь пациента вводятся специальные химические препараты – цитостатики, которые уменьшают рост клеток и оказывают разрушающее воздействие на новообразование. Такая процедура агрессивно воздействует на организм, поэтому между курсами назначается время на восстановление. Метод применяется для лечения женщин детородного возраста после курса гормонотерапии. Также химиотерапия выступает вспомогательным методом к операционному лечению и проводится до или после него. Виды химиотерапии:
- адъювантный (проводится до операции);
- лечебный (применяется вместо операции при множественном метастазировании);
- индукционный (если опухоль неоперабельная в силу больших размеров, то химиотерапия проводится с целью уменьшить новообразование до приемлемого значения для хирургического вмешательства).
Цитостатики имеют побочный эффект, так как разрушают не только раковые, но и здоровые клетки. Основные из таких эффектов: выпадение волос, расстройство пищеварения, тахикардия и аритмия.
Таргетная (прицельная) терапия. Выступает в качестве дополнительного метода для усиления лучевой и химиотерапии. Медиками установлено, что при проведении лечения раковые клетки защищаются и вырабатывают для этого вещество, которое ухудшает показатели лечения. С целью подавления защитной реакции зараженных клеток в организм пациента вводится препарат Герцептин. Прицельная терапия проводится только под наблюдением специалистов в клинических условиях.
Хирургическое вмешательство. Наиболее действенный способ предотвратить развитие рака – удалить злокачественную опухоль. Последующие лучевая или химиотерапия полностью устранят оставшиеся раковые клетки в груди, а значит – заболевание не сможет снова вернуться. На ранней стадии развития онкологии удаляются сама опухоль и соседние к ней ткани. Для третьей стадии болезни применяется полное удаление груди со всеми лимфатическими узлами. Потерю груди восстанавливают с помощью имплантатов, что не отражается на дальнейшей полноценной жизни женщины.
Прогноз
Важным порогом в статистике выживаемости при борьбе с онкологией считается срок 5 лет. После его истечения пациентки, как правило, живут еще долгие годы. На ранних стадиях борьба с болезнью более эффективна. Конечно, важную роль в положительном исходе лечения имеют своевременное обнаружение опухоли, возраст женщины, состояние здоровья и организма в целом. На второй стадии заболевания более 80 % больных живут дольше 10 лет. На последней, четвертой стадии, увы, пациентки не живут более 5 лет.
Профилактика
В группе риска данного заболевания находятся женщины в период менопаузы и гормональных изменений. Для предотвращения развития злокачественной опухоли рекомендуется проводить самостоятельный осмотр и проходить периодические медицинские обследования, сдавать анализы крови на онкомаркеры. При первых подозрениях на появление уплотнений необходимо пройти осмотр у маммолога или онколога. Хорошими профилактическими мерами для укрепления иммунитета и предотвращения развития патологий являются здоровый образ жизни, правильное питание и употребление достаточного количества жидкости.
Читайте также:

