Опухоль под мышками во время беременности

- Что вызывает комок в подмышке во время беременности
- Как убедиться, что комок не является раковым
- Когда обратиться к врачу
Организм женщины претерпевает много изменений во время беременности как внутри, так и снаружи. Если во время беременности вы наткнетесь на безболезненный комок в подмышечной впадине, несомненно, это заставит вас волноваться. Этот комок будет странно смотреть, но он также может указывать на проблему, которая возникнет позже. Знание того, что это на самом деле может помочь вам оставаться спокойным и расслабленным.
Что вызывает комок в подмышке во время беременности
Пересечение комочка размером с горошину в подмышке во время беременности заставит вас волноваться и напрягаться. Но нет причин для стресса. Среди многих других изменений, которые проходит ваше тело во время беременности, это одно из них.
Важно отметить, что комок также является частью груди. Да, это может быть странно слышать, так как мы считаем, что грудь обычно является частью, которая присутствует в области груди. На самом деле, реальная часть также может доходить до подмышки, довольно легко достигая точки разделения. Линии, которые происходят, когда это происходит, напоминающие своего рода долину, называются молочными хребтами. Грудь подвергается расширению во время беременности и даже тогда, когда лактация начинается после рождения ребенка. Это может привести к расширению ткани молочной железы в области подмышки.
Как и в случае с любым другим участком груди, они также расширяются и даже приводят к образованию молочных желез внутри них, в результате чего они заметно увеличиваются. Вы можете почувствовать эти железы в виде комков, когда вы нажимаете на область подмышки.
Как убедиться, что комок не является раковым
Наличие болезненного кома в подмышке во время беременности странно, и вы будете удивляться, если этот странный рост ткани является признаком рака. Как упоминалось ранее, это часть груди, а не раковая опухоль. Однако есть способы развеять эти сомнения.
В тот момент, когда вы заметите увеличение площади груди и образование комков в подмышках, сообщите об этом своему врачу или врачу. Они должным образом проверит участок и определят, безопасен ли он или нуждается в дальнейшей диагностике. В большинстве случаев ощущение комковидности связано с наличием молочных протоков. Они, как правило, мягкие по своей природе, и протоки видны при растяжении. Если у вас есть мягкие комки с обеих сторон, это, как правило, не является злокачественным и просто результатом расширения груди. Однако, если комок присутствует только на одной стороне и твердо и прочно размещен в одном месте без возможности какого-либо движения, он может быть злокачественным. Таким образом, это хорошо, чтобы осмотреть его медицинским работником.
Когда обратиться к врачу
Хотя в подмышечной впадине могут образовываться комочки с молочными протоками, в большинстве случаев грудное вскармливание и уход за ребенком могут продолжаться неослабно. В редких случаях сосок может развиться в этом конкретном регионе и начать вытекать молоко. Даже если это не так, внутри него может происходить производство молока, и, поскольку у него нет места для выхода, скопления могут стать болезненными или даже заразиться. В этом случае врач должен вмешаться и принять необходимые меры.
Попадание мягкого кома в подмышку во время беременности может быть легко проигнорировано некоторыми беременными женщинами, которые привыкли к странному явлению беременности, с другой стороны, некоторые волнуются, как и все. Тем не менее, получение профессиональной медицинской помощи может помочь вам своевременно диагностировать любую ситуацию и своевременно принять корректирующие меры.

Приветствую всю читательскую аудиторию на блоге!
Защитные силы организма беременной девушки сильно ослабевают, что повышает риски развития различных воспалительных заболеваний. Нередко центром поражения становятся лимфоузлы.
Увеличение этих органов лимфатической системы в размере может служить причиной возникновения патологии иммунной, аллергической либо онкологической природы. Так что, если воспалился лимфоузел под мышкой при беременности, необходимо сразу же отправляться в медицинское учреждение для осмотра, диагностики и лечения заболевания.
К сожалению, выявить такое отклонение у себя самостоятельно, особенно на ранней стадии его развития, очень сложно, поэтому постараемся разобраться в причинах и сипмтоматике недуга, а также особенностях его медикаментозного лечения и эффективных способах оказания первой помощи в домашних условиях.
Причины увеличения лимфоузлов в подмышечной впадине: специфические и неспецифические
Иммунная система беременной девушки работает не в полную силу, что позволяет защитить плод от ее агрессивного действия. С другой стороны, такая реакция организма негативно сказывается на здоровье беременной женщины, ведь бактериям и вирусам становится куда легче проникнуть внутрь через защитные барьеры.
Особенно сильно подобные изменения заметны на ранних сроках, из-за чего в первом триместре достаточно часто развиваются воспалительные и простудные заболевания. Причины поражения лимфоузлов под мышками бывают специфическими и неспецифическими.

К первым можно отнести следующие:
- бактерии туберкулеза;
- организмы типа Актинобактерии;
- туляремийный патоген;
- бактерия, вызывающая чуму;
- бруцелла;
- возбудитель сифилиса.
В таком случае, нужно проанализировать все возможные неспецифические причины, как:
- бактерии — любые патогенные микроорганизмы, отравляющие своими же продуктами жизнедеятельности организм человека. Отзывы беременных девушек в основном повествуют именно о такой природе развития патологического процесса в подмышечной впадине;
- вирусы — они меняют генетический код больного, что приводит к проблемам с внутренними органами;
- грибки — размножаются внутри тела, что приводит к нарушению работы иммунной системы. Женский форум содержит много реальных примеров, позволяющих лучше понять, как определить природу и вообще обнаружить у себя увеличенные лимфатические узлы.
Данная информация должна помочь женщине понять, почему воспалился лимфоузел у нее под мышкой, если вдруг такое произошло. Чтобы определить причину точнее, следует более тщательнее разобраться в симптоматике патологии.
Симптомы инфекционно-воспалительного процесса в зоне подмышки: первичные и дополнительные признаки
Вряд ли обычный человек, тесно не знакомый с медициной, точно знает, сколько лимфоузлов под мышкой и в теле человека находится в общей сложности. Впадины под руками содержат до 5-10 узлов различных по величине — от 10 мм и больше.

Если узлы воспаляются, можно говорить о развитии лимфаденита, первым признаком которого является ощущение дискомфорта в пораженной области, словно что-то мешает. Со временем беременные отмечают, что воспаленное место ноет, покалывает и болит. Дополнительно могут появиться и другие симптомы, которые тоже нельзя игнорировать.
- покраснение кожного участка;
- повышение температуры;
- слабость при движениях пораженной руки;
- тошнота и, возможно, рвота;
- пульсация в области появившейся шишки.
Патология может развиться, как на ранних, так и на поздних сроках вынашивания ребенка. Разница заключается лишь в том, что любые заболевания, которые появляются незадолго до родов, несут серьезную угрозу здоровью и жизни малыша. Вот почему необходимо сразу же распознать распухшие лимфоузлы под мышками, а для этого необходимо знать, как их прощупать.
Обследование в клинике: к какому медицинскому сотруднику обратиться?
Женщина, вынашивающая малыша, при заболевании органа лимфатической системы изначально обращается к терапевту. Он обязан провести первичный осмотр, после чего оповещает пациентку, какой врач поможет диагностировать причину патологии, после чего назначает ряд анализов.
В первую очередь, нужно проконсультироваться с:
- иммунологом;
- отоларингологом;
- инфекционистом;
- аллергологом.

После этого можно пройти обследование у:
- эндокринолога;
- стоматолога;
- хирурга;
- онколога.
Если проблема возникла у ребенка, тогда сначала его нужно отвести к педиатру, после чего уже отправляться к другим узкопрофильным специалистам. В результате врачи помогут установить точную причину отклонения в работе органов-фильтров и объяснят, чем лечить воспаление.
Чтобы не допустить осложнений, которые отрицательно скажутся на самочувствии будущей мамочки и на здоровье плода, необходимо своевременно устранять любые недуги в организме.
Привожу советы врачей, как лечить увеличенные лимфоузлы с помощью лекарств:
- использовать безопасные препараты с антибактериальным действием — Цефиксим, Амоксициллин, Цефтриаксон и Ампициллин;
- строго придерживаться рекомендаций лечащего доктора;
- тщательно изучить инструкцию по применению медикамента;
- не превышать дозировку и не лечиться дольше разрешенного периода времени.
В случае серьезной патологии медики поддерживают и разрешают лечение антибиотиками широкого спектра воздействия.
Народная медицина в борьбе с лимфаденитом: топ-3 рецепта для будущей мамы
Несмотря на безопасность нетрадиционной медицины, применять народные рецепты в борьбе с лимфаденитом беременная женщина может только с разрешения врача. Он также расскажет, что делать, чтобы снять болевой симптом и уменьшить воспаление.

- К примеру, можно делать компресс из сока одуванчика. В жидкости нужно смочить кусочек марлевой ткани и приложить к пораженному месту. Держать компресс до полного высыхания марли. Повторять несколько раз в день на протяжении 3 суток.
- Если место в зоне расположения узелка опухло, но не болит, тогда нет ничего лучше меда, обладающего противовоспалительным действием. Его смешивают с мукой до образования массы с консистенцией теста. Эту лепешку прикладывают к больной зоне и фиксируют ее марлей. Держать 15-25 минут. Проводить 1-2 раза в день на протяжении 4-5 суток.
- Хороший эффект оказывает компресс из тщательно перетертых мятных листьев. Его правильнее держать по 1,5-2 часа дважды в день.
В период вынашивания малыша, когда женщина испытывает сильнейшую утомляемость и сонливость, и к этому еще прибавляются более серьезные проблемы со здоровьем, к примеру, такие как воспалительный процесс лимфоузла в подмышечной части тела, особенно важно иметь под рукой современную бытовую технику.
Выводы
Никто из людей не застрахован от болезней. Когда кто-нибудь из родных и близких заболевает, переживает вся семья. Чувство тревоги возрастает вдвойне, когда болезнь одолевает ребенка или беременную. Но и в таких ситуациях не стоит терять самообладание.
Главное — это своевременное обращение к докторам и строгое следование их рекомендациям и назначенному лечению. А для того, чтобы зря не паниковать, лучше быть проинформированным о возможных патологиях и методах их лечения во время вынашивания малыша, в частности, о воспалении лимфоузлов в подмышечных впадинах.
Будьте особенно внимательны к своему здоровью в этот важный период вашей жизни, регулярно посещайте женскую консультацию и проходите необходимые обследования. Делитесь полученной информацией со своими друзьями и знакомыми в социальных сетях. До скорой встречи на страницах блога!

С уважением, Кетрин Гримова, мама замечательной дочурки!
Гидраденит ‒ воспаление потовых желез ‒ подмышечных, паховых, лобковых. Развивается болезнь при проникновении через микротрещинки, ссадины кожи стафилококков, стрептококков, кишечной палочки извне или с лимфой от зараженных органов. Заболевание встречается у молодых девушек и женщин среднего возраста. Часто диагностируют гидраденит при беременности, который характеризуется разной локализацией: под мышкой, в паху, лобковой области.
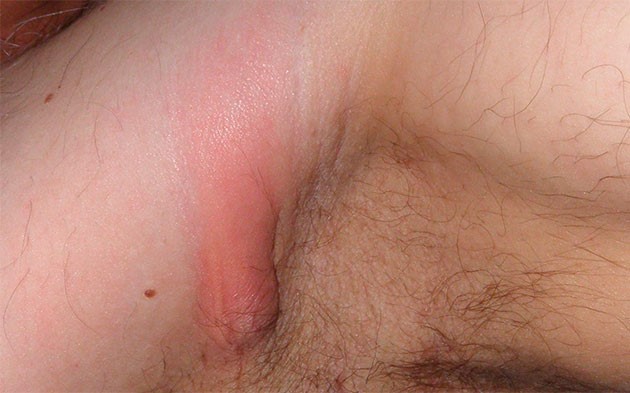
Часто диагностируют гидраденит при беременности, который характеризуется разной локализацией: под мышкой, в паху, лобковой области.
Причины гидраденита при беременности
Причин гидраденита много, их можно разделить на две основные группы:
| Факторы, вызывающие гидраденит | |
| Патологии организма | Нарушение личных гигиенических норм |
| Общее снижение защитных иммунных свойств организма. | Появление опрелостей, ранок при некачественной депиляции или бритье волос. |
| Эндокринные нарушения, ожирение. | Недостаточная гигиена при повышенной потливости, особенно в жаркое время. Влажная среда при избытке пота создает условия для активного размножения болезнетворных бактерий. |
| Наследственная предрасположенность к воспалению потовых желез. | |
| Герпес, простудные заболевания. | |
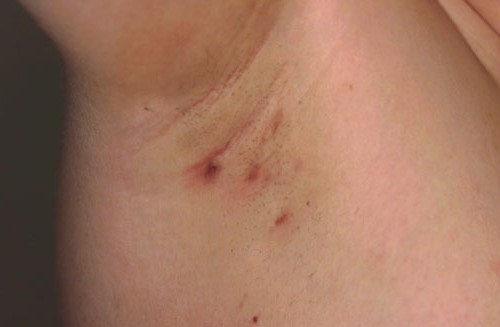
Появление гнойных очагов, шишек красно-синюшного цвета, из-за которых гидраденит получил менее благозвучное название – сучье вымя.
Вне зависимости от локализации гидраденита, симптомы заболевания сходны. Женщины жалуются:
- на повышенную температуру, общее недомогание;
- болезненные ощущения в области локализации воспаленных желез;
- появление гнойных очагов, шишек красно-синюшного цвета, из-за которых гидраденит получил менее благозвучное название – сучье вымя.
В заболевании выделяют три стадии развития воспалительного процесса:
- В начальной стадии под кожей появляются небольшие болезненные покрасневшие уплотнения.
- Средняя стадия характеризуется нарастанием воспалительных процессов, захватывающих подкожную клетчатку, инфильтраты увеличиваются в размерах, становятся похожими на соски, часто сливаются между собой.
- Через одну две неделю, в третью стадию гнойники могут самостоятельно вскрываться, выделяя гнойное содержимое с примесью крови. На месте инфильтрата появляется болезненный рубец. Если гнойник самостоятельно не вскрылся, на его месте формируется абсцесс, требующий хирургического вмешательства.
Опасность гидраденита при беременности состоит в том, что патогенная микрофлора может проникнуть в организм развивающегося плода и вызвать тяжелые нарушения и патологии развития, вплоть до смертельного исхода. Поэтому женщине в период беременности нужно тщательно соблюдать правила личной гигиены, следить за чистотой подмышек, половых органов, аккуратно проводить депиляцию волосистых участков тела, особенно при повышенной потливости или наличии болезней, которые могут спровоцировать возникновение гидраденита.
Депиляция против бритья. Медики не рекомендуют проводить бритье подмышек и паховой зоны.
На вопрос, лечить или не лечить гидраденит при беременности, ответ всегда однозначный – время работает против беременной. При малейших проявлениях герпеса или гидраденита беременной нужно срочно показаться гинекологу для определения дальнейших действий. Грамотный специалист проведет диагностику, определит причины возникновения заболевания, микрофлору, вызвавшую патологию, назначит адекватное лечение. Методика лечения зависит от стадии заболевания, места локализации, общего состояния беременной и плода, срока беременности.
Лечение на этом этапе щадящее. Рекомендуется частое принятие прохладного душа, обмывание пораженных участков тела, протирание дезинфицирующими спиртовыми, солевыми растворами, йодом, настойкой календулы. Можно воспользоваться народными средствами: прикладывать печеный лук, бланшированный лист капусты к гнойничкам. Важен пересмотр рациона в сторону увеличения витаминизированной пищи, овощей, зелени и фруктов.
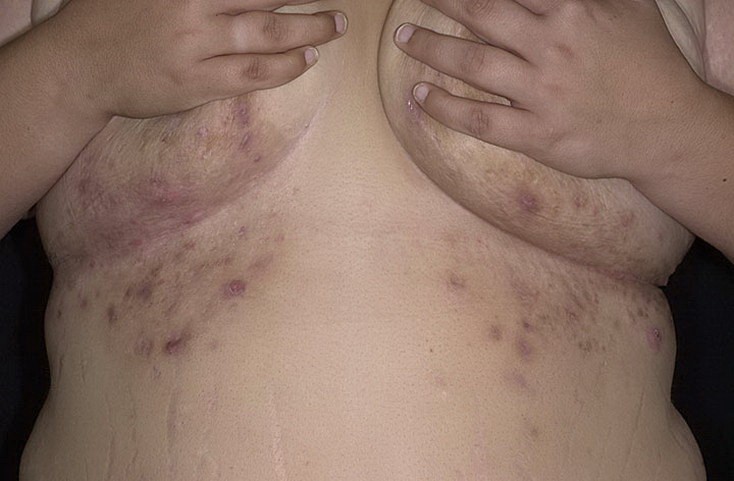
Методика лечения зависит от стадии заболевания, места локализации, общего состояния беременной и плода, срока беременности
Запущенный гидраденит нуждается в медикаментозных назначениях, так как гнойный процесс может привести к сепсису (заражению крови). На этом этапе назначаются антибиотики. Выбор препарата, дозы, продолжительность назначения зависят от состояния пациентки, индивидуальной чувствительности организма. Применение антибиотиков опасно для развивающегося плода, но риск осложнений велик, поэтому задача врача – подобрать препарат с минимальным риском для здоровья плода.
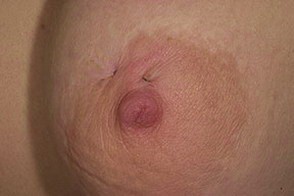
Запущенный гидраденит нуждается в медикаментозных назначениях, так как гнойный процесс может привести к сепсису (заражению крови)
Проводится на поздних стадиях гидраденита. Хирург проводит вскрытие гнойников, обработку, дренирование раны. Хирургическое вмешательство подкрепляется антибактериальными препаратами, антибиотиками, не вредящими развивающемуся плоду и не вызывающими негативные последствия.
У женщин со сниженным иммунитетом гидраденит может протекать длительно, с рецидивами. Поэтому желательно до зачатия ребенка пройти иммуностимулирующий курс, витаминотерапию.
При грудном вскармливании высока вероятность заноса патогенной микрофлоры в организм новорожденного или ребенка грудного возраста. Сучье вымя у кормящей мамы является источником инфекции, особенно опасно заболевание при вскрывающихся шишках и истечении гноя, локализации гидраденита на ареоле сосков. В таких случаях кормление детей грудью становится невозможным. Для продления лактации во время лечения можно сцеживать молоко. После лечения возобновление кормления грудью возможно после разрешения хирурга и педиатра.
Гидраденит – серьезное заболевание. Самостоятельное лечение не всегда заканчивается излечением. Поэтому раннее обращение к врачу, выполнение всех рекомендаций и соблюдение личной гигиены – залог здоровья женщины и ее ребенка.
Сайт для беременных и мам!
Лимфатические узлы – это часть лимфатической и иммунной системы организма. Эти маленькие образования ежедневно пропускают через себя литры лимфы, отфильтровывая все лишнее и опасное – бактерии, вирусы, атипичные клетки и чужеродные белки-антигены. В лимфоузлах созревают лимфоциты и вырабатываются антитела. Попросту говоря – это маленькие фильтры-барьеры, препятствующие быстрому распространению инфекции в организме. Изменения в лимфоузлах – их увеличение или воспаление – могут свидетельствовать о развитии онкологического, иммунного или аллергического заболевания.
В нормальном состоянии регионарные лимфоузлы имеют небольшие размеры – 3-15 мм в диаметре, подвижные, эластичные на ощупь, безболезненные.
Воспаление лимфоузлов называется лимфаденитом. Чаще всего лимфаденит развивается как осложнение основного заболевания, но может быть и первичным, и частью генерализованного процесса. Причины воспаления лимфатических узлов различны. Условно их можно разделить на две большие группы:
-
— инфекционные лимфадениты (вызванные бактериальной, вирусной, грибковой или паразитарной инфекцией);
— неинфекционные лимфаденопатии (их причиной являются патологические процессы в организме – онкологические и аутоиммунные заболевания, аллергии, реакции на вакцины, лекарства и т. д.).
Инфекционные лимфадениты могут быть неспецифическими – то есть не иметь характерных для конкретного возбудителя особенностей течения заболевания. Если же воспаление лимфоузлов протекает с характерными для определенного возбудителя или заболевания симптомами, то тогда говорят о специфическом воспалении – например, туберкулезный лимфаденит, лимфаденопатия при краснухе, лимфаденит, вызванный сифилисом, ВИЧ и т.д.
Для небеременной женщины причины возникновения воспаления лимфоузлов такие же, как и для всех остальных:
-
• инфекционные заболевания;
• иммунные и системные заболевания;
• онкология или болезни крови;
• аллергические реакции.
Наиболее частыми причинами увеличения лимфоузлов у женщин являются простудные заболевания, грипп, ОРВИ, мастопатии, воспаление придатков. Однако не стоит забывать, что существуют такие инфекции, как ВИЧ, туберкулез, сифилис (и другие венерические заболевания), для которых увеличение и воспаление лимфатических узлов является одним из первых симптомов.
Во время беременности иммунитет будущей мамы работает вполсилы – этот механизм защищает ребенка от агрессии маминой иммунной системы. Но такая уловка природы имеет и обратную сторону – из-за того, что иммунитет ослаблен, атаки вирусов и бактерий на организм беременной женщины часто становятся успешными, и возникают простудные или воспалительные заболевания. Соответственно, во время беременности лимфадениты являются чаще всего осложнением различных инфекционных или простудных заболеваний. (Естественно, это утверждение справедливо в том случае, если будущая мама уже прошла полное обследование, и лимфоузел у нее воспалился уже после того, как все серьезные и опасные заболевания были исключены).
Но не все лимфаденопатии во время беременности являются инфекционными. В период ожидания ребенка весь организм мамы перестраивается – меняется гормональный фон, возникают незначительные реакции на белки плаценты и плода, которые попадают в кровоток матери, развиваются молочные железы. Иногда именно эти причины могут вызывать незначительный дискомфорт в области подмышечных или паховых лимфоузлов, их увеличение. Обычно такие изменения не переходят в воспаление и проходят в течение нескольких дней.
Также причиной незначительного увеличения лимфоузлов при беременности может быть чувствительность будущей мамы к косметике (дезодоранты, кремы-депилляторы, краска для волос и т. п.) или бытовой химии, так как в таком состоянии организм может неадекватно реагировать даже на привычные средства.
Первыми признаками, свидетельствующими о развитии лимфаденита, являются увеличение лимфоузла и появление дискомфорта и болезненности в его области. Кроме этого, симптомами воспаления лимфатического узла являются:
-
• отечность и гиперемия (покраснение) окружающих тканей;
• зуд кожи в области отека;
• появление мелкой сыпи;
• повышение температуры тела и явления общей интоксикации организма (слабость, тошнота, головокружение).
При диагностике врач обязательно оценивает состояние лимфоузлов, их размер и форму, локализацию, плотность, подвижность, спаянность с окружающими тканями, определяет степень болезненности. При изучении анамнеза определяется наиболее вероятная причина лимфаденита, что позволяет правильно назначить лечение. Поэтому очень важно сообщить своему врачу о предшествующей простуде или ОРВИ, наличии кариозных зубов, о хронических воспалительных заболеваниях и результатах предыдущих обследований. Не стоит забывать даже о мелких кошачьих царапинах – именно они могут быть причиной воспаления лимфоузлов при бартонеллезе.
По течению воспаление лимфоузлов разделяют на острое и хроническое.
Острый лимфаденит характерен для осложнений основного заболевания. Начинается внезапно, регионарные лимфоузлы (несколько или один) резко увеличиваются, появляется боль и признаки воспаления. При этом воспаленные лимфоузлы не спаиваются с окружающими тканями, подвижные. Острый лимфаденит может протекать в трех формах:
- катаральная (воспален только лимфоузел, он увеличен и болит, но кожа и окружающие ткани в процесс не вовлечены и не изменены, общая интоксикация незначительна, воспаление проходит с излечением основного заболевания);
- геморрагическая (сходна с катаральной, но из-за повреждения стенок кровеносных сосудов лимфоузел заполнен кровянистым содержимым, визуально это похоже на ограниченную глубокую гематому);
- гнойная (наиболее тяжелая форма, лимфоузел резко болезненный, сильно увеличен, кожа и ткани вокруг него отечны и гиперемированы, общее состояние тяжелое – высокая температура, сильная интоксикация).
В хроническую форму воспаление лимфоузлов обычно переходит в случае отсутствия адекватного лечения острой формы. Иногда вялотекущий хронический лимфаденит сопровождает хроническое воспаление – например хронический тонзиллит или кариес. В таком случае лечить необходимо воспаление лимфоузла только в комплексе с основным заболеванием.
Воспаление лимфоузлов на шее
Шейные лимфоузлы воспаляются в случае наличия воспалительного или инфекционного процесса в области головы и шеи. Чаще всего это гайморит, тонзиллит, кариес, ангина, фурункулы на шее. При ОРВИ вместе с лимфоузлами на шее могут воспаляться и другие – подчелюстные, околоушные, подмышечные. В таком случае при выздоровлении после простуды лимфоузлы быстро возвращаются к нормальному состоянию без специального лечения.
Длительное вялотекущее воспаление шейных лимфоузлов без видимых очагов инфекции должно настораживать. Это может быть одним из первых симптомов таких опасных заболеваний, как туберкулез, ВИЧ-инфицирование или лимфогранулематоз.
Воспаление лимфоузлов за ухом
Как и в предыдущем случае, воспаление околоушных лимфоузлов чаще всего является следствием инфекционных и воспалительных процессов в близлежащих органах – отиты, гаймориты, тонзиллиты, заболевания десен и зубов, аллергические риниты и поллинозы.
Воспаление под челюстью
Подчелюстные лимфоузлы часто реагируют на инфекционные, воспалительные или гнойные заболевания в ротовой полости. Флюс, больной зуб или ангина – и подчелюстные лимфоузлы сразу реагируют. Они увеличиваются в размере, становятся болезненными, появляется отек и краснота на коже. Чаще всего именно воспаление подчелюстных лимфоузлов протекает по типу гнойного. Поэтому при подозрении на воспаление под челюстью необходимо немедленно обратиться за врачебной помощью.
При краснухе воспаляются шейные, подчелюстные, околоушные, подмышечные лимфоузлы. Поэтому если лимфаденит сопровождается красной сыпью по всему телу, необходимо немедленно проконсультироваться с врачом. Краснуха опасна для беременных!
Воспаление лимфоузлов под мышкой
У беременных женщин наряду с другими причинами (инфекционные заболевания, кошачьи царапины, ранки на руках или фурункулез) подмышечные лимфоузлы могут воспаляться из-за мастита или мастопатии.
Воспаление лимфоузлов в паху
В паховых лимфатических узлах происходит фильтрация лимфы, притекающей с нижней части тела – нижние конечности, органы малого таза и нижней части брюшной полости.
Поэтому и паховый лимфаденит может развиваться как осложнение воспалительного процесса в этих областях. Наиболее частой причиной воспаления паховых лимфоузлов являются воспаление придатков, травмы и раны на ногах (даже инфекция от вросшего ногтя на пальце стопы может привести к реакции в лимфоузле), фурункулы, ревматоидные артриты, сифилис и другие ЗППП, аппендицит, хронический колит.
У беременных женщин часто воспаляются паховые лимфоузлы из-за хронического кольпита или хронического воспаления придатков.
Во время беременности любые эксперименты с собственным здоровьем могут оказаться роковыми, поэтому при подозрении на развитие лимфаденита следует обязательно обратиться к врачу. При незначительном увеличении лимфатических узлов в области шеи и головы, появившемся на фоне заболевания ОРВИ или гриппом (катаральная форма) такая консультация может быть получена в рамках лечения основного заболевания.
Если же лимфоузлы сильно увеличены, резко болезненны, вокруг них появляется отек, температура тела повышается выше 38,5 °С, то необходима немедленное вмешательство врача, возможно, даже хирургическое. Только врач может точно определить диагноз и назначить адекватное лечение.
При остром гнойном и хроническом воспалении лимфоузлов лечение антибиотиками обязательно, так как отсутствие антибактериального лечения чревато распространением инфекции по всему организму и развитием сепсиса. Для лечения беременных женщин назначают допустимые антибиотики, предварительно определив чувствительность микрофлоры. Чаще всего назначают Цефтриаксон или Эмсеф (со ІІ триместра), Ампициллин, Амоксиклав.
Мы уже выяснили, что воспаление лимфоузлов во время беременности нужно лечить только под наблюдением врача. Но в некоторых случаях народные методы лечения лимфоузлов можно применять после консультации со специалистом в качестве вспомогательной терапии. Помните – некоторые растительные средства противопоказаны во время беременности!
Первое, что можно рекомендовать – это обильное теплое питье. Так быстрее будет проходить общая дезинтоксикация организма.
Также при катаральном воспалении используют сухое тепло, теплые компрессы с медом (без спирта. ), аппликации камфорного масла на кожу над воспаленным узлом.
При первом же подозрении на присоединение гнойного процесса необходимо срочно прекратить теплые компрессы и выгревания и срочно обратиться в больницу.
Из компрессов, которые не противопоказаны для лечения лимфаденита во время беременности, можно рекомендовать следующие:
-
• Свежий сок стеблей и листьев одуванчика. Соком пропитывают салфетку и прикладывают к больному узлу. Использовать не более 3 дней.
• Компресс из кашицы из свежих листьев мяты. Кашицу прикладывают на 2 часа к месту воспаления 2 раза в день. Процедура помогает снять боль и обладает легким рассасывающим и противовоспалительным эффектом.
• Лепешка с медом. Мед – хорошее противовоспалительное средство (если на него нет аллергии). Использовать его можно как в чистом виде, так и в сочетании с другими веществами. Самое простое – смешать мед и муку в равных пропорциях и прикладывать такую лепешку к воспаленному узлу. Сверху компресс нужно прикрыть теплой тканью.
Читайте также:

