Опухоль на жевательной мышце
Миозит мышц лица – это патологический воспалительный процесс двигательной скелетной мускулатуры. При болезни отмечается напряжение пораженного участка с образованием плотных узелков подкожной локализации. Возможно развитие болевого синдрома и ограничение мимики у человека, неполная амплитуда жевательных мускулов и внешняя деформация челюстно-лицевой части черепа. Классификационный код по МКБ-10 , М 60.

Особенности миозита мышц лица
Данный вид патологии встречается редко и зачастую сочетается с иными патологиями психогенного и стрессового характера, поражением нервных столбов. Характерны особенности недуга:
- Односторонняя локализация болезненных ощущений в патологическом очаге, но возможен двусторонний процесс. При двусторонней локализации всегда одна сторона воспалена больше, нежели вторая.
- Атипичные миалгии возникают чаще в ночной период при соприкосновении кожного гиперчувствительного покрова с подушкой или сдавливании (при положении на больном боку).
- Во время стрессовых провоцирующих ситуаций миалгия усиливается и приобретает пульсирующий характер с приливом крови к лицу, зубной болью (иррадиация ветвями тройничного нерва).
- Характерны периодические всплески обострения и затихания острого периода.
- Часто присоединяются расстройства церебрального кровотока с появлением зрительных расстройств, оталгией. Иногда с ощущением сдавливания височной области, онемением ротовой полости и языка, дискомфортными ощущениями в шейных позвонках.
Патология значительно чаще наблюдается у представительниц женского пола, чем у мужчин.
Причины и симптомы
Среди рисковых факторов формирования болезни выделяют:
- Если в анамнезе имеются такие болезни: ОРВИ, грипп, бруцеллез, сифилис, туберкулез, острый и хронический тонзиллит, аутоиммунные врожденные патологии, коллагенозы, васкулит, СКВ, склеродермия, остеомиелит, перикоронарит, артрозные поражения суставных сочленений.
- При воздействии продуктов химической промышленности и отравлении организма, в частности с прицельным поражением нервно-мышечного пучка.
- Внедрение паразитов внутрь мышечного слоя (эхинококки, токсоплазмы, трихинеллы, свиной цепень).
- При воздействии холодовых факторов , переохлаждении, сквозняков, нахождения под кондиционером.
- Наличие травм. Так при ушибах, в результате повреждения отдельных волокон, развиваете асептический миозит лицевых мышц. При переломе костных структур может возникать септичный вариант с нагноением мускульной части, дальнейшим свойством оссифицировать ткани. Травмы с проникающими ранениями, надрывом мускула и растяжением связок могут спровоцировать миофасцикулит.
- Профессиональный вред, при активном использовании мимики и неоднократном монотонном повторении движений (операторы компьютерного набора, учителя актерского мастерства и музыки, ораторы, дегустаторы, скрипачи).
- При бактериальном виде провоцируется присоединением патогенной гноеродной микрофлоры (стрептококковой, стафилококковой, пневмококковой). Может возникать в медицинских учреждениях при выполнении процедур и несоблюдении правил асептики, антисептики, инфицировании раневой поверхности гематомы после проводниковой анестезии или стоматологических манипуляций с кариозными зубами.
- Вследствие атрофии мускулов на фоне приема противомалярийных лекарств, винкристина, средств на основе змеиного яда, колхицина, кортикостероидных гормональных средств и изониазида.
Клиническая картина при патологии миозит лица выделяют симптомы:

Виды миозита лицевых мышц
Миофасцикулит проявляется локально с ограниченным поражением мускульного слоя. Симптоматика и методы коррекции разнятся зависимо от того, какая зона задействована в патологическом процессе:
- Препараты для снятия воспаление грушевидной мышцы
- Обзор эффективных мазей против воспаления мышц
Постадийно формирование тяжести болезни с открытием ротовой полости выделяют: легкая стадия (открытие ротовой щели на 3-4 см), средняя (1-2 см), тяжелая (менее чем на 1 см). Тризм может быть односторонним и симметричным двусторонним с нарушением процесса принятия пищи, речевых функций.
Поражение височным тендинитоми или воспаление височной мышцы. Развивается миозит ограниченно височной мышцы при чрезмерных однообразных нагрузки на сустав , поедание твердых продуктов (орехи, семечки). Это провоцирует микротравмы тканных структур с реорганизацией эластичной ткани на рубцовую и изменением прикуса (диспозиции зубного ряда). При профессиональном вреде с длительным применением ораторских функций, ушибы, вывихи, переломы нижней челюсти. Инфекционные образования (фурункулы на лице, фронтит, остеомиелит, гайморит), переохлаждение. Нарушения метаболических процессов, возрастные изменения эластичности сухожилий, психогенные провокаторы, некачественное протезирование.
Проявляется болезненностью при пальпации или малейших движениях в области щек, зубного ряда (маскируются под стоматологические болезни), зоне лобных частей.
Воспаление нижне- и верхнечелюстной мышц. Возникает при воздействии механической травматизации, образование кровоизлияний, проникающие ранения мягких тканей с возможным присоединением бактериальной микрофлоры. Формированием абсцессов, флегмон, отита, фурункулов, гнойного паротита. Гематогенного обсеменения при сепсисе, сифилисе, гонореи, туберкулезе, артрозах суставных соединений. Проявляется сильными миагиями (острые, колющие), с иррадиацией во все части лицевой области, заушного пространства и шейного отдела. Потеря аппетита и боязнь принятия пищи по причине возникновения миалгии в процессе жевания, связанные с этим последствия (резкая потеря массы тела, слабость, церебралгии).
При воспалении щечной части болезненность с гиперестезией кожи проявляется при малейшем прикосновении к пораженной зоне или даже ветреной погоде. Катар может распространяться на десны и провоцировать заболевания зубного ряда.

Методы лечения
Терапия миофасцикулита подбирается индивидуально для каждого пациента после тщательной диагностики.
Посимптомно лечиться стоит следующим образом , стоматологическая коррекция (исправление функциональных мандибулярных нарушений, прикуса), устранение стрессогенных факторов с назначением антипсихогенных и седативных лекарств (персен, диазепам). Необходима коррекция вертеброгенных триггеров (исправление патологии позвоночного столба).
При лицевой миалгии хорошо зарекомендовали себя миелорелаксанты для снятия спазма мускулов и расслабления контрактуры височно-челюстного сустава (Мидокалм, Тизанидин, Сирдалуд, Баклофен).
Могут применяться инъекционные блокады анестезирующими препаратами в триггерных точках.
Народные методы воздействия с применением компрессов с димексидом, новокаином, акупунктуры. Лечить с помощью настоев и отваров трав с валерианой, пустырником, зверобоем, тысячелистником.
- Как снять мышечный спазм при остеохондрозе
- Терапия для устранения боли в мышцах
Применение фармацевтической группы лекарств – пероральный прием антибиотиков при гнойной форме (Амоксиклав, Ампициллин, Цефтриаксон, Азитромицин), нестероидные противовоспалительные средства (Кетофен, Ибупрофен, Диклофенак, Вольтарен) – не всегда срабатывают в лицевой области. Применяют сильные стероидные лекарства (Гидрокортизон, Преднизолон). При паразитарной инфекции назначают десенсибилизирующие, антигельминтные средства (Алерон, Дезлоратадин, Вермокс, Немозол).
Действенны комплексные физиотерапевтические методы – парафинотерапия, УВЧ-прогревания для местного раздражения, миостимуляция. Магнитотерапия, лазеротерапия для заживления очагов поражения, фонофорез и электрофорез, диатермия, рефлексотерапия, апитерапия.
Могут назначать вне острых проявлений восстанавливающий курс массажа, для возобновления симметрии лица и тейпирование для закрепления результатов массажа.
Хирургическое вмешательство используется редко – при пиогенном содержимом и неэффективности консервативных методик, онкологических патологиях.
Курс лечения длительный, но полная регенерация мускульных структур, мимики возможна.
Связь воспаления мышц лица и заложенности уха
Один из осложнений патологического процесса лицевых мышц является распространение болевого синдрома. Болевые ощущения обостряются во время разговора, чистки зубов, процессе пережевывания пищи. Вызывают невыносимые церебральные нарушения, нарушение чувствительности в области сосцевидного отростка, формирование глухоты со стороны поражения или наоборот , резкое усиление слуха (гиперакузия).
Распространение патологического процесса в ушные раковины с нарушения слуха особо опасно, поскольку при значительном воздействии катаральных явлений на внутреннее ухо провоцируется полная необратимая глухота.
Важно своевременно обратиться за квалифицированной медицинской помощью к врачу во избежание образования осложнений, необратимых деформаций лицевого черепа, глухоты.
Опухоли челюстей - новообразования челюстных костей, исходящие непосредственно из костной ткани или структур одонтогенного аппарата. Опухоли челюстей могут проявлять себя клинически болевым синдромом, деформацией кости, асимметрией лица, смещением и подвижностью зубов, нарушением функции ВНЧС и глотания, нередко - прорастанием в полость носа, верхнечелюстную пазуху, орбиту и т. д. Диагностика опухолей челюстей предполагает рентгенологическое обследование, КТ, сцинтиграфию; при необходимости консультации окулиста, отоларинголога, риноскопию. Лечение доброкачественных опухолей челюстей - только хирургическое (выскабливание, резекция фрагмента челюсти, удаление зубов); злокачественных – комбинированное (лучевая терапия и операция).
МКБ-10

- Причины
- Классификация
- Симптомы опухолей челюстей
- Доброкачественные одонтогенные опухоли челюстей
- Доброкачественные неодонтогенные опухоли челюстей
- Злокачественные опухоли челюстей
- Диагностика
- Лечение опухолей челюстей
- Прогноз
- Цены на лечение
Общие сведения
Опухоли челюстей - остеогенные и неостеогенные, доброкачественные и злокачественные новообразования челюстных костей. На долю опухолей челюстно-лицевой области приходится около 15% всех заболеваний в стоматологии. Опухоли челюстей могут возникать в любом возрасте, в т. ч. довольно часто они встречаются у детей. Опухоли челюстей разнообразны по своему гистогенезу и могут развиваться из костной и соединительной ткани, костного мозга, тканей зубного зачатка, околочелюстных мягких тканей.
По мере своего роста опухоли челюстей вызывают значительные функциональные нарушения и эстетические дефекты. Лечение опухолей челюстей представляет собой технически непростую задачу, требующую объединения усилий специалистов в области челюстно-лицевой хирургии, отоларингологии, офтальмологии, нейрохирургии.

Причины
Вопрос о причинности возникновения опухолей челюстей находится в процессе изучения. На сегодняшний день доказана связь опухолевого процесса со следующими состояниями:
- одномоментной или хронической травмой (ушибом челюсти, повреждением слизистой оболочки полости рта разрушенными кариесом зубами, зубным камнем, краями пломб, некорректно подогнанными коронками и протезами и пр.)
- длительно текущими воспалительными процессами (хроническим периодонтитом, остеомиелитом челюсти, актиномикозом, синуситами и т. д.)
- не исключается вероятность развития опухолей челюсти на фоне инородных тел верхнечелюстной пазухи: пломбировочного материала, корней зубов и пр.
- воздействием неблагоприятных физических и химических факторов (ионизирующего излучения, радиойодтерапии, курения и пр.).
Вторичные злокачественные опухоли челюстей могут являться метастазами рака молочной железы, предстательной железы, щитовидной железы, почки, результатом местного распространения рака языка и др. Рак челюсти может развиваться на фоне предраковых процессов – лейкоплакии полости рта, доброкачественных опухолей полости рта (папиллом), лейкокератоза и т. п.
Классификация
Среди опухолей челюстей различают одонтогенные (органоспецифические) новообразования, связанные с зубообразующими тканями, и неодонтогенные (органонеспецифические), связанные с костью. Одонтогенные опухоли челюстей, в свою очередь, могут быть доброкачественными и злокачественными; эпителиальными, мезенхимальными и смешанными (эпителиально-мезенхимальными).
- Доброкачественные одонтогенные опухоли челюстей представлены амелобластомой, обызвествленной (кальцифицирующейся) эпителиальной одонтогенной опухолью, дентиномой, аденоамелобластомой, амелобластической фибромой, одонтомой, одонтогенной фибромой, миксомой, цементомой, меланоамелобластомой и др.
- Злокачественные одонтогенные опухоли челюстей включают одонтогенный рак и одонтогенную саркому. К остеогенным опухолям челюстей относятся костеобразующие (остеомы, остеобластомы), хрящеобразующие (хондромы), соединительнотканные (фибромы), сосудистые (гемангиомы), костно-мозговые, гладкомышечные и др.
Симптомы опухолей челюстей
Амелобластома – наиболее частая одонтогенная опухоль челюстей, склонная к инвазивному, местно-деструирующему росту. Поражает преимущественно нижнюю челюсть в области ее тела, угла или ветви. Развивается внутрикостно, может прорастать в мягкие ткани дна полости рта и десны. Чаще проявляется в возрасте 20-40 лет.
В начальном периоде амелобластома протекает бессимптомно, однако по мере увеличения размеров опухоли возникает деформация челюсти, асимметрия лица. Зубы в области поражения часто становятся подвижными и смещаются, может отмечаться зубная боль. Опухоль верхней челюсти может прорастать в полость носа, гайморову пазуху, орбиту; деформировать твердое нёбо и альвеолярный отросток. Нередки случаи нагноения, рецидивирования и малигнизации амелобластомы. Клиническое течение таких опухолей челюсти, как амелобластическая фиброма и одонтоамелобластома, напоминает амелобластому.
Одонтома чаще возникает у детей в возрасте до 15 лет. Обычно опухоли имеют небольшие размеры, протекают бессимптомно, однако могут вызывать задержку прорезывания постоянных зубов, диастемы и тремы. Опухоли большой величины могут приводить к деформации челюсти, образованию свищей.
Одонтогенная фиброма развивается из соединительной ткани зубного зачатка; чаще возникает в детском возрасте. Рост опухоли медленный; локализация – на верхней или нижней челюсти. Одонтогенная фиброма обычно бессимптомна; в некоторых случаях могут отмечаться ноющие боли, ретенция зубов, воспалительные явления в области опухоли.
Цементома – доброкачественная опухоль челюсти, практически всегда спаянная с корнем зуба. Чаще развивается в области премоляров или моляров нижней челюсти. Протекает бессимптомно или с нерезко выраженной болезненностью при пальпации. Изредка встречается множественная гигантская цементома, которая может являться наследственным заболеванием.
Остеома может иметь внутрикостный или поверхностный (экзофитный) рост. Опухоль может распространяться в верхнечелюстную пазуху, полость носа, глазницу; препятствовать припасовке зубных протезов. Остеомы нижнечелюстной локализации вызывают боль, асимметрию нижней части лица, нарушение подвижности челюсти; верхнечелюстной локализации – нарушения носового дыхания, экзофтальм, диплопию и другие нарушения.
Остеоид-остеома сопровождается интенсивным болевым синдромом, обостряющимся по ночам, во время приема пищи; асимметрией лица. При осмотре полости рта определяется выбухание кости (чаще в области премоляров и моляров нижней челюсти), гиперемия слизистой оболочки.
Остеобластокластома (гигантоклеточная опухоль челюсти) преимущественно встречается в молодом возрасте (до 20 лет). Развитие клинической картины характеризуется нарастанием боли в челюсти, асимметрии лица и подвижности зубов. Ткани над опухолью изъязвляются; образуются свищи; отмечается повышение температуры тела. Истончение кортикального слоя приводит к возникновению патологических переломов нижней челюсти.
Гемангиома челюсти сравнительно редко бывает изолированной и в большинстве случаев сочетается с гемангиомой мягких тканей лица и полости рта. Сосудистые опухоли челюстей проявляются повышенной кровоточивостью десен, кровотечениями из корневых каналов при лечении пульпита или периодонтита, из лунки при удалении зуба и пр. При осмотре может выявляться флюктуация, расшатанность зубов, синюшность слизистой оболочки.
Злокачественные опухоли челюстей встречаются в 3-4 раза реже доброкачественных. При раке челюсти рано возникают боли, имеющие иррадиирующий характер, подвижность и выпадение зубов, возможны патологические переломы челюсти. Злокачественные опухоли челюстей разрушают костную ткань; прорастают околоушные и поднижнечелюстные железы, жевательные мышцы; метастазируют в шейные и поднижнечелюстные лимфоузлы.
Карцинома верхней челюсти может прорастать в глазницу, полость носа или решетчатый лабиринт. В этом случае отмечаются рецидивирующие носовые кровотечения, односторонний гнойный ринит, затруднение носового дыхания, головные боли, слезотечение, экзофтальм, диплопия, хемоз. При вовлечении ветвей тройничного нерва беспокоят оталгии.
Злокачественные опухоли нижней челюсти рано инфильтрируют мягкие ткани дна полости рта и щек, изъязвляются, кровоточат. Вследствие контрактур крыловидной и жевательной мышц затрудняется смыкание и размыкание зубов. Остеогенные саркомы отличаются стремительным ростом, быстро прогрессирующей инфильтрацией мягких тканей, асимметрией лица, нестерпимой болью, ранним метастазированием в легкие и другие органы.
Диагностика
В большинстве случаев опухоли челюстей диагностируются уже в поздних стадиях, что объясняется неспецифичностью симптоматики или бессимптомным течением, низкой онкологической настороженностью населения и специалистов (стоматологов, отоларингологов и др.). В выявлении опухолей челюстей могут помочь тщательный сбор анамнеза, визуальное и пальпаторное исследование мягких тканей лица и полости рта. Обязательным этапом диагностики является:
- Рентгенологическое обследование. Рентгенография и КТ челюстей, рентгенография и КТ придаточных пазух носа. Определенную диагностическую ценность может представлять сцинтиграфия, термография.
- Биопсия. При обнаружении увеличенных шейных или подчелюстных лимфоузлов выполняется пункционная биопсия лимфатического узла.
- Консультации смежных специалистов. При подозрении на злокачественную опухоль челюсти необходима консультация отоларинголога с проведением риноскопии и фарингоскопии; офтальмолога с комплексным офтальмологическим обследованием.
- Диагностические операции. В ряде случаев приходится прибегать к диагностической гайморотомии или диагностической пункции околоносовой пазухи с последующим цитологическим исследованием промывных вод. Окончательная гистологическая верификация осуществляется с помощью морфологического исследования биоптата.

Лечение опухолей челюстей
Лечение большей части доброкачественных опухолей челюстей – хирургическое. Наиболее оптимальным является удаление новообразования с резекцией челюстной кости в пределах здоровых границ; такой объем вмешательства позволяет предотвратить рецидивы и возможную малигнизацию опухоли. Зубы, прилегающие к опухоли, также часто подлежат экстракции. Возможно удаление некоторых доброкачественных опухолей челюстей, не склонных к рецидивированию, щадящим методом с помощью кюретажа.
При злокачественных опухолях челюстей используется комбинированный метод лечения: гамма-терапия с последующим хирургическим лечением (резекцией или экзартикуляцией челюсти, лимфаденэктомией, экзентерацией глазницы, операцией на околоносовых пазухах и пр.). В запущенных случаях назначается паллиативная лучевая терапия или химиотерапевтическое лечение.
В послеоперационном периоде, особенно после обширных резекций, больным может потребоваться ортопедическое лечение с помощью специальных шин, реконструктивные операции (костная пластика), длительная функциональная реабилитация для восстановления функций жевания, глотания, речи.
Прогноз
При своевременном и радикальном лечении доброкачественных одонтогенных и неодонтогенных опухолей челюстей прогноз для жизни хороший. В случае нерадикально выполненной операции или неправильной оценки характера опухоли есть вероятность рецидива или малигнизации. Течение злокачественных опухолей челюстей крайне неблагоприятное. При раке и саркоме челюсти пятилетняя выживаемость пациентов после комбинированного лечения составляет менее 20%.
Стоматология. Понятная и Доступная.
Иногда мы не совсем понимаем наших руководителей. Например, одна барышня кричит: "Ну что за дебил, мой начальник! Как его, такого тупого, безграмотного и злого могли вообще сделать моим начальником? Спиногрыз!". И далее - куча доводов. Типа, работать не умеет, над сотрудниками издевается и зарплату не платит, штрафует и т. д.
"Вот если бы я была начальником. " - мечтательно произносит сия особа и тут же приводит свою "партийную программу", реформы, которые она бы провела, чтобы все жили счастливо.
И вот, через некоторое время она становится начальником. И начинает сама "плохо работать, издеваться над сотрудниками, зарплату не платить, штрафовать и т. д.". Когда я ее спросил: "Почему так, ты же обещала. ", она ответила: "Извини, Стас. По-другому тут работать нельзя".
В общем, некоторые должности требуют предельной жесткости и категоричности в принятии решений. И глупо винить в этом людей, которые эти должности занимают. У них просто работа такая.
Сегодня я начинаю новую рубрику в своем блоге. Назову ее просто - "Случаи из практики". В ней я расскажу о наиболее интересных случаях из собственного врачебного опыта. А также постараюсь все это показать. Думаю, это будет интересно не только начинающим врачам, но и просто любопытным людям.
Итак, случай из практики номер один.
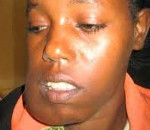
Дело было в далеком 2005 году. Тогда я работал в отделении нейрохирургии (челюстно-лицевым хирургом) и ко мне обратился мужчина с вот какой проблемой. Около года назад он подрался и хорошенько получил по лицу. Полежал немного, помазал ранки зеленкой и через пару месяцев все прошло. Однако, на правой щеке появилась странная опухоль. В спокойном состоянии она была практически незаметна. Но стоило ему напрячь жевательные мышцы, как она тут же выпирала из под кожи. Выглядело это вот так:
Это снимок правой щеки в спокойном состоянии:

А при напряженных жевательных мышцах появлялось нечто:

Естественно, это ему не очень нравилось, поэтому он решил избавиться от проблемы раз и навсегда. По сему и обратился к нам в больницу.
Первая задача, поставленная передо мной - понять, что это такое. Хоть я и был начинающим врачом, но со студенческих лет (со второго курса университета) практически жил сначала в отделении общей хирургии, а потом - в челюстно-лицевой. Поэтому видел уже достаточно много. Это меня и спасало на первых порах самостоятельной работы.
Варианты диагноза у меня были следующие:
1. Грыжа жевательной мышцы. Вполне возможно, что в момент драки (от этого надо отталкиваться в постановке диагноза) произошел разрыв апоневроза жевательной мышцы (это плотная капсула, которая защищает мышцу от перерастяжения). В результате часть мышечных волокон вылезла наружу и, сокращаясь, они образуют такую опухоль. Я, честно говоря, видел такое только в травматологии, в случае с мышцами ног или рук. А с жевательными - никогда. Поэтому этот диагноз - только теория.
2. Доброкачественное новообразование, находящееся в толще жевательной мышцы. Опять же, чисто теоретически: как известно, один из основных факторов роста любых новообразований - это хроническая травма. Может быть ли быть причиной новообразования острая травма? Вполне может. Хотя я этого не видел.
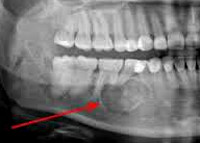
3. Организовавшаяся гематома жевательной мышцы. Я уже видел нечто подобное, когда работал в отделении челюстно-лицевой хирургии. После получения травмы образовалась внутримышечная гематома, которая. вместо того, чтобы рассосаться, превратилась в кисту.
Ключевое исследование для дифференциальной диагностики - УЗИ. Делаем УЗИ с расслабленными и напряженными мышцами - и склоняемся к последнему диагнозу - организовавшаяся гематома. Однако сейчас это уже не гематома. Это внутримышечная киста. Более того, киста содержит какие-то очень плотные включения.
Вот еще картинки пациента:
С расслабленными мышцами:

И с напряженными жевательными мышцами:

Диагноз поставлен, планируем операцию.
Под общим наркозом внутриротовым доступом (красота должна быть!) сделали доступ к жевательной мышце, аккуратно ее расслоили. нашли кисту, а внутри нее - это:

В полости кисты мы нашли несколько (три или четыре) обызвестленных конкремента. По плотности - как зубы, очень твердые. Тверже кости. Внешне похожи на семена кукурузы. Только более светлые.
Показал эти камни знакомому профессору-травматологу. Он сказал, что ничего необычного тут нет. Любой посттравматический воспалительный процесс развивается одному из двух направлений - либо склероз, либо деструкция. В данном случае внутримышечная гематома пошла по первому пути: застоявшийся в ее полости кровяной сгусток начал обызвествляться и, в итоге, получились вот такие конкременты.
Два или три камешка я подарил пациенту после операции. Один оставил себе. Интересно, где он валяется?
Большие и малые слюнные железы (СЖ) расположены в различных областях головы и шеи и находятся в тесной анатомо-топографической взаимосвязи с тканями неэпителиальной природы. Эти ткани являются источником развития многочисленной группы новообразований, именуемых мезенхимальными опухолями.
Истинные мезенхимальные опухоли составляют примерно 1,9-4,7% от всех опухолей СЖ. Соотношение доброкачественных и злокачественных опухолей СЖ по различным данным, варьирует от 3:1 до 18:1. Свыше 85% мезенхимальных опухолей возникают в околоушной слюнной железе более 10% — в поднижнечелюстной СЖ. Описаны редкие случаи опухолей в подъязычной СЖ.
Согласно Международной гистологической классификации ВОЗ N12, основными группами новообразований являются: опухоли фиброзной ткани, опухоли жировой ткани, опухоли мышц, опухоли кровеносных сосудов, опухоли лимфатических сосудов, опухоли периферических нервов. Развиваясь в околоушно-жевательной и поднижнечелюстной областях, а также локализуясь в области расположения малых слюнных желез эти новообразования создают определенные, подчас значительные дифференциально-диагностические трудности и связанные с ними лечебно-тактические проблемы.
В литературе приводится мало сведений о неэпителиальных опухолях, локализующихся в областях расположения СЖ. Сообщается о 1,7% неэпителиальных опухолей среди всех опухолей СЖ. Саркомы — крайне редкие новообразования слюнных желез, они занимают не более 0,3% среди опухолей данной локализации. Почти любой тип саркомы может возникнуть в СЖ. Чаще других в последних встречаются гемангиоперицитома, злокачественная шваннома, фибросаркома и злокачественная фиброзная гистиоцитома.
Агрессивные свойства опухолей проявляются склонностью к частым рецидивам, порядка 40-64%, отдаленному метастазированию, порядка 38-70%. Летальность в первые 3 года после установления диагноза составляет от 38 до 65%. Наиболее радикальным методом лечения является максимально широкое оперативное вмешательство с последующей лучевой терапией.
Наш материал включает 23 злокачественных новообразования различного гистогенетического происхождения. Частота сарком среди всех опухолей СЖ составила 1,3%, среди злокачественных опухолей слюнных желез — 2,1 %. Число заболевших женщин и мужчин в нашем материале одинаковое, соотношение — 1:1. Больные были в возрасте от 12 до 75 лет, средний возраст для всей группы больных — 36,4 лет. Женщины были в возрасте от 15 до 75 лет (средний возраст — 39 лет), мужчины — возрасте от 12 до 67 лет (средний возраст — 33,6 года). Анализируя возрастные показатели, следует отметить, что саркомы преимущественно развиваются у лиц молодого возраста.
Фибросаркома
Фибросаркома наблюдалась нами у 5 больных (возраст 15-29 лет) в околоушной СЖ. Доля фибросаркомы среди других сарком, локализующихся в области СЖ составила 21,7%. Опухоль возникла после внешнего воздействия (травмы) на околоушно-жевательную область. Клиническая картина характеризовалась появлением в околоушной слюнной железе плотного узла небольших размеров (2,5 см в диаметре), ограниченно смещаемого, безболезненного, не спаянного с кожей. Других опухолевых образований и увеличенных лимфатических узлов в области головы и шеи не выявлено.
Дифференциальный диагноз на клиническом уровне проводился между первичной опухолью околоушной СЖ и метастазом из невыявленного первичного очага. Удаление опухоли показало ее первичный характер, а заключение морфолога свидетельствовало о фибросаркоме околоушной СЖ. Длительность течения процесса составила в среднем 2 года.
Фибросаркома склонна к рецидиву. Типичная клиническая картина рецидива веретеноклеточной фибросаркомы околоушно-жевательной области представлена на рис. 7.80.

Рис. 7.80. Фибросаркома правой околоушно-жевательной области. Рецидив после энуклеации: а — бугристая опухоль прорастает кожу, ушную раковину и выступает над поверхностью кожи в виде узла; б — функция лицевого нерва не нарушена
Безболезненная опухоль в области околоушной слюнной железе появилась после травмы (удара) в возрасте 13 лет. Через 6 мес. произвели удаление опухоли, оказавшейся фибросаркомой. Через полгода, в 14 лет, вновь отмечен рост новообразования, которое в течение года превратилось в огромную опухоль с преимущественным экзофитным ростом.
Опухоль проросла околоушную СЖ подкожную клетчатку, кожу и в виде огромного экзофитного узла выступает над поверхностью кожи. Опухоль безболезненная, бугристая, костной плотности, несмещаемая, границы ее четкие. Функция лицевого нерва не нарушена. Рот пациентка открывает свободно, без ограничения. Регионарные лимфатические узлы не увеличены. Больная оперирована. Опухоль располагалась в поверхностной части железы над лицевым нервом.
Произведенная операция в объеме паротидэктомии с сохранением лицевого нерва, иссечением пораженных мягких тканей, пластическим замещением дефекта тканей не остановила опухолевый процесс. Через 2 года опухоль рецидивировала, а еще через год метастазировала в легкие, затем в печень. Летальный исход наступил через 5,5 лет после повторной операции на фоне генерализации опухолевого процесса. Весь клинический период болезни составил 7,5 лет.
Дифференциальный диагноз, в данном случае, не вызвал затруднений, поскольку молодой возраст больной, связь развития новообразования с полученной травмой, клиническая картина — характерны для злокачественной соединительнотканной опухоли.
Синовиальная саркома
Синовиальная саркома — опухоль из металлазированных элементов мезенхимы с локализацией в поднижнечелюстной области встретилась нам в двух случаях, что среди мягкотканых злокачественных опухолей составило 8,7%. Опухоль диагностирована у мужчины 22 лет и женщины 38 лет.

Рис. 7.81. Синовиальная саркома правой поднижнечелюстной области. Опухоль безболезненная, плотная, несмещаемая
Начальные проявления характеризовались безболезненным уплотнением, которое через 6-8 мес. имело вид солитарной опухоли плотной консистенции с прогрессивным ростом, фиксацией к нижней челюсти, тканям дна полости рта, и которая через 2 года занимала всю поднижнечелюстную область и верхние отделы шеи (рис. 7.81).
Цитологическое исследование пунктата из опухоли свидетельствовало о злокачественности процесса. На операции выявлено врастание опухоли в поднижнечелюстную СЖ. Микроскопически опухоль представляла злокачественную синовиому. Широкое хирургическое удаление опухоли не предотвратило рецидива саркомы через 4 и 6 мес. и гематогенных метастазов в легкие. Продолжительность клинического периода болезни составила 4,5-5 лет.
Липосаркома
Липосаркома — злокачественная опухоль из жировой ткани, развивается крайне редко, в отличие от ее доброкачественных аналогов, которые с определенной периодичностью встречаются в околоушной, поднижнечелюстной области и в ротоглотке.
Мы наблюдали один случай липосаркомы (4,4%) с локализацией опухоли в носоглотке. На ранней стадии развития опухоль имеет вид небольшого узла с бессимптомным течением. По мере роста и соответственно увеличения размеров опухоли появляются симптомы затрудненного носового дыхания. В отличие от недифференцированного рака, довольно часто поражающего носоглотку, изъязвления липосаркомы не происходит. Процесс клинически может напоминать лимфосаркому, когда опухоль, проявляя инфильтративные свойства, имеет смешанный характер роста.
Однако и недифференцированный рак, и лимфосаркома довольно рано проявляются метастазами в лимфатических узлах шеи, хотя, надо отметить, в литературных источниках это не описывается, да и мы не наблюдали в нашем случае. В дифференциальной диагностике нужно также учитывать возможность развития аденокарциномы из малых слюнных желез со сходными клиническими проявлениями, особенно в начальном периоде развития опухоли.
Регионарное метастазирование не характерно для липосаркомы. Опухолевая инфильтрация, распространяясь на боковую стенку носоглотки, вызывает ухудшение слуха вплоть до полной утраты последнего. При распространенном процессе операцию в носоглотке выполнить невозможно. Предпринятое лучевое лечение на определенный период времени приостановило активное развитие опухоли. Летальный исход зарегистрирован через 17,5 лет от момента диагностики липосаркомы в носоглотке.
Рабдомиосаркома
Во время операции — паротидэктомии с сохранением лицевого нерва и фасциально-футлярным иссечением клетчатки шеи — выявлено прорастание жевательной мышцы, раздвигание ветвей лицевого нерва, инфильтрация железы вокруг опухолевого узла и метастазы в регионарных лимфатических узлах.
Случай рабдомиосаркомы полости носа встретился нам при дифференциальной диагностике карциномы из малых слюнных желез и рака полости носа. Бугристые разрастания опухоли напоминали аденокарциному полости носа. Гистологическое исследование показало наличие рабдомиосаркомы. Во всех случаях опухоль рецидивировала с более выраженным агрессивным ростом и метастазированием в кости и легкие, печень с летальным исходом в течение 8 мес. — 1,5 лет. Лучевая терапия и лекарственная терапия эффекта не дали.
Ангиосаркома
Ангиосаркома — термин, который объединяет злокачественную гемангиоперицитому — сосудистую опухоль из перицитов — клеток адвентиции сосудов и злокачественную гемангиоэндотелиому. Злокачественность процесса проявляется клиническим течением. Для злокачественного течения характерен короткий анамнез заболевания, бурный рост, склонность к рецидиву и метастазирование, в большей степени гематогенное.
Мы наблюдали 5 пациентов с опухолью, локализующейся в околоушной СЖ и 1 — с опухолью в области корня языка 4 женщин 30, 37, 41 и 44 лет, 1 мужчину 39 лет и ребенка 12 лет. На долю ангиосарком с локализацией в СЖ пришлось 26% среди сарком мягких тканей. Клиническая картина опухоли околоушной слюнной железы характеризовалась наличием узла средними размерами 3x5 см, мягкоэластической, местами плотной консистенции, с бугристой поверхностью, ограниченно смещаемого. Периодически в опухоли возникали болевые ощущения. Цитологическое исследование однозначно свидетельствовало о злокачественности процесса.
Предпринятая операция в объеме паротидэктомии и фасциально-футлярного иссечения шейной клетчатки с последующим гистоиммунохимическим исследованием свидетельствовала о злокачественной гемангиоперицитоме. В 3 случаях возник рецидив гемангиоперицитомы через 1,5-2 года. У всех 4 пациентов гемангиоперицитома метастазировала в кости скелета легкие, печень, что привело к летальному исходу через 5 мес, 2-3 года после операции. Отдаленное метастазирование было бурным. Метастазы множественные. Длительность клинического периода болезни составила 5 лет, 4 года, 2 года и 1 год.
Выраженное агрессивное течение ангиосаркомы (злокачественной гемангиоэндотелиомы) околоушной СЖ закончившееся летальным исходом в течение 5 мес. у мальчика 12 лет, представлено в следующем наблюдении.
После удара в правую околоушно-жевательную область у ребенка в течение недели в околоушной СЖ появился плотный, безболезненный инфильтрат, распространившийся на ткани щеки с образованием бугристых опухолевых узлов с истонченной кожей с дистрофическими и воспалительными изменениями. Опухоль проросла в ротоглотку и полость рта в виде темного цвета экзофитных, кровоточащих узлов и распространилась на всю правую половину лица и шеи (рис. 7.82). Размеры опухолевого поражения, нарушение жизненно важных функций (дыхание, питание), опухолевая интоксикация оказались несовместимыми с жизнью. Попытка лекарственного лечения оказалась безуспешной.
Клиническая картина ангиосаркомы корня языка представлена инфильтратом корня языка с экзофитными бугристыми разрастаниями опухоли мягкоэластической, местами плотной консистенции, красного цвета с синеватым оттенком. Поверхность опухоли может изъязвляться и кровоточить. После химиолучевого лечения в нашем наблюдении через год процесс рецидивировал; отдаленные метастазы диагностированы в печени.
Неврогенная саркома
Неврогенная саркома встречается реже, чем ее доброкачественный аналог. Среди наших больных встретилась у 4 (17,4%) человек. В околоушной и поднижнечелюстной слюнной железы развивается из лицевого и подъязычного нервов. Преимущественно опухоль возникает в молодом возрасте. Возраст наших пациентов с локализацией опухоли в околоушной СЖ был 16-18 лет, с ростом опухоли в парафарингеальном пространстве — 48, 52, 55 лет.
В околоушной СЖ опухоль может располагаться в любой части железы, если зоной роста будет являться любая из ветвей лицевого нерва. Если опухоль будет исходить из основного ствола нерва, то может расти в сторону глотки, парафарингеально. Подобную локализацию может иметь опухоль, исходящая из подъязычного нерва, располагаясь в сонном треугольнике, под углом нижней челюсти.
Рост опухоли сопровождается болевыми ощущениями различной интенсивности, от незначительного покалывания до болей жгучего характера с прострелами в зоне иннервации. Этот симптом зависит от взаимоотношения опухоли и нерва, направленности роста опухоли в сторону от нерва или прорастая нерв. В литературе приводятся описания безболезненного течения опухоли. Вероятно, это действительно так, поскольку описываемые нами симптомы наблюдались при распространенном процессе.
К моменту обращения при парафарингеальной локализации отмечаются боли и различного рода дисфункции при глотании, вплоть до затрудненного проглатывания пищи, охриплость и изменение качества речи, ухудшение слуха со стороны поражения, может быть затрудненное дыхание. Эти симптомы нарастают постепенно, примерно в течение года. Отмечается паралич мимических мышц при поражении лицевого нерва или паралич мышц соответствующей половины языка при поражении подъязычного нерва.
Клиническая картина представлена больших размеров парафарингеальной опухолью, верхний полюс которой определяется в носоглотке, а нижний полюс — ниже уровня глоточно-надгортанной складки. Опухоль почти полностью перекрывает зев, покрыта неизмененной слизистой оболочкой, бугристая, неоднородной структуры. Наружные контуры опухоли пальпируются под углом нижней челюсти. Размеры опухоли, согласно КТ, составляют 5,8 х 3,5 см в поперечнике. В одном случае удалось произвести операцию — удаление опухоли, в другом — операция оказалась невыполнимой из-за инфильтрации сосудисто-нервного пучка шеи на уровне СЗ.
Гистологическое исследование, включая электронную микроскопию, показало наличие злокачественной шванномы II степени злокачественности по системе FNCLCC: высокой и умеренной дифференцировки, с участками некроза до 50% и низкой митотической активностью. Дифференциальная диагностика проводится с опухолями глоточного отростка околоушной слюнной железы и опухолями малых СЖ ротоглотки.
Пациенты с локализацией нейросаркомы в околоушной СЖ значительно раньше обращаются к врачу в связи с параличом мимических мышц или деформацией лица в результате опухоли в околоушно-жевательной области. Опухоль имеет вид солитарного новообразования шаровидной или овоидной формы, ограниченно смещаемого или несмещаемого, в зависимости от глубины расположения исходного нервного ствола, безболезненного или несколько болезненного. Дифференцировать нейросаркому следует с другими опухолями и метастазами рака из невыявленного первичного очага в околоушно-жевательной и поднижнечелюстной областях.
Нейрогенные саркомы имеют склонность к рецидиву после удаления и гематогенному метастазированию. Среди наших больных с парафарингеальной локализацией опухоли один пациент умер от прогрессирования через год после лучевого лечения, другой — через 2,5 года после операции от рецидива саркомы. Пациенты с локализацией опухоли в околоушной слюнной железе после радикального хирургического лечения также имели летальный исход: в одном случае через 6,5 лет от метастазов в легких, в другом — через 6 лет от рецидива и метастазов в легких.
Злокачественная дисэмбриогенетическая опухоль
Злокачественная дисэмбриогенетическая опухоль была обнаружена в нашем наблюдении у больной (4,4%) только после операции, произведенной по поводу рака левой околоушной СЖ. Первоначальный диагноз основывался на клинических данных, цитологическое исследование давало информацию только о злокачественности процесса.
Неподвижная, бугристая опухоль плотной консистенции с очагами размягчения, с довольно четко отграниченными краями, с фиксированной над опухолью кожей занимала околоушно-жевательную, позадичелюстную области, резко суживала наружный слуховой проход, деформировала ушную раковину, ограничивала открывание рта. Функция лицевого нерва не нарушена. Лимфатические узлы шеи не увеличены (рис. 7.83). Опухоль росла медленно и не вызывала болезненных ощущений, расценивалась как хронический паротит, периодически проводилось противовоспалительное лечение.
Во время операции выявлено врастание опухоли в жевательную мышцу, сращение с капсулой височно-нижнечелюстного сустава. Ствол лицевого нерва располагался под опухолью, а периферические ветви нерва огибали опухолевые узлы и были выделены. Поверхность опухоли — пестрого вида с участками серого, розового, желтого цвета, очагами некроза и мелкими полостями распада. Опухолевые клетки инфильтрировали мышцы. Гистологическое заключение не давало точного ответа, указывая лишь на злокачественный характер и дезонтогенетическую природу опухоли.
Читайте также:

