Опухоль легкого с инвазией грудной клетки что это
Рак является одним из самых страшных и в то же время распространенных заболеваний. При своевременном обнаружении онкология хорошо поддается терапии.
Однако если патология не была диагностирована на начальной стадии, то раковые клетки начинают распространяться по всему организму, развивается инвазивный рак.
Что такое инвазия в онкологии знают далеко не все люди. А ведь от данного процесса метастазирования зависит течение онкологии, возможные осложнения.

Понятие инвазии опухоли
Инвазия опухоли – что это такое? Это патологический процесс, при котором раковые клетки отсоединяются от первичного новообразования и распространяются по организму, прорастая сквозь ткани других органов. Так формируются вторичные опухолевые очаги.
Некоторые считают, что инвазия и метастазирование – это одинаковые понятия, на самом деле – это различные вещи. В нормальном состоянии клетки обладают способностью к инвазивному росту. Это проявляется в ситуациях:
- в период вынашивания ребенка (плацента врастает в стенку матки);
- период роста, развития эмбриона;
- регенерация крупных ран.
Инвазия в онкологии является начальным процессом развития метастаз в разных частях организма. Инвазивный рак очень сложно поддается лечению. Объясняется это тем, что раковые клетки, будучи за пределами базальной мембраны, усиленно питаются и насыщаются кислородом, вследствие этого иммунитет ослабляется и происходит обширное поражение организма.
Если терапия не была проведена своевременно, то рак перейдет в запущенную фазу и вероятность излечения будет минимальной.
Этапы инвазивного процесса
Инвазия опухоли протекает постепенно. Весь процесс развития инвазивного рака происходит в несколько этапов:
- Первая стадия . Межклеточные контакты ослабляются, мембранные белки, которые связывают между собой раковые клетки, отдаляются друг от друга, их количество уменьшается. В это же время концентрация клеток, обеспечивающих мобильность новообразований, повышается. При инвазионном раке размеры опухоли не превышают 2 см,
- Вторая стадия . Раковые клетки крепятся к тканям матрикса (межтканевый барьер организма, состоящий из соединительнотканных структур и базальных клеточных мембран). Размеры опухоли на данном этапе инвазивного рака достигают 2-5 см.
- Третья стадия . Раковые клетки вырабатывают особые ферменты, способствующие ослаблению матрикса. В результате это провоцирует разрушение тканевых барьеров. На этом этапе новообразование не обладает четкими границами, наблюдается склеивание патологических клеток в лимфоузлах.
- Четвертая стадия . Запущенная форма инвазионного рака, при которой патологические клетки мигрируют в соседние структуры, все больше поражая организм пациента. Наблюдаются метастазы в отдаленных органах.
Стандартный процесс инвазии в онкологии состоит из 4 этапов, их длительность в каждом случае может отличаться. И если у одного человека инвазивный рак развивается в течение нескольких лет, то у других переход с первой стадии в последнюю может занять всего пару месяцев.

Как развивается в разных органах
Инвазия опухоли – патологический процесс, способный поражать абсолютно любой орган человеческого организма. Наименее подвержены инвазивному раку органы с плотной фиброзной тканью, плотными артериальными стенками и хрящевой структурой. Редко патология затрагивает почки и печень. Часто диагностируется инвазия шейки матки или молочных желез.
Инвазия шейки матки является распространенным онкологическим заболеванием, которое чаще всего диагностируется у женщин 45-55 лет. Вероятность развития патологии повышается при наличии предрасполагающих факторов:
- заражение папилломавирусом человека;
- венерические заболевания;
- беспорядочные половые связи;
- прием гормональных средств;
- перенесенная онкология мочеполовой системы;
- множественные роды;
- некоторые женские заболевания;
- ранее начало сексуальной жизни;
- курение.
Заподозрить развитие инвазивного процесса в шейке матки можно по симптомам:
- нерегулярные менструации;
- кровотечения во время полового акта;
- водянистые выделения;
- зловоние;
- нарушение мочеиспускания;
- боли внизу живота.
Помимо этого могут присутствовать неспецифические признаки, как гипергидроз, потеря аппетита, головокружение и слабость.
Инвазия молочной железы (инвазивная карцинома) представляет собой быстропрогрессирующий тип раковой опухоли, который при попадании в лимфотоки разносится по всему организму. Такая разновидность онкологии развивается по ряду причин:
- мастопатия;
- фиброаденома;
- отказ от грудного вскармливания;
- аборт при первой беременности;
- хронические патологии репродуктивной системы;
- нерегулярная половая жизнь;
- генетическая предрасположенность.
Проявляется инвазивный рак молочной железы по-разному. Если раковые клетки не распространяются за пределы груди, то пациентка может изредка ощущать дискомфорт и болезненность при ощупывании молочных желез. При развитии патологии возникают симптомы:
- болезненность сосков;
- кровянистые выделения из сосков;
- изменение формы груди;
- уплотнения в груди, не имеющие точных границ.
При данном заболевании наблюдаться покраснение, побледнение или сморщивание кожи в области грудной клетки.

Факторы инвазивности процесса
Для того чтобы злокачественная опухоль проросла сквозь базальную мембрану, необходимо наличие таких предрасполагающих факторов:
- Давление. Чем больше атипичных клеток, тем выше сила давления в тканях первичного ракового очага. В результате оказывающегося давления имеющиеся межтканевые барьеры разрушаются, происходит поражение соседних тканей.
- Подвижность клеток. Раковые клетки мигрируют в направлении тканей, которые обладают высоким уровнем pH, а также большей концентрацией кислорода и питательных веществ.
- Контакты между клетками. Раковые клетки имеют слабые связи, из-за чего вероятность их попадания в кровоток и соседние структуры существенно возрастает.
- Лизосомальные ферменты. Раковые новообразования продуцируют литические ферменты, которые способствуют разрушение здоровых клеток, провоцируя развитие инвазии.
- Пролиферативное свойство. Благодаря данному свойству ткани увеличиваются в размерах. При разрастании ткани, окружающей опухоль, раковые клетки могут свободно перемещаться по организму.
- Особенности иммунитета. От состояния иммунной системы во многом зависит течение патологии. Если иммунная система ослаблена, то скорость распространения раковых клеток за пределы первичного очага существенно увеличивается. Сильный иммунитет, напротив, максимально затормаживает процесс инвазии.
Процесс инвазии также зависит и от таких факторов, как травмы и повреждения, воспалительные процессы, отеки и клеточная пролиферация.
Способы диагностики
На начальной стадии развития инвазивного рака специфические симптомы отсутствуют, из-за чего появляются трудности со своевременным обнаружением проблемы. Чтобы выявить инвазию необходимо проходить регулярные скрининговые обследования. И поскольку инвазионные опухоли чаще всего диагностируются в молочных железах и шейке матки, женщины после 20 лет должны каждый год проверяться у гинеколога и маммолога.
При появлении подозрений на инвазию опухоли следует пройти детальное обследование, включающее в себя проведение таких методов диагностики:
- общие анализы крови и мочи;
- ультразвуковое исследование;
- рентгенография;
- КТ, МРТ.
Потребуется прохождение позитронно-эмиссионной томографии, дуктографии, пиелографии, ректороманоскопии. Обязательно проводится гистологическое обследование, иммуногистохимические тесты.

Методы лечения
Лечение инвазивного рака зависит от степени патологического процесса, особенностей протекания онкологии, расположения опухоли и многого другого. В зависимости от стадии онкологического процесса врачи могут назначать терапию следующего типа:
- нулевая, первая стадия – хирургическое вмешательство;
- вторая – лучевая терапия в сочетании с операцией;
- третья – химиотерапия, комбинированная с радиационной терапией;
- четвертая – лучевая, паллиативная терапия.
Могут проводиться и другие методики лечения, в том числе и экспериментальные. Курс терапии подбирается только опытным специалистом, после прохождения летального обследования.
Прогноз при инвазии опухоли зависит от того, на каком этапе была обнаружена проблема. Если лечение было начато на первой стадии, то выживаемость составляет 90%. При поздней диагностике срок жизни пациента не превышает 1 года.
Однако во многих случаях при росте опухоли происходит формирование объемного образования, состоящего из патологической ткани. При этом возникают определенные симптомы, которые и приводят пациента к врачу.
Новообразования делят на злокачественные и доброкачественные. Доброкачественные опухоли могут расти с формированием объемного образования, но при этом обычно отсутствует распространение их в другие органы или лимфатические узлы. Злокачественные опухоли состоят из клеток, способных инвазировать и разрушать прилежащие органы, а также распространяться в отдаленные органы и лимфатические узлы. Фактически, способность к метастазированию представляет собой одну из основных особенностей злокачественного новообразования.
а) Терминология. В зависимости от ткани, из которой сформирована опухоль, различают несколько типов новообразований.
1. Рак представляет собой злокачественное новообразование, которое возникает из эпителиальных клеток, выстилающих просвет различных органов или покрывающих их снаружи. Среди множества подтипов рака выделяют аденокарциному, плоскоклеточный рак, мелкоклеточный рак и крупноклеточный рак.
2. Саркома представляет собой злокачественное новообразование, которое возникает в мезенхимальных тканях, не участвующих в гемопоэзе. Включает в себя новообразования, растущие из костной, хрящевой, жировой, мышечной ткани, из кровеносных сосудов, а также из соединительной ткани.
3. Лимфомы представляют собой гетерогенную группу злокачественных опухолей, которые возникают из клеток иммунной системы в крови и лимфоидной ткани. Обычно их делят на ходжкинские и неходжкинские лимфомы. Однако к данной группе новообразований также относят множественную миелому и лимфопролиферативные заболевания.
4. Лейкозы представляют собой группу злокачественных онкологических заболеваний, при которых происходит поражение костного мозга и формирование большого количества аномальных лейкоцитов.
5. Метастазы представляют собой скопления клеток новообразования в органах, лимфатических узлах и тканях, расположенных в других анатомических областях. Хотя в некоторых случаях распространение опухоли в смежные структуры рассматривается как метастатический процесс, более правильно его называть местной инвазией. Распространение многих метастазов происходит гематогенным путем, однако в органы грудной клетки они могут попадать и вследствие лимфогенной диссеминации, распространения по ходу трахеобронхиального дерева и обсеменения плевральной полости и полости перикарда.
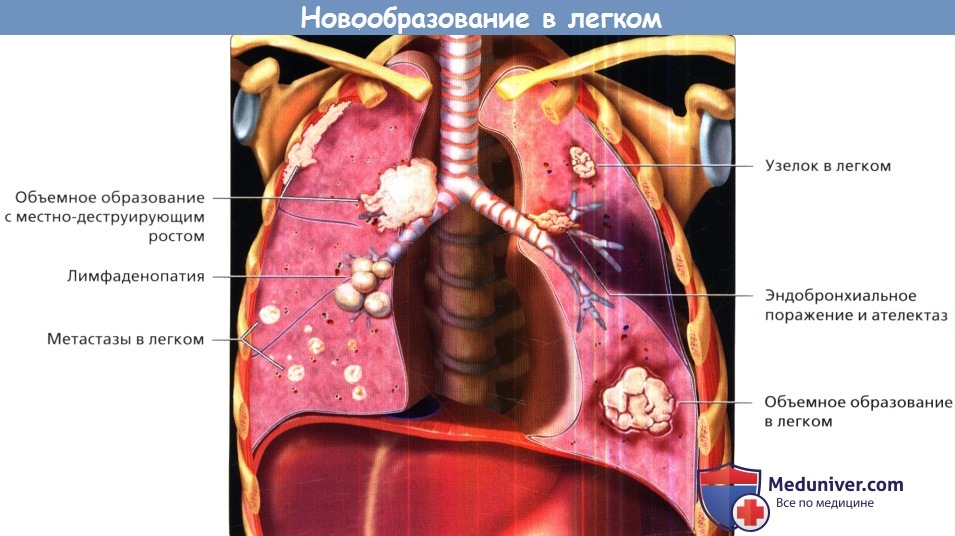
Новообразования легких часто проявляются узелками или объемными образованиями.
Они могут быть окружены тканью легкого или могут прорастать в соседние органы и структуры.
Центральные опухоли легких могут полностью обтурировать дыхательные пути и приводить к развитию ателектаза или пневмонии.
Метастазирующие злокачественные новообразования могут проявляться преимущественно лимфаденопатией.
Множественный характер поражения также указывает на распространение метастазов злокачественной опухоли, которая может располагаться как в грудной клетке, так и за ее пределами.
б) Новообразования органов грудной клетки. Новообразования органов грудной клетки представляют собой гетерогенную группу, состоящую из доброкачественных и злокачественных опухолей. Первичный очаг опухоли может располагаться в различных структурах грудной клетки, в том числе в легких, дыхательных путях, плевре, средостении, сердце и сосудах, а также в костях и мягких тканях грудной стенки. Хотя особенное внимание часто уделяют первичным опухолям, следует отметить, что чаще приходится сталкиваться с метастазами первичных опухолей, расположенных как в грудной клетке, так и за ее пределами.
в) Новообразования легких. Легкие поражает большинство новообразований, встречаемых в клинической практике. Как правило, это злокачественные опухоли с агрессивным ростом, которые характеризуются целым рядом признаков, выявляемых методами лучевой диагностики. Наиболее частыми новообразованиями легких являются метастазы.
Наиболее распространенным первичным новообразованием легких является рак, который в зависимости от клеточного строения делят на четыре типа: аденокарциному, плоскоклеточный рак, мелкоклеточный рак и крупноклеточный рак. Рак легких тесно связан с курением сигарет и воздействием различных канцерогенов. Последнее может быть обусловлено профессиональной деятельностью или влиянием окружающей среды.
Бронхогенный рак представляет собой термин, который ранее использовался как синоним рака легких. Так называют злокачественные новообразования легких, растущие из эпителия бронхов или бронхиол. Поскольку множество типов рака легких локализуются в бронхах, которые методами лучевой диагностики не визуализируются, этот термин не совсем точен. Однако он по-прежнему используется для обозначения первичных злокачественных новообразований легких у лиц, в анамнезе которых есть сведения о курении сигарет и воздействии ингаляционных канцерогенов.
г) Новообразования дыхательных путей. Дыхательные пути поражает множество первичных злокачественных опухолей легких. Фактически они растут из выстилающего дыхательные пути эпителия или вовлекают его в опухолевый процесс. Таким образом, первичный рак легких может возникать в центральных дыхательных путях и при увеличении размеров опухоли прорастать прилегающую легочную паренхиму. С другой стороны, злокачественные опухоли паренхимы легких могут инвазировать центральные дыхательные пути и распространяться вдоль них.
При этом преимущественное поражение дыхательных путей характерно для таких первичных злокачественных опухолей, как карциноидные опухоли и новообразования бронхиальных желез (цистаденоидные и мукоэпидермоидные карциномы). К первичным доброкачественным образованиям дыхательных путей относят гамартомы, липомы и другие мезенхимальные опухоли. В дыхательных путях могут формироваться и метастазы. В том случае если дыхательные пути являются единственным местом, где были обнаружены метастазы, последние часто принимают за первичные опухоли легких.
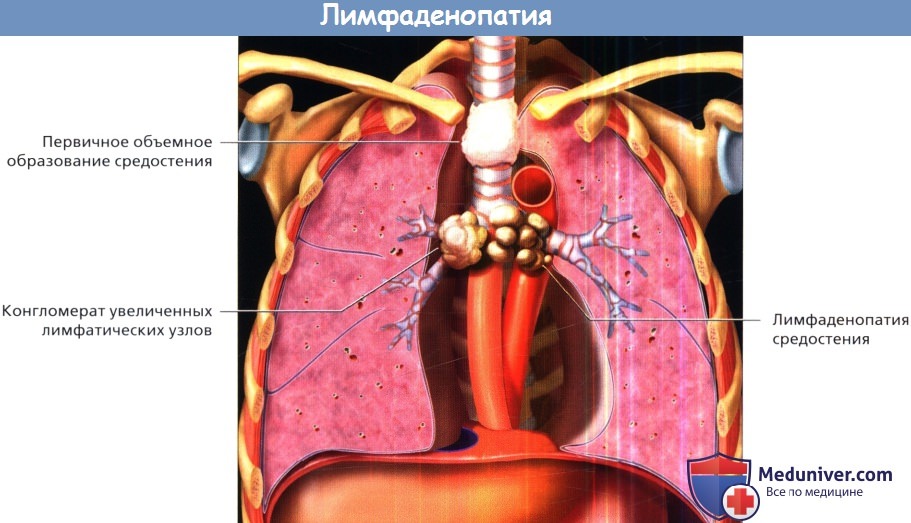
Лимфаденопатией часто проявляются такие новообразования средостения, как распространенный рак легких, лимфомы и метастазы внелегочных злокачественных опухолей.
Конгломерат увеличенных лимфатических узлов может внешне напоминать первичную злокачественную опухоль с агрессивным ростом, но часто характеризуется вовлечением в процесс нескольких групп лимфатических узлов средостения.
Первичные новообразования средостения, как правило, проявляются солитарными объемными образованиями, которые могут быть четко отграничены и заключены в капсулу или же могут характеризоваться местно-деструирующим ростом.
д) Новообразования средостения. Вовлечение средостения в опухолевый процесс обычно проявляется лимфаденопатией. Увеличиваться в размерах могут как внутригрудные лимфатические узлы, в том числе корней легких, так и экстраторакальные лимфатические узлы. Неопластическая лимфаденопатия часто отражает распространение метастазов рака легких поздней стадии, ходжкинских и неходжкинских лимфом или других злокачественных опухолей, расположенных как в грудной клетке, так и за ее пределами.
Эти заболевания приходится дифференцировать от различных доброкачественных инфекционных и неинфекционных воспалительных процессов, которые также характеризуются увеличением лимфатических узлов средостения.
Вовлечение средостения в опухолевый процесс также может быть результатом роста опухоли в таких органах средостения, как пищевод и тимус. Кроме того, в средостение могут распространяться опухоли и опухолевидные образования прилежащих к средостению органов, например щитовидной железы.
е) Опухоли сердца и сосудов. Вторичные (метастазы) и первичные новообразования, хотя и не так часто, как в легких и средостении, могут локализоваться в сердце, перикарде, сосудах большого и малого кругов кровообращения. Наиболее распространенными новообразованиями сердца и перикарда являются метастазы опухолей. Однако также встречаются доброкачественные, и злокачественные первичные новообразования, которые поражают камеры и клапаны сердца и миокард. Первичные новообразования сосудов большого и малого кругов кровообращения, как правило, злокачественные.
Крупные сосуды и их ветви часто поражаются при центральном раке легких поздней стадии вследствие прямого врастания опухоли.
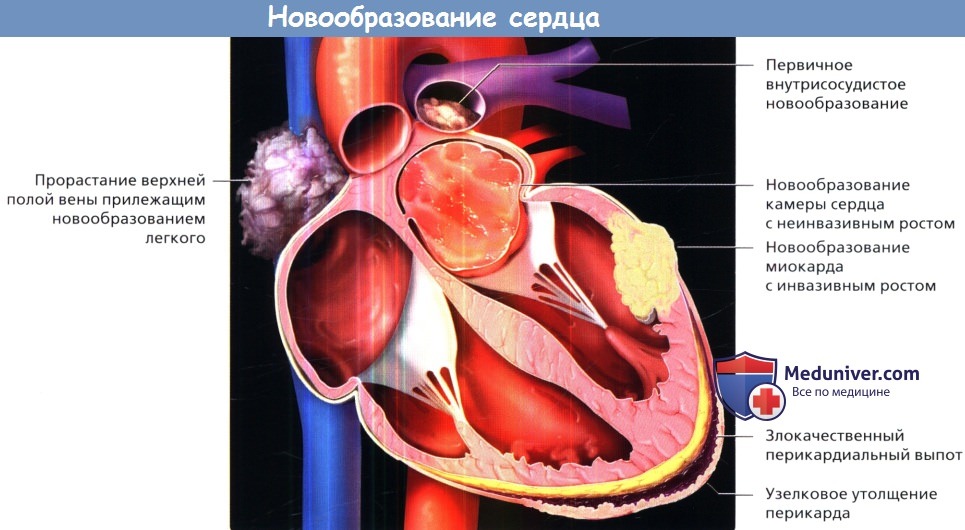
Первичные и вторичные новообразования могут поражать сердце, перикард и магистральные сосуды грудной клетки.
Опухоли могут формироваться как в камерах сердца, так и в миокарде или клапанах.
Злокачественные новообразования перикарда часто проявляются экссудативным перикардитом или утолщением перикарда.
Опухоли магистральных сосудов часто характеризуются обструкцией сосуда.
Рак легкого с агрессивным течением может расти вокруг сердца, перикарда и магистральных сосудов, а также прорастать их.
ж) Новообразования плевры. Наиболее распространенными новообразованиями плевры являются метастазы опухолей, формирование которых обычно сопровождается злокачественным плевральным выпотом. Также метастазы плевры могут проявляться в виде солидных узелков и объемных образований. Во многих случаях причиной злокачественного плеврального выпота были именно солидные метастазы.
Первичные новообразования плевры достаточно редки. Чаще всего можно встретить злокачественную мезотелиому плевры, характеризующуюся весьма агрессивным ростом. Вторым по частоте первичным новообразованием плевры является локализованная фиброзная опухоль плевры. Большинство локализованных фиброзных опухолей являются доброкачественными, однако примерно в 20% случаев выявляются злокачественные формы.
з) Опухоли грудной стенки. Опухоли могут возникать в различных компонентах грудной стенки, в том числе в костях, хрящевых структурах и мезенхимальных тканях. Наиболее распространенными новообразованиями данной области являются метастазы, источником которых обычно служат первичные злокачественные новообразования легких, молочной железы и предстательной железы.
Первичные новообразования грудной стенки могут быть как доброкачественными, например липомы, так и злокачественными с крайне агрессивным ростом, например хондросаркомы и множественная миелома. Кроме того, грудную стенку, особенно ее костные структуры, может поражать множество опухолей и опухолевидных образований, которые могут имитировать злокачественные новообразования.
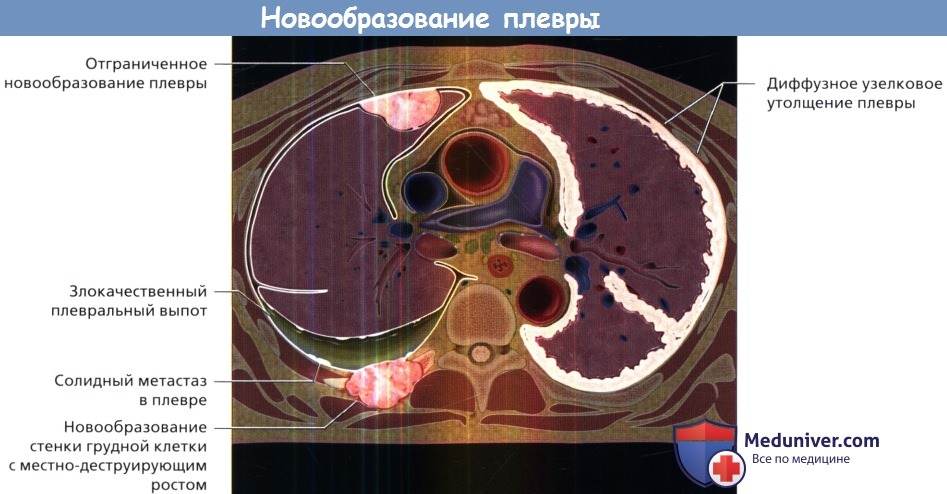
Для новообразований плевры характерны плевральный выпот, а также узелки и объемные образования в плевре.
Объемные образования могут формировать единичные или множественные очаги или диффузно поражать плевру, окружая легкое.
Опухоли грудной стенки могут формироваться в костной, хрящевой или мезенхимальной тканях.
Местнодеструирующий рост, характерный для некоторых новообразований, приводит к деструкции костей скелета.
У пациентов со злокачественной опухолью именно методы лучевой диагностики позволяют отслеживать эффективность терапии и осуществлять контроль над течением заболевания после курса лечения.
Диагностическая визуализация представляет собой неотъемлемый этап обследования пациентов с новообразованиями органов грудной клетки. Пациенты с такими опухолями часто предъявляют лишь неспецифические жалобы, например, на кашель, одышку и боль в груди. Обследование данных пациентов, как правило, начинается с проведения рентгенографии грудной клетки. При выявлении патологических признаков часто назначают дополнительные и более технологичные методы исследования, например компьютерную томографию (КТ) грудной клетки.
Магнитно-резонанснуютомографию (МРТ) целесообразно применять для выявления новообразований с местно-деструирующим ростом и оценки степени вовлечения в опухолевый процесс органов сердечно-сосудистой системы. Кроме того, неоспоримо значение позитронно-эмиссионной томографии (ПЭТ) и ПЭТ/КТ с фтордезоксиглюкозой (ФДГ) для стадирования злокачественных новообразований.
Таким образом, врач лучевой диагностики играет важную роль в определении направления диагностического процесса. В его задачи входит дифференциальная диагностика новообразований и связанных с ними осложнений, в том числе инфекционных и неинфекционных воспалительных изменений, а также выявление нарушения анатомических соотношений и физиологических процессов, вызванных лечением. На основании симптомов, данных анамнеза и лабораторных анализов врач лучевой диагностики определяет тактику дальнейшего обследования пациента.
Рентгенографический анализ патологии грудной клетки часто представляет собой сложную задачу, учитывая суперпозицию многочисленных анатомических структур, характеризующихся различным морфологическим строением и рентгенографической плотностью. Первым шагом при анализе рентгенографического изображения является выявление патологического образования. Затем определяется его локализация и соотношение с другими анатомическими структурами, что позволяет сформулировать дифференциальный диагноз.
Если подозревается наличие в органах грудной клетки опухоли, то с целью уточнения характера образования проводится дальнейшее обследование пациента с использованием более технологичных методов лучевой диагностики и проведением гистологического исследования тканей. Так, проводят биопсию под контролем методов визуализации, бронхоскопическую биопсию, медиастиноскопию, медиастинотомию и взятие хирургическим методом образца ткани из самого образования и из лимфатических узлов и органов, где могут формироваться метастазы.
Тактика дальнейшего обследования пациента зависит от типа клеточного строения новообразования и характера его роста. Доброкачественные опухоли не требуют дообследования, если их локализация и особенности роста не приводят к появлению симптомов. При злокачественных опухолях часто необходимо проводить стадирование образования и осуществлять наблюдение за пациентом после выполненного лечения.
Кроме того, врачу лучевой диагностики приходится сталкиваться с патологическими изменениями, которые могут быть вызваны не только резидуальной или рецидивирующей опухолью, но часто и последствиями лечения, в том числе инфекциями, реакцией на препараты или осложнениями хирургического вмешательства.
к) Роль врача лучевой диагностики. Врач лучевой диагностики на практике должен быть знаком с целым рядом доброкачественных и злокачественных новообразований, которые возникают в различных органах грудной клетки. Знание наиболее распространенных опухолевых процессов и их характерных признаков, выявляемых методами визуализации, имеет большое значение для точной интерпретации диагностических данных.
Данное пособие представляет собой всесторонний обзор особенностей диагностики новообразований органов грудной клетки. В нем подробно обсуждаются различные методы лучевой диагностики, их сильные и слабые стороны и показания к их применению. Также приводится соответствующая терминология, применяемая при описании и интерпретации изображений у пациентов с опухолями. Проиллюстрированы характерные признаки, по которым можно заподозрить наличие новообразований. В пособии кратко описаны различные подходы к лечению, и сделан акцент на особенностях лучевой картины после его проведения. В заключение нами приводятся различные методики оценки эффективности лечения и терминология, которой пользуются онкологи.
Мы считаем, что в каждом конкретном случае не только соответствующие специалисты, но и врачи лучевой диагностики должны участвовать в оценке состояния пациента и оказывать влияние на выбор тактики лечения пациентов с новообразованиями органов грудной клетки. Это позволит оказывать более эффективную помощь пациенту, сделает работу врачей лучевой диагностики более заметной и даст им возможность развиваться и самореализовываться в профессиональном плане.
Редактор: Искандер Милевски. Дата публикации: 20.1.2019
Каждый пациент на приёме у врача больше всего боится, что у него заподозрят или, что хуже, найдут новообразование. Однако мало кто знает о механизме развития опухоли и за счет чего конкретно данный диагноз является настолько страшным. В этой статье мы разберёмся, что именно делает онкологические заболевания такими опасными для жизни.
- Строение тканей с точки зрения формирования опухолевого процесса
- Доброкачественные и злокачественные опухоли: в чем разница?
- Что такое инвазия опухоли?
- Факторы, определяющие степень инвазивности опухоли
- Инвазия раковых клеток в сосуды
- Циркуляция раковых клеток в системе кровотока и экстравазация
- Резюме
Строение тканей с точки зрения формирования опухолевого процесса
Чтобы разобраться в механизме образования и развития опухоли, необходимо иметь представление о принципе строения тканей в организме. Большинство тканей, независимо от места их расположения, имеют сходный план строения:
- Базальная мембрана — это неклеточная структура, отграничивающая ткани друг от друга;
- Ростковый слой — группа активно делящихся клеток, расположенных на базальной мембране, которые обеспечивают обновление ткани. Именно изменение генетического материала клеток росткового слоя влечёт за собой развития опухоли;
- Слой созревающих клеток — клетки ростового слоя, которые постепенно продвигаются в верхние слои в процессе дифференцировки (приобретения формы и свойств, характерных для данной ткани);
- Поверхностный слой — группа клеток, которая и обеспечивает выполнение тканью определённой функции.
Между ростковым и поверхностным могут располагаться дополнительные слои в зависимости от конкретного вида ткани. Но принцип строения всегда один и тот же: клетки, способные делиться, находятся на базальной мембране. В процессе созревания они перемещаются в верхние слои, утрачивая способность к делению и приобретая специфические свойства.
Доброкачественные и злокачественные опухоли: в чем разница?
Исходя из того, клетки какого слоя подверглись мутации, выделяют два типа неоплазий — доброкачественные и злокачественные. Их отличия заключаются в том, что первый тип формируется из высоко дифференцированных клеток созревающего слоя. При доброкачественных опухолях клетки не будут сильно отличаться от здоровых клеток данной ткани. Такая неоплазия считается неагрессивной и растет медленно, а также не даёт метастазы. Патогенное действие доброкачественного новообразования заключается главным образом в сдавлении окружающих её тканей. Иногда такие опухоли полностью или частично закрывают просвет какого-либо полого органа.
В процессе развития рака выделяют 4 стадии:

Что такое инвазия опухоли?
Инвазия обуславливает способность опухолей давать метастазы — вторичные очаги онкологического процесса вдали от материнской опухоли, возникшие из-за миграции раковых клеток. Обязательное условие метастазирования — наличие у опухоли собственной капиллярной сети. Она формируется, когда количество неопластических клеток достигает 103 (1-2 мм).
- Разрыв межклеточных связей, соединяющих раковые клетки между собой;
- Прикрепление клеток опухоли к базальной мембране;
- Разрушение базальной мембраны лизирующими (расщепляющими) ферментами;
- Миграция клеток в соседние ткани и органы.
Раковые клетки, находящиеся в процессе инвазии, более устойчивы к облучению и химеотерапии, чем стационарные. Во многом это связано с временной утратой мигрирующими клетками способности к делению. Также движущиеся опухолевые клетки проявляют повышенную активность антиапоптотических генов (гены, препятствующие запрограммированной смерти клетки — апоптозу). И, поскольку химиотерапевтические препараты направлены на стимуляцию апопоза, их устойчивость к лечению возрастает.
Факторы, определяющие степень инвазивности опухоли
Чтобы злокачественная опухоль проросла сквозь базальную мембрану, необходимо наличие следующих факторов:
- Быстрое деление и давление. Механическое воздействие опухолевой массы на базальную мембрану способствует её разрушению и, как следствие, инвазии раковых клеток;
- Подвижность клеток. Клетки новообразования способны к миграции, причем их движение не является хаотичным. Они движутся в направлении большей концентрации кислорода, питательных веществ, а также в сторону более нейтрального показателя кислотности (рН);
- Межклеточные связи. Чем прочнее эти контакты, тем меньше шансов, что опухоль начнет инвазивный рост. У злокачественных клеток связи слабые, поэтому клетки легко отрываются от новообразования и попадают в кровоток или в лимфатическую систему;
- Действие лизосомальных ферментов. Злокачественная опухоль вырабатывает вещества, способные разрушать здоровые клетки и межклеточное вещество, что будет способствовать инвазии;
- Иммунная система человека. В организме существует собственная противоопухолевая защита, которую обеспечивает наш иммунитет. Её активность у каждого человека индивидуальна. Она зависит от генетической предрасположенности и состояния всего организма в конкретный момент. Так, при заболеваниях, сопровождающихся угнетением иммунной системы (например, при ВИЧ), пациенты могут погибать от онкологических заболеваний, возникших из-за отсутствия противоопухолевой активности.
Инвазия раковых клеток в сосуды
Вслед за прорастанием в базальную мембрану наступает интравазальная (внутрисосудистая) инвазия опухоли. Чаще раковые клетки мигрируют в артерии. Это связано с тем, что стенки артерий более упругие и эластичные, в то время как у вен они тонкие и легко спадаются в опухолях. Однако раковые клетки могут быть занесены в вены из лимфатических сосудов.
Циркуляция раковых клеток в системе кровотока и экстравазация
Экстарвазация представляет собой выход опухолевых клеток из сосудов для формирования метастатического очага. В этом процессе задействованы те же ферменты, что и в инвазии через базальную мембрану.
Резюме
Вот что следует знать об инвазии опухолей:
- Инвазия — это проникновение раковых клеток через базальную мембрану ткани, из которой развилась опухоль;
- Инвазия свойственна только злокачественным новообразованиям;
- В инвазии участвуют лизирующие ферменты, которые способны разрушать как неклеточные структуры, так и связи между здоровыми клетками (например, выстилка сосудов);
- Явление инвазии лежит в основе метастазирования;
- Инвазия бывает индивидуальной и групповой, и последняя чаще обуславливает появление метастазов,
- Самые распространенные виды инвазивных опухолей — рак шейки матки и рак молочной железы.
Читайте также:

