Опухоль 4 желудочка головного мозга у ребенка
Четвертый желудочек головного мозга, располагающийся в задней черепной ямке, имеет большое значение для организации тока ликворы. В этом отделе происходит расширение ликворного пространства, при этом стенками желудочка одновременно являются ствол мозга и пластины, примыкающие к мозжечку. Любое новообразование, возникающее в данном отделе, не только приводят к нарушению тока ликворы, но и вызывает расстройства в мозжечке. Лучение опухоли 4 желудочка головного мозга будет тем успешнее, чем быстрее вы обратитесь к специалистам научно-практического центра нейрохирургии им. Бурденко, специализирующегося на лечении патологий головы.

Симптоматика и течение заболевания
Новообразования, возникающие в голове, составляют порядка 6% от общего количества опухолей, при этом всего в пяти случаях из ста опухоли диагностируют в этой части головы. С другой стороны стоит отметить, что именно четвертый желудочек поражается в двух случаях из трех. Коварство заболевания заключается в том, что чаще всего болеют молодые люди и дети, хотя и взрослые страдают не редко. Что касается симптомов заболевания, то поводом для обращения к специалистам центра Бурденко может стать сильная головная боль, которая возникает преимущественно при дефекации и кашле.
Еще одним проявлением может стать тошнота и рвота – спутники большинства патологий головы. При нарушении тока ликворы может возникнуть еще одно нежелательное последствие – синдром Брунса. В этом случае у больного плохо поворачивается голова, а помимо болевых ощущений возникает сильное сердцебиение, появляется без причины и чувство страха. Обнаружив такие синдромы, вы должны как можно скорее запланировать визит к доктору, который разработает схему лечения.
Диагностика и лечение
Для установления точного диагноза вы должны пройти обследование на аппаратах МРТ и компьютерной томографии, в первую очередь. Это поможет с большой точностью определить размер опухоли и ее локализацию. Определить степень злокачественности заболевания поможет позитронно-эмиссионная томография, для принятия решения о помещении вас в стационар клиники понадобится также выписка из истории болезни, результаты анализов и специальных исследований. Правильная диагностика опухоли четвертого желудочка головного мозга – залог положительного успеха операции.
Что касается вариантов лечения, то специалисты центра уверены, что спасти пациента может только полное удаление опухоли 4 желудочка, и особенно если в ходе течения заболевания образовалась водянка головного мозга или гидроцефалия. Ее признаки могут сохраниться даже после полного удаления новообразования, а это означает, что возникает необходимость проведения повторного хирургического вмешательства. В некоторых случаях, и при возникновении водянки, специалисты рекомендуют проведение шунтирующей операции, однако нейрохирурги сходятся в том, что полная резекция – идеальное решение вопроса.
Если речь идет о злокачественном образовании, то операция на опухоль 4 желудочка сопровождается курсом лучевой и химиотерапии. В том случае если заболевание диагностировалось своевременно и на начальной стадии, выполняется эндоскопическое удаление образования. Что касается выживаемости, то большая часть пациентов. У которых новообразование диагностировалась своевременно, могут прожить еще 7 лет и более. Многое зависит также от того, как вы организуете свою жизнь, и особенно в послеоперационный период, который мы рекомендуем провести под наблюдением специалистов.
Новообразования 4 желудочка относятся к опухолям задней черепной ямки. В полости 4 желудочка располагается до четверти всех субтенториальных новообразований.
4 желудочек является частью желудочковой системы мозга, в который поступает ликвор по водопроводу мозга из 3 желудочка, а затем оттекает в цистерны основания через парные отверстия Люшка и непарное срединное отверстие Маженди. В небольшом количестве сосудистое сплетение 4 желудочка продуцирует цереброспинальную жидкость.
Дном 4 желудочка является ствол мозга, а именно ромбовидная ямка, содержащая на небольшой площади высокую концентрацию ядерных центров в сочетании с нервными проводниками от больших полушарий к спинному мозгу.
Крышей 4 желудочка является мозжечок, а именно верхний и нижний мозжечковый парус. По бокам располагаются ножки мозжечка.
Опухолью 4 желудочка считается новообразование, которое исходит из его стенок и располагается в его полости.
По гистологическому типу к истинным опухолям 4 желудочка следует отнести новообразования сосудистого сплетения и эпендимомы, выделяют также новообразования астроцитарного ряда различной степени злокачественности, медуллобластомы, растущие из ствола мозга и мозжечка, однако располагающиеся преимущественно в полости желудочка.
Клиническая картина заболевания.
Клиническая симптоматика опухолей 4 желудочка складывается из очаговых признаков поражения ствола мозга, мозжечка и гидроцефально-гипертензионного синдрома.
Прогрессивный рост опухоли приводит к закрытию просвета 4 желудочка и вызывает развитие окклюзионной гидроцефалии. Признаками внутричерепной гипертензии является головная боль с тошнотой и рвотой. Специфическим признаком опухолей 4 желудочка является синдром Брунса, который характеризуется резким приступом головной боли с тошнотой и рвотой, вегетативными расстройствами (потливость, чувство страха, сердцебиение), нарушением сознания, возникающим при повороте головы и туловища. Причиной данного симптома является резкое нарушение тока ликвора вследствие обтурации опухолью полости 4 желудочка и его отверстий. Во внеприступном периоде у детей часто можно выявить вынужденное положение головы, ребенок иногда не заметно для себя начинает наклонять голову назад или в сторону, чтобы облегчить ток ликвора.
Если опухоль растет из дна ромбовидной ямки или вовлекает в патологический процесс стволовые структуры, наблюдается симптомокомплекс поражения различных зон ствола мозга. У ребенка отмечается нарушение движения глаз, косоглазие, подергивание глазных яблок, асимметрия лицевой мускулатуры, нарушение слуха, слабость в конечностях, нарушения глотания, нарушения речи, нарушение звучности голоса. При поражении опухолью мозжечка развиваются симптомы нарушения равновесия и координации. Походка становится шаткая, появляется дрожание в руках, нарушается точность движений, что особенно заметно при выполнении целенаправленных действий.
Методами выбора при подозрении на опухоль головного мозга, в частности опухоль 4 желудочка, являются способы нейровизуализации: КТ, МРТ, ПЭТ головного мозга.
При компьютерной (КТ) и магнитно-резонансной томографии (МРТ) уточняют локализацию, размер опухоли, исходный рост бластоматозной ткани (субэпендимарный слой, стенка желудочка, сосудистое сплетение) его структуру (наличие кист, кальцификатов, кровоизлияний), взаимоотношение со стволовыми структурами, сосудистыми коллекторами. Проводится оценка степени выраженности гидроцефалии.
С целью дифференциальной диагностики с неопухолевыми объемными процессами боковых желудочков, оценки метаболизма паравентрикулярного мозгового вещества, выявления степени злокачественности новообразования пациентам проводят позитронно-эмиссионную томографию (ПЭТ).
В случае злокачественных новообразований (медуллобластома) для исключения метастазирования по ликворопроводящим путям больным проводят томографическое исследование спинного мозга.
Лечение опухолей 4 желудочка хирургическое. В большинстве случаев опухоль 4 желудочка сопровождается водянкой мозга, поэтому требует в ряде случаев дополнительной хирургической коррекции. При гидроцефалии выраженной степени у детей младшего возраста в ряде случаев еще до удаления опухоли требуется операция по устранению гидроцефалии (эндоскопическая перфорация дна 3 желудочка или имплантация дренажной ликворной системы). Если после тотального удаления опухоли гидроцефалия сохраняется, проводится ликворошунтирующая операция. Перед проведением ликворошунтирующих вмешательств необходимо проведение инфузионно-нагрузочных проб для выбора параметров имплантируемых шунтирующих систем.
При злокачественных новообразованиях удаление опухоли должно сочетаться с дополнительной терапией, которая в зависимости от возраста включает лучевую и/или химиотерапия. Среди методов адъювантной терапии в нашей клиники также используется специфическая иммунотерапия, фотодинамическая терапия.

Опухоли головного мозга у детей представляют собой группу внутричерепных новообразований, которые возникают как следствие патологического деления стволовых клеток, входящих в состав мозговой ткани. Причины развития патологии различные, а выраженность симптоматики зависит от места появления новообразования. Опухоль головного мозга может диагностироваться в любом возрасте, чаще всего выявляется в детстве до 8 лет.
Причины патологии
Специалисты выделяют несколько факторов, которые могут спровоцировать развитие у грудного ребенка патологии. Новообразования мозга в детстве формируются как результат дегенеративного размножения несозревших клеток. Следствием этого становится их усиленное разрастание, что может сопровождаться поражением близко размещённых к ним тканей и участков ГМ.
В процессе роста и развития новорожденного нарушение формирования тех либо иных клеток может происходить по следующим причинам:
- проживание ребенка в плохих экологических условиях;
- тяжелые травматические повреждения головы и сотрясение мозга;
- инфекционные заболевания;
- генетические мутации;
- широкий спектр электромагнитного излучения.
Причины развития первичного рака головного мозга у детей старшего возраста преимущественно остается неизвестной. Нередко такое патологическое состояние вызывает генетический сбой, результатом которого становится стремительный рост злокачественных клеток.
Еще одним фактором, способным вызвать формирование опухоли спинного мозга, может становиться наличие онкологических заболеваний у родственников ребенка. Также источником ракового заболевания становится радиационное облучение, которому подвергается пациент. Существует мнение, что вызвать патологию может и прививка АКДС.

Симптоматика
Коварство опухоли мозга кроется в том, что в течение продолжительного времени может отсутствовать характерная симптоматика у взрослых и детей. Время появления признаков патологии может быть различным и определяется очагом локализации новообразования. Головная боль – основной симптом, указывающий на опухоль головного мозга. Однако, в детском возрасте они встречаются достаточно часто и являются признаком незрелости вегетативной регуляции либо перенапряжения при физических нагрузках.
При злокачественных образованиях ГМ в детстве нередко беспокоят головные боли, сопровождающиеся рвотой, по утрам сразу после пробуждения либо дневного сна.
Первыми признаками опухоли ГМ у ребенка являются:
- апатичное поведение;
- мгновенная утомляемость;
- снижение либо полное отсутствие аппетита;
- не зарастание либо набухание родничковой зоны;
- пассивность;
- постоянная заложенность ушей.
При небольшом размере образования характерные симптомы могут отсутствовать. Чтобы они появились, необходимо вырастание опухоли до внушительных размеров и ее разрастание. Такая особенность заболевания отрицательно отражается на лечении, поскольку теряется масса времени.
Злокачественная и доброкачественная опухоль мозга у ребенка отличаются в симптоматике. Общие симптомы:
- увеличение размеров лимфатических узлов;
- понижение массы тела и отсутствие аппетита;
- вялое и сонное состояние;
- воспалительные процессы в крови ребенка.
Если опухоль мозга у детей повреждает находящиеся рядом участки мозга, то не исключено появление отклонений психического характера. Возможны отсталость ребенка в умственном развитии, нарушение психомоторики, проблемы со слухом, запоминанием, понижение болевого порога. Мутации со сдавливанием мозжечка могут сопровождаться судорогами, которые различаются по степени тяжести и продолжительности течения.
В зависимости от очага локализации новообразований головного мозга в самом начале их развития возможно появление определенных симптомов. При опухоли ствола ГМ у детей отмечаются следующие проявления:
- проблемы с глотательным рефлексом;
- отек тканей лица;
- дрожание рук;
- мышечная гипотония;
- патологии сердечно-сосудистой системы;
- парез мышц языка;
- тик глаза.
Достаточно часто при новообразованиях головного мозга возникают такие координационные нарушения, как моторная неловкость и проблемы с движениями. В такой ситуации ребенок достаточно часто спотыкается и падает, а также отмечается судорожный синдром и отклонения в поведении.

Виды новообразований
По гистологической структуре и протеканию опухоли головного мозга подразделяются на доброкачественные и злокачественные. Характерной особенностью доброкачественных опухолей у детей является:
- медленное развитие и не прорастание в рядом расположенные органы и ткани;
- отсутствие метастазов;
- вероятное превращение в злокачественное новообразование.
Кроме этого, после полного удаления доброкачественной опухоли она, как правило, больше не образуется.
Специалисты выделяют следующие отличия злокачественных новообразований:
- отличаются стремительным ростом, агрессивны, поражают рядом расположенные ткани и вызывают образование метастаз;
- даже после полного удаления опухоли высока вероятность повторного появления.
Выделяют несколько видов опухоли в зависимости от очага их появления:
- первичная опухоль образуется из тканей мозга, растет достаточно длительное время и в редких случаях вызывает возникновение метастаз;
- вторичная опухоль служит последствием метастазирования из иного органа, где сформировалось злокачественное новообразование.

В медицинской практике применяется следующая гистологическая классификация:
- Глиома – является достаточно распространенной и формируется из вспомогательных нервных клеток;
- Менингиома – появляется из твердой оболочки головного мозга.
- Эпендимома – формируется из тонкой эпителиальной мембраны, которая выстилает желудочки мозга.
- Астроцитома – создаётся из вспомогательных клеток ГМ.
- Олигодендроглиома – образуется из олигодендроцитов.
- Гемангиома – её составляющие элементы – стволовые клетки сосудов мозга.
К нейрональным опухолям головного мозга относят нейробластому, ганглиоцитому и ганглионейробластому. Кроме этого, выделяют эмбриональные виды новообразований, которые появляются во время внутриутробного развития плода.
Методы диагностики
В самом начале своего развития рак головного мозга у детей имеет много схожего с иными патологиями. Именно по этой причине при появлении первых признаков болезни необходимо обязательно обратиться за консультацией к специалисту и пройти тщательное обследование. Маленькие дети до года должны наблюдаться у невролога и педиатра, что позволит своевременно выявить надвигающуюся опасность.

Обычно на любой стадии заболевания назначается проведение следующих исследований:
- забор крови на онкомаркеры;
- анализ мочи и крови.
Диагностировать опухоль головного мозга у младенца и подростка возможно с помощью следующих методов:
- изучение состояния глазного дна;
- рентгенография;
- компьютерная и магнитно-резонансная томография.
Кроме этого, при подозрении на злокачественное новообразование обязательно проводится исследование с применением контраста:
- ангиография – это рентгеновское исследование сосудов, которое осуществляется с применением контрастного вещества.
- пневмоэнцефалография – анализ, который предполагает выведение спинномозговой жидкости;
- пневмоцистернофалография – это исследование, которое осуществляется посредством воздушной либо кислородной пункции;
- вентрикулография – предполагает введение контраста внутрь желудочков головного мозга.
При подозрении на раковую опухоль головного мозга у грудничка и маленьких детей может проводится УЗИ, поскольку у них ещё открытая родничковая впадина. Приводить ребенка к врачу необходимо при появлении любых симптомов патологии и даже незначительных отклонений в поведении.
Особенности лечения
Лечение доброкачественных и злокачественных опухолей считается достаточно сложным процессом и предполагает проведение целого комплекса процедур. После постановки диагноза пациента помещают в стационар лечебного учреждения, и он находится под наблюдением специалистов.
Решение о необходимости проведения хирургической операции определяется несколькими факторами:
- размер новообразования и место его расположения;
- показатели внутричерепного давления;
- общее состояние ребенка;
- тип новообразования и его злокачественность.
При наличии показаний назначается проведение операции по удалению опухоли, лучевая и химиотерапия.
В ходе хирургического вмешательства выполняется иссечение опухоли в пределах здоровых тканей. Такой метод терапии считается основным и самым эффективным. В том случае, если новообразование достигло больших размеров и поразило жизненно важные участки мозговой ткани, проведение операции может быть невозможным либо сильно травматичным.
Золотым стандартом нейрохирургии является стереотаксическая радиохирургия, которая предполагает однократное воздействие высокой дозы ионизирующего излучения на злокачественное новообразование. Такой метод терапии эффективен при опухолях, которые находятся в различных областях. В то же время, специалисты выделяют ряд противопоказаний, при которых проведение такой процедуры не рекомендуется. Стереотаксическая радиохирургия противопоказана в том случае, если опухоль достигает больших размеров.

В ходе лучевого лечения на опухолевую ткань воздействуют с помощью ионизирующего излучения. Курс лечения каждому ребенку подбирается индивидуально с учетом результатов КТ, МРТ и других диагностических исследований. К лучевой терапии, обычно при бластоме и других видах опухолей, приступают спустя 2-3 недели после хирургического вмешательства и проводят ее в течение нескольких недель. При выявлении у ребенка множественных метастаз и при определенных гистологических типах новообразований показано проведение тотального облучения всего головного мозга.
Химиотерапия – это воздействие на злокачественную опухоль цитостатическими и цитотоксическими медикаментами. Курс лечения определяется врачом с учетом гистологической верификации опухоли.
В ходе криохирургии проводится разрушение клеток замораживаемой патологической ткани без повреждения рядом расположенных здоровых тканей. Терапия направлена на устранение неприятной симптоматики, которая возникает при активном росте и развитии новообразования. Правильное назначение такого лечения позволяет существенно улучшить качество жизни ребенка, больного раком. С учетом выраженности клинической картины может назначаться прием противорвотных лекарственных средств, глюкокортикостероидов и анальгетиков для устранения болевого синдрома.
Проведенные исследования в области нейрохирургии показали, что вирус полиомиелита успешно борется с раком мозга. В ходе исследования генетически модифицировали вирус так, чтобы он не смог навредить человеку. Его назначением служила атака онкологических клеток и развитие сильной иммунной реакции.
Меры профилактики
Опухоль головного мозга является опасным заболеванием, развитие которого предупредить невозможно. В то же время, с помощью некоторых профилактических мероприятий удается снизить риск его появления у ребенка. Рекомендуется:
- вести ЗОЖ;
- правильно чередовать режим труда и отдыха;
- своевременно лечить инфекционные заболевания;
- не попадать в стрессовые ситуации;
- свести к минимуму нахождение на солнце.
Доброкачественные и злокачественные новообразования у детей считаются опасным состояние, прогноз которого достаточно неутешительный. К сожалению, в неврологии до сегодняшнего дня не удалось установить точные причины, которые провоцируют появление опухоли головного мозга. Однако, при соблюдении некоторых рекомендаций врачей удается свести к минимуму риск развития патологии.
Опухоли ствола мозга у детей составляют 13—20% от общего количества опухолей мозга. Чаще наблюдаются глиомы с инфильтративным ростом. При стволовой локализации опухолей рано возникают очаговые симптомы, довольно быстро поражаются жизненно важные центры и часто больные погибают раньше, чем у них успевают развиться выраженные признаки повышения внутричерепного давления.
При росте опухоли из варолиевого моста наблюдается поражение отводящего, тройничного, лицевого и слухового нервов, сочетающееся, как правило, с гемипарезом на стороне, противоположной опухоли (альтернирующие синдромы).
При прорастании опухоли в средний мозг или при исходной ее локализации в среднем мозге присоединяются симптомы поражения четверохолмия: отсутствие зрачковой реакции на свет, расширение зрачков, симптом Гертвига—Мажанди (косоглазие по вертикали), парез взора вверх. В последующем развивается повышение мышечного тонуса в экстензорах, приводящее к опистонусу.
При локализации опухоли в продолговатом мозге характерными очаговыми симптомами являются рвота, бульбарный паралич с расстройствами глотания и фонации, дизартрия, нарушение ритма дыхания и сердечной деятельности.
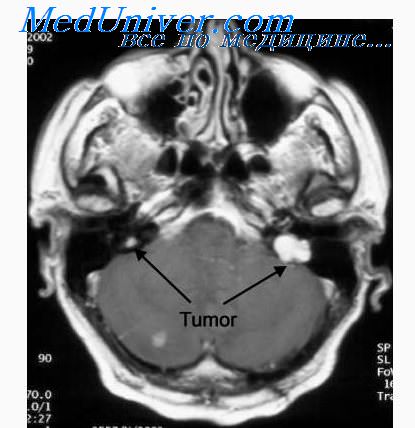
Опухоли IV желудочка. Опухоли IV желудочка у детей раннего возраста редки. Долгое время опухоль может протекать бессимптомно, хотя скрытый период заболевания при этой локализации более короткий, чем при опухолях червя и полушарий мозжечка.
Гипертензионные кризы являются ведущими в клинической картине заболевания. Они проявляются также вегетативными и висцеральными, быстро проходящими пароксизмами, стволовыми тоническими судорогами и часто расстройствами дыхания и сердечной деятельности, угрожающими жизни больного (синдром Брунса). Почти постоянным симптомом является горизонтальный нистагм. Выявляются симптомы поражения ядер черепно-мозговых нервов (тройничного, отводящего, лицевого, слухового). Мозжечковые нарушения при опухолях IV желудочка выражены слабо (причем чаще наблюдается статическая атаксия) и появляются в более поздний период заболевания. В некоторых случаях вследствие давления опухоли на дно ромбовидной ямки развиваются бульбарные расстройства. На глазном дне значительно выражены застойные явления. При гипертензионных кризах быстро падает острота зрения. В ликворе определяется белково-клеточная диссоциация.
Опухоли IV желудочка гистологически чаще астроцитомы, развиваются из крыши и стенок желудочка и врастают всей своей массой в его полость, реже встречаются эпендимомы.
Парезы конечностей при поверхностной локализации опухоли обычно негрубые и выявляются более четко при физической нагрузке. При локализации опухолей во внутренней капсуле парезы выявляются рано и клинически более выражены. Локализация опухоли в левом полушарии может сопровождаться задержкой развития речи, расстройствами речи по типу моторной или сенсорной алалии, если речевая функция у ребенка уже развилась. Гемианопсию у детей раннего возраста обнаружить трудно.
При поражении передних отделов мозга выявляются псевдобульбарные симптомы. Симптомы повышенного внутричерепного давления развиваются в поздней стадии опухолевого процесса.
Гистологически среди полушарных опухолей значительно преобладают глиомы. В раннем возрасте они чаще кистозноперерожденные, с большими полостями и обызвествлениями.
По данным Московского научно-исследовательского онкологического института имени П.А. Герцена в 2015 году в России было выявлено 8 896 первичных больных с опухолями центральной нервной системы, в том числе 655 детей в возрасте до 17 лет. В настоящее время более половины таких пациентов можно вылечить, и доля пациентов, достигающих ремиссии, постоянно растет благодаря совершенствованию методов компьютерной диагностики, хирургического лечения, лучевой терапии и химиотерапии, а также инновационных методов, таких как иммунотерапия и генная терапия.
Что такое опухоль?
Первичные опухоли состоят из клеток того органа или ткани, где они начинают развиваться, т.е. первичные опухоли мозга возникают именно в клетках мозга. Кроме того, существуют вторичные опухоли, которые возникли в других частях организма, но распространились (метастазировали) в головной или спинной мозг.
Даже доброкачественная, медленно растущая опухоль может быть опасной для жизни, если она давит на структуры мозга, регулирующие жизненно важные функции организма (дыхание или кровообращение). В последнее время в нейроонкологии встречаются доброкачественные опухоли, так же способные метастазировать. Поэтому в комплекс первичного обследования всех пациентов, в т.ч. и с доброкачественными опухолями, включается МРТ всех отделов ЦНС.
Наиболее часто встречающиеся опухоли головного мозга у детей
В зависимости от гистологического варианта: 55% – глиомы, причем 15% глиомы низкой степени злокачественности (low grade gliom –LGG), 12% - эмбриональные опухоли (чаще медуллобластомы)
По локализации: 25% супратенториальные, 20% инфратенториальные, 12% опухоли ствола головного мозга, 8% супраселлярные, 7% опухоли краниальных нервов, 6,4% опухоли желудочков, 4,3% - опухоли спинного мозга (Chiang, Ellison 2016).
Инфратенториальные (или субтенториальные) опухоли расположены в задней черепной ямке (задняя область головного мозга). Эта область отделена от полушарий головного мозга плотной мембраной – так называемым наметом мозжечка, или палаткой мозжечка. Ее латинское название – тенториум, отсюда происходят названия субтенториальные и супратенториальные опухоли – то есть опухоли, расположенные соответственно под и над наметом мозжечка.
В задней черепной ямке, то есть субтенториально, располагаются мозжечок, ствол мозга и четвертый желудочек. В этой области выявляются следующие виды опухолей: медуллобластомы, астроцитомы мозжечка, глиомы ствола мозга, эпендимомы. С меньшей частотой в этой области встречаются редкие типы опухолей – атипичная тератоид-рабдоидная опухоль и ганглиоглиома.
Остальные опухоли ЦНС у детей расположены в полушариях головного мозга, если не считать примерно 4% опухолей, которые приходятся на спинной мозг. В полушариях головного мозга встречаются такие опухоли, как астроцитомы, глиобластомы, олигодендроглиомы, краниофарингиомы, опухоли сосудистого сплетения, эпендимомы, пинеобластомы и герминативноклеточные опухоли, редкие виды опухолей.
В спинном мозге чаще всего возникают астроцитомы и эпендимомы, а так же метастазы опухолей головного мозга.
Ниже вы можете увидеть разновидности и частоту встречаемости опухолей ЦНС у детей в возрасте от 0 до 14 лет в зависимости от профиля метилирования – относительно новой молекулярно-генетической методики исследования опухолей ЦНС (Ostrom et al., Neuro-Oncol 2014).
Ниже мы опишем только самые распространенные виды опухолей мозга у детей, и в зависимости от локализации разделим их на две большие группы.
Глиома – опухоль глии (не относящихся к нервной ткани клеток) нервной системы. Данный термин иногда также применяется для обозначения всех опухолей центральной нервной системы, в том числе астроцитом, олигодендроглиом, медуллобластом и эпендиом. Доброкачественные опухоли вызывают симптомы, связанные со сдавливанием окружающих тканей, а злокачественные опухоли могут быстро поражать окружающие ткани, повреждая и разрушая их.
Опухоли задней черепной ямки
Медуллобластома – самая распространенная злокачественная опухоль головного мозга у детей (20% всех опухолей ЦНС детского возраста). Обычно она встречается в возрасте от четырех до десяти лет, чаще у мальчиков. Эта опухоль располагается в мозжечке и/или в четвертом желудочке головного мозга, мешает оттоку ликвора и вызывает гидроцефалию. У ребенка могут появиться головная боль, рвота, неустойчивость походки, иногда боль в затылке. Медуллобластома способна распространяться (метастазировать) в другие отделы ЦНС через ликвор. Лечение этой опухоли обычно включает хирургическое удаление опухоли, а затем облучение всего головного и спинного мозга и/или химиотерапию.
Астроцитома мозжечка – доброкачественная глиальная опухоль мозжечка, вторая по частоте встречаемости опухоль у детей (15–20%). Она может возникнуть у детей и подростков любого возраста и имеет те же клинические признаки, что и медуллобластома. Основной метод лечения этой опухоли –хирургическое удаление, причем если опухоль удается удалить полностью, то другого лечения, возможно, не потребуется. Если опухоль прорастает в ствол мозга и не может быть удалена, то в зависимости от возраста ребенка иногда применяют лучевую терапию или химиотерапию.
Глиомы ствола мозга составляют примерно 10–15% всех детских опухолей ЦНС (часто их называют также диффузными глиомами варолиева моста). Они обычно развиваются у детей в возрасте 5-10 лет. Из-за своего расположения они могут вызывать резкое появление выраженных неврологических симптомов, таких как двоение в глазах, нарушение координации движений, затрудненное глотание и слабость. При этом типе опухоли хирургическая операция обычно неприменима, только при необходимости биопсии и верификации опухоли, предпочтительна лучевая терапия или лучевая терапия совместно с химиотерапией. Впрочем, в небольшом проценте случаев медленно растущие понтинные глиомы, которые характеризуются медленным прогрессированием неврологической симптоматики и представлены узловыми образованиями, можно удалять хирургическим путем.
Эпендимомы составляют 8-10% опухолей ЦНС у детей и встречаются в любом возрасте. Эта разновидность глиом развивается из клеток, выстилающих желудочки мозга. 70% всех эпендимом возникает в задней черепной ямке. На томограммах эти опухоли не всегда можно отличить от медуллобластом, и клинически они также схожи с медуллобластомами – так, при эпендимомах часто развивается гидроцефалия. Хирургическое удаление опухоли, последующее локальное облучение и химиотерапия – наиболее распространенная тактика лечения злокачественных (анапластических) эпендимом.
Опухоли полушарий головного мозга
Супратенториальные глиомы располагаются в полушариях головного мозга и составляют около 30% всех опухолей головного мозга у детей. Лечение и прогноз зависят от локализации опухоли и темпов ее роста. Существует несколько разновидностей таких опухолей: ювенильная пилоцитарная астроцитома, глиома зрительных путей (оптическая глиома) или гипоталамическая глиома (см. ниже), олигодендроглиома, полушарная астроцитома и ганглиоглиома. Многие из них вызывают судороги, в связи с локализацией в головном мозге. Если такая опухоль не находится в области, управляющей речью, движением, зрением или интеллектом, то показано ее хирургическое удаление. Иногда удаляют только часть опухоли, после чего дополнительно назначают локальную лучевую терапию и/или химиотерапию.
Глиомы зрительных путей (оптические глиомы). Около 5% опухолей у детей представляют собой глиомы, развивающиеся в области зрительных нервов и гипоталамуса. Обычно эти опухоли характеризуются медленным ростом и хорошо поддаются хирургическому лечению, лучевой терапии или химиотерапии. Поскольку они затрагивают зрительные нервы и гипоталамус, у детей с этими опухолями часто наблюдаются зрительные и гормональные нарушения.
Краниофарингиомы – неглиальные опухоли, составляющие 5% всех опухолей ЦНС у детей. Для больных с этими опухолями характерно отставание в росте, поскольку пораженная область находится возле гипофиза. Также часты проблемы со зрением. Вопрос об их лечении достаточно сложен: полное удаление опухоли может привести к излечению, но одновременно может вызвать нарушения памяти, зрения, поведения и гормонального статуса. Альтернативой является частичное удаление в сочетании с лучевой терапией. После лечения этих опухолей дети обычно нуждаются в длительной реабилитации из-за проблем со зрением и/или гормональных расстройств.
Герминативноклеточные опухоли составляют небольшую часть опухолей головного мозга – около 4%. Они развиваются в области шишковидной железы или супраселлярной области (т.е. "над турецким седлом"), выше гипофиза. Как правило, их диагностируют в период полового созревания, встречаются и у мальчиков, и у девочек, но у мальчиков несколько чаще. Эти опухоли зачастую хорошо лечатся с помощью химиотерапии и лучевой терапии, применяемых после хирургического удаления или биопсии, очень часто эти опухоли даже не требуется удалять и биопсировать, для диагноза достаточно посмотреть онкомаркеры крови и ликвора (альфафетопротеин и хорионическй гонадотропин) и увидеть характерные изменения на МРТ, кроме того они высоко чувствительны к ХТ и ЛТ и хорошо отвечают даже без хирургического удаления.
Опухоли сосудистого сплетения составляют 1-3% всех опухолей ЦНС у детей. Сосудистые сплетения расположены в желудочках головного мозга, их основная функция – выработка ликвора. Опухоли сосудистого сплетения бывают доброкачественные (папилломы) и злокачественные (хориоидкарциномы). Эти опухоли обычно встречаются у маленьких детей (до 1 года) и часто вызывают гидроцефалию. Как правило, их удаляют хирургическим путем. При злокачественных опухолях также назначают химиотерапию, а у детей старше 3-х лет и лучевую терапию.
Супратенториальные ПНЭО, пинеобластомы составляли раньше около 5% всех опухолей головного мозга у детей. В современной классификации опухолей ЦНС этот термин удален, т.к. с помощью молекулярно-генетических методик было показано, что под маской ПНЭО маскируются другие опухоли, которые невозможно отличить, используя только микроскоп и глаза морфолога. Неврологические симптомы зависят от расположения опухоли — в частности, от ее близости к желудочкам мозга. При таких опухолях лечение будет зависеть от верифицированного с помощью молекулярно-генетических методов диагноза.
Читайте также:

