Онкомаркер на рак слизистой полости рта
Полость рта подвержена самым разным заболеваниям. Одни из них негативно влияют лишь на слизистую и зубы, другие приводят к более серьезным последствиям, затрагивая все системы организма.
К таким заболеваниям относится рак ротовой полости.
Содержание статьи:
Виды и формы
Рак, возникающий в ротовой полости, делится на несколько видов, отличающихся местом локализации:
- локализующийся на дне рта. Отличается активным ростом опухоли, быстро прорастающей в слюнные железы, нижнюю часть языка и мышцы челюсти. Дальнейшее распространение происходит через систему артерии отдела языка;
- языка. В основном локализуется на боковых поверхностях языка и его корне. Рак корня встречается в 40% случаев. Иногда встречается на кончике, спинке и нижней части;
- щёк. Онкология, чаще всего развивается на уровне уголков рта в области моляров. Нередко, заболевание на первых порах, выглядит как обычная язва;
- нёба. Данный вид рака характеризуется быстрым распространением на альвеолярный гребень.
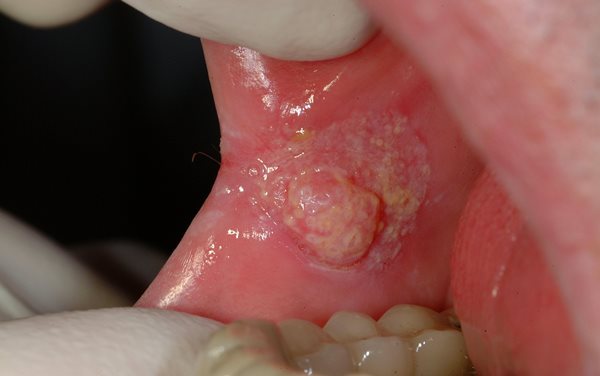
Перечисленные виды рака могут проявляться различными формами:
- Папиллярной. Характеризуется появлением небольших удлиненных уплотнений, провисающих в ротовую полость.
Данная форма считается наиболее легкой и редко распространяется за место локализации. - Узловатой. Проявляется образованием округлых уплотнений, имеющих правильную форму. Структура и цвет слизистой оболочки при этом не изменяются.
В некоторых случаях уплотнения могут быть покрыты беловатым налетом. - Язвенной. Наиболее распространенная форма патологии.
Отличается появлением длительно не заживающих изъявлений слизистой губ или щек, которые постоянно увеличиваются в размерах.
Причины
Многочисленные исследования и наблюдения позволили выявить основные причины, выступающие в качестве факторов, провоцирующих болезнь. Основной причиной является курение. Из-за него возникает опухоль в 95% случаев.
Остальные 5% патологии вызваны следующими причинами:
- злоупотребление алкоголем;
- вирус папилломы (16 тип);
- красный плоский лишай;
- стоматологические заболевания в хронической форме, которые приводят к патологическим изменениям структуры тканей рта;
- лейкоплакия;
- эритроплазия;
- механические травмы постоянного характера, которые остаются без лечения;
- недостаток витамина А.
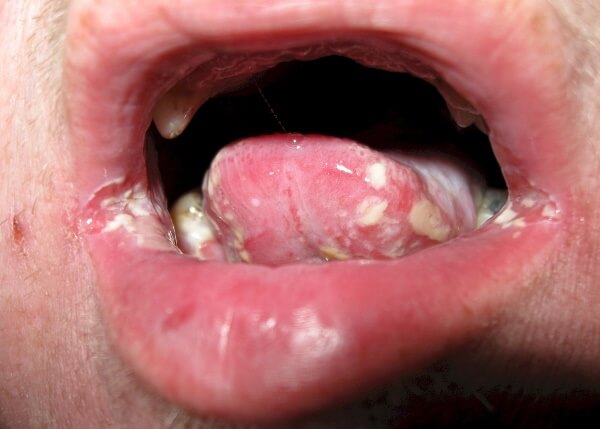
Симптомы и признаки
Выявить самостоятельно рак в домашних условиях невозможно, но есть ряд определенных симптомов, проявление которых должно насторожить человека.
При следующих симптомах, которые могут оказаться первыми признаками заболевания, больной должен обязательно посетить врача:
- длительно незаживающие язвы;
- выраженное вздутие или уплотнение, которое можно определить при пальпации или визуально;
- снижение или полная потеря чувствительности;
- изменение цвета слизистой. Проявления на ней пятен белого или красного цвета;
- затрудненность глотания и пережевывания;
- беспричинная боль, отдающая в височную часть, или ощущение постороннего тела в гортани;
- отечность тканей;
- нарушение работы голосовых связок;
- увеличение слюноотделения;
- кровоточивость.
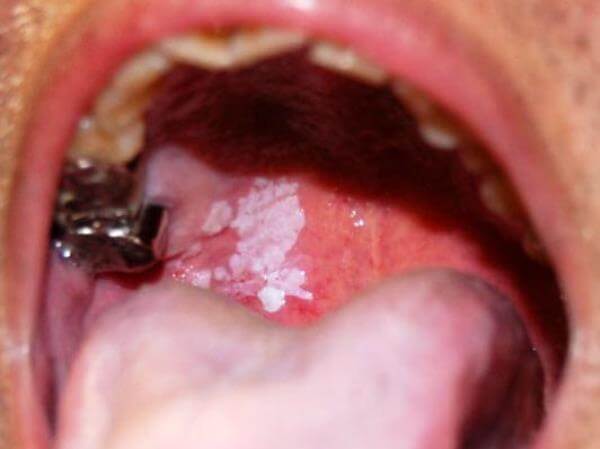
Данные симптомы не всегда являются предвестниками злокачественных образований.
По их появлению можно диагностировать не одно стоматологическое заболевание, поэтому для точной диагностики необходимо обязательно посетить специалиста.
Фазы и стадии
Развитие злокачественного образования – это сложный процесс, который состоит из нескольких фаз и стадий.
В зависимости от характера общей клинической картины различают следующие степени:
- Начальная. Данная фаза характеризуется появлением болезненных ощущений в ротовой полости и неглубоких язвочек и уплотнений.
- Активная. Уплотнения разрастаются, принимая вид выраженной опухоли. Язвы перерождаются в глубокие раны. Боль усиливается, к ней присоединяется общая слабость и резкая потеря веса.
- Запущенная. Опухоль разрастается, проникая в окружающие ткани и близлежащие органы, постепенно их разрушая.

Возможно ли лечение язвы во рту в домашних условиях, обсудим в очередном обзоре.
В следующей статье мы расскажем о способе применения винилина при стоматите у детей.
Основываясь на размере образований и глубине проникновения опухоли в ткани, различают определенные стадии:
- Начальную (нулевую). Развитие образования невозможно выявить визуально. Зачастую, рак на этой стадии, обнаруживают случайно, при сторонних обследованиях.
- Первую. В отличие от нулевой, она характеризуется появлением новообразований до 2 см в диаметре, которые располагаются на поверхности.
- Вторую. На данной стадии опухоль увеличивается до 4 см, затрагивая глубокие слои тканей.
- Третью. Отличается увеличением диаметра раковых участков от 4 см и более. Как правило, на этой стадии опухоль поражает лимфоузлы, расположенные поблизости, может повышаться температура.
- Четвертую. Характеризуется интенсивным разрастанием опухоли и началом метастазирования.
Диагностика
Все виды рака, могут находиться в организме, не подавая длительное время никаких признаков. В таком случае, выявить заболевание поможет только тщательная диагностика.
Для определения наличия рака в организме, врач должен назначить анализ крови.
Как правило, назначается несколько типов этого анализа:
- Общий. Наличие раковых клеток он показать не способен, но на развитие воспаления может указать повышенный СОЭ и пониженный гемоглобин.
- На онкомаркеры. Этот анализ направлен на выявление белков и антигенов, вырабатываемых клетками рака. Онкомаркеры находятся и в крови здоровых людей, но при серьезных патологиях этот показатель увеличивается в несколько раз.
В обоих случаях, кровь сдается утром и только натощак.
В норме, производить забор для анализа должны несколько раз, это позволит без дополнительных обследований проследить динамику развития патологии.
О необходимости регулярных обследований для ранней диагностики рака полости рта, смотрите на видео:
Для получения детальной информации, используют дополнительные методы обследования:
- визуальный метод. Заключается в обычном осмотре воспаленной области, оценке качества структуры ткани, размера и формы опухоли;
- рентгенологический. Используется для определения патологий от вторичного поражения, распространившегося в кости челюсти;
- морфологический. Для исследования с помощью этого метода, производят забор биопсионного материала. Его отправляют на гистологию для определения структуры, объема и распространения опухоли в окружающие ткани. Чаще всего, именно на основе этого метода назначается лечение;
- МРТ. Используют для определения объема раковых поражений и наличия метастаз.
Терапия
Рак рта хорошо поддается лечению традиционными методами, даже при обнаружении его на поздних стадиях. Процесс терапии разрабатывается индивидуально, на основе данных, полученных только после комплексного обследования.
Для лечения рака используют одну из методик или их комплекс:
- Лучевую терапию. Назначается только при постоянном контроле щитовидной железы. Во время проведения процедуры пациент находится внутри камеры, где он получает дозу облучения.
- Оперативное вмешательство. Проводится при четкой локализации опухоли, без распространения на окружающие здоровые ткани.
- Химиотерапевтический метод. Как правило, проводят после хирургического удаления образования, для того чтобы подавить активный рост патологической ткани.
Прогноз эффективности проведенного лечения будет зависеть не только от использованного метода, но и от стадии заболевания.
Лучевая методика особенно эффективна на начальной и первой стадии рака. Для получения эффекта, чаще всего используют дистанционную гамма-терапию или ее сочетание с внутриполостной.
Даже в качестве самостоятельного метода она имеет положительный результат: при первой стадии рака языка и щеки почти в 90% случаев, а при второй — около 70%.
При терапии рака дна ротовой полости, этот показатель немного ниже, и для 1 стадии составляет 60%, а для 2 стадии — 43%.
С 3 стадией заболевания лучевая терапия справляется плохо. Процент излеченных не превышает 25.
Комбинированная методика, которая включает оперативное вмешательство и химиотерапию, наоборот показывает высокую эффективность на более поздних стадиях:
- Результаты при терапии 3 стадии рака слизистой или языка, составляют 95%.
- При лечении рака щеки и дна рта, показатель снижается до 37%.

Как происходит лечение кандидозного стоматита у детей, читайте в новой публикации.
Этот материал посвящен вопросам санации полости рта и формам ее проведения.
Методики устранения раковых образований, относятся к агрессивным, а потому имеют множество побочных действий, наносящих вред всему организму.
После проведения химиотерапии возникают следующие побочные действия:
- нарушение стула;
- тошнота и рвота;
- облысение;
- снижение иммунной защиты организма.
Лучевая терапия, также вызывает побочные действия:
- нарушение работы щитовидной железы;
- ожог кожи;
- ухудшение эластичности голосовых связок, что приводит к изменению тембра голоса;
- появление болей в области носоглотки.
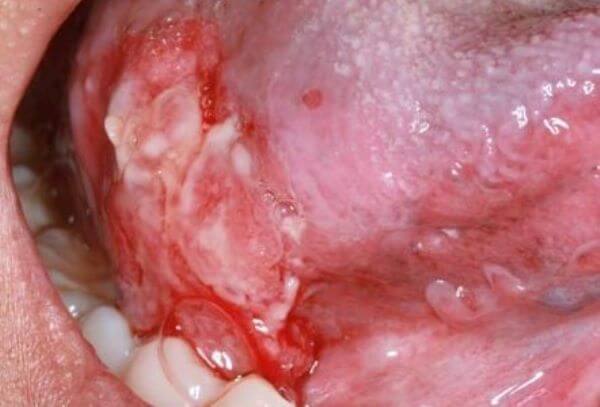
Фото: плоскоклеточный ороговевающий рак полости рта
Возможны ли рецидивы?
К сожалению, даже после эффективного лечения, у 20% пациентов, возникают рецидивы.
Как правило, они развиваются в течение 3 лет, после проведенной терапии. Причиной рецидивов может быть как лечение, проведенное на поздних стадиях, так и нарушения в работе систем организма.
В связи с возможностью возникновения рецидивов, врачи рекомендуют в первые 3 года после терапии посещать специалистов для профилактического осмотра не реже 1 раза в квартал.
Есть ли способы предотвратить?
Чтобы предотвратить возникновение рака или снизить риск развития его рецидивов, необходимо соблюдать определенные правила:
- Полностью отказаться от курения и употребления спиртных напитков.
- Сбалансировать рацион, с включением разнообразных овощей и фруктов.
- Не избегать профилактических осмотров.
- При наличии стоматологических патологий следует проводить своевременное квалифицированное лечение.
- Исключить возможность травмирования слизистой.
Рак полости рта – это серьезное заболевание, лечение которого невозможно домашними средствами, требуется комплексная диагностика и лечение.
Если тщательно придерживаться рекомендаций врачей, то патологию можно сделать обратимой и впоследствии забыть о ней навсегда.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Анализ крови на онкомаркеры желудочно-кишечного тракта – наиболее эффективный метод, позволяющий выявить развитие раковой опухоли органов ЖКТ в самом начале зарождения процесса малигнизации. Скрининговое исследование даёт пациентам шанс на своевременное выявление злокачественного поражения в пищеварительном тракте.
Что такое онкомаркеры и зачем их необходимо сдавать?
Отвечая на этот вопрос, специалисты отмечают, что онкомаркеры – это специфические вещества различной природы, белки с липидным или углеводным комплексом, гормоны, ферменты, начинающие усиленно вырабатываться при появлении в организме злокачественных опухолей. В клинической практике применяются более 20 видов биомолекул.

Большая их имеет низкую специфичность, например, многие пациенты с проблемами пищеварительных органов считают, что антиген СА 19-9 или АПФ – это онкомаркеры на рак желудка, прямой или сигмовидной кишки, хотя это не совсем так. Любой маркер может появиться в составе плазмы в повышенном количестве при зарождении злокачественного процесса в различных системах организма, поэтому гастроэнтерологи не рекомендуют проходить такое исследование самостоятельно и назначают его только в нескольких случаях:
- как регулярный скрининговый метод диагностики людям из групп риска и пациентам, имеющим в анамнезе предраковые заболевания;
- после того, как появятся тревожные симптомы, способные указать на зарождение злокачественного процесса;
- для мониторинга терапевтических мероприятий с целью своевременной коррекции курса;
- после проведённого лечения для прогнозов возможного рецидива.
Важно! Только в этих случаях прохождение теста на выявление специфических онкомаркеров является обоснованным и может помочь своевременно диагностировать начало развития или активизацию злокачественного процесса.
Онкомаркеры желудочно-кишечного тракта, какие они?
Для выявления патологий, поразивших ЖКТ, исследуют сыворотку крови на наличие в ней ряда специфических онкомаркеров. Эти белки всегда продуцируются в повышенном количестве клетками органов ЖКТ после того, как они подвергнутся процессу малигнизации.
Для выявления опухолей желудочно-кишечного тракта используют следующие маркеры:
- РЭА — антиген, уровень которого возрастает при большинстве злокачественных процессов, в том числе и при раке толстого кишечника.
- АФП (альфа протеин). Маркер, указывающий на развитие опухоли в прямой или сигмовидной кишке.
- СА 19-9 и СА 242 — антигены, свидетельствующие, что поражению подверглись поджелудочная железа, толстый и тонкий кишечник.
- LASA-P и CA 72-4 – общие онкомаркеры рака жкт.
Данные маркеры имеют достаточно большую специфичность к опухолям ЖКТ. Повышенное количество их в сыворотке может свидетельствовать, как об определённом месте локализации новообразования, так и о стадии его развития. Но, в большинстве случаев, для точной постановки диагноза после того, как выявлены эти онкомаркеры, необходимо проведение комплексной диагностики ЖКТ.

Для выявления поражения рака ротовой полости применяется маркер SCCA. Данный антиген плоскоклеточного рака появляется после начала в эпителиальных клетках рта процесса малигнизации.
Он присутствует не только в плазме крови, но и в слюнной жидкости.
Количественные изменения уровня этого антигена возможны в следующих случаях:
- на первой стадии рака эпителиальных клеток полости рта уровень биомолекулы возрастает незначительно, но бывает не ниже 2,0 нг/мл, что на 60% превышает норму;
- если лечение рака ротовой полости оказывается неэффективным, или начинается рецидив заболевания, находящегося в стадии ремиссии, онкомаркеры SCCA повышаются до 2,5 -3,0 нг/мл.
Для подтверждения диагноза дополнительно исследуются ещё несколько антигенов: РЭА, СА 72-4, СА 19-9. Но стоит отметить, что повышение этих онкомаркеры происходит и при развитии злокачественного процесса в других отделах пищеварительного тракта.
На появление аномального новообразования в области гортани указывает повышение уровня специфического белка CYFRA 21-1. Эти онкомаркеры глотки резко возрастают в плазме после того, как эпителиальные клетки гортани начинают перерождаться. На начальном этапе болезни их уровень достигает 3,5нг/мл, а при переходе патологического состояния в неизлечимую стадию, и развитии процесса метастазирования, могут повыситься до 6,0нг/мл. После проведения радикальной операции или противоопухолевой терапии их концентрация в плазме крови приходит в норму, т. е. снижается до 2,3нг/мл.
Для диагностики рака в пищеводе, при постановке первичного диагноза и мониторинге лечения изучают антигены CA 19-9, СА 72-4, РЭА и Tu М2-РК – основные онкомаркеры на рак пищевода.
В первую очередь пациентам с подозрением на опасную болезнь, поразившую желудок, рекомендуется сдать кровь на высокомолекулярный гликопротеин CA 72-4. Если в результатах проведённого исследования обнаруживается высокий уровень этого белка, больному назначают комбинированный анализ крови:
- Исследуют СА-19-9 и РЭА, которые позволяют подтвердить развитие онкоопухоли в желудке.
- Выявляют в сыворотке белок β-ХГЧ и цитокератины, которые в основном используют для мониторинга противоопухолевой терапии, эффективности радикального лечения и определения прогноза опасной болезни.
Для выявления опухоли, поразившей кишечник, имеющий несколько отделов, изучают количественное содержание следующих специфических антигенов:
- СА 72-4 – может указывать на рак в кишечнике в целом.
- СА 242 – преимущественно на рак толстой и сигмовидной кишки.
- СА 125 и АФП — онкомаркеры, указывающие на поражение сигмовидной кишки.
- CYFRA 21-1 и СА 19-9 свидетельствуют о поражении тонкой кишки.
- SCC – антиген плоскоклеточного рака анального отверстия.
Необходимо помнить! Полностью специфичных белков не существует. Повышение их концентрации в плазме крови нередко отмечается и у практически полностью здоровых людей. Именно поэтому специалисты не торопятся ставить окончательный диагноз, если при первой сдаче анализа онкомаркеры кишечника оказались повышенными.
Какие заболевания ЖКТ можно выявить при помощи онкомаркеров?
Помимо выявления онкоопухолей ЖКТ данные маркеры позволяют заподозрить начало процесса малигнизации в ряде других органов:
- РЭА указывает на возможность зарождения новообразования в щитовидной железе, репродуктивных органах, лёгких;
- СА 19-9 повышается при поражении печени;
- СА 72-4 при поражении органов дыхания;
- SCCA указывает на развитие патологии кожных покровов или шейки матки.
В связи с тем, что к повышению уровня специфических белков может привести злокачественное поражение большого числа внутренних органов, окончательный диагноз только исходя из результатов этого анализа, без дополнительного инструментального исследования, поставить невозможно.
Самостоятельная расшифровка такого анализа недопустима в связи с тем, что уровень специфических биомолекул может изменяться и при развитии доброкачественных процессов, а также некоторых заболеваниях воспалительного характера.
Чаще всего специфические белки рака жкт появляются в плазме крови в больших количествах при обострении следующих болезней, имеющихся в анамнезе пациента:
- цирроз;
- язва желудка;
- болезнь Крона;
- бронхит, пневмония;
- абсцесс толстой кишки;
- неспецифический язвенный колит;
- холестаз (холецистит) нарушение оттока желчи.
Tu М2-РК, специфические онкомаркеры на рак кишечника, могут повышаться в кале у курящих, а также при поражении органов пищеварения бактериальными инфекциями.
Показания к сдаче анализов
Необходимость в таком исследовании появляется далеко не всегда. По мнению специалистов, эти специфические белки служат лишь подтверждением или опровержением информации, имеющейся у лечащего врача, а также могут косвенно указать на развитие злокачественного процесса.
Основными показаниями для прохождения данного исследования служат:
- появление у человека подозрительной симптоматики, косвенно указывающей на зарождение в каком-либо отделе ЖКТ раковой опухоли;
- мониторинг эффективности радикального хирургического вмешательства или медикаментозной противоопухолевой терапии;
- необходимость получения прогностических сведений о течении злокачественного процесса;
- ежегодный скрининг пациентов с предраковыми заболеваниями.
Подготовка и сдача
Чтобы исследование на онкомаркеры пищеварительных органов показало точные результаты, к его проведению необходимо правильно подготовится. Подготовительные мероприятия не представляют никаких сложностей и сходны с таковыми при любом заборе венозной крови.

Специалисты рекомендуют пациентам соблюдать следующий перечень требований:
- отказ от спиртных напитков любой крепости за 72-48 часов до посещения лаборатории;
- прекращение приёма медикаментозных препаратов (исключение — жизненно необходимые лекарства, сведения о которых имеются у лечащего врача) за сутки до забора крови;
- коррекция пищевого рациона с исключением из него острой, жирной и жареной пищи, за 24 часа до проведения анализа.
Соблюдение этих несложных правил позволит получить максимально достоверные результаты. Но даже в том случае, когда все требования по подготовке к исследованию были выполнены пациентом с точностью, анализ может дать ложноположительные показатели, т. к. к изменению уровня специфических белков приводят совершенно разные, зачастую не зависящие от человека причины. Именно поэтому врачи, для исключения врачебной ошибки, всегда назначают повторное исследование.
Расшифровка результатов: показатели нормы и отклонений
Антигены жкт – высокомолекулярные соединения, поступающие в биологические жидкости организма человека из мутировавших клеток пищеварительного тракта или нормальных клеточных структур, попавших под влияние разрастающегося в непосредственной близости злокачественного новообразования. На злокачественное поражение каждого из отделов пищеварительного тракта указывает изменение количества определённого вида белков.
Зависимость локализации новообразования ЖКТ от повышения в крови уровня определённых антигенов можно посмотреть в таблице:
| МАРКЕР НОРМА | РЭА ДО 5 НГ/МЛ | CYFRA 21-1≤3,3 МКГ/Л | SCCA МЕНЕЕ 1,5 НГ/МЛ | СА 242 ДО 20 МЕ/мл | СА 19-9≤ 40 МЕ/МЛ | СА 72-40-6,3 НГ/МЛ | СА 125 У МУЖЧИН ЛО 10, У ЖЕНЩИН ДО 35 ЕД/МЛ | Tu М2-РК КРОВЬ ДО 15, КАЛ ДО 40 НГ/МЛ |
| Ротовая полость | ++ | +++ | ++ | |||||
| Глотка | ++ | +++ | ++ | + | ||||
| Пищевод | ++ | +++ | ++ | + | ||||
| Желудок | ++ | +++ | ++ | ++ | ++ | + | ++ | |
| Толстый и тонкий кишечник | ++ | ++ | +++ | ++ | ++ | + | +++ | |
| Сигмовидная кишка | ++ | ++ | +++ | +++ | ||||
| Поджелудочная железа | ++ | ++ | +++ | +++ | ++ | + |
Значения:
- + дополнительный маркер;
- ++ средняя степень значимости;
- +++ основной антиген.
Первые онкомаркеры желудка и кишечника определяются в плазме крови, взятой из вены, а последний, Tu М2-РК, получают из копрограммы. Предположительный диагноз, исходя из расшифровки результатов лабораторного исследования, гастроэнтеролог может поставить в следующем случае: значительное превышение нормы белков СА 242 и Tu М2-РК, высокое количество биомолекул CYFRA 21-1, СА 19-9, СА 72-4 и РЭА, возможно, но не обязательно, наличие антигена СА 125.
Стоит знать! Только на основании расшифровки данного исследования специалисты не могут поставить точный диагноз, т. к. эти антигены не гарантируют 100% специфичность. Такой анализ обязательно нужно подкреплять дополнительными клиническими исследованиями.
Что делать если результат оказался положительным?
Вопрос о том, чего можно ожидать в случае получения расшифровки анализа, показывающей высокие значения на специфические онкомаркеры желудочно-кишечного тракта задаётся пациентами очень часто. Специалисты рекомендуют ни в коем случае не записывать себя сразу в когорту неизлечимо больных. В первую очередь необходимо пройти ряд дополнительных клинических исследований, гастроскопию, УЗИ, МРТ, позволяющих подтвердить или опровергнуть предполагаемый диагноз.
Сколько стоит анализ на онкомаркеры ЖКТ?
Пройти подобное обследование можно как по направлению лечащего врача, так и самостоятельно, в любой государственной или частной клинике, а так же независимой лаборатории, имеющей соответствующую лицензию. Цены во всех медицинских заведениях разные, но в большинстве лабораторий они в настоящее время бывают следующими:
- CA-242 — 890 руб.
- АФП — 510 руб.
- SCCA — 1570 руб.
- РЭА и СА 19-9 — 770 руб.
- СА 72-4 — 1150 руб.
Время готовности результатов анализа крови составляет не более суток. Самостоятельно их расшифровывать категорически не рекомендуется. Врачи настоятельно рекомендуют после получения результатов обратиться за консультацией к квалифицированному специалисту. Только опытный врач сможет правильно интерпретировать результаты исследования и, в случае необходимости, назначить пациенту дополнительные диагностические мероприятия.
Информативное видео
Если вы нашли ошибку просто выделите ее и нажмите Shift + Enter или нажмите здесь. Большое спасибо!
Спасибо за ваше сообщение. В ближайшее время мы исправим ошибку
Что такое рак полости рта, и каким он бывает?
Термин рак ротовой полости обозначает собой злокачественные новообразования, развивающиеся из клеток эпителия щек, десен, твердого и мягкого неба, а также из клеток слюнных желез и лимфатических узлов, находящихся в ротовой полости.
Рак полости рта (РПР) входит в десятку наиболее распространенных видов онкологических заболеваний. Это самая частая онкопатология головы и шеи. В развивающихся странах РПР — третий по распространенности вид злокачественной опухоли, после рака желудка и шейки матки.
В развитых странах (Западная Европа, США, Япония) РПР занимает лишь восьмое место по частоте распространения среди других онкозаболеваний.
По оценкам ВОЗ, во всем мире ежегодно диагностируется 378 500 новых случаев внутриротового рака

Почти все (более 90%) злокачественные опухоли полости рта представляют собой плоскоклеточный рак слизистой рта.
Самая ранняя форма плоскоклеточного рака называется карциномой in situ . Это означает, что раковые клетки находятся в верхнем слое эпителия и не проросли в более глубокие слои рта или ротоглотки.
Не плоскоклеточный рак во рту встречается редко.
Незначительные карциномы слюнных желез составляют менее 5% случаев РПР
Они часто возникают на твердом небе (60%), губах (25%) или слизистой оболочке щеки (15%). Мукоэпидермоидная карцинома — самый распространенный тип (54%), за которой следует аденокарцинома низкой степени тяжести (17%) и аденоидно-кистозная карцинома (15%).
Меланомы слизистой оболочки редки. Это локально агрессивные опухоли, в основном из твердого неба или десны.
Опухоли костей, в том числе остеосаркома нижней или верхней челюсти и одонтогенные опухоли, такие как амелобластома могут быть приняты за повреждение слизистой оболочки при наличии изъязвления поверхности.
Лимфомы. Миндалины, а также основание языка содержат ткани иммунной системы (лимфоидные), откуда могут начаться злокачественные опухоли, называемые лимфомами.

Причины развития рака ротовой полости
Существуют убедительные доказательства того, что следующие факторы повышают риск развития РПР.
Большинство случаев РПР связаны с употреблением табака. Все формы табака увеличивают риск развития этого рака, включая сигареты, сигары, трубки, биди и бездымный табак (включая жевательный табак и нюхательный табак). Риск РПР значительно возрастает, когда курение сочетается с употреблением бездымного табака или употреблением алкоголя. Продолжение курения после лечения РПР увеличивает риск развития рецидива.
Это тоже важный фактор риска развития РПР. Чем больше человек пьет — тем больше риск. Совместное употребление алкоголя с табаком повышает риск развития рака полости рта в большей степени.
Жевание кутикулы или ореха ареки распространено в Южной Азии. Бетель, или паан, - это орех ареки (семя плодов восточной пальмы) и лайм, завернутый в лист бетеля. Бетель и табак часто жуют вместе. Люди, которые жуют бетель или орех ареки, имеют более высокий риск развития рака полости рта, особенно на внутренней поверхности щек и губ.

Инфекция ВПЧ может вызывать некоторые формы рака, включая рак полового члена, шейки матки, вульвы, влагалища, заднего прохода, рта и горла. Заражение ВПЧ-16 (в меньшей степени, ВПЧ-18) повышает риск развития РПР. Инфекция ВПЧ, вероятно, — основная причина РПР, которая не связана с употреблением табака или алкоголя.
Злокачественная опухоль пищевода, гортани, легкого или шейки матки увеличивает риск развития РПР.
Существует более высокий риск развития SCC в области головы и шеи (включая рот), если близкому родственнику был поставлен диагноз SCC головы и шеи.
Солнечный свет является основным источником ультрафиолета для большинства людей. Рак губ чаще встречается у людей, которые работают на открытом воздухе, где они в течение длительного времени подвергаются воздействию солнечного света.
Многие исследования показывают, что недостаточное потребление овощей и фруктов увеличивает риск развития РПР.

РПР и ротоглотки чаще встречается у людей со слабой иммунной системой. Слабость иммунной системы связана с некоторыми заболеваниями, присутствующими при рождении, синдромом приобретенного иммунодефицита (СПИД) и некоторыми лекарственными средствами (например, лекарствами, назначаемыми после пересадки органов)
РТПХ — это когда здоровые трансплантированные стволовые клетки видят организм как чужеродный и начинают разрушать его клетки. Повреждение клеток во рту от РТПХ увеличивает риск развития РПР. Люди, получившие пересадку стволовых клеток, могут иметь РТПХ.
Красный плоский лишай — это хроническое заболевание, которое образует сыпь или язвы на коже и во рту, обычно на языке, деснах и слизистой оболочке щек.
Исследования показывают, что люди с плохим состоянием полости рта имеют более высокий риск развития РПР.

Люди с наследственными заболеваниями имеют более высокий риск развития предраковых изменений в слизистой рта. При этом злокачественная опухоль развивается в гораздо более раннем возрасте, чем РПР, вызванный другими факторами риска.
Анемия Фанкони — редкое генетическое заболевание, которое поражает костный мозг, поэтому в нем недостаточно эритроцитов, лейкоцитов или тромбоцитов.
Врожденный дискератоз — генетический синдром, который может вызывать аномальные эритроциты, сыпь на коже, а также ногти на ногах и ногти на ногах.
Определенные факторы, возможно, связаны с РПР, но пока нет достаточных доказательств для того, чтобы утверждать это. Необходимы дополнительные исследования для выяснения роли этих факторов.
Плохо облегающие протезы могут увеличить риск развития РПР. Это может произойти из-за того, что зубные протезы натирают десны и вызывают раны, которые могут перерасти в раковую опухоль.
Исследования показали, что те, кто пьет очень горячие напитки, имеют более высокий риск развития РПР. Горячее питье может вызвать повреждение клеток рта, что может привести к онкопатологии.

Симптомы РПР
При такой болезни как рак полости рта симптомы и первые признаки включают:
- рану во рту, которая не заживает более трех месяцев (самый распространенный симптом);
- боль во рту, которая не проходит несколько месяцев (также очень часто);
- опухоль или утолщение в щеке;
- белое или красное пятно на деснах, языке, миндалинах или слизистой оболочке рта;
- боль в горле или ощущение, что что-то застряло в горле, которое не проходит длительное время;
- проблемы с жеванием или глотанием;
- проблемы с движением челюсти или языка;
- онемение языка или другой области рта;
- отек челюсти, из-за которого зубные протезы плохо сидят или становятся неудобными;
- ослабление зубов или боль вокруг зубов или челюсти;
- изменения голоса;
- потерю веса;
- зловонное дыхание.
При этом, у пациента с такими проявлениями вовсе необязательно обнаруживают рак, симптомы, подобные описанным, характерны для многих других заболеваний.

Диагностика
Основа диагностики РПР — биопсия. Небольшой кусочек ткани отделяется от опухоли и в дальнейшем изучается под микроскопом. Биопсия — точный и надежный метод диагностики. Но иногда могут потребоваться дополнительные исследования для определения степени распространённости злокачественной опухоли.
Врач может назначить один или несколько из следующих тестов:
- КТ, чтобы выявить опухоли в горле, шее, легких;
- ПЭТ, чтобы определить, есть ли метастазы в лимфатические узлы или другие органы
- МРТ, чтобы получить детальное изображение головы и шеи, а также определить стадию рака;
- эндоскопию, чтобы исследовать носовые проходы, пазухи, гортань и трахею.
Лечение рака ротовой полости
У лучевой терапии при РПР есть два неоспоримых преимущества.
- Сохраняются нормальная анатомия и функциональность полости рта.
- Не требуется общая анестезия.
Но у нее же есть и три существенных недостатка.
- Побочные эффекты.
- Выздоровление встречается редко, особенно при больших опухолях
- Последующее хирургическое вмешательство будет более сложным и опасным, а выживаемость снижается еще больше.

Лучевая терапия может проводиться внешнего лучевого излучения (что обычно сопровождается выраженными побочными эффектами) или интерстициальной терапией (например, брахитерапия, плезиотерапия).
В Бельгии для снижения побочных эффектов лучевой терапии РПР используются имплантаты иридия (Ir 192). Они в течение нескольких дней, дают дозу облучения, эквивалентную внешней лучевой терапии, но ограниченную непосредственной областью поражения.
Плезиотерапия также часто применяется в онкологических центрах Бельгии, так как вызывает еще меньше осложнений, но она подходит только для опухолей размером менее 2 см.
Из ранних осложнений самое серьезное — мукозит полости рта. Он неизменно следует за лучевой терапией с использованием внешнего облучения и может оказать существенное влияние на качество жизни. Иногда оральный мукозит бывает настолько серьезным, что лечение приходится свернуть. Осложнением быть затронуто до 40% пациентов.
Отдаленные осложнения лучевой терапии, такие как сухость во рту (ксеростомия), потеря вкуса или остеорадионекроз также могут вызывать беспокойство.
Лучевая терапия также усложняет будущие операции, потому что, эндартериит, возникающий на ее фоне, замедляет заживление.

Профилактика, а также лечение осложнений радиотерапии имеют первостепенное значение. Они должны выполняться многопрофильной онкологической командой, включая практикующего стоматолога, а также гигиениста полости рта.
При такой болезни как рак ротовой полости, операция — основной метод лечения. Целью операции по поводу плоскоклеточного РПР(OSCC) является удаление первичной опухоли вместе с краем клинически нормальной ткани для обеспечения полного удаления злокачественной ткани. Таким образом, операция обеспечивает одноэтапную процедуру, от которой пациент обычно выздоравливает в течение 10-14 дней.
В зависимости от стадии или расположения опухоли у вас может быть один из следующих типов операций.
Широкое местное иссечение удаляет опухоль вместе с краем нормальной ткани вокруг нее. Она используется для небольших ранних стадий РПР.
Глоссэктомия — это операция по удалению части или всего языка.
Мандибулэктомия — это операция по удалению части или всей нижней челюсти.
Максилэктомия — это операция по удалению части или всей верхней челюсти.
Лимфодиссекция шеи обычно делается, когда рак распространился на лимфатические узлы на шее. Это можно сделать одновременно с операцией по удалению опухоли. Также это может быть сделано, чтобы предотвратить распространение рака и снизить риск его повторного возникновения (рецидив), или чтобы определить, распространился ли рак на лимфатические узлы или нет.
Гастростомия включает в себя вставку трубки в желудок для обеспечения питания.
Трахеостомия часто делается во время хирургии РПР, которая включает в себя голову и шею, чтобы отек после операции не влиял на вашу способность дышать. Трахеостомия также необходима, когда опухоль давит или блокирует трахею и затрудняет дыхание.
Удаление зубов (удаление зубов).
Реконструктивные операции используются для восстановления функций и внешнего вида рта. Хотя современные реконструктивные методы могут обеспечить хорошую эстетику и функциональность лица, полное восстановление в запущенных случаях не может быть обеспечено.

При РПР используется два основных варианта химиотерапевтического лечения.
- При операбельных формах — это адъювантная химиотерапия препаратами платины (цисплатин, карбоплатин), иногда в сочетании с 5-фторурацилом.
- При запущенных и неоперабельных формах — это поддерживающая терапия с использованием паклитаксела или докситоксела.
Ингибиторы EGFR влияют на пути передачи сигнала, тем самым ингибируя пролиферацию клеток. Основными ингибиторами EGFR являются цетуксимаб и панитумумаб.
Цетуксимаб (Эрбитукс®) — моноклональное антитело и единственная целевая терапия, одобренная в настоящее время и FDA и EMA для лечения некоторых пациентов с РПР. Он часто используется с химиотерапией или лучевой терапией.
Цетуксимаб в сочетании с лучевой терапией обладает сравнимой токсичностью с одной только лучевой терапией, за исключением более частых случаев инфузионных реакций, угревой сыпи и токсичности слизистой оболочки.
Панитумумаб пока больше используется в экспериментальных схемах лечения рака полости рта за рубежом. Он может вызывать стоматит.

Эрлотиниб и гефитиниб — это низкомолекулярные TKI EGFR, используемые в некоторых схемах лечения в Европе и Бельгии. Они назначаются пациентам с запущенным заболеванием на продвинутой стадии.
Антиангиогенные подходы с ингибиторами mTOR (например, рапамицином сиролимусом, эверолимусом, темсиролимусом, дефоролимусом) или антителами к васкулярному фактору роста эндотелия (VEGF), также показывают некоторую перспективу и могут предлагаться пациентам в Бельгии в качестве экспериментальной терапии.
Паллиативная терапия при запущенных или неоперабельных формах РПР помогает пациентам справиться с основными проявлениями заболевания, а также сохранять приемлемое качество жизни.
В Бельгии такому типу лечения уделяется особое внимание. Используются операции, направленные на восстановление возможности или облегчение питания. Проводятся процедуры по долговременному купированию болей или для профилактики осложнений.
Прогноз
Прогноз для РПР зависит от стадии и расположения опухоли. В большинстве случаев стадия опухоли связана со временем постановки диагноза. Чем раньше установлен диагноз, тем ниже стадия опухоли, а, следовательно, лучше выживаемость.
Другие факторы также должны быть приняты во внимание, такие как местонахождение опухоли, общее состояние здоровья пациента, возраст, употребление табака, наличие вируса папилломы человека (ВПЧ).
На основании данных за 2017 год по странам ЕС, общая предполагаемая 5-летняя выживаемость при РПР составляет приблизительно 66%.
Карциномы губ обычно имеют лучшую 5-летнюю выживаемость (88%), а рак дна полости рта - наихудший (54%).

Стадирование опухоли показало себя лучшим прогностическим фактором для карциномы губ, тогда как статус транскрипционно активного ВПЧ считается важным прогностическим фактором для РПР.
Те, у кого ВПЧ-положительные опухоли, как правило, лучше реагируют на химиотерапию или лучевую терапию по сравнению с теми, у кого ВПЧ-отрицательные опухоли.
По данным Национального института рака США, показатели пятилетней выживаемости при РПР следующие:
- 83 %, для локализованного рака (который не распространился);
- 64 %, для рака, который распространяется на близлежащие лимфатические узлы;
- 38 %, для рака, который распространяется на другие части тела.
Меры профилактики
Не все случаи рака полости рта и ротоглотки могут быть предотвращены, но риск развития этих раковых заболеваний может быть значительно уменьшен путем избежания определенных факторов риска.
Табак и алкоголь — одни из наиболее важных факторов риска развития РПР. Не начинать курить — это лучший способ ограничить риск. Но отказ от табака также снижает риск развития раковых заболеваний даже после многих лет употребления. То же самое относится к алкоголю.

В последние годы стали доступны вакцины, снижающие риск заражения определенными типами ВПЧ. Эти вакцины первоначально применялись для снижения риска рака шейки матки , но было показано, что они снижают риск других видов рака, связанных с ВПЧ, таких как рак полового члена, заднего прохода, вульвы, влагалища. Вакцинация против ВПЧ также, вероятно, снижает риск возникновения РПР, хотя это еще не доказано.
Ультрафиолетовое излучение — фактор риска развития РПР. Если возможно, ограничьте время, которое вы проводите на улице в середине дня, когда солнечные ультрафиолетовые лучи самые сильные. Если вы находитесь на солнце, носите широкополую шляпу и используйте солнцезащитный крем и бальзам для губ с солнцезащитным фактором (SPF) не менее 30.
Плохое питание было связано с РПР, хотя не совсем ясно, какие вещества в здоровой пище могут быть ответственны за снижение риска этих раковых заболеваний.
Врачи часто удаляют лейкоплакии или эритроплакии, особенно если биопсия показывает, что они содержат области дисплазии (аномальный рост).
Но удаление областей лейкоплакии или эритроплакии не всегда удерживает кого-то от рака полости рта. Исследования показали, что даже когда эти области полностью удалены, люди с определенными типами эритроплакии и лейкоплакии все еще имеют более высокий риск развития рака в какой-либо другой области их рта.
Получите больше информации о возможностях лечения рака полости рта в Бельгии. Закажите обратный звонок или напишите нам.
Читайте также:

