Новообразование задней небной дужки

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Новообразования среднего отдела глотки составляют, по данным разных авторов, от 0,5 до 5% всех опухолей человека. Как и новообразования других локализаций, опухолевые поражения ротоглотки деляг на опухолеподобные образования и истинные опухоли. Истинные опухоли могут быть доброкачественными и злокачественными.
Их диагностируют в 1,5-2 раза чаще, чем злокачественные. Из доброкачественных опухолей наиболее распространены папилломы. Они часто локализуются па нёбных дужках, миндалинах, слизистой оболочке мягкого нёба и редко па задней стенке глотки. Папилломы глотки - это единичные образования, диаметр которых редко превышает 1 см.
Папиллому среди доброкачественных опухолей глотки встречают довольно часто. Плоскоклеточные папилломы нёбных дужек, миндалин, язычка и свободного края мягкого нёба, как правило, единичны.
Папиллома - образование с сероватым оттенком, неровными краями и зернистой поверхностью, подвижное, поскольку чаще всего оно имеет тонкое основание (ножку). Слизистая оболочка вокруг папилломы не изменена.
Окончательный диагноз устанавливают на основании результатов гистологического исследования.
Частая опухоль ротоглотки - гемангиома. Она имеет много разновидностей, но в среднем отделе глотки преобладают кавернозные диффузные и глубокие капиллярные гемангиомы. Значительно реже можно встретить ветвистые венозные или артериальные сосудистые опухоли.
Гемангиому в среднем отделе глотки встречают несколько реже, чем папиллому.
Глубокая капиллярная гемангиома покрыта неизменённой слизистой оболочкой, контуры её нечёткие
По внешнему виду опухоль трудно отличить от невриномы и других новообразований, локализующихся ви толще тканей. Кавернозная и венозная гемангиомы чаще всего расположены поверхностно. Они синюшные, поверхность этих опухолей бугристая, консистенции мягкая. Инкапсулированные кавернозные гемангиомы имеют четкие границы. Ветвистаяартериальная гемангиома, как правило, пульсирует, и эта пульсации заметна при фарингоскопии. Поверхность опухоли может быть бугристой. Артериальную гемангиому необходимо дифференцировать в первую очередь от аневризмы (с помощью ангиографии).
Границы гемангиомы определить трудно. Это связано с тем, что опухоль распространяется не только по поверхности, но и в глубь тканей, нередко достигая сосудисто-нервного пучка шеи. заполняя зачелюстную область или возникая в виде припухлости, чаще кпереди от грудино-ключично-сосцевидной мышцы.
Смешанную опухоль обнаруживают в среднем отделе глотки так же часто, как и гемангиому. Развивается она из малых слюнных желёз. По частоте возникновения это новообразование уступает лишь папилломе. В связи с большим полиморфизмом её принято называть смешанной опухолью или полиморфной аденомой. В ротоглотке смешанная опухоль может локализоваться в толще мягкого нёба, на боковой и, реже, задней стенках среднего отдела глотки. Поскольку опухоль возникает и развивается в глубине тканей, на поверхности стенок глотки она видна в виде хорошо очерченной припухлости плотной консистенции, безболезненной при пальпации, с неровной поверхностью. Слизистая оболочка над опухолью не изменена. По внешнему виду отличить смешанную опухоль от других новообразований данной локализации (невринома, нейрофиброма, аденома) не представляется возможным. Окончательный диагноз устанавливают на основании результатов гистологического исследования.
Такие опухоли, как липома, лимфангиома и др., в среднем отделе глотки встречают редко. Из этих опухолей лишь остеому можно диагностировать без гистологического исследования. Она рентгеноконтрастна, однако окончательный диагноз все же устанавливают на основании результатов гистологического исследования, позволяющего определить морфологическую структуру опухолевого очага.
Симптомы доброкачественных опухолей ротоглотки
Клинические симптомы доброкачественных опухолей среднего отдела глотки не отличаются большим разнообразием. Как опухолеподобные образования, так и доброкачественные опухоли в течение определённого времени, на протяжении нескольких лет. ничем себя не проявляют. У 20-25% больных доброкачественные новообразования глотки обнаруживают случайно.
У большинства больных с новообразованиями ротоглотки первыми признаками заболевания служат ощущение инородного тела в глотке, першение или другие парестезии. Нередко больные жалуются на сухость в глотке, а иногда и на несильную боль по утрам при глотании слюны ("пустой глоток").
Такие новообразования, как папилломы, фибромы, кисты, локализующиеся на небных дужках или миндалинах, годами могут не вызывать никаких симптомов; лишь при достижении опухолью больших размеров (1,5-2 см в диаметре) возникает ощущение инородного тела в глотке. Дисфагия более характерна для опухолей мягкого неба. Нарушение герметичности носоглотки во время глотка приводит к расстройству акта глотания, попаданию жидкой пищи в нос. Такие больные иногда гнусавят. Ощущение инородного тела в глотке и другие парестезии очень рано появляются при новообразованиях корня языка и валлекул. Эти опухоли могут вызвать затруднения при глотании, в том числе попёрхивание при приёме жидкой пищи.
Болевые ощущения для доброкачественных новообразований ротоглотки нехарактерны. Боли при глотании или независимо от глотания могут возникать при невриномах, нейрофибромах и очень редко - при изъязвивщихся сосудистых опухолях.
Кровотечении и примесь крови в мокроте и слюне характерны лишь для гемангиом, а также для изъязвившим и распадающихся злокачественных опухолей.
Диагностика доброкачественных опухолей ротоглотки
В диагностике новообразований ЛОР-органов вообще и ротоглотки в частности немаловажное значение имеет тщательно собранный анамнез. Из анамнестических данных важны сведения о возрасте больного, вредных привычках, порядке возникновения симптомов. Для опухолей характерно неуклонное нарастание симптоматики.
В ранней диагностике большое значение имеет онкологическая настороженность врачей поликлиник. Очень важно своевременно заподозрить опухоль и провести целенаправленное обследование, причём лишь самое необходимое и информативное, чтобы не терять времени. Продолжительность периода от первого обращения больного до установления диагноза и начала лечении должна быть минимальной. Нередко в поликлиниках, а особенно в онкологических диспансерах при подозрении на опухоль больному назначают ряд исследований. Только при получения результатов многочисленных исследований берут мазок-отпечаток, для цитологического или кусочек ткани для гистологического исследования, в то время как эти манипуляции можно было выполнить одними из первых, сократив тем самым продолжительность периода обследовании и установления диагноза на 10-12 дней.
Основной метод исследования глотки - фарингоскопия. Она позволяет определить локализацию опухолевого очага, внешний вид новообразования, подвижность отдельных фрагментов глотки.
Как вспомогательные методы исследования при гемангиомах могут бы и, использованы ангиография, радионуклидное исследование и КТ. Наиболее информативна ангиография, позволяющая определить сосуды, из которых опухоль получает кровь. В капиллярной фазе ангиографии чётко видны контуры капиллярных гемангиом. Кавернозные и венозные гемангиомы лучше видны в венозной, а ветвистые артериальные гемангиомы - в артериальной фазе ангиографии. Диагноз гемангиомы, как правило, устанавливают без гистологического исследования, поскольку биопсия может вызвать интенсивное кровотечение. Гистологическую структуру опухоли узнают чаще всего после хирургического вмешательства.

[1], [2], [3], [4], [5], [6], [7], [8]
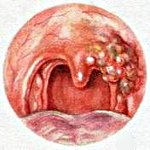
Доброкачественные опухоли глотки — имеющее различное происхождение опухолевые образования, локализующиеся на слизистой глотки, не склонные к злокачественному росту и метастазированию. К доброкачественным опухолям глотки относят ангиому, фиброму, тератому, аденому, невриному, липому, папиллому, нейрофиброму, кисты и плазмоцитому. Клиническая картина доброкачественных опухолей глотки складывается из жалоб пациента на нарушение носового дыхания, першение в горле, затруднения глотания, изменение голоса и визуализации новообразования при осмотре глотки. Диагностика доброкачественных опухолей глотки проводится отоларингологом или онкологом в ходе фарингоскопии и риноскопии. Лечение доброкачественных опухолей глотки заключается в основном в удалении образования путем хирургического иссечения, пересечения ножки, склерозирования, диатермокоагуляции и пр.
- Симптомы
- Папилломы
- Фибромы
- Тератомы
- Ангиомы
- Аденомы
- Циллиндромы
- Нейрогенные образования
- Кисты глотки
- Экстрамедуллярная плазмоцитома
- Диагностика
- Лечение
- Цены на лечение
Общие сведения
Среди опухолей глотки доброкачественные образования встречаются в 10 раз чаще, чем злокачественные. Согласно статистическим данным, которыми располагает отечественная отоларингология, среди пациентов с доброкачественными опухолями глотки преобладают мужчины в возрасте от 20 до 45 лет. С другой стороны, доброкачественные опухоли глотки могут встречаться в любом возрастном периоде и даже носить врожденный характер.
К факторам риска развития доброкачественных опухолей глотки относят хронические внешние воздействия, неблагоприятно сказывающиеся на слизистой глотки (курение, частый прием спиртного, регулярное вдыхание пыли и пр.), недостаточную гигиену полости рта, наследственную предрасположенность, длительно протекающие воспалительные заболевания носоглотки (хронический тонзиллит, фарингит, назофарингит, аденоиды). По мнению клиницистов именно эти факторы способны вызвать избыточный рост и размножение клеток, которые приводят к образованию доброкачественных опухолей глотки.

Симптомы
Общими симптомами, которые в той или иной степени могут наблюдаться при любой из доброкачественных опухолей глотки, являются: першение в горле, ощущение инородного тела в глотке, затруднение носового дыхания и гнусавый оттенок голоса. При доброкачественных опухолях глотки возможно появление катаральных явлений: покраснения и некоторой отечности небных дужек и задней стенки глотки. Клиническая картина доброкачественной опухоли глотки имеет свои особенности в зависимости от вида новообразования.
Доброкачественные опухоли глотки, причиной которых может быть вирус папилломы человека, обуславливающий также возникновение бородавок, остроконечных кондилом и папиллом других областей. Папилломы представляют собой узелки, покрытые сосочкообразными выростами. Эти доброкачественные опухоли глотки располагаются на узкой или широкой ножке, могут быть множественными и сочетаться с папилломами гортани.
Различают мягкие папилломы, имеющие рыхлую консистенцию, и твердые папилломы — плотные образования сероватой окраски. Мягкие папилломы склонны рецидивировать, могут кровоточить и прорастать в рядом расположенные ткани, иногда исчезают сами по себе. Твердые папилломы обычно не дают рецидивов и не кровоточат. Отдельно выделяют папилломатоз глотки — поражение папилломами целых участков слизистой.
Обычно имеют округлую форму, розовую или красную окраску и располагаются на широком основании. Их поверхность может быть гладкой или бугристой, она легко кровоточит при прикосновении. По плотности этот вид доброкачественных опухолей глотки может достигать консистенции хряща. При этом наиболее плотным участком опухоли является ее основание. Микроскопически фибромы представляют собой соединительную ткань с множеством эластических волокон и кровеносных сосудов.
Хотя фибромы являются доброкачественными опухолями глотки, они характеризуются злокачественным течением, поскольку часто обладают интенсивным ростом с прорастанием в окружающие ткани. Значительное увеличение размеров опухоли может вызвать нарушение носового дыхания, затруднение глотания, появление стенотического дыхания. Инвазивный рост фибромы с разрушением соседних с ней тканей может привести к развитию массивного кровотечения. Прорастая в полость носа опухоль вызывает нарушение обоняния, в полость глазницы — смещение глазного яблока и экзофтальм, в слуховую трубу — тугоухость.
Инфильтрация опухолью костных структур приводит к деформации лица. Самым грозным осложнением этих доброкачественных опухолей глотки является прорастание в структуры головного мозга, что приводит к возникновению менингита, нарушению мозгового кровообращения, поражению черепно-мозговых нервов и другим патологическим изменениям.
Врожденные доброкачественные опухоли глотки, появляющиеся в результате нарушений в развитии эмбриона. Наиболее распространенной тератомой является волосатый полип глотки, имеющий вид округлого выроста на ножке, покрытого пушковыми волосиками.
Доброкачественные опухоли глотки, берущие свое начало из лимфатических (лимфангиомы) или кровеносных сосудов (гемангиомы). Возникают на миндалинах, мягком небе, у корня языка, на боковой или задней поверхности глотки. Ангиомы глотки нередко характеризуются быстрым ростом с прорастанием в окружающие ткани. Лимфангиомы имеют желтоватый цвет и заполнены лимфой, могут быть многокамерными. Гемангиомы отличаются красным или синюшным цветом, склонны к кровотечениям.
Редко встречающиеся доброкачественные опухоли глотки, располагающиеся в различных ее областях. Представляют собой узлы студенистой консистенции, покрытые капсулой. Узлы имеют широкое основание. Их размер варьирует от 0,5 до 2 см. Аденомы бывают розового, серого или коричневого цвета. Микроскопически эти доброкачественные опухоли глотки состоят из атипичных желез слизистой, в просвете которых определяется слизь, гной и слущенные клетки.
Отдельный вид аденом глотки, берущий свое начало из эпителия слюнных желез. Макроскопически эти доброкачественные опухоли глотки похожи на узел. Они не всегда имеют правильную форму и зачастую нечетко отграничены от соседних тканей. Размер циллиндром редко превышает 3 см. При микроскопическом исследовании обнаруживаются состоящие из пластинчатых клеток дольки и разделяющие их прослойки фиброзной ткани.
Невринома, нейрофиброма — достаточно редкие доброкачественные опухоли глотки, обычно локализующиеся в области ее боковой или задней стенки. Невриномы глотки представлены инкапсулированными узлами веретенообразной или овальной формы. Имеют гладкую поверхность и покрыты неизмененной слизистой оболочкой. Изъязвления или кровоточивость отсутствуют.
Подразделяются на ретенционные и дермоидные. Ретенционные кисты — доброкачественные опухоли глотки, проявляющиеся клинически лишь при достижении значительных размеров, когда они могут привести к асфиксии. Отличаются шаровидной формой и податливыми тонкими стенками. Дермоидные кисты являются врожденными доброкачественными опухолями глотки.
Является пограничной опухолью глотки, поскольку наблюдались случаи ее злокачественного течения с метастазированием в лимфоузлы. Имеет вид одиночного или множественных эластичных узлов с широкими основаниями. В процессе роста достигает более 3-х см в диаметре. Микроскопически эта доброкачественная опухоль глотки состоит из полиморфно-клеточного инфильтрата, в состав которого входит большое количества плазмоцитов.
Диагностика
Доброкачественные опухоли глотки диагностируются отоларингологом в ходе фарингоскопии. Для исключения злокачественного характера выявленного образования дополнительно рекомендована консультация онколога. С целью определения распространенности опухолевого процесса пациентам с доброкачественными опухолями глотки проводится риноскопия, микроларингоскопия, отоскопия, исследование слуха (аудиометрия), консультация офтальмолога с офтальмоскопией, рентгенография и КТ черепа, МРТ головного мозга. При выявлении прорастания опухоли в структуры головного мозга необходима консультация невролога и нейрохирурга. В сложных диагностических случаях возможна эндоскопическая биопсия доброкачественной опухоли глотки. Однако чаще всего гистологическое исследование проводится на материале, полученном в результате хирургического удаления доброкачественной опухоли глотки.
Доброкачественные опухоли глотки дифференцируют от злокачественных опухолей, лимфогрануломатоза, актиномикоза, склеромы и инородных тел глотки.
Лечение
Поскольку доброкачественные опухоли глотки по мере своего роста приводят к нарушению дыхания и глотания, целесообразным является их плановое удаление. Доброкачественные опухоли глотки небольшого размера оперируют внутриглоточным доступом с применением местного обезболивания. При фибромах, нейрогенных опухолях или кистах производят разрез у их основания, через который вылущивают опухоль вместе с капсулой. Тератомы глотки удаляют после перевязки и пересечения их ножки.
Удаление папиллом осуществляется конхотомом, после чего основание опухоли прижигают гальваноакустикой. Участки слизистой, пораженные папилломатозом, подвергают глубокому криовоздействию. В отношении сосудистых доброкачественных опухолей глотки применяют склерозирование или диатермокоагуляцию. Доброкачественные опухоли глотки большого размера, прорастающие в окружающие ткани, требуют проведения операции под общим наркозом путем боковой фаринготомии. При этом предварительно производят трахеостомию.
Ротоглотка
Ротоглотка является как бы продолжением полости рта. Границей между ними служит линия, проведенная по передним нёбным дужкам, валикообразным сосочкам языка, по границе мягкого и твердого нёба. Верхней границей ротоглотки является горизонтальная плоскость, проходящая на уровне твердого нёба, нижней — горизонтальная плоскость, расположенная на уровне высшей точки свободного края надгортанника.
Анатомические области и части ротоглотки:
1) передняя стенка (язычно-надгортанная область):
а) корень языка (задняя часть языка до валикообразных
сосочков или задняя треть), правая и левая половины;
б) валлекулы;
2) боковая стенка:
а) нёбная миндалина;
б) передняя и задняя нёбные дужки;
в) язычно-миндалиновая борозда;
г) боковая стенка глотки;
3) задняя стенка;
4) верхняя стенка:
а) нижняя поверхность мягкого нёба;
б) язычок мягкого нёба.
В ротоглотке, как и в других ее отделах, встречаются доброкачественные и злокачественные опухолеподобные образования
Доброкачественные опухоли ротоглотки
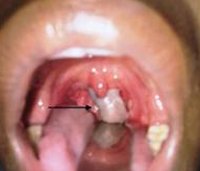
Из доброкачественных новообразований наиболее часто наблюдаются папилломы — эластичные мелкобугристые образования размером 0,5—1 см на ножке или широком основании, обычно локализующиеся на нёбных дужках, миндалинах, мягком нёбе. Часто в ротоглотке наблюдаются и различные гемангиомы.
Злокачественные опухоли ротоглотки
Среди злокачественных новообразований в ротоглотке встречаются раки, лимфоэпителиомы и различные виды неходжкинских лимфом.
Для раков ротоглотки характерен быстрый инфильтративный рост с изъязвлением и раннее регионарное метастазирование (50—60%).
Рак нёбных миндалин и дужек — наиболее частое новообразование ротоглотки (60—70%). В раннем периоде развития опухоли протекают бессимптомно. К врачу больные обычно обращаются с жалобами на неудобства при глотании и боль, что интерпретируется как ангина с проведением соответствующего лечения.
При осмотре отмечают, что миндалина увеличена, гиперемирована, инфильтрирована, быстро изъязвляется. Инфильтрат может распространяться на окружающие ткани (мягкое нёбо, язык, дужки). По мере роста боль усиливается, изъязвление увеличивается. У большей части больных уже при первом обращении к врачу имеются метастазы на шее или в подчелюстной области (30% больных обращается с жалобами на метастазы).
Рак корня языка и валлекул по частоте занимает 2-е место после нёбной миндалины (15—20%). Проявляется чувством неудобства при глотании, болью, нарушением подвижности языка. В случае распространения опухоли на надгортанник появляется поперхивание, но могут отмечаться жалобы и на наличие метастаза на шее, так как опухоль тоже рано метастазирует. Доброкачественные образования корня языка (гиперплазия), а также цилиндромы и лимфомы обычно растут экзофитно. Диагностируются эти опухоли при непрямой ларингоскопии или при пальпаторном исследовании.
Рак задней и боковой стенок глотки и мягкого нёба наблюдается редко. Часто начинается по типу гранулезного фарингита — экзофитное, гладкое с неизменной слизистой образование размером до 1 см. В это время больные жалуются на чувство инородного тела в глотке и боли. Позднее опухоль изъязвляется и быстро распространяется вдоль задней или боковой стенок ротоглотки, а также на другие образования, окружающие опухоль. Рак мягкого нёба чаще локализуется по его свободному краю, быстро изъязвляется, вызывая боль. Дальнейший рост опухоли приводит к появлению гнусавости и нарушению подвижности мягкого нёба. Для правильной оценки распространенности опухоли обязательна задняя риноскопия.
Рак задней стенки глотки и мягкого нёба достаточно хорошо поддается лучевому и химиолучевому лечению.
Лимфоэпителиома и лимфомы возникают в местах скопления лимфаденоидной ткани ротоглотки и по виду напоминают гипертрофию нёбной или язычной миндалин. Это эластичные, экзофитно и быстро растущие образования. Они поздно изъязвляются, склонны к раннему метастазированию и генерализации. Встречаются реже, чем рак. При лимфомах больные обычно обращаются с жалобами на чувство инородного тела в глотке, затруднение глотания, часть пациентов сами обнаруживают у себя опухоль во рту или метастазы на шее.
Классификация опухоли ротоглотки
В настоящее время применима ΤΝΜ-классификция.
- Т1 — опухоль до 2 см в наибольшем измерении.
- Т2 — опухоль до 4 см в наибольшем измерении.
- ТЗ — опухоль более 4 см в наибольшем измерении.
- Т4a — опухоль распространяется на соседние структуры: глубокие мышцы языка (подбородочно-язычную, подъязычно-язычную, нёбно-язычную и шилоязычную), медиальную пластинку крыловидного отростка основной кости, нижнюю челюсть, твердое нёбо, гортань.
- Т4b — опухоль распространяется на крыловидные мышцы, крыловидные отростки основной кости, латеральную стенку носоглотки, основание черепа или на стенку сонной артерии.
Примечание. N — регионарные лимфатические узлы; М — отдаленные метастазы; G — гистопатологическая дифференцировка.
Диагностика опухоли ротоглотки
Проводят следующие диагностические мероприятия:
- пальпация лимфатических узлов подчелюстной области и шеи с двух сторон (от сосцевидного отростка до ключицы);
- орофарингоскопия, ларинго- и гипофарингоскопия (зеркальная эндоскопия);
- осмотр носоглотки;
- обязательно пальпаторное исследование тела и корня языка, обеих миндалин и боковых стенок глотки;
- биопсия или пункция опухоли и пункция метастазов;
- рентгенологическое исследование органов грудной клетки;
- УЗИ шеи;
- общий анализ крови, определение группы крови и Rh- фактора, анализ крови на RW и глюкозу, общий анализ мочи;
- гастроскопия;
- ЭКГ.
Диагностика опухолей ротоглотки не должна вызывать затруднений, так как опухоль доступна для осмотра и пальпации. Однако на начальных стадиях заболевания визуальная диагностика несколько затруднена и больше информации дает пальпаторное исследование, при котором определяются асимметричные очаги уплотнения. В последующем опухоль изъязвляется, усиливается боль, появляется тризм.
При раке корня языка и валлекул, из-за трудности визуального осмотра этой части, обязательна зеркальная гипофарингоскопия и пальпация. Для правильной оценки распространенности рака мягкого нёба необходимо проведение задней риноскопии, чтобы осмотреть заднюю поверхность мягкого нёба и исключить распространение опухоли.
Лечение опухоли ротоглотки
Общие принципы лечения. Начальные формы рака ротоглотки можно одинаково эффективно лечить лучевым, химиолучевым и комбинированным методами. Лучевое лечение первичного очага осуществляется и с помощью брахитерапии.
При недостаточной резорбции опухоли после 40 Гр больным производится электрорезекция.
При более распространенных процессах (т.е. при прорастании опухолей в соседние анатомические части, ТЗ—Т4) лечение следует начинать с неоадъювантной полихимиотерапии с последующим облучением (40— 50 Гр). После предоперационного облучения производится резекция пораженных тканей и послеоперационное облучение.
При наличии регионарных метастазов, не регрессировавших после лучевого лечения, выполняется радикальная шейная диссекция (операция Крайля) с тканями подчелюстной области. Лимфоэпителиома и лимфомы подлежат химиолучевому лечению.
После проведенного лечения все больные нуждаются в регулярном и тщательном наблюдении.
- первые полгода — ежемесячно;
- вторые полгода — через 1,5—2 месяца;
- второй год — через 3—4 месяца;
- третий — пятый годы — через 4—6 месяцев;
- после пяти лет — через 6—12 месяцев.
При соблюдении указанных сроков рецидивы опухоли и регионарные метастазы будут своевременно обнаружены и станет возможным выполнение хирургического вмешательства в необходимом объеме.
Объем обследования:
- пальпация подчелюстной области и шеи;
- орофарингоскопия;
- передняя и задняя риноскопия;
- УЗИ шеи;
- рентгенологическое исследование органов грудной клетки;
- томография придаточных пазух или КТ.
Существует несколько небных дужек. К ним относят: переднюю, небно-язычную, заднюю, небно-глоточную. Между дужками формируются ниши, в которых находятся небные миндалины (правая и левая). На задней стенке глотки заложены скопления лимфоидной ткани в виде зерен или гранул. При развитии многих вирусных заболеваний возникает сильная боль в горле. Существует несколько распространенных болезней, которые провоцируют появление неприятного симптома.
Боль в горле - это один из самых неприятных симптомов, который доставляет человеку сильный дискомфорт. В частых случаях люди не обращают внимания на такое недомогание, занимаются самолечением. К большому сожалению, многие не знают, что болезненность небных дужек может возникнуть по причине развития заболевания. Поэтому важно своевременно обратиться к врачу и пройти тщательное медицинское обследование, поскольку некоторые патологии опасны для здоровья.
Разновидности болезней
Болеть небные дужки и горло могут по нескольким причинам. Чаще всего сильная слабость в гортани возникает по причине внедрения в организм бактериальной или вирусной инфекции. В случае грибкового поражения или образования опухолей может возникнуть этот симптом. При возникновении аллергии раздражается слизистая оболочка горла и возникают неприятные ощущения. Слишком сухой воздух часто провоцирует появление кашля и болезненных ощущений в гортани.
Инфекционная болезнь
Существует несколько разновидностей инфекционных заболеваний. К ним относят:
- Вирусная болезнь. К вирусной болезни можно отнести грипп, ОРВИ, корь и ветряную оспу. Боль в горле появляется не столь часто. При возникновении этих болезней часто воспаляется, першит и болит горло. При появлении инфекционного мононуклеоза возникает сильная боль в горле. Небные дужки могут воспалиться. Любое вирусное заболевание горла имеет схожую клиническую картину. Если боль в горле возникла по причине вирусного поражения, то у человека возникает слабость, головная боль и повышается температура тела, но незначительно. При ОРВИ у человека появляется сильный насморк и кашель. Мононуклеоз - это опасная болезнь, которая характеризуется сильным воспалительным процессом в области печени и селезенки. По этой причине часто увеличиваются лимфоузлы.
- Бактериальная болезнь. Ангина - это одна из самых распространенных бактериальных болезней. По причине внедрения в организм стрептококка или хламидий развивается данная патология. Скарлатина и туберкулезная палочка часто провоцируют появление болей в горле. При возникновении эпиглоттита возникают сильные болезненные ощущения в горле у маленьких детей в возрасте до трех лет. Это заболевание опасно для жизни, поскольку может нарушиться проходимость органов дыхания. Скарлатина и дифтерия в наше время встречаются нечасто. В том случае, если возник дискомфорт в горле и появилась сильная слабость, важно немедленно обратиться к терапевту, поскольку это может свидетельствовать о том, что развивается серьезная болезнь. К общим симптомам бактериального заболевания горла относятся: быстрая утомляемость, дискомфорт, першение в горле. Если сделать фото небных дужек при этой болезни, то можно будет на них увидеть, что они отекшие. Температура тела в таком случае поднимается до 39 градусов.
- Грибковая болезнь. В том случае, если размножаются дрожжеподобные и плесневые грибы, возникает сильная болезненность в горле. Грибковое заболевание горла проявляется в виде фарингита или ларингита. При возникновении болезни слизистая оболочка и небно-язычная дужка покрыты белым налетом. Возникает сильная боль в горле, но температура тела не повышается. Микоз возникает по причине ослабленного иммунитета и авитаминоза. Если человек долгое время лечился антибиотиком или гормональным препаратом, то это плохо влияет на защитную функцию организма. Не менее важно правильно и сбалансированно питаться. В рационе должны присутствовать полезные продукты, которые насыщают организм необходимыми элементами. Грибковая болезнь горла может возникнуть и по причине неполноценного функционирования желудочно-кишечного тракта.

Выявить истинную причину возникновения боли в горле способен только врач после тщательного обследования пациента. Больному необходимо осуществить лабораторные исследования и пройти инструментальные методы диагностики. На основе полученных результатов врач назначит индивидуальный курс лечения, который поможет устранить неприятные симптомы и вылечить основную болезнь.
Опухолевые новообразования
Болезненность в горле и гортани может возникнуть по причине развития опухолей. Опухоль может быть как первичной, так и вторичной. В процессе прогрессирования заболевания у пациента возникает чувство кома в горле. Ощущается инородное тело в гортани. Сиплый, хриплый голос и проблематичное глотание должно стать поводом для беспокойства и немедленного обращения к врачу. Самолечением заниматься запрещено, поскольку это может усугубить течение болезни и привести к летальному исходу.
Выбор метода лечения зависит от основной болезни, которая спровоцировала возникновение болезненных ощущений в горле. Длительность курса лечения определяет лечащий врач.
Чем лечится горло при ОРВИ?
При возникновении ОРВИ не рекомендовано принимать антибиотик, поскольку в таком случае он не улучшит общее состояние пациента. Антибиотики назначают в том случае, если необходимо побороть бактерии. Следует знать, что ОРВИ возникает по причине внедрения в организм вируса. Поэтому необходимо принимать противовирусный препарат и иммуномодулятор.

Чтобы облегчить симптомы болезни, необходимо полоскать горло ромашковым или шалфеевым отваром. Такие настои быстро и эффективно снимут воспаление горла. Используя аптечные средства, можно улучшить общее состояние здоровья. Леденцы с шалфеем и эвкалиптом устранят першение в горле. Не менее важно пить много теплой жидкости. Мед положительно влияет на иммунную систему, устраняет болезненность в области передних небных дужек.
Что поможет при ангине?
При ангине у человека ухудшается общее состояние здоровья, чувствуется боль в суставах. Следует знать, что ангину необходимо лечить антибиотиком. Это заболевание может прогрессировать и привести к развитию осложнений. Поэтому важно своевременно обратиться к врачу и начать лечение. При ангине необходимо полоскать горло шалфеевым отваром, часто пить теплый чай.

Конкретный лекарственный препарат, который поможет устранить неприятный симптом, назначит врач с учетом тяжести болезни и индивидуальных особенностей организма.
Лечим фарингит
Фарингит характеризуется сухостью в горле и сухим кашлем. В процессе лечения важно исключить горячую, острую и кислую пищу, поскольку такие продукты способные раздражать слизистую оболочку горла. Необходимо пить много жидкости, следует полоскать горло раствором "Йодинола". Самолечением заниматься запрещено, поскольку болезнь может перейти в хроническую форму.

Что поможет при ларингите?
При ларингите возникает лающий кашель. Чаще всего диагностируют болезнь у маленьких детей. В положении лежа могут возникнуть проблемы с дыханием, поскольку небно-глоточная дужка в процессе развития заболевания отекает. На начальном этапе развития заболевания кашель сухой. Ларингит также может возникнуть по причине курения или перенапряжения голосовых связок. Используя ингаляции с минеральной водой или "Беродуалом", можно улучшить общее состояние здоровья. Важно контролировать влажность воздуха в комнате.
Заболевание тонзиллит
При тонзиллите ощущается сильная боль в горле. Миндалины увеличиваются, появляется гнойный налет. Возникает заболевание по причине внедрения в организм вируса. Чтобы облегчить боль, необходимо полоскать горло и принимать жаропонижающие препараты (к примеру "Ибупрофен"). Используя содово-соляной раствор, рекомендуется периодически полоскать горло. Это положительно повлияет на общее самочувствие больного, устранит воспаление в области задних небных дужек.
Профилактика заболеваний
Чтобы снизить риск развития заболеваний, необходимо выполнять рекомендации врачей. К ним относят:
- Правильно и сбалансированно питаться. В рационе должны присутствовать продукты, которые содержат витамин C.
- Необходимо увлажнять воздух.
- Регулярно мыть руки.
- Принимать витамины.
- Одеваться по погоде.
- Не курить.
Выполняя все рекомендации врача, можно улучшить общее состояние здоровья и укрепить иммунитет.

Эффективные лекарства от боли в горле
Только врач может назначить лекарственный препарат пациенту в зависимости от выявленной болезни, которая спровоцировала появление неприятного симптома. Среди самых эффективных препаратов выделяют:
- "Лисобакт" - эти таблетки принимают в том случае, если возникла боль в горле по причине перенапряжения голосовых связок. Таблетку необходимо держать во рту до полного растворения. Принимать за несколько часов до приема пищи. Лекарство устранит першение в горле. Если небные дужки красные, то это лекарство поможет снять воспаление.
- От боли в горле часто врачи назначают принимать "Парацетамол" и "Ибупрофен".
- С помощью "Стрепсилса", "Септолете" и "Фарингосепта" можно устранить воспалительный процесс в гортани и снять боль. Эти леденцы обладают бактериостатическими свойствами.
- При хроническом тонзиллите часто врачи назначают "Граммидин". В состав лекарства входят антибиотики.

Перед началом терапии следует посетить врача, который назначит эффективное лекарство. Дозу и длительность курса определяет строго доктор в зависимости от возраста пациента и тяжести болезни. Следует знать, что папиллому небной дужки сможет удалить только врач хирургическим методом.
Читайте также:

