Новообразование периферических нервов и вегетативной нервной системы
Нервные опухоли могут формироваться в периферийной нервной сети в любой части тела. Эти опухоли часто влияют на функцию нерва, вызывая сильные боли у пациентов и приводя к инвалидности.
Подавляющее большинство опухолей периферической нервной системы являются доброкачественными (не раковыми). Некоторые из них вызваны нейрофиброматозом или шванноматозом (генетическим нарушением нервной системы).
Типы опухолей нервов
Существует три основных категории опухолей нервов:
- Нейрофиброма.
- Шваннома.
- Другие злокачественные опухоли (например, нейрофибросаркома).
Шванномы
Это злокачественные опухоли, располагающиеся вдоль периферической нервной системы в организме. Для этих опухолей характерен медленный рост, однако встречаются случаи, когда опухоль прогрессирует, причиняя больному страдания и сильные боли. Например, при шванноме, располагающейся вблизи позвоночника, операция должна быть проведена как можно раньше. Необходимо удалить опухоль, пока она не приняла большие размеры. Характерно, что шванномы могут вырастать до огромных размеров, уродуя лицо, спину, живот и другие части тела человека.
Нейрофибромы
Нейрофибромы – это доброкачественные (не раковые) опухоли, которые поражают нервные волокна. Пациенты с нейрофибромами обычно имеют множество опухолей по всему телу. Обычно рост опухоли связан с потерей неврологических функций, поскольку опухолевая масса сжимает соседний орган и близлежащие ткани.
Нейрофибросаркомы
Раковые опухоли, растущие в тканях, окружающих периферические нервы. Основная причина нейрофибросарком – нейрофиброматоз типа 1 (NF1). Наиболее агрессивные из всех видов опухолей, часто дают метастазы и быстро растут. Раковые клетки нейрофибросарком быстро распространяются по организму, поэтому в случае появления такой опухоли обязательна химиотерапия и лучевая терапия как до, так и после операции.
Периферическая нейропатия
Одним из состояний повреждения нервов, возникающим вследствие раковых опухолей, давящих на нерв, является периферическая нейропатия (или невропатия). Она тяжело поддается лечению, и может возникнуть не только из-за раковой опухоли, но и из-за диабета, заболеваний щитовидной железы, дефицита питательных веществ, а также по причине наследственных заболеваний, таких как болезнь Шарко-Мари-Тута.
В зависимости от того, какие нервы повреждены, могут наблюдаться нарушения функций внутренних органов, частичная утрата чувствительности.
Химиотерапия так же может стать причиной повреждения периферических нервов. Особенно опасны препараты Бортезомиб (Velcade), Платинам (Platinol), оксалиплатин (Eloxatin), карбоплатин (Paraplatin), доцетаксел (Docefrez) и паклитаксела (Таксол). Еще несколько опасных препаратов: Талидомид (Synovir, Thalomid), винкристин (Vincasar), навелбин и винбластин (Velban).
Расстройства, связанные с раком
Паранеопластические расстройства – это редкие состояния, вызванные реакцией иммунной системы на раковые клетки, обычно так же приводят к периферической невропатии. Чаще всего наблюдается у пациентов с раком легких. Часто проявляется болью и сыпью, и может развиться у людей с ослабленной иммунной системой.
Симптомы опухолей нервов, факторы риска
Симптомы, вызванные различными типами опухолей, могут изменяться со временем и отличаться на разных этапах развития злокачественного новообразования. Некоторые пациенты длительное время не испытывают ни малейшего недомогания, однако в целом чаще всего происходит так, что пациент испытывает сильные боли. Кроме того, наблюдаются такие изменения в теле и самочувствии:

Рисунок 1. Невринома слухового нерва
Факторы риска образования опухолей нервов:
- генетическая предрасположенность;
- хронический алкоголизм;
- болезни крови;
- эндокринные и сосудистые нарушения;
- вирус Эпштейна-Барра, синдром Гийена-Барре;
- травма нерва;
- иммунодефицит;
- отравление свинцом;
- пестициды;
- болезни почек;
- крайняя степень стресса.
Диагностика и лечение опухолей нервов
Основными методами диагностики является КТ и МРТ. Компьютерная томография позволяет сформировать трехмерную картину опухоли и определить её границы. Эти данные незаменимы для хирурга, поскольку так он сможет понять, как именно производить удаление опухоли, какие ткани могут быть затронуты.
Нехирургических методов лечения практически нет, однако при неоперабельном состоянии опухоли жизнь пациента в процессе операции гарантированно находится под угрозой, поэтому часто пациенты отказываются от хирургического вмешательства и находятся на поддерживающей (паллиативной) терапии. Обычно в процессе такой терапии врач назначает препараты, уменьшающие боль и специальные препараты для поддержания иммунитета. В безнадежных случаях, когда пациенту остается несколько месяцев или недель, такая терапия ощутимо улучшает качество жизни.
Агрессивные виды опухолей должны удаляться в кратчайшие сроки после диагностирования, поскольку даже пара недель может сыграть решающее значение для выживания пациента и прогноза. Например, шванномы растут медленно, их можно удалить, если с течением времени новообразование будет увеличиваться. А вот нейрофибросаркому удалять необходимо незамедлительно.
Профилактика раковых опухолей периферической нервной системы
Раковые опухоли периферической нервной системы можно контролировать, а можно и полностью не допустить их появления. Как это сделать?
- Улучшение качества питания, постоянное употребление витаминной пищи, масел, злаков, свежих фруктов.
- Употребление витаминов группы В, антиоксидантов (витамина Е).
- Отказ от спиртных напитков.
- Трудотерапия, физические нагрузки, йога, плавание.
- Массаж, расслабляющие процедуры, полноценный отдых.
- Ношение удобной обуви, отказ от сдавливающих ремней, поясов, тесных головных уборов.
- Контроль нервной системы, контроль стресса, ограничение напрягающих психику видеоматериалов.
- Нормальный режим сна, активный отдых.
По материалам:
The Johns Hopkins University, The Johns Hopkins Hospital, and Johns Hopkins Health System.
2005-2015 American Society of Clinical Oncology (ASCO)
David S. Geller, MD
Mark Gebhardt, MD
Аmerican Cancer Society, Inc
1998-2015 Mayo Foundation for Medical Education and Research
Columbia University Department of Neurological Surgery
Опухоли периферических нервов — опухолевые новообразования, поражающие ствол или оболочки нервов периферической нервной системы. Клинически проявляются парестезиями, болью, нарушением функции нерва (онемением и мышечной слабостью в зоне его иннервации). Диагностика включает клинический и неврологический осмотр, УЗИ, МРТ, электрофизиологические исследования. По показаниям проводится вылущивание опухоли или ее удаление вместе с участком нерва. При выявлении злокачественного характера новообразования оно удаляется вместе с нервным стволом в пределах интактных тканей.
- Причины опухолей периферических нервов
- Симптомы опухолей периферических нервов
- Основные виды опухолей периферических нервов
- Диагностика опухолей периферических нервов
- Лечение опухолей периферических нервов
- Цены на лечение
Общие сведения
Опухоли периферических нервов — достаточно редкая патология нервной системы. Встречаются у лиц любого возраста, чаще у взрослых. Наиболее распространены опухоли серединного, локтевого, бедренного и малоберцового нервов. В неврологии и онконейрохирургии основополагающим является разделение новообразований периферических нервных стволов на доброкачественные и злокачественные. Доброкачественными являются нейрофиброма, невринома (шваннома), перинейрома, злокачественными — нейрогенная саркома (злокачественная шваннома). Нейрофибромы зачастую носят множественный характер. В 50% случаев они ассоциированы с нейрофиброматозом Реклингхаузена. В отдельных случаях доброкачественные опухоли периферических нервов могут брать начало в жировых клетках (липомы) и в сосудах (ангиомы) эпиневрия. От опухолевых образований нервных стволов следует отличать интраневральный ганглий (ганглион, псевдоопухолевую кисту) нерва, представляющий собой внутриневральное скопление муцинозной жидкости, заключенное в плотную оболочку.
Периферические нервные стволы состоят из нервных волокон, каждое из которых покрыто слоем шванновских клеток. Нервные волокна внутри периферического нерва сгруппированы в отдельные пучки, окруженные соединительнотканной оболочкой - периневрием. Между пучками находится эпиневрий, представляющий собой рыхлую соединительнотканную структуру с расположенными в ней сосудами и скоплениями жировых клеток. Снаружи нервный ствол покрывает эпиневральная оболочка. Анатомически нервные волокна представляют собой отростки нейронов, расположенных в спинном мозге или нервных ганглиях. Сами нейроны в процессе своего развития утрачивают способность к восстановлению, но их отростки способны регенерировать. Таким образом, если тело нейрона сохранно и нервное волокно не имеет препятствий для роста, оно способно восстановиться.
В состав одного периферического нерва входят как безмиелиновые, так и миелиновые (мякотные) волокна. Последние имеют т. н. миелиновую оболочку, образованную слоями миелина, многослойно обворачивающими нервное волокно подобно рулону. Основная функция волокон — это проведение нервных импульсов, аналогично тому, как электрический ток движется по проводам. По миелиновым волокнам импульс проходит в 2-4 раза быстрее, чем по безмиелиновым. Если импульсы идут от центра к периферии, то такое волокно носит название эфферентное (двигательное), если импульсы проходят в обратную сторону, то волокно называется афферентное (чувствительное). Нервные стволы могут состоять только из афферентных или только из эфферентных волокон, но чаще они бывают смешанными.

Причины опухолей периферических нервов
Новообразования периферических нервных стволов возникают как результат бесконтрольного деления клеток различных тканей, входящих в структуру нерва. Так, невринома берет свое начало в шванновских клетках оболочки нервных волокон, нейрофиброма — в клетках соединительной ткани эпи- и периневрия, липома — в жировых клетках эпиневрия. Причины опухолевой трансформации нормально функционирующих клеток нервных стволов точно не известны. Предполагают онкогенное влияние радиации и хронического воздействия некоторых химических соединений, а также загрязненности окружающей среды. Ряд исследователей указывает на роль биологического фактора — онкогенного воздействия на организм отдельных вирусов. Кроме того, имеет значение пониженный фон противоопухолевой защиты организма. Провоцирующим триггером может выступать повреждение нерва вследствие травмы. Нельзя исключить и наследственно детерминированную предрасположенность к возникновению опухолей. Установлено, что у пациентов с нейрофибромами и болезнью Реклингхаузена имеются генные мутации в хромосоме 22, обуславливающие недостаточность фактора, ингибирующего опухолевую трансформацию шванновских клеток.
Симптомы опухолей периферических нервов
На ранних стадиях своего развития опухоли периферических нервов обычно имеют субклиническое течение. Типично медленное развитие опухолевого процесса. При поражении мелких ответвлений нервных стволов клинические проявления могут вообще отсутствовать.
Злокачественные опухоли периферических нервов характеризуются интенсивным болевым синдромом, усиливающимся при перкуссии и пальпации по ходу нерва. В зоне иннервации пораженного злокачественной опухолью нервного ствола отмечается неврологический дефицит — снижение силы иннервируемых мышц (парез), гипестезия (чувство онемения и сниженная болевая чувствительность кожи), трофические изменения (бледность, истончение, похолодание, повышенная ранимость кожи). При злокачественном характере новообразования нерва оно плотно спаяно с прилежащими тканями и не смещается относительно них.
Нейрофиброма — доброкачественное новообразование, развивающееся из фиброцитов соединительнотканных структур нервного ствола. Опухоль может быть единичной или множественной (чаще при нейрофиброматозе). Плексиформные нейрофибромы широко инфильтрируют ствол нерва и прилежащие ткани. Такие опухоли наиболее часто встречаются при болезни Реклингхаузена 1-го типа. В 5% случаев плексиформная нейрофиброма претерпевает злокачественную трансформацию.
Невринома (шваннома) — новообразование, берущее начало из шванновских клеток нерва. Чаще наблюдается в возрастном периоде от 30 до 60 лет. Представляет собой округлое утолщение нервного ствола. Обычно имеет единичный характер и медленный рост. Крайне редко отмечается малигнизация с возникновением нейрогенной саркомы.
Перинейрома (периневрома) — редкая доброкачественная опухоль из клеток периневрия. Имеет вид единичного или мультифокального утолщения нерва, протяженностью до 10 см.
Липома — не нейрогенная доброкачественная опухоль, развивающаяся из жировой ткани эпиневрия. Чаще встречается среди лиц, страдающих ожирением. Имеет желтую окраску и плотно срастается с нервным стволом. Не малигнизируется.
Нейрогенная саркома (нейрофибросаркома, злокачественная шваннома) — злокачественная опухоль из оболочек нерва, составляет 6,7% от общего числа сарком мягких тканей. По микроскопическому строению схожа с фибросаркомой. Более подвержены заболеванию лица мужского пола и среднего возраста. Нейрогенная саркома локализуется преимущественно на периферических нервах конечностей, реже — на шее. Редко метастазирует (примерно в 12-15% случаев). Наиболее типичны метастазы в легкие и лимфатические узлы. По микроскопическим особенностям выделяют железистый, меланоцитарный, эпителиоидный вариант опухоли.
Диагностика опухолей периферических нервов
В случае локализации опухоли в доступном для пальпирования месте предположительный диагноз может быть определен неврологом после проведенного осмотра. Для его уточнения, а также в случае глубокого расположения новообразования необходимо УЗИ, МРТ мягких тканей. В случае опухоли на УЗИ обнаруживается округлое или веретенообразное образование, локализующееся внутри нервного ствола или тесно связанное с ним.
Невриномы характеризуются ровным контуром, пониженной эхогенностью, неоднородностью структуры; при длительном существовании могут содержать кисты и кальцификаты. Нейрофибромы отличаются более однородной структурой, могут иметь волнистый контур. МРТ позволяет более точно и детально визуализировать опухоль, определить ее границы.
С целью оценки степени нарушения проведения нервных импульсов по пораженному участку нерва осуществляется электронейрография. Пункционная биопсия опухоли периферических нервов не проводится, поскольку провоцирует ускоренный рост и малигнизацию новообразования. Гистологическое исследование возможно при взятии образца ткани опухоли во время операции по ее удалению.
Лечение опухолей периферических нервов
Основным способом лечения новообразований периферических нервных стволов является радикальное хирургическое удаление опухоли. Однако, учитывая частое рецидивирование таких образований и травматичность оперативного вмешательства, нейрохирург рекомендует операцию только при наличии показаний. К последним относятся интенсивный болевой синдром, выраженное нарушение проводимости по пораженному нерву, сдавление опухолью сосудистого пучка, приводящее к ишемии конечности. Решение об операции в случае нейрофиброматоза Реклингхаузена чаще отрицательное, поскольку удаление нейрофибромы зачастую приводит к ее рецидиву и провоцирует рост других имеющихся опухолей.
Оперативные вмешательства в отношении доброкачественных новообразований подразделяются на 3 метода: вылущивание опухоли, ее резекция вместе с участком нервного ствола, краевая резекция нерва с опухолью. Последние два метода проводятся с наложением шва нерва. В ряде случаев образование большого дефекта при иссечении участка нервного ствола делает невозможным выполнение эпиневрального шва и требует проведения пластики нерва. При признаках злокачественности образования (отсутствие границ между опухолью и пучками нервных волокон, невозможность определить оболочки нерва), подтвержденных результатами интраоперационной экспресс-биопсии, проводится иссечение нерва с опухолью до границы здоровых тканей. В запущенных случаях может потребоваться ампутация конечности.
Опухоли вегетативной нервной системы развиваются из разной зрелости ганглиозных клеток (симпатогонии, симпатобласты, ганглионейроциты) симпатических ганглиев, а также из клеток нехромаффинных параганглиев (гломусов), генетически связанных с симпатической нервной системой. Сюда относятся доб-
Рис. 126. Неврилеммома (шваннома).
рокачественные опухоли — ганглионеврома, доброкачественная нехромаффин-ная параганглиома (гломусная опухоль, хемодектома) и злокачественные — ганглионейробластома, симпатобластома (симпатогониома) и злокачественная нехромаффинная параганглиома (хемодектома). Многие из этих опухолей были описаны ранее.
Доброкачественная нехромаффинная параганглиома (хемодектома) по морфологическим признакам сходна с опухолями APUD-системы (апудомами), способна синтезировать серотонин и реже АКТГ. Опухоль может достигать больших размеров, особенно забрюшинная. Наиболее характерны альвеолярное или трабекулярное строение, большое число сосудов синусоидного типа.
Злокачественную нехромаффинную параганглиому (хемодектома), которая встречается редко, отличают клеточный полиморфизм, инфильтрирующий рост и лимфогематогенное метастазирование. Симпатобластома (симпатогониома) — крайне злокачественная опухоль, встречается обычно у маленьких детей (см. Болезни детского возраста).
Опухоли периферической нервной системы
Опухоли периферической нервной системы возникают из оболочек нервов. К ним относят доброкачественные опухоли — неврилеммому (шванному), ней-рофиброму, а также нейрофиброматоз (болезнь Реклингхаузена) и злокачественные — злокачественную шванному, или нейрогенную саркому.
ОПУХОЛИ СИСТЕМЫ КРОВИ
Опухоли системы крови делят на системные, или лейкозы, и регионарные, или злокачественные лимфомы (см. Болезни системы крови).
Тератомы (от греч. teratos — чудовище, уродство) развиваются на почве отщепления одной из бластомер яйца и могут состоять из одной или нескольких тканей. Тератомы являются зрелыми, доброкачественными опухолями, однако они могут малигнизироваться, тогда развивается злокачественная опухоль — тератобластома (см. Болезни детского возраста).
ЧАСТНАЯ ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Частная патологическая анатомия изучает материальный субстрат болезни, т. е. является предметом нозологии. Нозология (от лат. nosos — болезнь и logos — учение), или учение о болезни, предусматривает знание этиологии, патогенеза, проявлений (клинических и морфологических) и исходов болезни, классификации и номенклатуры болезней, их изменчивости (патоморфоз), а также построения диагноза, принципов лечения и профилактики.
Под болезнью понимают нарушение жизнедеятельности организма под влиянием той или иной причины. Сущность болезни решается в экологическом плане (реч. oikos — дом, жилище), т. е. в плане нарушений нормальных взаимоотношений организма с внешней средой. Такое толкование болезни сложилось во второй половине XIX века. Выдающийся русский клиницист А. А. Остроумов рассматривал болезнь как нарушение нормальной жизни человека условиями его существования в среде. С. П. Боткин считал, что болезнь — это реакция организма на вредные влияния внешней среды. К- Бернар определял болезнь как нарушение физиологического равновесия организма.
Толкование болезни в экологическом плане позволяет выдвинуть следующие теоретические положения, которые необходимо учитывать при изучении болезни.
Болезнь не привнесена извне, а представляет собой процесс сосуществования организма человека с окружающей средой — конфликт человека с обстановкой его жизни и труда. Поэтому противопоставление болезни здоровью не оправдано. И то, и другое — лишь формы сосуществования организма человека с окружающей его средой.
В этиологии болезни ведущая роль принадлежит внешним причинным факторам. Внутренние причинные факторы, в частности наследственные факторы болезни, в далеком прошлом имели свои внешние причины.
Болезнь как новое качество в жизнедеятельности организма развивается на физиологической основе. Из этого следует, что изучение патогенеза основывается на анализе физиологических процессов, которые при болезни приобретают лишь иное качество.
Клинические проявления болезни являются производными морфологических изменений не вообще, а соотношения деструктивных процессов (повреждение) и процессов восстановления (репарация, приспособление, компенсация), отражая либо преобладание вторых над первыми (выздоровление), либо недостаточность вторых (прогрессирование болезни, ее хронизация) [Саркисов Д. С, 1988J.
Соотношения структурных изменений и клинических проявлений болезни в разные ее периоды различны [Саркисов Д. С, 1988]: в период становления болезни структурные изменения органов и тканей благодаря активации приспо-
собительных и компенсаторных процессов опережают ее клинические проявления (бессимптомный доклинический период), в период выздоровления от болезни, напротив, нормализация нарушенных функций наступает раньше восстановления поврежденной структуры, т. е. морфологические проявления полного выздоровления по сравнению с клиническими запаздывают (бессимптомный послеклинический период) — схема XVI.
Схема XVI. Соотношение структурных изменений и клинических проявлений болезни (по Д. С. Саркисову)
Деление болезней на органические и функциональные в настоящее время не проводится, так как любое функциональное нарушение нашло свое материальное (структурное) выражение.
Болезнь может претерпевать определенную эволюцию, т. е. изменяться (патоморфоз). Изменчивость болезни может быть естественной (естественный патоморфоз) или индуцированной человеком (индуцированный патоморфоз).
В классификации болезней учитывают следующие признаки.
Этиологический, который позволяет разделить болезни на наследственные (врожденные) и приобретенные, а последние — на неинфекционные и инфекционные.
Анатомо-топографический, т. е. локализацию основного очага поражения. В связи с этим различают болезни систем (например, болезни сердечнососудистой системы),органов (например, болезни сердца) и тканей (например, болезни соединительной ткани).
Общность патогенетических механизмов, на основании которой различают аллергические заболевания, аутоиммунные болезни, ревматические болезни и т. д.
Общность социально опосредованного действия на организм человека факторов окружающей среды лежит в основе выделения профессиональных болезней, географической патологии, военной патологии и т. д.
Общность форм развития и течения болезней позволяет различать острейшие, острые, подострые и хронические, циклические и ациклические заболевания.
Пол и возраст, которыми руководствуются в выделении женских, детских болезней, болезней старческого возраста.
В классификации болезней придерживаются их номенклатуры.
Эти опухоли включают первичные опухоли, вырастающие из оболочек нерва, которые могут быть доброкачественными или злокачественными. Основными клинико-патологическими типами являются шванномы, нейрофибромы, периневромы, злокачественные опухоли оболочек периферических нервов и другие.
а) Шванномы. Периферические шванномы — это безболезненные объемные образования, в то время как шванномы спинного мозга могут проявляться корешковыми болями и компрессией нервных корешков и спинного мозга, а вестибулярные опухоли (восьмая пара черепно-мозговых нервов) могут приводить к синдрому мостомозжечкового угла (глухота, шум в ушах и нарушение чувствительности лица).
Множественные шванномы являются частью нейрофиброматоза (НФ2) и шванноматоза. Опухоль вовлекает один нервный пучок, растет медленно и редко подвергается злокачественному перерождению. Они, как правило, могут быть полностью удалены с помощью микрохирургической техники.
Опухоль состоит из шванновских клеток, это веретенообразные клетки с эозинофильной цитоплазмой и веретенообразными ядрами. Типичный двухфазный характер роста часто определяется с целлюлярными (Antoni А) областями, чередующимися с гипоцеллюлярными (Antoni В) областями. Могут наблюдаться митозы, а опухолевые клетки экспрессируют S-100 и GFAP. Описаны целлюлярные, меланотические и плексиформные варианты опухоли.
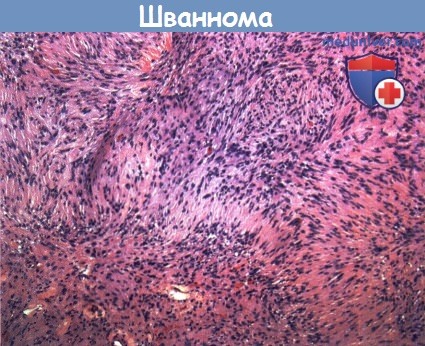
Шваннома.
Шванновские клетки с ядрами клеток, расположенных в виде палисадов.
Кожные нейрофибромы могут быть легко удалены, в то время как интраневральные и плексиформные нейрофибромы вовлекают больше пучков и, следовательно, их сложнее удалить хирургическим путем. Малигнизация опухолей оболочек периферических нервов (ЗООПН) может происходить при интраневральных и плексиформных нейрофибромах.
Опухоль состоит из смеси шванновских клеток, периневральных клеток и фибробластов, разделенных миксоидным матриксом, содержащим коллагеновые волокна. Митозы редки, и опухолевые клеток экспрессируют S-100, но количество положительных клеток меньше, чем в шванномах.
в) Периневрома. Редкая доброкачественная опухоль с локализацией в нервах конечностей у подростков. Опухоль состоит из пролиферирующих периневральных клеток, образующих концентрические слои вокруг нервных волокон (псевдолуковицы).
г) Злокачественные опухоли периферических нервов. Необычные опухоли, возникающие из нейрофибром, как правило, из плексиформных нейрофибром, расположенных в бедре или в плечевом сплетении. В половине случаев эти новообразования наблюдаются у пациентов с НФ1. Опухоль обычно напоминает фибросаркому, но также были описаны эпителиоидные и железистые варианты и рабдомиосаркаматозный вариант (злокачественная опухоль Тритона).
д) Другие опухоли. Вовлечение периферических нервов за счет прямого распространения злокачественных опухолей других органов наиболее часто встречается в плечевом сплетении, которое вовлекается при верхушечном раке легкого и раке молочной железы.
е) Лечение опухоли периферических нервов. Первичные опухоли удаляются радикально с использованием микрохирургической техники. Обычно хирург может рассечь пучок, из которого происходит доброкачественная опухоль и резецировать опухоль в пределах здоровых тканей, в этих случаях обязательна биопсия линии резекции.
При саркомах кроме удаления самой опухоли часто прибегают к ампутации конечности. Различные протоколы облучения и/или химиотерапии можно найти в литературе.
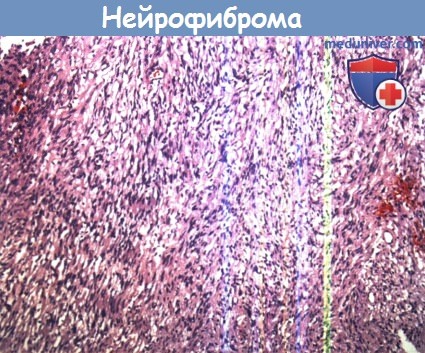
Нейрофиброма.
Шванновские клетки, периневральные клетки и фибробласты,
разделенные миксоидной матрицей, которая содержит коллагеновые волокна.
В структуре неврологических заболеваний патология периферической нервной системы составляет около 50%, занимая при этом первое место по степени утраты трудоспособности. Одной из наиболее часто встречающихся групп заболеваний периферических нервов конечностей являются тоннельно-компрессионные синдромы. Эти заболевания встречаются довольно часто (до 45%) у лиц, профессиональная деятельность которых связана с длительным напряжением отдельных групп мышц.
Тоннельно-компрессионный синдром.
Исходя из локализации и характера патологического процесса выделяют следующие группы заболеваний.
- Поражения черепных нервов (включая невралгию тройничного нерва, атипичную лицевую боль, паралич лицевого нерва, гемифациальный спазм, языкоглоточную невралгию и т.д.).
- Поражения нервных корешков и сплетений (включая поражения плечевого сплетения, пояснично-крестцового сплетения, фантомный болевой синдром, сдавление нервных корешков при патологии позвоночника).
- Тоннельные синдромы периферических нервов (включая синдром запястного канала, поражения локтевого нерва, синдром верхней грудной апертуры, парестетическую мералгию, синдром предплюсневого канала, поражения седалищного нерва и т.д.).
- Нейропатии при системных заболеваниях (эндокринных, аутоиммунных).
В организме человека существуют зоны повышенной ранимости периферических нервов, проходящих по особым каналам или тоннелям, образованным костями, мышцами, связками и фасциями. При патологических изменениях в тканях, образующих стенки тоннеля, возникает ирритация и компрессия нервов.
К этиологическим факторам относятся профессиональная или бытовая нагрузка на мышцы и фасции в районе тоннеля (хроническая микротравматизация), травматические поражения костей и мягких тканей, аномалии и варианты строения тканей, а также системные заболевания (эндокринопатии, болезни обмена, полиартриты ревматической и иной природы), сопровождаемые морфологическими изменениями в области тоннеля.
Клинические проявления тоннельного синдрома.
В ранний период заболевания правильный диагноз тоннельного поражения ставят редко! Это обусловлено преобладанием симптомов раздражения над симптомами выпадения.
Обычно клиническая картина тоннельного синдрома складывается из следующих симптомов.
Диагностика тоннельного синдрома должна основываться на клиническом осмотре специалистом и дополнительных методах обследования (электомиография, вызванные потенциалы, рентгенография, КТ, МРТ).
Лечение тоннельного синдрома:
- консервативная терапия, включающая лекарственную терапию, физиотерапию, массаж, лечебные физические упражнения и др.;
- хирургическое лечение.
Показания к применению хирургических методов лечения возникают при недостаточном эффекте консервативной терапии и наличии у больных в клинике:
- признаков прямой компрессии нерва костными образованиями, фиброзными структурами, рубцово-спаечным процессом, гематомой или опухолью;
- стойкого выраженного болевого синдрома, снижающего трудоспособность;
- прогрессирующего атрофического пареза нескольких мышц со снижением профессиональной трудоспособности;
- стойких вегетативно-трофических расстройств;
- сочетанных поражений нерва и близлежащих магистральных сосудов, подтвержденных ангиографией или реовазографией с функциональными тестами.
Решение о методе лечения принимается врачом индивидуально в каждом конкретном случае.
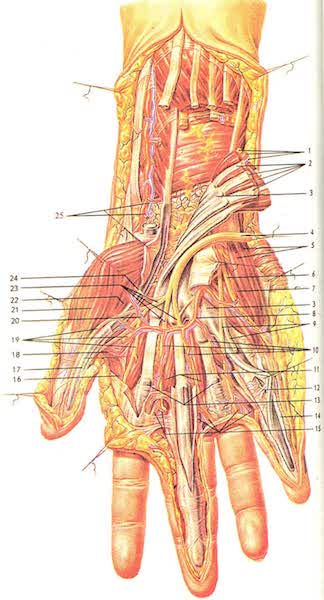
Топографическая анатомия n. medianus (4) в нижней трети предплечья, запястном канале и на кисти (в этой области чаще всего возникает синдром запястного канала).
1 — a., v. et n. ulnares; 2 — m. flexor digitorum profundus и m. flexor digitorum superficialis; 3 — vagina synovialis communis mm. flexorum; 4 — n. medianus; 5 — m. abductor digiti minimi; 6, 9 — nn. digitales palmares proprii n. ulnaris; 7 — m. flexor digiti minimi brevis; 8 — arcus palmaris superficialis; 10 — aa. digitaies palmares communes; 11 — mm. lumbricales; 12 — mesotenon; 13 — vaginae synoviales tendinum digitorum; 14 — vagina fibrosa digiti manus; 15 — aa. digitaies palmares propriae; 16 — m. interosseus dorsalis I; 17 — vagina synovialis tendinis m. flexoris pollicis longi; 18 — m. adductor pollicis (caput transversum); 19 — nn. digitaies palmares proprii (n. mediani); 20 — r. superficialis a. radialis; 21 — m. abductor pollicis brevis; 22 — m. flexor pollicis brevis; 23 — nn. digitaies palmares communes (n. mediani); 24 — r. muscularis n. mediani; 25 — a. et v. radialis.
На долю поражений периферической нервной системы приходится 5-10% общего травматизма населения.Травматические поражения периферических нервов являются наиболее частыми причинами тяжелых расстройств двигательных функций, при этом более половины пострадавших становятся инвалидами II-III групп.
Читайте также:

