Новообразование без признаков кровотока что это
Васкуляризация фиброаденомы – прорастание опухоли сосудами – является негативным диагностическим симптомом. Однако переживать заранее не стоит, так как по статистике около 30% злокачественных новообразований, не имеющих своей сосудистой сетки, являются опасными онкологическими заболеваниями, а доброкачественные опухоли с питающими сосудами могут никогда не перерасти в рак. Фиброаденома молочной железы с кровотоком подлежит удалению.
Что такое фиброаденома с кровотоком
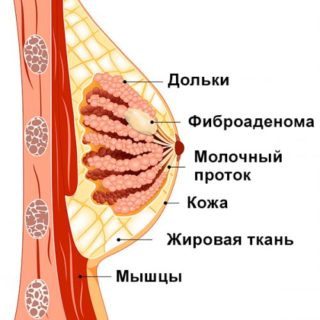
Фиброаденома – это доброкачественная опухоль, которая может развиваться при гормональном дисбалансе, после травм груди, после перенесенного инфекционного заболевания – мастита, а также в результате неправильного завершения лактации.
Одна единственная причина, по мнению врачей, вряд ли приведет к образованию опухоли. Скорее всего, имеет место комплекс факторов, при которых начинает разрастаться соединительная ткань.
Любая опухоль требует детальной диагностики для исключения злокачественного процесса. Среди фиброаденом также имеются формы, которые имеют высокий риск малигнизации, поэтому установить гистологическую принадлежность новообразования необходимо в кратчайшие сроки после обнаружения, чтобы составить план действий. Самой опасной считается филлоидная разновидность, имеющая тенденцию к быстрому росту и перерождению в рак.
Одним из неблагоприятных признаков является наличие кровеносных сосудов в опухоли. Фиброаденома молочной железы с кровотоком – это опухоль более 2 см в поперечнике, то есть достаточно зрелая узловая форма. По статистике в маленьких узлах сосуды не обнаруживаются. Отсутствие питания за счет организма замедляет рост опухоли, но наличие хотя бы одного питающего канала внутри провоцирует быстрое разрастание тканей. Сосуд поставляет питательные вещества, за счет которых опухоль растет. В крупных неоплазиях обнаруживается несколько сосудов, расположенных хаотично. Они могут располагаться вокруг фиброаденомы или входить в нее под прямым или острым углом. Более опасной считается ситуация, если кровоток расположен в самой фиброаденоме.
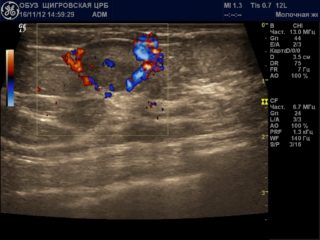
Диагностическое значение имеет скорость кровотока в новообразовании молочной железы. Обнаружить сосуды и определить скорость кровотока можно при использовании УЗИ диагностики с допплерографическим датчиком.
Минимальная скорость кровотока находится в пределах от 0,6 см/сек до 3 см/сек. Максимальная – до 11см/сек. В среднем по результатам УЗИ диагностики в раковых опухолях обнаруживается большее количество питающих и огибающих сосудов, но разница не очень велика:
- при онкологии от 1 до 11 сосудов;
- при доброкачественной фиброаденоме от 1 до 9.
Скорость кровотока при раке может достигать 18 см/сек. В доброкачественных новообразованиях она меньше.
Наблюдения врачей-узистов позволяют сделать вывод: чем выше скорость кровотока, тем больше риска, что опухоль малигнизирует. Поэтому женщину, которая отказывается удалять фиброаденому без достаточного подтверждения опасности, наблюдают в первую очередь по показателям кровотока. Если при предыдущем обследовании скорость движения крови была меньше, а через 3 месяца она увеличилась, опухоль необходимо срочно удалять.
Для врача аваскулярность фиброаденомы не является подтверждением ее безопасности, так как существуют и другие факторы, которые могут указывать на злокачественность:
- неровная поверхность узла;
- листовидная форма;
- быстрый рост при отсутствии питающих сосудов;
- врастание в соседние ткани – инвазивность.
Есть статистика, что треть аваскулярных (не имеющих своей кровеносной системы) опухолей оказывались злокачественными, тогда как аваскулярные кисты иногда способны к перерождению.
Усиленный кровоток в фиброаденоме и увеличенный лимфоузел в подмышечной или интрамаммарной области должны насторожить врача, так как это первый признак малигнизации. В таком случае необходимо сделать биопсию лимфатического узла, чтобы определить, есть ли там раковые клетки. Если нет, нужно делать неотложную операцию, так как есть шанс обойтись удалением только опухоли – без лимфаденэктомии и окружающих тканей.
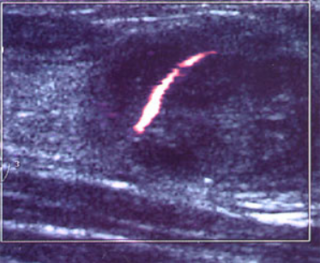
Большое количество огибающих или пронизывающих сосудов еще не является доказательством злокачественного процесса, но их увеличение говорит о том, что опухоль растет за счет питательных веществ, поступающих в организм, а это принцип раковой опухоли.
Единичный сосуд при фиброаденоме по отзывам женщин встречается только при дольчатой форме. Это не является опасным фактором, но требует наблюдения. Имеет значение скорость кровотока в артерии: если она низкая, опасности малигнизации нет.
Также врачи ориентируются по тому, откуда начала свой рост опухоль. Интраканаликулярные неоплазии чаще малигнизируют, чем периканаликулярные. Здесь дополнительным методом обследования должна быть биопсия на наличие атипичных клеток, а также информация, были ли в роду пациентки женщины, которые болели раком молочной железы.
Симптомы и признаки
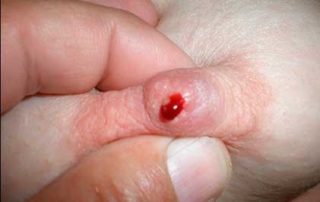
По симптомам фиброаденома с кровотоком ничем не отличается от аваскулярной доброкачественной опухоли. Наличие сосудов можно определить только допплеровским датчиком.
Что должно насторожить женщину:
- Наличие уплотнения с неровными или размытыми краями. Это можно частично определить дома при пальпации.
- Увеличение опухоли за 3 – 4 месяца в два и более раз.
- Появление других неприятных симптомов – утомляемость, головные боли, выделения из соска, особенно кровянистые.
При наличии хотя бы одного из вышеперечисленных признаков женщине нужно срочно пройти обследование и установить, насколько опасно уплотнение молочной железы.
Наибольшее количество случаев рака приходится на возраст после 40 лет.
Диагностика и лечение
Обнаружение питающих сосудов в доброкачественной опухоли является одним из факторов, по которым оценивают степень опасности фиброаденомы. Поэтому женщине, у которой есть какое-либо новообразование в груди, назначают полной обследование:
- онкомаркеры;
- генетическую экспертизу на мутировавший ген, эпидермальный фактор роста и другие тесты;
- УЗИ диагностику;
- маммографию;
- биопсия для определения гистологической принадлежности опухоли;
- биохимический анализ крови;
- общие анализы крови и мочи.
Врачи предлагают сразу же удалять фиброаденому с кровотоком. Лучше прислушаться к мнению хирургов до того момента, пока опухоль не выросла до гигантских размеров или не переродилась в рак. Однозначно подлежат удалению листовидные интраканаликулярные новообразования, так как по статистике 10% таких неоплазий малигнизируют.


Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Целый ряд физиологических и патологических процессов, протекающих в яичниках, сопровождается увеличением их размеров: созревание фолликула, появление различных кист, наличие эндометриоза, воспалительных процессов, доброкачественных и злокачественных опухолей. В большинстве случаев больные нуждаются в оперативном лечении. Уточнение диагноза до операции необходимо для определения объема оперативного вмешательства, характера предоперационной подготовки и необходимой квалификации хирурга.
Кисты представляют самую частую объемную патологию яичников и представляют собой ретенционные образования, возникающие вследствие избыточного скопления тканевой жидкости в предшествующих полостях. Развитие кист наблюдается в основном в репродуктивном возрасте. В большинстве случаев это функциональные образования, размер которых не превышает 4-5 см. В постменопаузальном периоде кисты встречаются у 15-17% больных.
Опухоли, происходящие из поверхностного эпителия, составляют около 70% всех опухолей яичников. Среди них доброкачественные варианты (серозные и псевдомуцинозные) встречаются у 80% больных. Доброкачественные опухоли яичников (исключая гормонпродуцирующие) независимо от строения в своих клинических проявлениях имеют много общего. Ранние стадии заболевания протекают бессимптомно и даже при появлении первых симптомов больные часто не обращаются к врачу, либо врач не рекомендует оперативное лечение, предпочитая динамическое наблюдение. Злокачественные опухоли яичников выявляются в 20% всех новообразований женской половой системы.
Наиболее частой жалобой больных с опухолями яичников являются тупые, ноющие боли внизу живота, иногда в паховых областях. Острые боли бывают лишь при перекруте ножки опухоли и при кровоизлияниях в случаях разрыва капсулы. Как правило, боли не связаны с менструацией. Они возникают вследствие раздражения или воспаления серозных покровов, спазмах гладкой мускулатуры половых органов и в результате нарушения кровообращения в тех или иных органах. Второй по частоте жалобой является нарушение менструального цикла по типу дисменореи, олигоменореи или гиперполименореи.
Ранняя диагностика рака яичников - одна из главных проблем онкогинекологии. Несмотря на разнообразие применяемых диагностических методов, около 80% больных поступают в специализированные стационары с запущенными стадиями заболевания. Это определяется особенностями клинического течения рака яичников: отсутствие симптомов заболевания на ранних стадиях, позднее обращение за медицинской помощью, а также отсутствие онкологической настороженности у врачей общей практики, терапевтов, врачей женских консультаций.
В течение нескольких десятилетий ультразвуковая диагностика с успехом применяется для дифференциации опухолей матки и придатков. Сопоставление данных эхографии и морфологического исследования свидетельствует о высокой точности выявления опухолевидных образований яичников и определения их внутренней структуры.Однако в ряде случаев доброкачественных новообразований придатков, особенно у пациенток пре- и постменопаузального периода трансвагинальная эхография не позволяет дифференцировать характер опухолевого роста. Возможность дифференциации доброкачественных и злокачественных образований яичников с помощью цветового допплеровского картирования (ЦДК) представляет собой перспективное направление в ультразвуковой диагностике.
Основным достижением ЦДК в диагностике опухолевых процессов является визуализация и оценка кровотока новообразованных сосудов опухоли, которые имеют свои характерные особенности. Система васкуляризации опухоли представлена множеством мелких, очень тонких, аномальных по форме и расположению сосудов, хаотично разбросанных в пределах опухолевых тканей. Кровоток в этих сосудах характеризуется крайне низким сосудистым сопротивлением, высокой скоростью и разнообразным направлением. Особенности кровотока обусловлены трансформацией кровеносных сосудов в широкие капилляры или синусоиды, лишенные гладкой мускулатуры, наличием прекапиллярных дренажей и множественных артериовенозных анастомозов с очень низким сосудистым сопротивлением, которые обеспечивают высокую кинетическую энергию кровотока и широкую вариабельность его направления. В результате многочисленных исследований Дж. Фолкмана было выявлено, что описанный тип кровообращения является особенностью первично злокачественных опухолей матки и яичников, что подтверждает гипотезу о том, что все быстрорастущие злокачественные новообразования продуцируют собственные сосуды для обеспечения дальнейшего роста.
Кровоток в доброкачественных опухолях имеет иной характер. Сосуды, участвующие в васкуляризации доброкачественных образований матки и яичников, являются непосредственным продолжением терминальных ветвей маточных и яичниковых артерий. Допплерометрическими характеристиками кровотока в этих сосудах является постоянное наличие невысокого диастолического компонента, низкая его скорость и высокие значения индекса резистентности. По мнению большинства авторов периферическая, с единичными сосудами, васкуляризация опухоли должна ассоциироваться с доброкачественностью, а наличие множественных сосудов в центральной части, на перегородках и в папиллярных разрастаниях является признаком злокачественноcти.
- у 41,7% пациенток зарегистрирован различно выраженный периферический кровоток образований яичников со средним уровнем резистентности в сосудах;
- у 58,3% больных выявлена неоваскуляризация опухоли яичника: интенсивный центральный и периферический внутриопухолевый кровоток с низким уровнем периферического сопротивления новообразованных сосудов.
Периферический внутриопухолевый кровоток со средним уровнем резистентности сосудов отмечается при различных видах кист и при серозных кистомах.
При пограничных кистомах и злокачественной трансформации яичников регистририруется неоваскуляризация: интенсивный центральный и периферический внутриопухолевый кровоток с низкими значениями индекса резистентности в новообразованных сосудах.
У больных с кистами яичников и кистомами наиболее частой жалобой являются боли внизу живота, а также в пояснице, иногда в паховых областях. Боли не были связаны с менструацией и носят тупой, ноющий характер. Нерегулярный менструальный цикл отмечается у 31,3% пациенток. Хронические воспалительные процессы матки и придатков наблюдаются у 43,8% больных.
При трансвагинальной эхографии кисты истинные опухоли визуализируются, как однокамерные тонкостенные образования округлой формы, расположенные в боковых отделах малого таза, с акустическим эффектом дистального усиления. Внутренний и наружный контур образований ровный, содержимое - однородное, эхонегативное. Размеры кист - 4-9 см.
У пациентки с параовариальной кистой на стороне опухолевидного образования визуализируется яичник.
При цветовой допплерографии регистрируются единичные цветовые сигналы от сосудов, расположенных в капсуле образования, со средним уровнем индекса резистентности (IR min = 0,57+0,09 и 0,54+0,09).
У больных с эндометриоидными кистами характерным признаком является прогрессирующий болевой синдром, особенно выраженный в предменструальный период и во время менструации. У большинства пациенток боли сопровождаются симптомами раздражения брюшины за счет микроперфорации кист и излития их содержимого в брюшную полость. Кисты располагаются сбоку и сзади от матки, из-за выраженного спаечного процесса представляли с маткой единый конгломерат. Размеры эндометриоидных кист меняются в зависимости от фазы менструального цикла и составляют 6-8 см.
При трансвагинальной эхографии отмечается одностороннее образование с толстой стенкой, имеющей двойной контур. Содержимое кисты представлено несмещаемой мелкодисперсной взвесью.
Цветовая допплерография регистририрует "бедный" периферический кровоток в сосудах новобразования со средним уровнем резистентности (IR min = 0,59+0,03).
Больные с пограничными кистомами яичников жалуются на тупые, ноющие боли внизу живота. В 83,3% случаях отмечено увеличение живота в объеме. Размеры опухолей варьируют в широких пределах: 7-20 см в диаметре. Для всех опухолей отмечается характерное снижение звукопроводимости. Судить о длительности заболевания не представляется возможным, так как те или иные симптомы заболевания больные отмечают довольно продолжительное время, но не обращаются за медицинской помощью, либо врач не рекомендует оперативного лечения.
Папиллярные цистаденомы при эхографии визуализируются, как образования с четким и ровным наружным контуром, однако по внутреннему контуру имеют место множественные папиллярные образования в виде эхопозитивных пристеночных структур.
Муцинозные опухоли характеризуются многокамерностью и наличием перегородок неодинаковой толщины. Содержимое камер представлено губчатой массой повышенной эхогенности.
Цветовая допплерография позволяет выявить неоваскуляризацию опухоли: множественные цветовые сигналы от сосудов в пристеночных разрастаниях, на перегородках и в капсуле опухоли с низким уровнем резистентности (IR min - 0,40+0,07).
У больных злокачественными опухолями яичников клиническое течение заболевания на ранних стадиях заболевания характеризуется отсутствием выраженной симптоматики. В более поздних стадиях распространения процесса женщины жалуются на боли внизу живота, чувство недомогания, слабость, быструю утомляемость. В малом тазу пальпируются плотные бугристые болезненные образования с шиповидными выростами в ректовагинальную клетчатку, малоподвижные, спаянные в единый конгломерат. Рано появляющийся асцит приводит к увеличению объема живота, напряжению мышц передней брюшной стенки, одышке. Подавляющее большинство больных поступает в специализированный онкологический стационар с III и IV стадиями заболевания.
При эхографии серозных злокачественных опухолей обнаруживаются патологические образования больших размеров (13-20 см в диаметре), занимающие практически всю брюшную полость. Матка вовлекается в опухолевый конгломерат и в ряде случаев не визуализируется отдельно. Границы опухоли в большинстве случаев имеют бугристый контур и прослеживаются не на всем протяжении.
Муцинозные цистаденокарциномы характеризуются наличием множественных камер различного диаметра (1-4 см), некоторые из них заполнены мелкоячеистыми структурами средней эхогенности.
При цветовом допплеровском картировании регистририруется неоваскуляризация патологического образования: интенсивный центральный и периферический кровоток в перегородках и пристеночных разрастаниях, с низким уровнем резистентности новообразованных сосудов. IR min - 0,36+0,06. Точность и чувствительность IR min = 0,36+0,06 составила 76,9%, специфичность - 78,6%.
Возрастание ангиогенной активности и диффузно-высокая капиллярная плотность соответствует очагам пролиферации и малигнизации. Поэтому необходимо ориентироваться на минимальный индекс резистентности внутриопухолевых сосудов, как показатель, более точно отражающий процессы, происходящие в новообразовании.
Ультразвуковое исследование позволяет выявить наличие и определить структуру опухолевидных образований яичников практически в 100% случаев. Однако использование серой шкалы как независимого метода на сегодняшний день является нерациональным, так как не позволяет оценить характер опухолевого роста и выделить пациенток группы риска.
Цветовое допплеровское картирование позволяет предоперационно, неинвазивно оценить и дифференцировать опухоли по степени изменений их сосудистой стенки, по локализации и количеству сосудов, являясь своеобразной мерой оценки злокачественности новообразований яичников. Сопоставление данных эхографии и допплерографии приводит к реальному повышению точности диагностики опухолевидных образований яичников.

Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Патофизиологическая основа допплерографии как метода диагностики новообразований яичников заложена исследованиями американского патоморфолога J. Folkman, доказавшего, что необходимым условием роста опухолей является адекватное кровоснабжение. Характерно, что опухолевые клетки сами индуцируют рост новых капилляров путем выработки ангиогенных факторов, таких как тимидинфосфорилаза, эндотелиальный фактор роста и пр.
Макро- и микроархитектура опухолевых сосудов существенно отличается от таковой в норме. И если в доброкачественных новообразованиях эти отличия не очень заметны, то в злокачественных сосуды изменяются значительно: имеют чаще извитый характер, большее количество анастомозов и артериовенозных шунтов. Микроархитектура сосудов злокачественных опухолей характеризуется недостатком гладкомышечной ткани, что приводит к потере эластичности сосудистой стенки и как следствие к снижению их резистентности и более высоким скоростям кровотока.
Первые сообщения об использовании цветовой допплерографии (ЦД) в диагностике злокачественных новообразований яичников были опубликованы в 1989 г. тремя независимыми группами исследователей — A. Kurjak и соавт, Т. Bourne и соавт., Т. Hata и соавт.. Все авторы обнаружили выраженную разницу периферического сопротивления в сосудах злокачественных и доброкачественных опухолей. Это позволило сделать вывод, что допплерография может быть использована для дифференциальной диагностики новообразований яичников. Т. Bourne и соавт., A. Kurjak и соавт. ввели понятие пороговых значений сосудистого импеданса: индекс резистентности (ИР) — 0,4, пульсационный индекс (ПИ) - 1,0.
Однако очень скоро стали появляться сообщения о неинформативности указанных критериев. Были предложены новые пороговые значения показателей сосудистой резистентности. В это же время ряд авторов вообще высказали мнение о преждевременности введения пороговых значений ПИ и ИР.
Последующие исследования разделили авторов на три группы.
Первые — A. Kurjak и соавт., Н. Schulman и соавт., A. Fleischer и соавт., A. Pascual и соавт., Z. Weiner и соавт., I. Tinior-Tritch и соавт., М. Kawai и соавт., Т. Bourne и соавт., С. Jeng и соавт., A. Caruso и соавт., М. Ilyas и coaвт., Б.И. Зыкин —считают, что допплерэхография дает достаточно точный ответ о наличии или отсутствии злокачественного процесса в случае неоднозначной картины при В-режиме. Например, A. Fleischer и соавт. выявляли признаки злокачественного процесса в среднем у 70% женщин с начальными (I—II стадия) проявлениями рака яичников.
Вторые — А. Tekay и P. Jouppila и соавт., В. Bromley и соавт., В. Leeners и соавт., М. Rehn и соавт. — либо отрицают существование пороговых значений допплерометрических показателей, либо (L. Valentin, L. Piatt) вообще считают нецелесообразным скрининговое использование допплерографии.
Третья группа авторов — V. Schneider и соавт., D. Brown и соавт., К. Hata и соавт., К. Jain и соавт., J. Саrter и соавт., Н. Prompeler и соавт. и др. — склоняются к тому, что изолированное использование любого диагностического метода нерационально и только комплексное применение разных методик и методов реально повышает точность диагностики.
В связи с этим представляется целесообразным подробно рассмотреть данные современной литературы и, сравнив с ними результаты собственных исследований, представить интегральную оценку качественных (число цветовых локусов и особенности их расположения) и количественных (индексы периферического сосудистого сопротивления, скорость кровотока) допплерографических показателей.
Визуализация внутриопухолевого кровотока
При ЦД, как показывают исследования, кровоток регистрируется в 75—100% злокачественных и в 14— 98,9% доброкачественных новообразований яичников.
В наших исследованиях внутриопухолевый кровоток был обнаружен во всех злокачественных опухолях (15 из 15 наблюдений) и большинстве доброкачественных (13 из 15 — 86,7%). При этом артериальный кровоток зарегистрировали во всех злокачественных и 69,2% доброкачественных опухолей, венозный — соответственно в 73,3 и 53,8% новообразований.
Безусловно, обращает на себя внимание выраженная разница данных в графе доброкачественных опухолей. По нашему мнению, одной из основных причин расхождений является отсутствие единого протокола исследований и унифицированной настройки приборов. С другой стороны, естественно, что опухоли имеют индивидуальные особенности строения сосудистого дерева (пока еще плохо изученные). Например, Y. Zalel и соавт., A. Kurjak и М. Predanic смогли зарегистрировать кровоток в доброкачественных тератомах только в 24—25% случаев.
Следует подчеркнуть, что цифровые данные о наличии или отсутствии локусов неоваскуляризации в доброкачественных и злокачественных новообразованиях существенно изменились после внедрения в клиническую практику энергетической допплерографии (ЭД).
Большинство авторов, использовавших трансвагинальную ЭД, смогли визуализировать кровоток уже в 98,4—100% злокачественных и 76—98% доброкачественных опухолей.
Справедливости ради следует сделать ссылку на исследование A. Tailor и соавт., не заметивших определенной разницы между этими двумя разновидностями допплерографии и, более того, отдавших предпочтение ЦД.
Используя визуализацию внутриопухолевого кровотока в качестве самостоятельного диагностического критерия при дифференциальной диагностике доброкачественных и злокачественных новообразований яичников, ряд авторов получили сравнительно невысокие показатели диагностической точности. Так, по данным S. Stein и соавт., чувствительность, специфичность, предсказательная ценность положительного и отрицательного результатов составили 77, 69, 49 и 89% соответственно, по данным С. Anandakumar и соавт. - 77, 68, 40 и 91%.
Действительно, точность этой методики невысока. Однако нельзя не отметить ее высокую специфичность и не согласиться с мнением I. Timor-Tritsch и соавт., М. Pascual и соавт., что отсутствие в новообразовании кровотока при ЦД позволяет в большинстве случаев исключить злокачественный процесс.
Количество внутриопухолевых локусов неоваскуляризации
A. Kurjak и соавт. в свое время пришел к заключению, что в злокачественных новообразованиях яичников выявляются, как правило, множественные внутриопухолевые сосуды, в то время как в доброкачественных — единичные.
В работе Н. Prompeler и соавт. в доброкачественных новообразованиях среднее число визуализируемых в одной опухоли цветовых локусов составило 3, а в злокачественных — 9 (р 15 см/с, a A. Sosic и соавт. > 10 см/с.
Однако по мнению ряда других исследователей, измерение MAC не несет дополнительной информации по сравнению с данными эхографии и показателями периферического сосудистого сопротивления.
Например, Н. Prompeler и соавт. при обследовании 83 пациенток в постменопаузе (41 со злокачественными и 42 с доброкачественными опухолями) использовали в качестве пограничного значения MAC > 30 см/с. Полученный ими результат: чувствительность и специфичность — около 82 и 77% соответственно. Авторы убеждены в том, что изолированное использование MAC не обеспечивает высокой точности диагностики.
В. Leeners и соавт., изучая только скорость кровотока в злокачественных опухолях, также не получили каких-либо положительных результатов. Такой же вывод о диагностическом значении MAC делают и другие исследователи.
Средняя скорость внутриопухолевого артериального кровотока
Максимальная скорость внутриопухолевого венозного кровотока
Следует сразу сказать, что нам не удалось найти в доступной литературе сообщений об анализе показателей внутриопухолевого венозного кровотока в новообразованиях яичников, поэтому мы вправе считать этот показатель оригинальным. В проведенных нами исследованиях венозный кровоток был выявлен в 66% доброкачественных и 80% злокачественных опухолей. При этом максимальная скорость внутриопухолевого венозного кровотока (МВС) была равна в доброкачественных новообразованиях 3,64 ± 1,17 см/с, в злокачествен-ных8,53 ± 1,07 см/с (р 0,05), как и значений ИРmin в локусах 2 и 3 - 0,53 ± 0.12 и 0,59 ± 0,08 (р > 0.05).
В то же время различия показателей кровотока в локусах 1,2 и 3 злокачественных опухолей оказались значительно более выраженными. Например, в злокачественных новообразованиях величина MAC в локусах 1 и 2 составила соответственно 29,9 ± 27,6 и 13,0 ± 10,4 см/с (р 0,05). В злокачественных новообразованиях преимущественно эхо-негативного типа мы отметили достоверное (р 0,05) значений ИРmin в стенках доброкачественных и злокачественных новообразований этого типа (соответственно 0,59 ± 0,1 и 0,48 ±0,2).
В доброкачественных новообразованиях преимущественно эхопозитивного строения. MAC в зависимости от локализации практически не менялась, составив на периферии опухоли 16,9 ± 7,2 см/с, в центре - 18,2 ± 15,9 см/с (р 0,05). В злокачественных новообразованиях преимущественно эхопозитивного строения нами отмечено достоверное снижение ИРmin по периферии (0,32 ± 0,11) и в центре (0,32 ± 0,11) по сравнению с контуром (0,42 ± 0,12).
К этому можно добавить, что мы не обнаружили достоверной разницы между показателями МВС в зависимости от локализации в доброкачественных и злокачественных новообразованиях преимущественно эхопозитивного типа.
Изменение показателей допплерометрии в зависимости от морфологического строения опухоли
Еще в 1993 г. М. Натори и соавт. отметили, что значения ПИ зависят от морфологического типа опухоли. Многочисленные исследования подтверждают это.
Y. Zalel и соавт., С. Exacoustos и соавт., а также S. Jukic и соавт. считают, что своеобразным кровотоком отличаются тератомы яичников.
К. Hata и Т. Hata констатировали в злокачественной опухоли Бреннера низкую скорость кровотока (6,7 см/с) и относительно высокий ИР (0,49).
По мнению G. Zanetta и соавт., пограничные опухоли по гемодинамике напоминают злокачественные опухоли, а по топографии цветовых локусов — доброкачественные.
Проведенный нами анализ внутриопухолевого кровотока в зависимости от гистологического типа опухоли не обнаружил достаточных различий допплерометрических показателей как в доброкачественных, так и в злокачественных опухолях. Мы отметили лишь незначительное повышение MAC в серозных злокачественных опухолях (31,3 ± 28,8 см/с) и злокачественных опухолях стромы полового тяжа (32,1 ± 37,5 см/с) по сравнению со злокачественными муцинозными (24,0 ± 14,9) и метастатическими (22,0 ± 20,4) опухолями. Значения ИРmin в злокачественных опухолях всех гистологических типов практически не различались (0,32—0,35).
Изменение показателей допплерометрии в зависимости от размера опухоли яичников. В наших исследованиях значения MAC в доброкачественных опухолях практически не зависели от их размеров. В злокачественных опухолях размером более 100 см3 отмечалось заметное увеличение САС.
ИРmin в злокачественных опухолях имел тенденцию к снижению по мере увеличения размера опухоли, а в доброкачественных был почти постоянен, заметно увеличиваясь только в новообразованиях размером более 500 см3. Интересно, что при размере опухоли более 500 см3 различия ИРmin в доброкачественных и злокачественных новообразованиях приобретали характер вилки.
Изменение показателей допплерометрии в зависимости от наличия или отсутствия воспалительных изменений в опухоли
По нашим данным, в доброкачественных опухолях яичников с гнойно-некротическими изменениями имеет место достоверное (р 0,05) к снижению MAC. Наряду с этим отмечено достоверное снижение ИРmin во II стадии по сравнению с I стадией (0,27 ± 0,04 и 0,36 + 0,06 соответственно).
При анализе допплерометрических показателей в зависимости от степени дифференцированности злокачественных опухолей обнаружено достоверное повышение MAC в низкодифференцированных опухолях (30,5 ± 16,9 см/с) по сравнению с высокодифференцированными (20,5 ± 13,7 см/с), а также выявлена тенденция (р > 0,05) к снижению ИPmin в низкодифференцированных (0,35 ± 0,12) и недифференцированных (0,34 ± 0,12) опухолях по сравнению с высокодифференцированными (0,44 ± 0,27).
Подводя итог, можно с уверенностью констатировать, что в целом для доброкачественных опухолей яичников характерны низкая скорость и высокая резистентность артериального внутриопухолевого кровотока, тогда как для злокачественных — высокая скорость и низкая резистентность.
При этом для эффективной дифференциальной диагностики доброкачественных и злокачественных опухолей яичников мы считаем оптимальным сочетанное использование разработанных нами пороговых значений показателей: MAC > 19,0 см/с, ИРmin 5,0 см/с. При комплексном использовании этих критериев для дифференциальной диагностики доброкачественной и злокачественной патологии чувствительность метода достигала 95,3 %.
В доброкачественных новообразованиях яичников важной особенностью кровотока является монотонность значений допплерометрических показателей. Для злокачественных опухолей характерна их значительная вариабельность.
Для доброкачественных новообразований нехарактерно достоверное изменение допплерометрических показателей в зависимости от гистологического типа и размера опухоли, а также от локализации внутриопухолевых цветовых локусов.
При возникновении гнойно-некротических изменений доброкачественным новообразованиям свойственны высокая скорость и снижение резистентности артериального кровотока, что может являться причиной установления ложноположительного диагноза рака яичников.
При ЦД злокачественную опухоль яичника отличают большее количество сосудов, преимущественно центральное расположение зон васкуляризации, наличие множественных цветовых локусов в перегородках и эхогенных пристеночных включениях.
Для злокачественных новообразований характерны: 1) увеличение скорости артериального и венозного кровотока, а также снижение резистентности артериального кровотока в зависимости от размера опухоли; 2) снижение резистентности артериального кровотока от периферии к центру опухоли; 3) снижение скорости артериального и венозного кровотока, а также понижение резистентности артериального кровотока по мере прогрессирования злокачественного процесса; 4) увеличение скорости и снижение резистентности артериального кровотока в зависимости от степени дифференцированности злокачественного процесса: 5) более высокая максимальная скорость внутриопухолевого венозного кровотока по сравнению с доброкачественными новообразованиями.
Отсутствие внутриопухолевого кровотока позволяет исключить злокачественный процесс.
Читайте также:

