Низкодифференцированная карцинома двенадцатиперстной кишки

По раку двенадцатиперстной кишки не создано клинических рекомендаций в онкологии, но их удостоилась анатомически крошечная её структурная часть — дуоденальный большой или фатеров сосочек, в который открывается общий для желчи и панкреатических ферментов проток.
Традиционно все серьёзные дуоденальные заболевания автоматически рассматриваются вместе с патологий желудка, хотя двенадцатиперстная — начальная часть кишечника, а с желудком 12-перстную объединяет только анатомическая близость.
- Анатомия двенадцатиперстной кишки
- Причины рака двенадцатиперстной кишки
- Диагностика рака двенадцатиперстной кишки
- Стадии двенадцатиперстного рака
- Прогноз при дуоденальной аденокарциноме
- Как проявляется рак двенадцатиперстной кишки
- Лечение рака двенадцатиперстной кишки
Анатомия двенадцатиперстной кишки
Задача у двенадцатиперстной одна — получив обработанную кислотой желудочного сока пищевую массу, смешиванием с желчью и панкреатическими ферментами подготовить её к вхождению в щелочную среду кишечника.
Похожий на подкову отрезок пищеварительной трубки — длиной всего 12 перстов или пальцев (в поперечнике), соединяется с желудком луковицей, снаружи к 12-перстной плотно прилежит поджелудочная железа.
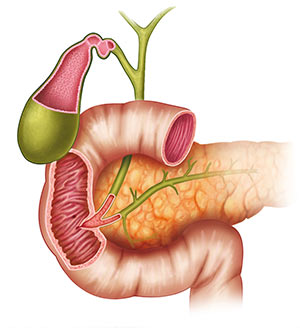
Луковица двенадцатиперстной названа так за большое сходство, и складки слизистой тоже как у лука — сверху вниз, тогда как в остальных отделах кишечника преимущественно поперечные. В луковице кислый желудочный секрет смешивается с щелочным кишечным и именно здесь чаще всего зарождаются язвы, а злокачественные опухоли, наоборот, развиваются редко — у каждого седьмого из всех страдающих дуоденальными карциномами.
Далее нисходящая часть с открывающимися в неё сосочком панкреатическим и общим желчным протоками, в этот отдел поступает выработанная печенью желчь и агрессивные панкреатические ферменты. В двух из трех случаев именно в этой части двенадцатиперстной развивается злокачественный процесс.
Далее идут горизонтальная и восходящие части, частота злокачественной опухоли тоже идёт по нисходящей — новообразования в этих отделах довольно редки.
Причины рака двенадцатиперстной кишки
Считается, что причины развития злокачественной опухоли 12-перстной кишки почти такие же, как у рака желудка, о них тоже мало известно.
- Предполагается связь с хеликобактерной инфекцией. Ассоциированные с бактерией язвы в 12-перстной встречаются чаще — в восьми из десяти случаев, тогда как в желудке только у шести больных. Язвенная болезнь вчетверо чаще поражает дуоденальную слизистую, нежели желудочную. Болеют дуоденальными язвами преимущественно женщины, а язвой желудка — мужчины.
- Замечена связь рака 12-перстной с ожирением.
- Есть предположение о влияние национальных особенностей питания, не доказанное статистикой.
По большому счёту — ясности нет ни с причинами желудочного рака, тем более с первопричинностью дуоденальных карцином.
Диагностика рака двенадцатиперстной кишки
Злокачественные новообразования справедливо относят к болезням старения, абсолютное большинство пациентов уже встретило свой 65 день рождения, у женщин процесс возникает лет на 5–10 позже.
Российская онкологическая статистика про карциному 12-перстной кишки молчит, никто не знает числа заболевших и не анализирует характеристики пациентов по стадиям на момент выявления. В зарубежье дела обстоят ничуть не лучше.
Как проверить двенадцатиперстную кишку на рак? Так же, как и желудок — сделать ФГДС или фиброэзофагогастродуоденоскопию. При гастроскопии по любой желудочной проблеме обязательно осматривается двенадцатиперстная, с подозрительных участков берётся биопсия. При патологии желчевыводящих путей и поджелудочной железы также в первую очередь обследуется 12-перстная кишка.
Очень эффективна комплексная диагностика — сочетание эндоскопии с УЗИ или эндосонография, позволяющие увидеть всю толщину кишечной стенки.
Доступно и рентгенологическое исследование в разных проекциях — полипозиционное с контрастированием. Прекрасно выявляет патологию КТ, а вот лапароскопия, в отличие от карциномы желудка, используется не всегда, а только при продвинутых стадиях.
Стадии двенадцатиперстного рака
В подавляющем большинстве в дуоденальной стенке развивается слизистая аденокарцинома, анатомические особенности позволяют диагностировать её на ранних стадиях.
Стадирование базируется на степени вовлечения кишечной стенки в злокачественный процесс и наличии метастазов в лимфатическом коллекторе:
- Опухоль в пределах слизистой оболочки — 1 стадия;
- Новообразование в пределах стенки с метастазированием в лимфатические узлы рядом с органом — 2 стадия;
- Прорастание раком кишечной стенки с выходом в брюшную полость и вовлечение рядом находящихся анатомических структур — 3 стадия;
- При любом размере опухолевого поражения дуоденальной стенки появление метастазов в других органах — безоговорочно устанавливается 4 стадия.
Прогноз при дуоденальной аденокарциноме
В общем у большинства пациентов прогноз заболевания хороший, потому что и метастазы в ближайшие к органу лимфатические узлы находят только у каждого седьмого больного и рецидивы после лечения карциномы очень нечасты.
Выявление на ранней стадии — залог долгой жизни пациента, после операции 80% переживают первую пятилетку.
Как проявляется рак двенадцатиперстной кишки
Признаки раннего рака малозаметны и не отличаются от симптомов любого другого желудочного заболевания:
- непонятный дискомфорт,
- несвязанные с приёмами пищи неясные боли в подложечной области,
- эпизодическое подташнивание,
- периодический метеоризм.

Клинические проявления новообразования в 12-перстной в большинстве случаев обусловлены сужением или полным перекрытием просвета пищеварительной трубки:
- При локализации опухоли в начальном отделе на первый план выходят симптомы стеноза выходного отдела желудка: постоянное переполнение и перерастяжение его застоявшейся пищей, рвотой недавно съеденным.
- При расположении карциномы в нисходящей части первым симптомом может стать механическая желтуха вследствие блокирования оттока желчи по общему протоку, а также клинические признаки острого панкреатита.
- При поражении нижней части 12-перстной или полной обтурации просвета кишечника на любом уровне может развиться клиника кишечной непроходимости: прогрессивно ухудшающееся состояние со зловонными рвотами и отсутствием стула более 3 дней, нарастанием интоксикации.
- Прорастание всей толщи кишечной стенки может манифестировать кровотечением с черным поносом и коричневой рвотой на фоне прогрессирующей слабости.
- Вовлечение поджелудочной железы в опухолевый конгломерат осложнится выраженным болевым синдромом, похожим на симптомы острого панкреатита.
- При метастатической стадии симптомы отражают локализацию очагов в органах и тканях, с параллельно прогрессирующей потерей веса и нарастающей слабостью.
Лечение рака двенадцатиперстной кишки
Радикальное лечение включает операцию с удалением поражённого дуоденального сегмента с прилежащими тканями — гастропанкреатодуоденальная резекция или полное удаление всего органа — панкреатодуоденэктомия.
Во всех ситуациях вместе с 12-перстной единым блоком удаляется выходной отдел желудка, головная часть поджелудочной железы с клетчаткой, где расположены лимфатические узлы.
Стандарт лечения аденокарциномы 12-перстной не разработан, поэтому ориентируются на лечебный подход при раке желудка, так при сомнительной операбельности проводят несколько курсов химиотерапии с включением фторурацила и платиновым производным.
Нет доказательств безусловной эффективности профилактической химиотерапии после операции по поводу 2–3 стадии, тем не менее при низкодифференцированной аденокарциноме или большом поражении такое лечение возможно, но не раньше, чем через 6–8 недель после хирургического вмешательства при полном заживлении раны.
Рак двенадцатиперстной кишки не относится к онкологическим раритетам с заболеваемостью один-два на миллион, но исследователи уделили ему недостаточно внимания и не разработали стандартного подхода, дающего наилучший результат у подавляющего большинства пациентов.
Для каждого больного дуоденальной карциномой разрабатывается персональная программа лечения с учётом всего известного о морфологии рака, поэтому требуется внимание к деталям и отличное знание научного материала, что для нашей клиники абсолютная норма клинической практики.
Низкодифференцированная аденокарцинома является наиболее злокачественным типом раковых новообразований, для которых характерно настолько быстрое аномальное изменение тканей, что от первоисточника ничего не остается.
Низкодифференцированная аденокарцинома формируется на железистых клетках эпителия, из которого состоят многие внутренние органы человека. Еще одной характеристикой такого вида опухолей является ее неопределенное происхождение – тип тканей и клеток, с помощью которых она была образованная – выяснить невозможно.
Клетки такого вида опухоли выглядят атипично, четкие границы отсутствуют. Низкодифференцированные опухоли даже на ранних стадиях имеют тенденцию к быстрому увеличению и метастазируют. Как правило, появление низкодифференцированной аденокарциномы характерно для III или IV стадии онкологии.
- Причины возникновения низкодифференцированной аденокарциномы
- Признаки низкодифференцированной аденокарциномы
- Диагностика низкодифференцированной аденокарциномы
- Терапия низкодифференцированной аденокарциномы
- Профилактика низкодифференцированной аденокарциномы
- Прогноз
- Вопрос-ответ
Причины возникновения низкодифференцированной аденокарциномы
Причины возникновения низкодифференцированной аденокарциномы разные, как правило, они обусловлены ведением нездорового образа жизни:
- Курение;
- Употребление в большом количестве алкоголя;
- Неблагоприятная экологическая обстановка (плохое качество питьевой воды);
- Питание с низким содержанием витаминов (в основном, витамина С).
Ведущие клиники в Израиле



Также к факторам риска возникновения такого вида опухоли относятся:
- Предрасположенность на генетическом уровне;
- Возраст — после 45 лет;
- Мужской пол.
Признаки низкодифференцированной аденокарциномы
Долгое время болезнь может протекать бессимптомно, а это затрудняет ее выявление на ранних этапах. Можно выделить общие симптомы:
- Появление анемии;
- Возникновение кахексии (истощение);
- Общие недомогания организма;
- Плохой аппетит.
Симптомы можно рассматривать в зависимости от места локализации раковых клеток.
Низкодифференцированная аденокарцинома желудка имеет следующие симптомы:
- Отсутствует желание принимать пищу;
- Нарушаются пищеварительные функции желудка;
- Происходит отторжение приема мясных продуктов;
- Бывают астении;
- Вес сильно снижается;
- Наблюдается быстрая сытость (при малом количестве еды);
- Возникают болевые ощущения различного характера;
- Рвота, кровотечения, изменение цвета кала, запоры (на поздних стадиях).
Для этого вида аденогенной карциномы характерно образование метастаз в определенных органах – подмышечных лимфоузлах (Вирхова железа), околопупочном пространстве, яичниках (рак Крукенберга), тазовом дне. Расположение этих метастаз обусловлено анатомией лимфатической системы.
Низкодифференцированная аденокарцинома является наиболее злокачественной формой опухолей с перстневидными клетками.
Причинами возникновения подобной опухоли считаются:
- Еда с высоким содержанием нитратов;
- Наличие инфекций (к примеру, Helicobacter pylori);
- Злоупотребление острой, жареной, копченой пищи;
- Недостаточное количество витамина С;
- Выброс дуоденального содержимого 12-типерстной кишки, который приводит вначале к рефлюкс-гастриту, а потом к возникновению аденокарциномы.
Развитие подобной опухоли также можно разделить на стадии:
- Начальная стадия, когда опухоль расположена на слизистой желудка;
- I стадия, рак проникает в эпителий и лимфоузлы, находящиеся близ желудка;
- II стадия характерна прорастанием опухоли до оболочки желудка и в лимфоузлы, окружающие желудок;
- III стадия, для которой типично прорастание опухоли через всю толщину желудочной стенки и распространение в лимфоузлы;
- IV, во время которой раковые клетки проникают в другие органы, и возникают метастазы.
При возникновении низкодифференцированной опухоли толстой кишки признаки бывают таковыми:
- Возникновение в каловых массах слизи и крови;
- Нарушения в процессе опорожнения кишечника;
- Возникновение кишечных кровотечений;
- Наблюдается вздутие живота;
- Могут быть боли в животе.
При низкодифференцированной опухоли слепой кишки возникают следующие симптомы, часть из которых, вроде нарушения опорожнения кишечника и примесей слизи и крови в кале, характерны и для аденокарциномы толстой кишки. Но есть и свои специфичные признаки:
- Возникают ноющие боли в правой части живота, в низу его;
- Могут наблюдаться головокружения, тахикардия и общая слабость;
- Изменяется цвет стула;
- Могут возникать кровотечения из заднего прохода.
Симптомы при возникновении опухоли сигмовидной кишки таковы:
- Вздутие и боль в правой части живота;
- Возможна отрыжка и тошнота;
- Непроходимость кишечника;
- Непроизвольное напряжение мышц пресса.
При низкодифференцированной аденокарциноме прямой кишки кроме крови и гноя в каловых массах, и нарушений процесса дефекации, что характерно и для других локализаций опухоли, могут наблюдаться такие специфические симптомы:
- Видоизменение формы кала;
- Возникновение боли в процессе испражнения;
- Вздутие живота;
- Недержание кала и газов;
- Чувство инородного тела в прямой кишке.
Возможные причины возникновения данного заболевания таковы:
- Малоподвижность;
- Употребление большого количества красного мяса (и малое – фруктов, овощей, круп);
- Хронические заболевания кишечника вялотекущего характера.
Злокачественные опухоли шейки матки встречаются двух типов:
- На плоских клетках эпителия (85%);
- В клетках, занимающихся синтезом слизи (в 15%) – к ним причисляется низкодифференцированная аденокарцинома.
При возникновении низкодифференцированной аденокарциномы в теле (эндометрии) и шейке матки бывают такие симптомы:
- Боли в поясничном отделе ноющего характера;
- Длительные кровотечения во время менструаций;
- Маточные кровотечения в середине цикла (в период постменопаузы);
- Боли в животе (нижней его части) атипичного характера;
- Гнойные вагинальные выделения с неприятным запахом.
Аденокарцинома на шейке матки прорастает двумя путями:
- Экзофитная форма – когда разрастается в сторону влагалища;
- Эндофитная форма — увеличивается в сторону канала шейки матки, (к телу матки).
Злокачественные опухоли чаще встречаются у женщин в период 40 — 60 лет. Причинами возникновения данной опухоли бывают:
- Воздействие химических канцерогенов;
- Раннее начало половой жизни — до 16 лет (и беспорядочные связи);
- Ранняя беременность и роды;
- Аборты в анамнезе;
- Нарушения иммунитета;
- Присутствие вируса папилломы человека.
Так как такие опухоли возможны в основном в период постменопаузы, то часто диагностируются на поздних стадиях развития.
Метастазы при этом виде аденокарциномы часто бывают в легких, головном мозге, костях.
Симптомы низкодифференцированной опухоли яичников такие:
- Дискомфорт и боли в брюшной полости;
- Быстрая насыщаемость при еде;
- Появление нерегулярных менструаций;
- Нарушение ритма мочеиспускания;
- Боль в процессе полового акта;
- Может быть увеличение подмышечных, надключичных и паховых лимфоузлов.
Данный тип онкологии относится к эпителиальному раку, раковое новообразование без четких границ, а клетки, из которых она образовалась, сильно видоизменяются в патогенную сторону. Самым серьезным видом опухоли здесь считается серозная аденокарцинома яичников. Читайте также: рак яичников — первые признаки и симптомы
Стадии развития опухоли яичников такие:
- 1 стадия – есть опухоли в границах одного или двух яичников;
- 1(a) – новообразование есть в одном яичнике, но нет поражения овариальной капсулы и опухоли на поверхности яичника;
- 1(b) – рак есть в обоих яичниках, но нет поражения овариальной капсулы и опухоли на поверхности яичника;
- 1(c) – рак есть в 1 (2) яичниках, капсула порвана, на теле яичника имеется новообразование, в жидкости брюшной полости присутствуют раковые клетки;
- 2 стадия – новообразование есть в 1 (2) яичниках и прорастет в область таза или матки;
- 2 (a) стадия – опухоль проникает в матку или фаллопиеву трубу, в брюшной полости в жидкости нет раковых клеток;
- 2 (b) – раковое новообразование проникло в другие ткани зоны таза, но в жидкости брюшной полости нет злокачественных клеток;
- 2 (c) — рак проник в другие ткани тазовой области, в жидкости брюшной полости присутствуют раковые клетки;
- 3 стадия – рак присутствует в одном (2) яичниках и раковые клетки есть вне тазовой области;
- 3 (a) стадия – метастазы есть за пределами области таза или проникают за абдоминальные перитонеальные поверхности;
- 3 (b) стадия. Для нее характерно увеличение опухолей на абдоминальных поверхностях;
- 3 (c) стадия характеризуется увеличением размеров имплантированных опухолей более 2 см и проникновением раковых клеток в лимфоузлы брюшной полости;
- 4 стадия, кроме всех вышеперечисленных симптомов, имеет метастазы в различных внутренних органах и лимфоузлах.
Для появления опухоли в предстательной железе типичны такие симптомы:
- Расстройство мочеиспускания (недержание мочи, ложные позывы);
- Возможна импотенция, окрашивание спермы в красноватый или коричневатый цвет;
- Возникновение ощущения неполного опустошения мочевого пузыря;
- Боли внизу живота, зоне паха, промежности, крестца и копчика;
- Возможны параличи нижних конечностей из-за сдавливания (компрессии) позвоночника.
Такой вид опухоли проявляется у мужчин обычно на 3-4 стадиях, поэтому лечение довольно затруднительно, возможно из-за того, что начальные симптомы схожи с проявлениями простатита и не вызывают сильного беспокойства.
Специфические факторы возникновения низкодифференцированной аденокарциномы таковы:
- Типичные возрастные изменения организма мужчины;
- Наследственная предрасположенность;
- Нарушения в организме баланса нутриентов;
- Питание с повышенным содержанием животных жиров;
- Ожирение;
- Как последствия отравления;
- Присутствие в простате вируса XMRV.
* Получив данные о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Стадии развития карциномы предстательной железы таковы:
- I стадия. При пальпации новообразование нельзя обнаружить, подтверждение опухоли делается с помощью биопсии. Анализы показывают незначительные отклонения от нормы;
- II стадия. Рак распространяется на некоторые части простаты или капсульную оболочку. При пальпации или использовании инструментальных методов исследования выявляются значительные изменения;
- III стадия. Опухолевые клетки пробираются в пузырьки, из которых состоит простата. Возможно распространение опухоли на близлежащие органы;
- IV стадия. Заболевание распространяется на соседние половые органы и мочевыделительную и пищеварительную системы. Может поражаться сфинктер, прямая кишка, мышцы — элеватора заднего прохода или стенок таза.
Низкодифференцированная аденокарцинома легких проявляется следующими симптомами:
- Общая слабость и утомляемость на фоне повышения температуры и общего недомогания;
- Может быть симптоматика заболеваний типа бронхита, пневмонии, ОРВИ.
На более поздних этапах болезни к ним могут добавиться:
- Сильный постоянный кашель, который сопровождается выделениями слизи и гноя, иногда даже с кровью;
- Одышка;
- Рецидивирующий геморрагический плеврит;
- Кахексия.
Этот вид опухоли формируется из эпителия лёгких (бронхов) или бронхиальных желёз и альвеол. Формирование происходит методом срыва дифференциации клеток и разрастания тканей, которые случаются на генном уровне.
Причинами развития такой опухоли считают:
- Курение – пассивное и активное;
- Вредные условия труда;
- Генетическая предрасположенность;
- Гормональные факторы;
- Доброкачественные опухоли лёгких.
Имеется склонность к образованию метастаз, которые могут распространяться лимфогенными, гематогенными и имплантационными путями.
Стадии низкодифференцированной аденокарциномы лёгкого таковы:
- I стадия. Имеется новообразование до 3 см, которое ограничено границами 1 сегмента бронха, метастаз не наблюдается;
- Величина опухоли увеличивается до 6 см, она также ограничена границами 1 сегмента бронха, случаются метастазы бронхопульмональных лимфоузлов;
- Раковое новообразование растет до размера более 6 см, переходит на соседний или главный бронх, метастазы имеются в трахеобронхиальных, бифуркационных и паратрахеональных лимфоузлах;
- Рак переходит на второе лёгкое, близлежащие органы, появляются обширные местные и отдалённые метастазы, раковый плеврит.
Диагностика низкодифференцированной аденокарциномы
Диагностирование низкодифференцированной аденокарциномы выполняется при помощи различных средств:
- Анализа анамнеза пациента;
- Личного осмотра;
- МРТ, КТ;
- УЗИ;
- Рентгенографии;
- Общего и биохимического анализа крови, специального анализа на онкомаркеры;
- Пункции и биопсии тканей разных органов, при имеющемся подозрении на присутствие в них аденокарциномы;
- Эндоскопии в различных ее вариантах – гастроскопии, бронхоскопии, гистероскопии, колоноскопии, ректоманоскопии и других видов, в зависимости от обследуемого органа;
- Ирригоскопии (введение рентгеноконтрастного препарата для рентгеновского изучения раковой опухоли);
- Анализа каловых масс на наличие крови;
- Мазка на цитологию.
Для каждой локализации опухоли используются свои методы обследования.
При диагностике рака простаты применяют шкалу классификации по Глисону, которая образована на гистологии процесса развития рака. Шкала выражается в баллах от 1 до 10, чем выше балл, тем тяжелее степень развитие рака.
Большинство аденокарцином обнаруживаются случайно при профилактическом осмотре или по причине обращения совсем по другому поводу, это происходит потому, что аденокарцинома имеет длительное латентное течение патологии и отсутствии специфических признаков.
Терапия низкодифференцированной аденокарциномы
Лечение низкодифференцированной опухоли проводят следующими методами:
Для повышения эффективности лечения используют сочетание нескольких методов, особенно во 2 и 3 стадиях. При 4 стадии речь идет только о поддерживающей терапии, не подразумевающей выздоровление.
Профилактика низкодифференцированной аденокарциномы
Профилактика этого заболевания заключается в общих рекомендациях:
- Отказ от алкоголя и курения;
- Питье только фильтрованной воды;
- Потребление меньшего количества красного мяса;
- Употребление в ограниченном количестве жирной, жареной, соленой, острой пищи, пищи с консервантами;
- Ограничение в еде белковой пищи;
- Насыщение питания витаминами, особенно А, С, Е и каротином;
- Есть побольше фруктов, овощей, зелени;
- Не переедать;
- Избегать воздействия на организм канцерогенных веществ;
- Вовремя лечить хронические заболевания;
- Посещать регулярно врача для ежегодного профилактического осмотра.
Прогноз
Прогноз заболевания зависит от различных факторов:
- Стадии развития опухоли и ее месторасположения;
- Наличия метастаз низкодифференцированной аденокарциномы в лимфоузлах и близлежащих органах (это является фактором, значительно снижающим шансы на выздоровление);
- Возраста больного и общего состояния здоровья.
В зависимости от стадии заболевания и места расположения малодифференцированной аденокарциномы, проценты выживаемости могут быть такими:
- 1 стадия – до 50- 80% благоприятного исхода;
- 2 стадия – до 20- 50%;
- 3 стадия – шансы на излечение – до 10-20%;
- 4 стадия – не более 5 %.
Запомните! Если лечение не проводить, то продолжительность жизни пациентов составляет не больше 1 года с момента диагностирования опухоли.
Так как низкодифференцированный рак считается одним из самых злокачественных, то шансы на полное выздоровление и пятилетнюю выживаемость имеют лишь малое число пациентов.
Вопрос-ответ
Что такое синоназальная низкодифференцированная карцинома?
Это редкий агрессивный вид рака, локализуется новообразование в области носа и носовых пазух.
Обозначения ракового заболевания Т1nxm0 что означает? Что значит буква G3 при диагностировании рака?
Сочетание букв и цифр означает стадию развития опухоли (в данном случае – 1 стадию), невозможность оценить регионарные лимфатические узлы и отсутствие метастаз. Буква G3 означает низкодифференцированный рак, иногда его могут объединить с недифференцированным (с G4).
Рак двенадцатиперстной кишки это медленно текущее заболевание. Первые симптомы появляются при активном росте опухоли и ее влиянии на просвет кишки, окружающие ткани и органы. Начальная стадия рака ничем себя не проявляет. Своевременное обращение к Врачам Юсуповской больницы увеличит вероятность положительного результата лечения.
В Юсуповской больнице проводят диагностику и принимают пациентов с раком двенадцатиперстной кишки. Применяя современное оборудование, новейшие методики лечения и современные препараты, высококвалифицированные врачи достигают хороших результатов в лечении данного заболевания.
Рак двенадцатиперстной кишки: первые симптомы
Начальный сегмент тонкого кишечника называется двенадцатиперстной кишкой. В данном сегменте тонкого кишечника происходит превращение кислотной среды в щелочную, что позволяет осуществлять кишечное пищеварение в дальнейшем. В процессе пищеварения в тонкой кишке образуются аминокислоты, триглицериды, жирные кислоты, глюкоза, которые затем всасываются через слизистую тонкой кишки. Большую роль играет тонкая кишка в процессе поддержания баланса внутренней среды организма, от нее зависит качество всасывания воды и электролитов. Двенадцатиперстная кишка состоит из четырех отделов – верхнего, нисходящего, горизонтального и восходящего.
Рак двенадцатиперстной кишки встречается часто, примерно 4% всех кишечных злокачественных опухолей. Наиболее часто развивается злокачественная лимфома. Доброкачественные опухоли тонкой кишки встречаются реже. Рак 12-перстной кишки одинаково часто поражает мужчин и женщин, чаще встречается у людей старше 50 лет.
Бывает сложно отличить рак двенадцатиперстной кишки от рака головки поджелудочной железы, общего желчного протока. Наиболее часто встречается вторичная форма рака двенадцатиперстной кишки, причина возникновения которой - прорастание злокачественной опухоли в соседние ткани или органы.
Около 70% случаев злокачественных опухолей двенадцатиперстной кишки локализуется в нисходящем сегменте, в околососковой области. Считается, что большая часть опухолей происходит из эпителия слизистой общего желчного протока или поджелудочной железы, что очень сложно определить точно. Верхний горизонтальный сегмент двенадцатиперстной кишки поражает супрапапиллярный рак, процент заболеваемости которым составляет 16-17%. Очень редко встречается рак нижней горизонтальной части двенадцатиперстной кишки.
Рак желудка и двенадцатиперстной кишки: симптомы
Рак двенадцатиперстной кишки характеризуется следующими симптомами: боль в животе, диарея, изменения состояния пальцев рук и ног (они становятся похожими на барабанные палочки). В отличие от рака желудка, опухоль двенадцатиперстной кишки реже дает метастазы, метастазы чаще всего поражают регионарные лимфатические узлы в области ворот печени и головки поджелудочной железы. Очень редко опухоль двенадцатиперстной кишки дает гематогенные метастазы.
Рак 12-перстной кишки, симптомы и лечение
Опухоль, располагающаяся в области большого дуоденального соска, по мере роста приводит к сдавливанию и сужению просвета соска, сдавливанию общего желчного протока. Общий желчный проток начинает расширяться выше опухоли, происходит задержка поступления желчи в кишечник и затруднение ее выхода.
В этот период развития опухоли появляются симптомы заболевания – боль в правом подреберье, понижение или потеря аппетита, боль в подложечной области, сильная тошнота, желтуха, которая постепенно нарастает. В случае, если пациент болел ранее заболеваниями печени и желчного пузыря, врач предполагает развитие опухоли в области дуоденального соска. Большую сложность представляет определение места возникновения злокачественной опухоли, которая во время роста приводит к появлению воспалительных изменений в поджелудочной железе. Опухоль может привести к тяжелому панкреатиту, панкреонекрозу с перитонитом.
Рак верхнегоризонтального отдела двенадцатиперстной кишки по мере роста опухоли проявляется симптомами стеноза. Скиррозная форма опухоли приводит к деформации и сужению просвета этого сегмента кишки, что проявляется определенными симптомами: дискомфортом в области желудка, вздутием кишечника, тошнотой, изжогой, отрыжкой, рвотой, тупой болью в правом подреберье, часто в подложечной области. Нередко при такой симптоматике врач ставит диагноз - осложнение язвенной болезни, если в анамнезе указано, что пациент страдает таким заболеванием.
Рак нижнегоризонтального отдела двенадцатиперстной кишки также по мере роста опухоли приводит к сужению просвета кишки. Симптомы указывают на развитие кишечной непроходимости: рвоту, тошноту, в рвотных массах присутствует желчь, появляется чувство тяжести в подложечной области, чувство сильного давления.
Рак двенадцатиперстной кишки приводит к постепенному развитию анемии, потере аппетита, затем к потере веса тела, слабости и быстрой утомляемости. Разрастание опухоли в другие ткани и органы снижает шансы больного на выздоровление. Симптомы рака двенадцатиперстной кишки у женщин аналогичны проявлениям заболевания у мужчин. Часто заболевание сопровождается болями разной интенсивности.
Скрининг поможет выявить опухоли на раннем этапе, также рекомендуется людям старше 50 лет проходить раз в 5 лет колоноскопию, людям с отягощенным анамнезом требуется проходить такие исследования чаще.
Лечение рака двенадцатиперстной кишки химиотерапией
Клинические проявления злокачественного процесса в двенадцатиперстной кишке зависят от стадии развития рака. В большинстве случаев от начала процесса развития рака и до появления первых симптомов заболевания проходит несколько лет. Рак двенадцатиперстной кишки лечится методами резекции пораженного отдела кишки, химиотерапией, которая назначается в предоперационный период и после операции по показаниям.
Раковые клетки характеризуются очень быстрым обменом веществ, они чувствительны к цитостатикам (препаратам химиотерапии). Химиотерапия помогает справиться с метастазами опухоли, снижает риск развития рецидива рака. С помощью предоперационного влияния на опухоль добиваются уменьшения её размера, снижают риск метастазирования. На поздних стадиях рака химиотерапия используется для паллиативного лечения и помогает облегчить страдания больного.
Куда обращаться, если обнаружен рак двеннадцатиперстной кишки?
Читайте также:

