Нейробластома гистологическая степень злокачественности 2
Нейробластома- врожденная опухоль, развивающаяся из эмбриональных нсйробластов симпатической нервной системы.
КОД ПО МКБ-10
С47. Злокачественное новообразование периферических нервов и вегетативной нервной системы.
Заболеваемость нейробластомой составляет 6-8 человек на 1 млн детского населения в год, или 10 случаев на 1 млн живорождённых. При аутопсии детей, умерших от иных причин до 3-месячного возраста, нейробластомы выявляют в 1 случае на 259 вскрытий.
Типичный возраст манифестации заболевания — около 2 лет. хотя опухоль может быть диагностирована начиная с периода новорождённости. В 2/3 случаев нейробластому диагностируют до 5-летнего возраста.
Как и для других врождённых опухолей, для нейробластомы характерно сочетание с пороками развития. При этой опухоли возможны хромосомные аномалии — анеуплоидия опухолевой ДНК и амплификация онкогена N-myc в клетках опухоли. Анеуплоидия опухолевой ДНК связана с относительно благоприятным прогнозом, особенно в младшей возрастной группе, в то время как амплификация N-myc указывает на плохой прогноз во всех возрастных группах.
КЛАССИФИКАЦИЯ
ЧАСТНАЯ ОНКОЛОГИЯ
Наиболее употребительным в настоящее время считают стадироваиие нейробластомы по системе INSS.
• Стадия 1 — локализованная опухоль, макроскопически удалена полностью, без или с обнаружением опухолевых клеток по линии резекции. Выявленные ипсилатеральные лимфатические узлы микроскопически не поражены. Непосредственно прилежащие к опухоли лимфатические узлы, удалённые вместе с первичной опухолью, могут быть поражены злокачественными клетками.
• Стадия 2А — локализованная опухоль, макроскопически удалена не полностью. Ипсилатеральные лимфатические узлы, не прилежащие непосредственно к опухоли, микроскопически не поражены злокачественными клетками.
• Стадия 2В — локализованная опухоль с или без макроскопически полного удаления. Ипсилатеральные лимфатические узлы, не прилежащие непосредственно к опухоли, микроскопически поражены злокачественными клетками. Увеличенные контралатеральные лимфатические узлы микроскопически не поражены опухолью.
• Стадия 3:
о неудаляемая первичная опухоль, переходящая через среднюю линию1; о- локализованная первичная опухоль, не переходящая через среднюю линию.
но при поражении опухолью контралатеральных лимфатических узлов; о опухоль, располагающаяся по средней линии и билатерально прорастающая в ткани (неудаляемая). или с поражением опухолью лимфатических узлов.
• Стадия 4 — любая первичная опухоль с диссеминацией в отдалённые лимфатические узлы, кости, костный мозг, печень, кожу и/или другие органы, за исключением случаев, подпадающих под определение стадии 4S.
• Стадия 4S — локализованная первичная опухоль (как определено для стадий 1. 2А, 2В) с диссеминацией. ограниченной кожей, печенью и/или костным мозгом. Данную стадию устанавливают только детям до 1 года, при этом доля злокачественных клеток в аспирате костного мозга не должна превышать 10% всех клеточных элементов. Более массивное поражение оценивают как стадию 4. Результаты MIBG-сцинтиграфин должны быть негативны у больных с выявленными метастазами в костный мозг.
КЛИНИЧЕСКАЯ КАРТИНА
Пути метастазирования нейробластомы
Для нейробластомы характерны гематогенный (в лёгкие, костный мозг, кости, печень, другие органы и ткани) и лимфогенный пути метастазирования. При локализации в заднем средостении и забрюшинном пространстве в части случаев происходит прорастание опухоли через межпозвоночные отверстия в позвоночный канал, что приводит к компрессии спинного мозга с развитием пареза конечностей и нарушения функций тазовых органов. Иногда паралич бывает первым признаком заболевания. В ряде случаев развиваются торакоабдоминальные опухоли — с паравертебральным прорастанием нейробластомы из забрюшинного пространства в средостение или наоборот.
Клиническая картина
нейробластомы зависит от локализации и распространённости опухоли, степени её злокачественности и опухолевой интоксикации. Нудность своевременной диагностики нейробластомы заключается в наличии у этого заболевания большого количества масок.
ДИАГНОСТИКА
В основе диагностики нейробластомы лежит морфологическая верификация диагноза. Предшествующее ее консервативное обследование строится из следующих этапов.
• Диагностика первичного очага опухоли (УЗИ. рентгенография. РКТ и МРТ области поражения, экскреторная урография).
• Оценка её биологической активности: определение экскреции катехоламинов в моче, при этом следует иметь в виду. что. хотя содержание гомованилиновой и ванилинминдальной кислот имеет существенное диагностическое значение, в отечественной практике больше доступно измерение содержания адреналина. норадреналина и дофамина, содержания в сыворотке крови нейронспеци-фической энолазы (NSE).
• Диагностика возможных метастазов: РКТ органов грудной клетки, исследование миелограммы. радиоизотопное исследование скелета, сцинтиграфия с метилйодбензилгуанидином (MIBG). УЗИ брюшной полости, забрюшинного пространства, других областей возможных локализаций метастазов.
План диагностических мероприятий при подозрении на нейробластому приведён в табл. 66-5.
Обязательные диагностические исследования
Полное физикальное обследование с оценкой местного статуса
Клинжесшй анализ крови Клинжеский анализ мочи Биохимический анализ крови (электролиты, общий белок, печёночные пробы, креатинин, мочевина, лактатдегцдрогенаэа, щелочная фосфатаза, фосфорно-кальциевый обмен) коагулограмма УЗИ области поражения
УЗИ органов брюшной полости и эабркхшмного пространства
РКТ (МРТ) области поражения Рентгенография органов грудной полости в пяти проекциях (прямой, двух боковых, двух косых)
При подозрении на метастазы в лёгкие — РКТ органов грудной полости
При подозрении на метастазы в головной мозг-ЭхоЭГ и РКТ головного мозга Прицельная рентгенография костей при подозрении на костные метастазы
Ультразвуковое цветное дуплексное ангиосканирование области поражения Ангиография
Консультация нейрохирурга и невропатолога при прорастании опухоли в позвоночный канал и/или неврологических расстройствах
Определение содержания нейроиспецифической
Костномозговая пункция из двух точек
Радиоизотопное исследование скелета
MlBG-сцинтиграфия
ЭКГ
Эхокг
Аудиограмма
Завершающий этап — биопсия опухоли (или полное удаление) для еерифихации гистологического диагноза. Целесообразно сделать отпечатки биоптата
для цитологического исследования
Дифференциальная диагностика нейробластомы
При дифференциальной диагностике нейробластомы забрюшинного пространства следует обращать внимание на такие отличающие ее от нефробластомы признаки, выявляемые при экскреторной урографии, как сохранение контрастированной чашечно-лоханочной системы, оттеснение почки объёмным образованием, оттеснение мочеточника опухолевым образованием, отсутствие связи с ним почки и в части случаев — видимая граница между почкой и опухолевым образованием.
ЛЕЧЕНИЕ
Современное комплексное лечение нейробластомы включает химиотерапию, лучевую терапию на область первичной опухоли и метастазов и хирургическое удаление первичной опухоли и метастазов в случае их резектабельности.
При манифестации клинической картины нейробластомы с неврологических расстройств (нижний вялый парапарез, нарушение функций тазовых органов) необходима скорейшая декомпрессия спинного мозга, поскольку через несколько недель после проявления неврологических симптомов происходят необратимые изменения в спинном мозге, и восстановление утраченных нервных функций оказывается невозможным. Существуют две различные стратегии в отношении декомпрессии спинного мозга. Одна из них предусматривает скорейшее выполнение ламинэктомии с удалением компонента опухоли из вертебрального канала, при этом на основании гистологического исследования операционного материала подтверждают диагноз нейробластомы. Недостаток хирургического метода декомпрессии — риск травматизации спинного мозга, нестабильности позвоночника, развития кифосколиоза. Альтернативная стратегия состоит в биопсии/удалеиии основного компонента опухоли и проведении, при наличии морфологического
Прогноз
Прогноз при нейробластоме зависит от нескольких факторов. Прогноз лучше при более зрелых морфологических вариантах опухоли, у детей младше 2 лет. при отсутствии амплификации гена NMYC. В зависимости от стадии наилучшие исходы наблюдают при локализованных формах нейробластомы: при I стадии выживают 90% больных, при II — 70%, при III — 50%. При IV стадии выживают единичные больные. При III и IV стадиях болезни лучший прогноз у детей до 1 года. При сталии 4S выживаемость превышает 90%.
Нейробластома – эмбриональная опухоль, возникающая в процессе внутриутробного или раннего постнатального периода жизни из стволовых нервных клеток – нейробластов.
Эпидемиология
Нейробластома составляет около 7-8% от всех злокачественных новообразований в детском и подростковом возрасте. Это наиболее часто возникающий вид детских новообразований после опухолей кроветворной и центральной нервной системы. Примерно 40% случаев заболевания встречается на первом году жизни, с возрастом количество случаев уменьшается. Средний возраст на момент диагностирования составляет 19 месяцев.
Причины и риски
Причины появления опухоли до конца не изучены. Нейробластома возникает в том случае, когда нормальные нейробласты не созревают в нервные клетки. Вместо этого они продолжают бесконтрольно расти и делиться. Предполагают, что эти несозревшие (эмбриональные) нервные клетки начинают мутировать еще до рождения ребенка, когда начинают меняться хромосомы и/или происходит сбой в регулировании работы генов. Как подтверждают актуальные исследования, у большинства детей болезнь не является наследственной̆. Только около 1% случаев нейробластомы имеют наследственную основу, чаще всего, вследствие мутаций в гене, который̆ называется ALK (или ген киназы анапластической лимфомы), либо в гене PHOX2B. На сегодняшний̆ день нет клинических исследований, доказывающих, что внешние факторы (окружающая среда, вредные условия работы родителей ребенка, прием каких-либо медикаментов, курение и употребление алкоголя во время беременности) могут стать причиной болезни.
Клиническая картина при нейробластоме
Нейробластома может возникать в любой анатомической области, где располагается симпатическая нервная система: надпочечники, шейный, грудной и брюшной симпатический отделы, параганглии.
Самой частой локализацией нейробластомы является забрюшинное пространство (одинаково часто опухоль диагностируется в надпочечниках и паравертебральных забрюшинных ганглиях). У 15% детей нейробластома локализуется в заднем средостении. Реже опухоль возникает в области таза (6%) и шеи (2%) (рис. 1).
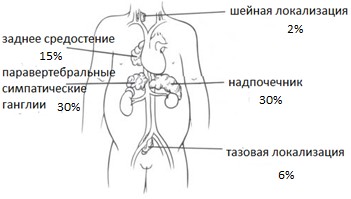
Рис. 1. Локализация нейробластомы
При ранних стадиях заболевания у многих детей может не быть никаких симптомов. Опухоль у них находят случайно, например, при плановом УЗИ обследовании младенцев при диспансеризации. Как правило, жалобы у детей появляются тогда, когда опухоль уже успела сильно вырасти и давит на соседние органы, нарушая их работу, или когда опухоль дала метастазы.
Среди общих симптомов заболевания можно выделить следующие: потеря веса, слабость, костные и суставные боли, некупируемая диарея.
Большинство проявлений болезни и их выраженность зависят от расположения опухоли и ее взаимосвязи с соседними органами и тканями. Так, для пациентов в возрасте до 2-х лет при забрюшинной локализации характерно увеличение размеров живота, лихорадка и потеря веса. Нейробластома забрюшинного пространства пальпируется через переднюю брюшную стенку в виде бугристого, несмещаемого опухолевого узла (рис. 2). У детей старшего возраста заболевание может манифестировать болевым синдромом, обусловленным метастатическим поражением костей, респираторными нарушениями, увеличением размеров живота, появлением запоров. У пациентов с большими забрюшинными опухолями можно обнаружить развитую сеть подкожных вен, развернутые края грудной клетки.
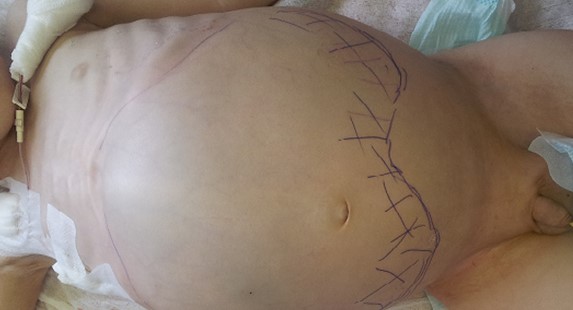
Рис. 2. Нейробластома забрюшинного пространства
Поражение заднего средостения может стать причиной сухого кашля, дыхательных расстройств, деформации грудной клетки, частого срыгивания. При локализации опухоли в полости таза отмечают нарушение функции тазовых органов (периодическое недержание мочи, нарушение акта дефекации), отёки нижних конечностей.
При распространении опухоли в позвоночный канал и сдавлении ею спинного мозга могут развиваться слабость в ногах, неустойивость походки, параличи нижних конечностей, а также дисфункции органов малого таза (задержка мочеиспускания или непроизвольное мочеиспускание, запоры).
Нейробластома ‒ гормонопродуцирующая опухоль, способная к секреции физиологически активных веществ – катехоламинов ‒ адреналина, норадреналина и дофамина. В моче, как правило, повышено выведение их метаболитов ‒ ванилилминдальной и гомованилиновой кислот. В 95% случаев гормональная активность нейробластомы тем больше, чем выше степень её злокачественности. Эффекты секретируемых гормонов вызывают специфические клинические симптомы нейробластомы ‒ резкое повышение артериального давления, диарею (вызывается секрецией вазоактивного интестинального полипептида), потливость, эмоциональную лабильность, периодическое повышение температуры.
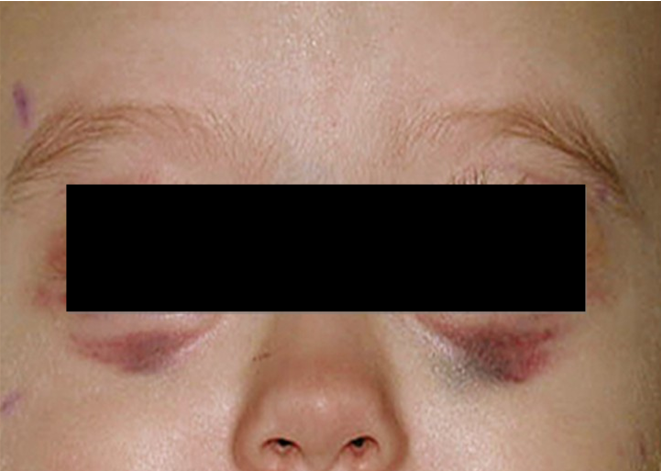
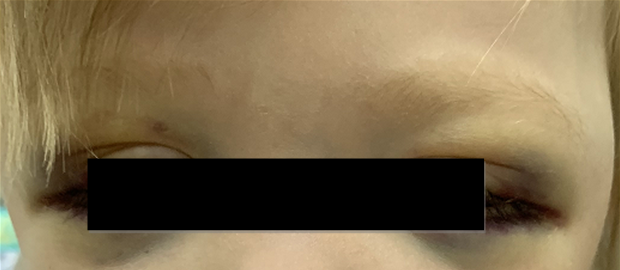
Нейробластома метастазирует чаще всего в костный мозг, кости, в отдаленные лимфатические узлы, печень или кожу, редко — в головной мозг или легкие. Признаки отдалённых метастазов можно обнаружить в виде экзофтальма, кровоизлияний в орбиты, опухолевых узлов на голове.
Среди особенностей течения нейробластомы можно выделить следующие:
- Регрессия – способность опухоли к спонтанному или индуцированному минимальной полихимиотерапией или лучевой терапией уменьшению (инволюции). Как правило, это происходит у детей до 1 года с IVS стадией заболевания.
- Реверсия – способность опухоли трансформироваться из более злокачественных форм в доброкачественные ганглионевромы (спонтанно или индуцированно).
- В некоторых случаях опухолевый процесс имеет обратную направленность: склонность к агрессивному течению и быстрому метастазированию.
Гистологическая классификация
Существующая гистологическая классификация нейробластомы INPC-Shimada основана на степени зрелости (дифференцировки) опухолевой ткани и выделяет 4 категории (от недифференцированных до зрелых форм):
1) нейробластома, бедная шванновской стромой: недифференцированная, низкодифференцированная, дифференцированная;
2) нодулярная ганглионейробластома;
Стадии заболевания
Существует несколько систем стадирования нейробластомы. Наиболее точной является модифицированная система, разработанная Международным противораковым союзом (INSS) (табл. 1).

Диагностика нейробластомы
В клиническом анализе крови при поражении костного мозга может наблюдаться снижение показателей крови: анемия, лейконейтропения, тромбоцитопения.
В сыворотке крови также можно определить специфические для нейробластомы маркеры: нейрон-специфическую енолазу (НСЕ), уровень метаболитов катехоламинов, лактатдегидрогеназу (ЛДГ) и ферритин.
Перед началом специфической терапии всегда проводится верификация диагноза; диагноз нейробластомы ставится при гистологическом исследовании биоптата первичной опухоли или метастазов, или при сочетании наличия опухолевых клеток в костном мозге и повышенного уровня суточной экскреции катехоламинов.
Для установления степени злокачественности нейробластомы выполняется ряд генетических исследований: мутация MYCN, делеция хромосом 1р или 11q . Наличие данных мутаций является неблагоприятным фактором прогноза заболевания.
Ультразвуковое исследование
Ультразвуковой метод исследования позволяет выявить наличие опухоли и ее расположение по отношению к внутренним органам. УЗИ позволяет оценить степень местного и отдаленного распространения злокачественного процесса и выявляет метастатическое поражение печени и лимфатических узлов (рис. 4).
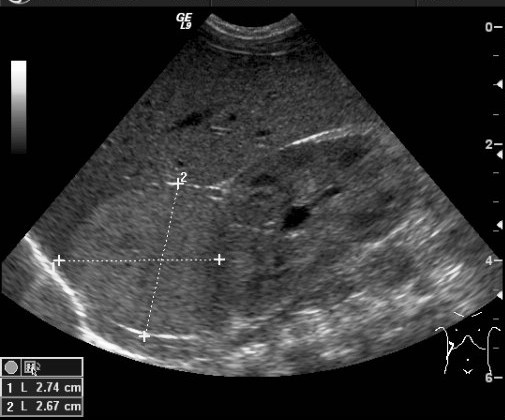
Рис. 4. УЗИ образования правого надпочечника
Компьютерная томография брюшной полости и забрюшинного пространства
Компьютерная томография более детально дает информацию об анатомическом отношении опухоли к окружающим тканям и органам, позволяет оценить структуру опухоли (рис. 5).
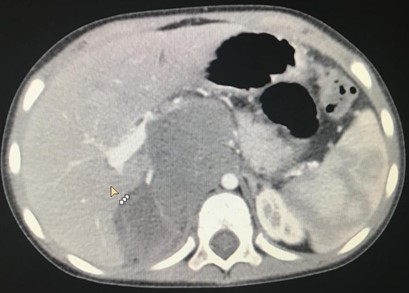
Рис. 5. КТ нейрогенного образования забрюшинного пространства справа
Магнитно-резонансная томография органов брюшной полости, забрюшинного пространства и позвоночника
МРТ органов брюшной полости и забрюшинного пространства ‒ это безопасный и высокоинформативный метод исследования, который позволяет не только уточнить локализацию опухоли, точные размеры новообразования и соотношение его с окружающими тканями, но и выявить метастатические очаги в печени и брюшной полости. Также МРТ дает возможность оценить состояние костных структур и мягких тканей позвоночного столба и позвоночного канала (рис. 6).
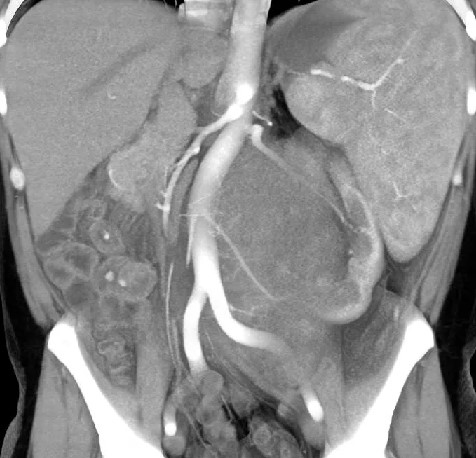
Рис. 6. МРТ нейрогенного образования забрюшинного пространства слева
Одним из наиболее информативных специфических методов топической диагностики нейробластом является сцинтиграфия с метайодбензилгуанидином (МЙБГ), меченным 123I. МЙБГ по своей химической структуре сходен с катехоламинами в организме. Это вещество концентрируется в тех опухолях, которые вырабатывают катехоламины. МЙБГ метят радиоактивным изотопом йода (например, 123I) в безопасной для жизни дозе, и готовый препарат внутривенно вводят в кровоток. Накапливаясь в клетках опухоли, он дает излучение. Эти сигналы регистрирует специальная камера и переводит их в изображение. Таким образом, метод позволяет выявить не только первичную опухоль, но и наличие регионарных и отдаленных метастазов (рис. 7).
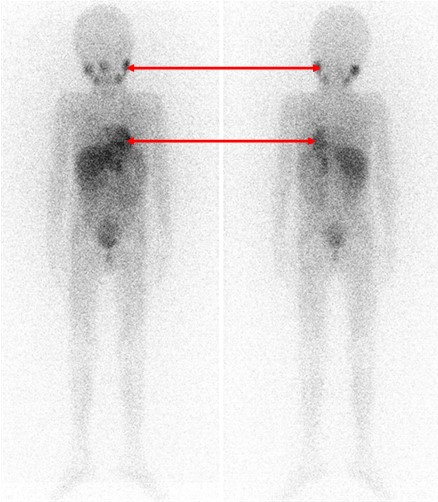
Рис. 7. Сцинтиграфия с метайодбензилгуанидином (визуализируется первичная паравертебральная опухоль с метастазами в кости черепа)
Остеосцинтиграфия – метод сканирования костей скелета с помощью внутривенного введения радиофармпрепарата. Радиофармпрепарат накапливается участками, пораженными опухолевыми клетками в костях, что видно на снимках, выполняемых гамма-камерой. Таким образом, данный метод исследования позволяет выявить возможные метастазы костей скелета.
Исследование костного мозга (миелограмма и трепанобиопсия) используется для уточнения наличия поражения опухолевыми клетками костного мозга.
Лечение нейробластомы
Учитывая разнообразные сценарии развития исхода заболевания (от спонтанной регрессии до летального исхода от прогрессирования), в терапии нейробластомы предлагаются риск-адаптированные принципы. Стратификация пациентов проводится согласно факторам риска до начала лечения (как правило, это клинические и молекулярно-генетические данные) и на основании ответа опухоли во время лечения (response-adapted). При выделении групп риска перед началом лечения используются следующие прогностические критерии: стадия заболевания, возраст на момент диагностики, результаты молекулярно-генетических данных — амплификация MYCN и делеция короткого плеча 1р (рис. 8).
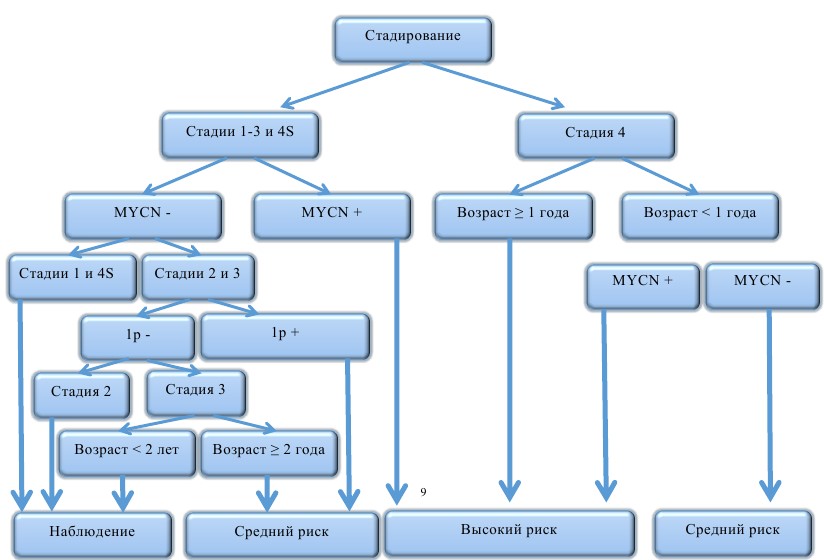
Рис. 8. Стратификация пациентов на группы риска согласно наличию факторов неблагоприятного прогноза
- Необходимость проведения полихимиотерапии определяется стадией заболевания и наличием или отсутствием неблагоприятных клинических и биологических факторов (n-myc амплификация, делеции короткого плеча 1р).
- Полихимиотерапия позволяет уменьшить размеры первичной опухоли, чтобы сделать хирургическое вмешательство более безопасным и радикальным.
- Базовыми препаратами для лечения нейробластомы являются винкристин, циклофосфамид, антрациклины, ифосфамид, препараты платины, этопозид.
Особенности хирургического лечения
- При локализованных стадиях заболевания лечение может ограничиться полным удалением опухоли.
- При III-IV стадиях заболевания оперативный этап проводится после проведения предоперационной (неоадъювантной) полихимиотерапии, которая направлена на сокращение размеров опухоли с целью последующего радикального удаления образования.
- В тех случаях, когда полное удаление опухоли невозможно, в послеоперационном периоде лечение дополняется лучевой терапией.
Лекарственное лечение необходимо начать через 5-7 дней после оперативного вмешательства. При отсутствии показаний для проведения 2-й линии полихимиотерапии в схемах лечения используются те же базовые препараты, как и при неоадъювантной терапии.
- Лучевая терапия используется для уничтожения любых опухолевых клеток, которые невозможно удалить хирургическим путем и/или которые не были разрушены посредством предыдущих терапий.
- При нерадикальном характере операции с наличием активной остаточной опухоли проводится облучение остаточной опухолевой ткани, вовлеченных в процесс лимфатических узлов и зон связи опухоли с окружающими органами и тканями.
- Облучение осуществляется ежедневно, начиная с 5-7-го дня после операции.
- По показаниям проводится облучение метастатических очагов (с лечебной, иногда с противоболевой целью).
В случае наличия неблагоприятных прогностических факторов, в частности выявления в опухоли мутации MYCN онкогена, рекомендовано проведение высокодозной полихимиотерапии с аутологичной трансплантацией гемопоэтических стволовых клеток.
Иммунотерапия – новый метод лечения нейробластомы, который используется для уничтожения раковых клеток. Дисиалоганглиозид GD2 – молекула- антиген, экспрессируемая клетками нейробластомы, это делает ее идеальной мишенью для иммунотерапии антителами: антитело действует против этой молекулы. Клетки иммунной системы могут способствовать гибели клеток нейробластомы.
В НМИЦ онкологии им. Н.Н. Петрова проводятся все этапы лечения, включая минимально-инвазивные операции (лапаро- и торакоскопические), тандемную трансплантацию и пассивную иммунотерапию.
Интенсифицируя терапию у детей с нейробластомой группы высокого риска (с включением тандемной высокодозной полихимиотерапии в консолидацию и пассивной иммунотерапии в постконсолидацию) удалось повысить результаты выживаемости на 20%.
Рекомендации после лечения
- После успешного лечения нейробластомы ребенку необходимо проходить врачебный контроль, который может включать осмотр и консультацию детского онколога, анализ крови на онкомаркеры (ЛДГ, НСЕ), анализ мочи на метаболиты катехоламинов, УЗИ и КТ/МРТ, сцинтиграфию с МЙБГ и другие исследования.
- Детский онколог проводит осмотр 1 раз в 1,5-2 мес в течение первого года после окончания лечения, 1 раз в 3 мес ‒ в течение 2-го года, 1 раз в 6 мес ‒ на протяжении следующих 2 лет, в дальнейшем ‒ 1 раз в год.
- С учета больных не снимают.
СПИСОК ЛИТЕРАТУРЫ
Авторы:

- Изможерова Рина Игоревна;
- Сенчуров Евгений Михайлович;
- Михайлова Елена Андреевна;
- Иванова Светлана Вячеславовна;
- Фасеева Наталья Дмитриевна;
- Борокшинова Ксения Михайловна;
- Жук Ирина Николаевна.

Под научной редакцией:
Кулева С.А.
Заведующий детским онкологическим отделением, врач-детский онколог, ведущий научный сотрудник, профессор, доктор медицинских наук, главный внештатный детский специалист-онколог Комитета по здравоохранению Санкт-Петербурга

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Нейробластома - врождённая опухоль, развивающаяся из эмбриональных нейробластов симпатической нервной системы.
Код по МКБ-10
С47. Злокачественное новообразование периферических нервов и вегетативной нервной системы.
Код по МКБ-10
Эпидемиология нейробластомы
На долю нейробластомы приходится 7-11% всех злокачественных опухолей у детей, она занимает четвёртое место по частоте встречаемости среди солидных новообразований детского возраста. Заболеваемость составляет 0,85-1,1 на 100 000 детей в возрасте до 15 лет. В зависимости от возраста данный показатель значительно варьирует: на первом году жизни он равен 6:100 000 детей (самая частая опухоль у детей до года), в возрасте 1-5 лет - 1.7:100 000. в возрасте 5-10 лет - 0.2:100 000, среди детей старше 10 лет заболеваемость снижается до 0,1:100 000.
Заболеваемость нейробластомой составляет 6-8 человек на 1 млн детского населения в год, или 10 случаев на 1 млн живорождённых. При аутопсии детей, умерших от иных причин до 3-месячного возраста, нейробластомы выявляют в 1 случае на 259 вскрытий.
Типичный возраст манифестации заболевания - около 2 лет, хотя нейробластома может быть диагностирована, начиная с периода новорождённости. В 2/3 случаев нейробластому диагностируют до 5-летнего возраста.
Как и для других врождённых опухолей, для нейробластомы характерно сочетание с пороками развития. При этой опухоли возможны хромосомные аномалии - анеуплоидия опухолевой ДНК и амплификация онкогена N-myc в клетках опухоли. Анеуплоидия опухолевой ДНК связана с относительно благоприятным прогнозом, особенно в младшей возрастной группе, в то время как амплификация N-myc указывает на плохой прогноз во всех возрастных группах.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Как проявляется нейробластома?
Нейробластома - опухоль, синтезирующая гормоны, способная к секреции катехоламинов - адреналина, норадреналина и дофамина, а также их метаболитов - ванилинминдальной (VMA) и гомованилиновой (HVA) кислот. В 95% случаев гормональная активность нейробластомы тем больше, чем выше степень её злокачественности. Эффекты экскретируемых гормонов вызывают специфические клинические симптомы нейробластомы - кризы повышения артериального
Нейробластома развивается в местах локализации ганглиев симпатической нервной системы, расположенных по обе стороны позвоночника вдоль оси тела и из мозгового слоя надпочечников, при этом локализация нейробластомы в надпочечниках отражает общность эмбриогенеза клеток ганглиев симпатической нервной системы и хромаффиноцитов мозгового слоя надпочечников.
- Надпочечник – 30%
- Паравертебральное заброшинное пространство – 30%
- Заднее средостение – 15%
- Область таза – 6%
- Область шеи – 2%
- Другие локализации – 17%.
Для нейробластомы характерны гематогенный (в лёгкие, костный мозг, кости, печень, другие органы и ткани) и лимфогеиный пути метастазирования. При локализации в заднем средостении и забрюшинном пространстве в части случаев происходит прорастание опухоли через межпозвоночные отверстия в позвоночный канал, что приводит к компрессии спинного мозга с развитием пареза конечностей и нарушения функций тазовых органов. Иногда паралич бывает первым признаком заболевания. В ряде случаев развиваются торакоабдоминальные опухоли - с паравертебральным прорастанием нейробластомы из забрюшинного пространства в средостение или наоборот.
Клиническая картина нейробластомы зависит от локализации и распространённости, степени её злокачественности и опухолевой интоксикации. Трудность своевременной диагностики нейробластомы заключается в наличии у этого заболевания большого количества масок.

[12], [13], [14]
Клиническое стадирование
Наиболее употребительным в настоящее время считают стадирование нейробластомы по системе INSS.
- Стадия 1 - локализованная, макроскопически удалена полностью, без или с обнаружением опухолевых клеток по линии резекции. Выявленные ипсилатеральные лимфатические узлы микроскопически не поражены. Непосредственно прилежащие к опухоли лимфатические узлы, удалённые вместе с первичной опухолью, могут быть поражены злокачественными клетками.
- Стадия 2А - локализованная, макроскопически удалена не полностью. Ипсилатеральные лимфатические узлы, не прилежащие непосредственно к опухоли, микроскопически не поражены злокачественными клетками.
- Стадия 2В - локализованная с или без макроскопически полного удаления. Ипсилатеральные лимфатические узлы, не прилежащие непосредственно к опухоли, микроскопически поражены злокачественными клетками. Увеличенные контралатеральные лимфатические узлы микроскопически не поражены опухолью.
- Стадия 3:
- неудаляемая первичная, переходящая через среднюю линию
- локализованная первичная опухоль, не переходящая через среднюю линию,
- при поражении опухолью контралатеральных лимфатических узлов;
- опухоль, располагающаяся по средней линии и билатерально прорастающая
- в ткани (неудаляемая), или с поражением опухолью лимфатических узлов.
- Стадия 4 - любая первичная опухоль с диссеминацией в отдалённые лимфатические узлы, кости, костный мозг, печень, кожу и/или другие органы, за исключением случаев, подпадающих под определение стадии 4S.
- Стадия 4S - локализованная первичная нейробластома (как определено для стадий 1,. 2А, 2В) с диссеминацией, ограниченной кожей, печенью и/или костным мозгом. Данную стадию устанавливают только детям до 1 года, при этом доля злокачественных клеток в аспирате костного мозга не должна превышать 10% всех клеточных элементов. Более массивное поражение оценивают как стадию 4. Результаты MIBG-сцинтиграфии должны быть негативны у больных с выявленными метастазами в костный мозг.

[15], [16], [17], [18], [19], [20], [21], [22], [23], [24], [25], [26]
Классификация
Гистологическое строения и гистологическая классификация
Выделяют пять степеней злокачественности опухолей, исходящих из нервной ткани - четыре злокачественных и одну доброкачественную.
Злокачественные формы нейрогенных опухолей (в порядке убывания клеточного атипизма):
- недифференцированная нейробластома:
- низкодифференцированная нейробластома;
- дифференцированная нейробластома;
- ганглионейробласгома.
Доброкачественный вариант - ганглионеврома.
В отечественной практике пока ещё сохраняет своё значение традиционная четырёхстепенная градация нейрогенных опухолей по их злокачественности. При этом злокачественные формы представлены (по мере убывания злокачественности) следующими разновидностями нейробластомы:
- симпатогониома:
- симпатобластома;
- ганглионейробластома.
Доброкачественный вариант - ганглионеврома.

[27], [28], [29], [30], [31], [32], [33], [HOX gene expression-based classifier: (a) Classification performance of the HOX classifier in the training set; (b) Classification performance of the HOX classifier in 215 patients of the test set; and (c) Multivariate Cox regression models for the complete test set based on EFS and OS, considering single prognostic markers and the HOX classifier">34], [35], [36], [37], [38]
Как распознается нейробластома?
В основе диагностики нейробластомы лежит морфологическая верификация диагноза. Предшествующее её консервативное обследование строится из следующих этапов.
- Диагностика первичного очага опухоли (УЗИ, рентгенография. РКТ и МРТ области поражения, экскреторная урографня).
- Оценка её биологической активности: определение экскреции катехоламннов в моче, при этом следует иметь в виду, что, хотя содержание гомованилиновой и ванилинминдальной кислот имеет существенное диагностическое значение, в отечественной практике больше доступно измерение содержания адреналина, норадреналина и дофамина, содержания в сыворотке крови нейронспецифической энолазы (NSE).
- Диагностика возможных метастазов: РКТ органов грудной клетки, исследование миелограммы, радиоизотопное исследование скелета, сцинтиграфия с метилйодбензилгуаниднном (MIBG), УЗИ брюшной полости, забрюшинного пространства, других областей возможных локализаций метастазов.
Обязательные и дополнительные исследования у больных с подозрением на опухоль нейрогенной природы
- Полное физикальное обследование с оценкой местного статуса
- Клинический анализ мочи
- Биотический анализ крови (электролиты, общий белок, печеночные пробы, креатинин, мочевина, лалатдегидрогенаэа, щелочная фосфатам, фосфорно-кальциевый обмен) Коагулограмиа
- УЗИ области поражения
- УЗИ органов брюшной полости и заброшинного пространства
- PICT (MPT) области поражения
- Рентгенография органов грудной полости в пяти проекциях (прямой, двух боковых, двух косых)
- Анализ мочи на экскрецию гомованилиновой, вамилимииндальной кислот, адреналина, норадреналина, дофамина
- Определение содержания нейронспецифической энолазы
- Костномозговая пункция из двух точек
- Радиоизотопное исследование скелета
- МIBG-сцинтиграфия
- ЭКГ
- ЭхоКГ
- Аудиогрзмма
- Завершающий этап - биопсия (или полное удаление) для верификации гистологического диагноза. Целесообразно сделать отпечатки биоптата для цитологического исследования

[39], [40], [41], [42], [43], [44], [45], [46], [47], [48], [49], [50]
- При подозрении на метастазы в лёгкие - РКТ органов грудной полости
- При подозрении на метастазы в головной мозг - ЭхоЭГ и РКТ головного мозга Прицельная рентгенография костей при подозрении на костные метастазы
- Ультразвуковое цветное дуплексное сканирование области поражения
- Ангиография
- Консультация нейрохирурга и невропатолога при прорастании опухоли в позвоночный канал и/или иеврологических расстройствах

[51], [52], [53], [54], [55], [56], [57], [58]
При дифференциальной диагностике нейробластомы забрюшинного пространства следует обращать внимание на такие отличающие её от нефробластомы признаки, выявляемые при экскреторной урографии, как сохранение контрастированной чашечно-лоханочной системы, оттеснение почки объёмным образованием, оттеснение мочеточника опухолевым образованием, отсутствие связи с ним почки и в части случаев - видимая граница между почкой и опухолевым образованием.

[59], [60], [61], [62], [63], [64], [65], [66], [67]
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
К кому обратиться?
Как лечится нейробластома?
Современное комплексное лечение нейробластомы включает химиотерапию, лучевую терапию на область первичной опухоли и метастазов и хирургическое удаление первичной нейробластомы и метастазов в случае их резектабельности.
При манифестации клинической картины нейробластомы с неврологических расстройств (нижний вялый парапарез, нарушение функций тазовых органов) необходима скорейшая декомпрессия спинного мозга, поскольку через несколько недель после проявления неврологических симптомов происходят необратимые изменения в спинном мозге, и восстановление утраченных нервных функций оказывается невозможным. Существуют две различные стратегии в отношении декомпрессии спинного мозга. Одна из них предусматривает скорейшее выполнение ламинэктомии с удалением компонента опухоли из вертебрального канала, при этом на основании гистологического исследования операционного материала подтверждают диагноз нейробластомы. Недостаток хирургического метода декомпрессии - риск травматизации спинного мозга, нестабильности позвоночника, развития кифосколиоза. Альтернативная стратегия состоит в биопсии/удалении основного компонента опухоли и проведении, при наличии морфологического подтверждения диагноза нейробластомы. курса химиотерапии с целью достижения регрессии интравертебрального компонента опухоли и восстановления функций нижних конечностей и тазовых органов. При этом, однако, декомпрессия при помощи химиотерапии может оказаться неэффективной в случае индивидуальной резистентности опухоли к цитостатикам.
При локализации нейробластомы в области заднего верхнего средостения выполняют переднее- или заднебоковую торакотомню, в случае локализации в забрюшинном пространстве - срединную лаларотомию с возможными дополнительными разрезами. При локализации опухоли в надпочечнике в части случаев более удобным доступом бывает поперечная лапаротомия. Нейробластому пресакральной области удаляют из промежностного или брюшно-промежностного доступа.
В случаях неудаляемых опухолей правильной тактикой, обеспечивающей благоприятный исход, будет проведение радикальной химиолучевой терапии и выполнение операции в объёме субтотальной резекции или расширенной биопсии.
При нейробластоме полихимиотерапию проводят с использованием таких химиопрепаратов, как винкристин, циклофосфамид, ифосфамид, цисплатин, карбоплатин, этопознд, доксорубицин, дакарбазин. При рецидивах нейробластомы, метастазировании опухоли в кости и костный мозг, наличии амплификации гена NMYC пациентам назначают высокодозную химиотерапию с трансплантацией костного мозга.
Читайте также:

