Наиболее частый рентгенологический признак центрального рака легкого
В настоящее время самым оперативным из инструментальных средств диагностики являются исследования с использованием рентгеновского излучения.
Что же такое рентгеновский аппарат? В первую очередь - это генератор ионизирующего излучения (ионизирующее излучение — потоки фотонов, элементарных частиц или осколков деления атомов, способные ионизировать вещество).
Компьютерные технологии достигли того уровня, что большую часть работ по здравоохранению можно найти именно на электронных носителях. Количество подобного программного обеспечения постоянно растет и требует введения инновационных разработок, которые пригодятся для младшего медицинского персонала и врачей. Основной задачей является оптимизация ресурсов и времени медицинского работника. Благодаря этому станет возможно максимально комфортное и эффективное обслуживание пациентов, а также удастся существенно облегчить работу докторов.
Остеопойкилия (или остеопойкилоз, врожденная пятнистая множественная остеопатия, костная узорчатость, пятнистая кость) — врожденное генерализованное поражение костной системы, сопровождающееся образованием в костях гомогенных очагов склероза, часто множественных, более или менее симметрично расположенных [1,2,3,4,7,8,10,27]. Возможно, она является одним из проявлений остеодисплазии [6].
Sinus Pericranii - редко встречающаяся патология сосудов кожи черепа. В работе представлено описание больного с Sinus Pericranii, расположенным в правой лобной области. Она также содержит обсуждение проблем патогенеза и обзор литературы.
Опухоли надпочечников относятся к одному из важных и трудных в диагностическом и лечебном плане разделов клинической онкологии.
Эти заболевания объединяют группу различных вариантов опухолей, в число которых входят и гормональноактивные опухоли надпочечников. Общепринято классифицировать опухоли надпочечников на доброкачественные и злокачественные. Надпочечники имеют сложное гистологическое строение и состоят из двух отличающихся друг от друга в эмбриологическом и морфологическом отношении слоев – коркового и мозгового.
Туберозный склероз — генетически детерминированное заболевание, относится к группе нейроэктодермальных нарушений, характеризуется поражением нервной системы, кожи и наличием доброкачественных опухолей (гамартом) в различных органах.
Патология пателлофеморального сустава (ПФС) – распространенная, однако недостаточно изученная проблема. По данным некоторых авторов, примерно 15 % впервые обратившихся пациентов имеют изолированную пателлофеморальную патологию. Еще у 25 % пациентов пателлофеморальные симптомы являются вторичным проявлением других заболеваний, таких как нестабильность передней крестообразной связки и разрывы менисков [1].
В большинстве случаев пателлофеморальная патология может быть излечена консервативно, в ряде случаев необходимо хирургическое лечение. Причины боли в передней части коленного сустава многочисленны. Хондромаляция, или истончение суставного хряща, является одной из причин, приводящих к боли в передней части колена, однако она может протекать и бессимптомно. Хондромаляция может быть вызвана рядом факторов: патологическое наклонное положение, подвывих, смещение и дисбаланс мышечно-сухожильных групп. Проблемы смещения и скольжения, наклонное положение надколенника, пателлярный тендиноз (или тендиноз квадрицепса), патологическая медиапателлярная складка, травматизация жировой подушки – все это также может вызывать симптомы, связанные с ПФС. Пателлярная же нестабильность может привести к подвывиху или вывиху надколенника.
Известно, что ТЭЛА наиболее грозное осложнение тромбоза глубоких вен конечностей. Ранняя диагностика и определение характера тромба в просвете вены, залог выбора правильной тактики дальнейшего лечения больного. Выполнив ряд МСКТ- флебографий и сопоставив их с данными обычных флебографических исследований, а также с данными других клиник, можно сделать вывод, что МСКТ-флебография методом дистального болюсного введения в периферические вены конечностей, несёт максимальную информативную ценность.
Методика исследования заключается в введении рентгенконтрастного неионного препарата в дистальные отделы конечностей с задержкой начала сканирования в зависимости от уровня исследования. Обязательная гидратация больного достаточным количеством жидкости до и после исследования, контроль уровня креатинина.
Когда нам, в ЦРБ города Режа, поставили новый маммографический аппарат, возник вопрос работы с фотоэкспонометром данного рентгеновского аппарата. Обычно в инструкциях о таких подробностях умалчивают. Мы считаем, что нашли наилучший вариант, т.к. наши снимки считаются лучшими в области. Поэтому мы решили поделиться нашей методикой с коллегами, работающими в этом направлении.
Рак легкого Рак легкого (РЛ) является актуальнейшей социальной и научной проблемой, важность которой не уменьшается со временем, несмотря на научно-технический прогресс и возрастающие возможности диагностики. Заболеваемость РЛ неуклонно растет во всех развитых странах мира (рис. 1).
Параллельно с этим наблюдается и увеличение показателей смертности от рака легких. Эти статистические показатели повышаются каждые 5 лет на 8-10%. В большинстве промышленно развитых стран мира в последнее десятилетие в структуре общей онкологической заболеваемости рак легкого занимает первое место. Первые пять мест по смертности от РЛ занимают Шотландия, Нидерланды, Великобритания, Люксембург и Финляндия (рис. 2).
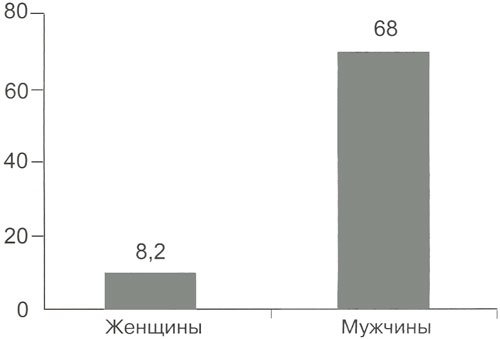
Рисунок 1. Заболеваемость раком легкого среди мужчин и женщин
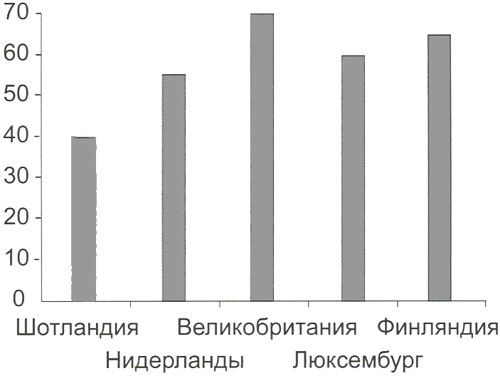
Рисунок 2. Заболеваемость раком легкого по странам
Например в России рак легкого у мужчин занимает первое место среди рака других локализаций. Стандартизованный показатель заболеваемости по России составляет в среднем у мужчин 68 человек и у женщин 8,2 на 100000 жителей.
В современной вероятностной статистике факторами риска называют условия, не являющиеся непосредственной причиной развития опухоли, но увеличивающие вероятность ее возникновения. Рост заболеваемости РЛ можно связать со следующими факторами:
- общими демографическими особенностями (пол, возраст, раса);
- вредными бытовыми привычками (курение);
- профессиональными воздействиями;
- промышленно-климатическими условиями окружающей среды (загрязнение);
- ионизирующим излучением;
- индивидуальными особенностями организма (наследственность, гормональные и иммунологические сдвиги).
Факторы среды представляются самыми существенными в этиологии РЛ. Основными канцерогенами являются диметилнитрозамин и бензпирен. По данным разных авторов, считается, что от 5 до 15% наблюдений РЛ связано с профессиональными воздействиями. В России повышенная заболеваемость РЛ отмечена у шахтеров и металлургов.
Не меньшую роль клиницисты отводят курению табака. При обследовании около 7000 больных раком легкого в Западной Европе при контрольной группе в 14 000 человек было отмечено, что относительный риск развития этого заболевания максимально увеличивался при курении только сигарет (9%), в меньшей степени сигарет и сигар (7%), сигарет и трубки - до 8,1%, только сигар - до 3%. При курении только трубки риск был минимальным - 2,5%. Однако нельзя забывать, что у любителей курить трубку возрастает риск развития рака другой локализации - рака губы.
Проблема диагностики рака легкого в настоящее время не может считаться успешно разрешенной, поскольку клиницисты-онкологи подразумевают под этим возможность своевременного выявления опухоли. Поэтому становится совершенно очевидным тот факт, что основное бремя ответственности за диагностику рака легкого возлагается на врача-рентгенолога, обладающего широким спектром лучевых методик, главной задачей которого на данном этапе становится выработка наиболее оптимального диагностического алгоритма в каждой индивидуальной ситуации.
Существуют различные классификации рака легкого, однако наиболее удобной и информативной является клиникоанатомическая. Выделяют следующие формы рака:
1. Центральный рак, исходящий из эпителия главных, долевых и сегментарных бронхов:
а) эндобронхиальный (экзофитный и эндофитный);
б) перибронхиальный (узловой и разветвленный).
2. Периферический рак, исходящий из эпителия субсегментарных и более мелких бронхов:
а) внутридолевой узел;
б) субплевральная форма, в том числе рак Панкоста.
3. Бронхиолоальвеолярный рак (БАР), исходящий из эпителия бронхиол и альвеол.
Выбор метода лечения и прогноз заболевания определяются прежде всего гистологической принадлежностью опухоли и стадией развития процесса.
При экзофитной форме центрального рака опухоль растет в просвет бронха (рис 3), при эндофитной - распространяется в стенке бронха вдоль оси, деформируя и сужая его просвет, впоследствии приводя к ателектазу. Рентгенологически ателектаз характеризуется уменьшением объема вентилируемого пораженным бронхом участка и снижением прозрачности или полной его безвоздушностью с наличием ровных, слегка вогнутых контуров (рис 4, а-в).
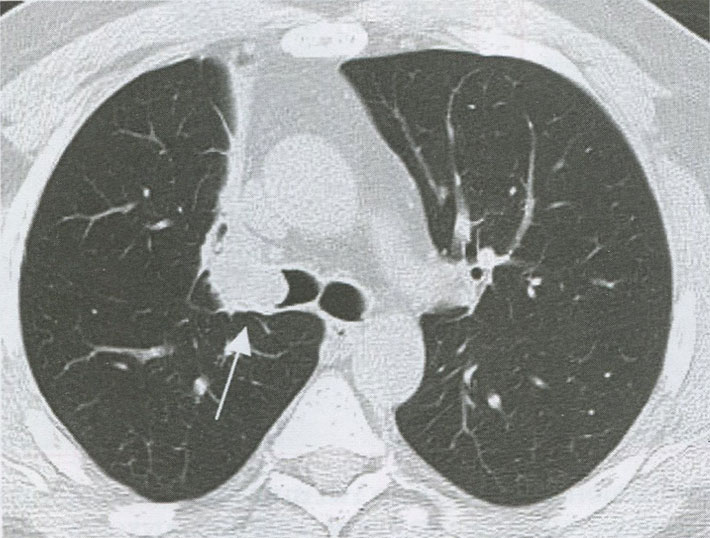
Рисунок 3. Экзофитная форма центрального рака. В просвете правого главного визуализируется опухолевый узел (стрелка)
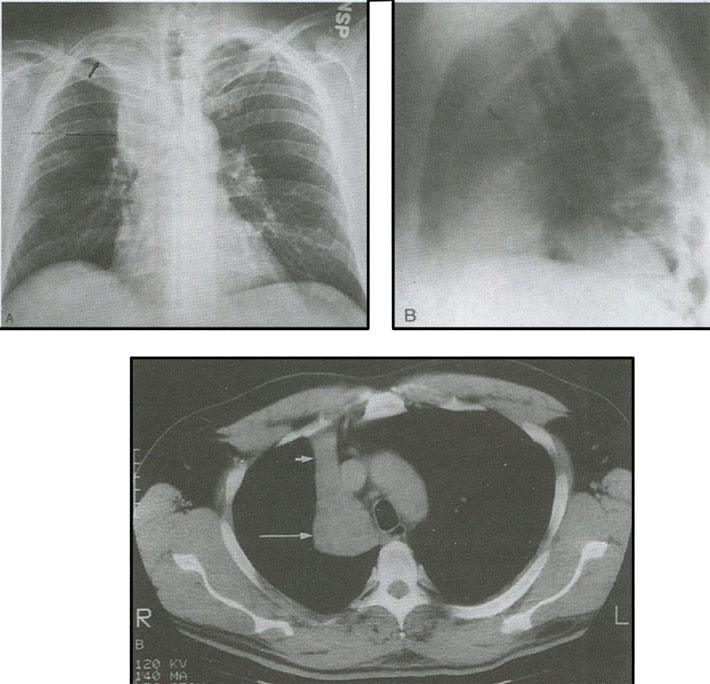
Рисунок 4. Рентгенограммы органов грудной клетки: а – в прямой и б – боковой проекциях; в – КТ. Ателектаз верхней доли правого легкого
Вследствие присоединившейся вторичной инфекции в ателектазированном участке легкого может возникнуть пневмонит - воспаление доли или сегмента легкого на фоне окклюзии бронха или абсцедирование.
Перибронхиальная форма центрального рака не проявляется в начальных стадиях столь же ярко, как эндобронхиальная, поскольку нарушение бронхиальной проходимости развивается медленно. Перибронхиально разветвленная форма центрального рака не сопровождается образованием опухолевого узла (рис. 5), а растет в виде диффузного инфильтрата вокруг бронхов (рис. 6). Эта форма заболевания представляет наибольшие трудности для диагностики. Рентгенологические признаки центрального РЛ представлены в табл. 1.
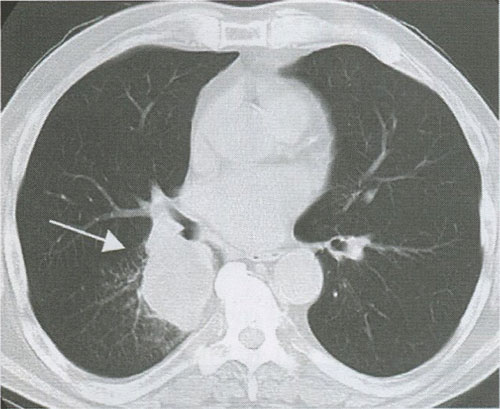
Рисунок 5. Центральный рак промежуточного бронха. Опухолевый узел (стрелка)
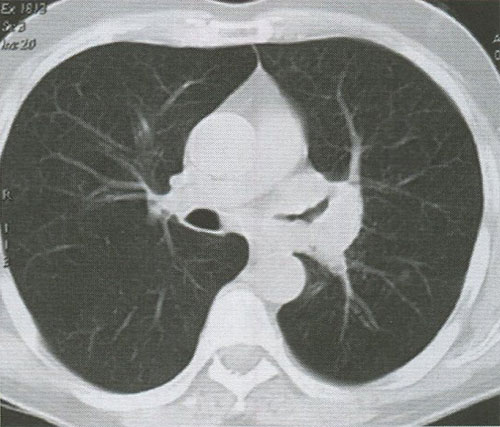
Рисунок 6. КТ органов грудной клетки. Перибронхиально-узловая форма центрального рака легкого верхнедолевого бронха
- Шаровидный узел в корне легкого
- Расширение корня легкого
- Нарушение бронхиальной проходимости:
а) усиление легочного рисунка у корня легкого (гиповентиляция)
б) обтурационная эмфизема
в) ателектаз
Клиническими симптомами центрального рака являются сухой надсадный кашель (у курильщиков меняется его частота и характер), кровохарканье и одышка. На ранних стадиях развития заболевания рентгенография малоэффективна, поэтому исследование сразу следует начинать с проведения компьютерной томографии (КТ) и фибробронхоскопии (ФБС). Необходимо заметить, что линейная томография уже не может служить достойной заменой современных компьютерных методов исследования, поэтому при подозрении на центральный рак легкого пациента следует ориентировать на те диагностические центры, которые оснащены современной техникой и где может быть проведено соответствующее обследование.
Особенностью периферического рака легкого является длительное бессимптомное течение заболевания, так как опухоль располагается в периферических отделах легкого. Первые признаки болезни проявляются только тогда, когда опухоль увеличивается и прорастает плевру, грудную стенку или бронхи 2-3-го порядка. Рентгенологическими признаками периферической опухоли является узел, как правило, округлой формы, с неровным, бугристым контуром (рис. 7). Применение КТ позволяет наиболее точно выявить основные рентгенологические признаки периферического рака (табл. 2).
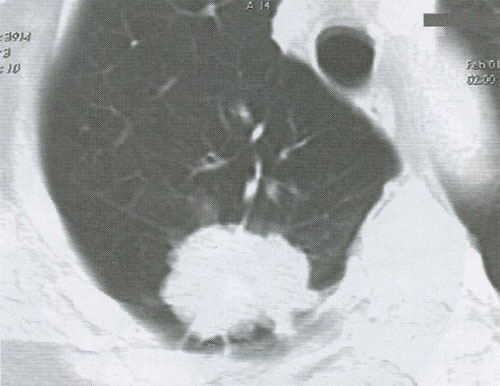
Рисунок 7. Периферический рак верхней доли правого легкого. Опухолевый узел с неровными, бугристыми контурами и тяжами к костальной плевре
1. Опухолевый узел, расположенный в легочной ткани или субплеврально:
- контуры опухолевого узла неровные, бугристые, лучистые
- стректура опухоли неоднородная (кальцинаты, распад)
3. Медиастинальная лимфаденопатия
4. Выпот в плевральной полости
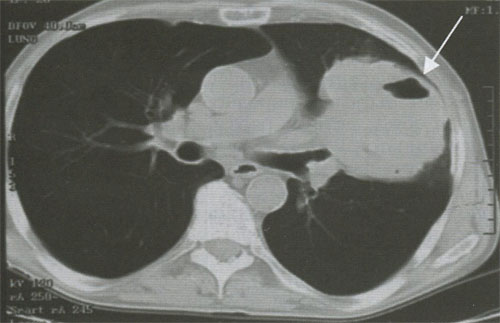
Рисунок 8. Опухолевый узел с распадом (стрелка)
Кортикоплевральный рак легкого, исходящий из верхней легочной борозды (опухоль Pancoast), по гистогенезу и биологическим особенностям не отличается от бронхиального рака. Особенностью клинической картины периферического рака данной локализации является распространение на окружающие структуры - сосуды, нервные стволы, плевру, позвонки и клинически проявляющегося в виде плексита и триады Горнеа (птоз, миоз и энофтальм). Диагностика верхушечного рака весьма затруднительна с помощью не только рутинной рентгенографии, но и КТ (рис 9). Несомненным преимуществом в данной ситуации обладает магнитно-резонансная томография (МРТ) (рис. 10).
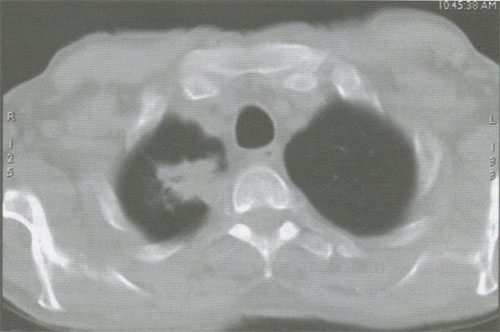
Рисунок 9. КТ органов грудной клетки. Рак Панкоста
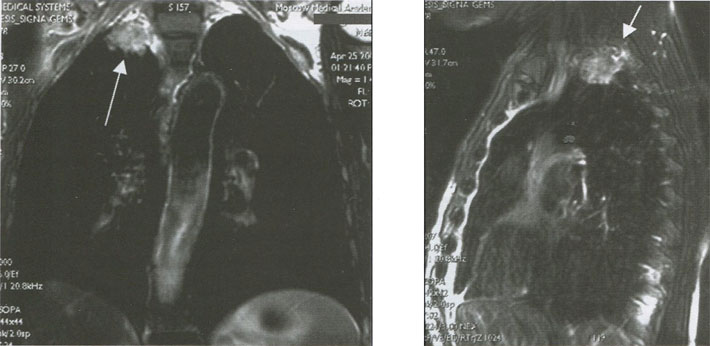
Рисунок 10. МРТ органов грудной клетки. Опухолевый узел прорастает тело верхнегрудного позвонка
БАР, или пневмониеподобный PJI, исходит из эпителия бронхиол и альвеол и характеризуется своеобразным клинико-рентгенологическим проявлении. Отмечается инфильтрирующий рост опухоли, которая развивается на уровне альвеол и терминальных бронхиол, в процессе которого в ней возникают некрозы с распадом ткани и формированием микрополостей (рис. 11). Клинически и рентгенологически эта форма рака легкого, протекающего под маской вялотекущей пневмонии с тенденцией к рецидивам. Весьма характерным киническим признаком является наличие большого количества пенистой мокроты розового цвета. Эта форма рака легкого чаще встречается у женщин и по своему гистологическому строению является высокодифференцированной аденокарциномой.
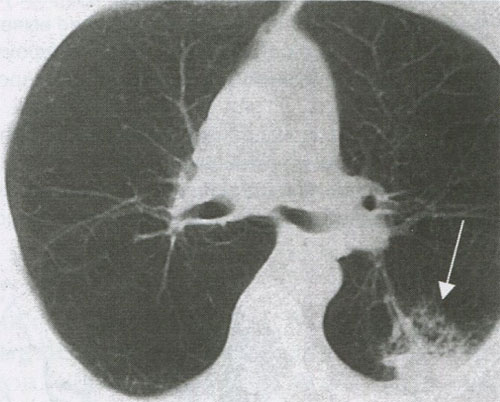
Рисунок 11. КТ органов грудной клетки. Бронхоальвеолярный рак (стрелка)
В настоящее время установлена способность новообразований разных локализаций, помимо опухолей эндокринных органов, синтезировать биологически активные вещества, которые могут проявлять себя различными симптомами и синдромами (табл. 3). Этой способностью обладает и рак легкого. Некоторые из этих синдромов сопровождаются выраженными электролитными и другими метаболическими нарушениями, приводящими к гиперкальциемии, гипокалиемии, гипонатриемии и др. Указанные изменения полностью исчезают при радикальном удалении опухоли.
Клинический синдром
Продуцируемый гормон
Гистологическое строение опухоли
Источником гормонально-активных веществ, или гормонов, являются клетки опухоли, гистогенетически относящиеся к так называемым APUD-клеткам (Amine Precursor Uptake and Decarboxilation). Развитие учения об APUD-системах (диффузная эндокринная система, клетки которой способны депонировать предшественников биогенных аминов, синтезировать биогенные амины и полипепдидные гормоны) связано с именем A. Pears (1966 г). Он обнаружил, что APUD-клетки располагаются в органах пищеварительного тракта, эндокринных железах, легких и других органах. Опухоли из этих клеток, называющиеся апудомами, могут локализоваться в любом органе и служат причиной эктопической секреции гормонально-активных веществ при раке легкого. Доказательством гормональной активности опухоли являются высокие концентрации гормонов в плазме крови. Радикальное удаление опухоли приводит к нормализации уровня гормонов в плазме крови. При этом удаление гипофиза не снижает уровня этих гормонов. Многие из гормонов в настоящее время рассматриваются как биохимические маркеры опухолей. Рак легкого обладает способностью продуцировать большое количество гормонов - АКТГ, АДГ, ПТ, МСТ, ПТГ, СТГ.
Важной диагностической задачей, определяющей лечебную тактику и выбор оптимального метода лечения, является оценка распространенности опухолевого процесса. В мировой практике применяют два основных варианта классификации стадий рака легкого. Первый вариант - система TNM для немелкоклеточного рака. Второй - двустадийная система классификации мелкоклеточного рака как ограниченного и распространенного. Бронхогенная карцинома распространяется путем локальной инвазии, лимфогенно во внутрилегочные, бронхопульмональные и медиастинальные лимфоузлы, а также гематогенно в легкие и другие органы - печень, надпочечники, головной мозг, кости (рис 12).
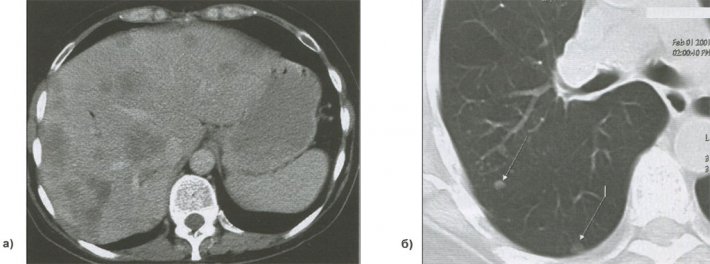
Метастазы в печень, легкое
Рисунок 12. Метастазы в печень (а), легкое (б)
Международная система оценки стадии рака легкого была разработана Американским объединенным комитетом по раку в 1986 г. В классификации TNM учитывают протяженность (размеры) первичной опухоли (категория Т), состояние внутригрудных лимфатических узлов (категория N) и наличие или отсутствие отдаленных метастазов (категория М). В четвертой редакции классификации TNM для рака легкого были приведены новые категории Т4 и N3, указывающие на неоперабельность опухоли.
При определении категории Т оценивают:
а) размеры опухоли и протяженность опухолевой инфильтрации стенки бронхов;
б) взаимоотношение опухоли с грудной стенкой;
в) топографические взаимоотношения опухоли со структурами средостения.
Tx-To-Tis - три этапа, когда опухоль не визуализируется рентгенологически, но ее существование доказано присутствием злокачественных клеток в бронхопульмональном секрете.
Т1 - максимальные размеры опухоли 3 см и менее, нет признаков роста в долевой бронх при ФБС.
Т2 - максимальный размер опухоли более 3 см с вовлечением в процесс висцеральной плевры, долевого бронха и как результат ателектазы или обструктивные пневмониты. При ФБС - опухоль внутри долевого бронха и дистальнее карины на 2 см.
ТЗ - опухоль любого размера с прямым прорастанием в грудную стенку, диафрагму, медиастинальную плевру, но без вовлечения сердца и крупных сосудов.
Т4 - опухоль прорастает в структуры средостения.
В настоящее время КТ является основным методом оценки состояния лимфатических узлов средостения.
Для стандартизации терминологии в лучевой диагностике, торакальной хирургии и патанатомии специалисты пользуются картой лимфоузлов, предложенной Американским торакальным обществом, которая определяет местоположение узлов во взаимоотношении с фиксированными анатомическими структурами (рис. 13).
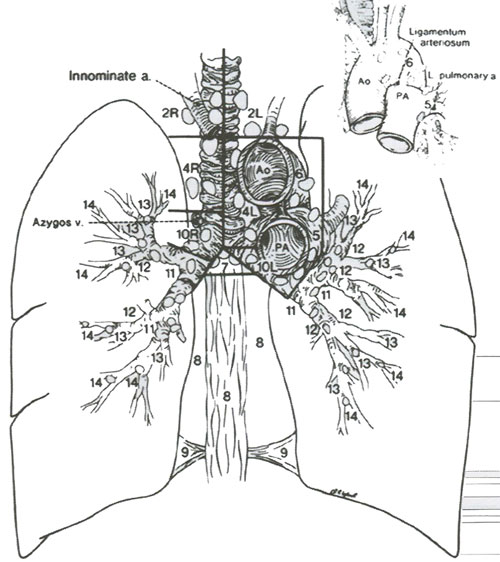
Рисунок 13. Карта лимфатических узлов.
В соответствии с TNM-классификацией выделяют следующие формы поражения внутригрудных лимфатических узлов:
N0 – метастазы в регионарных лимфоузлах не выявлены;
N1 – метастазы в перибронхиальных и/или лимфоузлах корня легкого на стороне поражения, включая прямое прорастание первичной опухоли;
N2 – метастазы в бифуркационных и медиастинальных лимфоузлах на сторне поражения;
N3 – метастазы в лимфатических узлах средостения или корня на противоположной стороне, в надключичных лимфоузлах.
Несмотря на то что путь лимфогенного распространения опухоли обычно последовательный: от внугрилегочных лимфатических узлов к воротам легкого и далее в средостение, нередко наблюдаются так называемые прыгающие метастазы. Медиастинальные метастазы без вовлечения в процесс лимфатических узлов корня легкого описаны в 33% случаев.
Единственным рентгенологическим признаком метастазирования опухоли в лимфоузлы является их увеличение (рис. 14). Другие признаки, такие как изменение плотности (размягчение или уплотнение) и их структура, не являются критериями опухолевого поражения. Морфологический анализ ткани лимфоузлов на основе магнитно-резонансного сигнала, по данным зарубежных авторов, не дал ожидаемого результата.
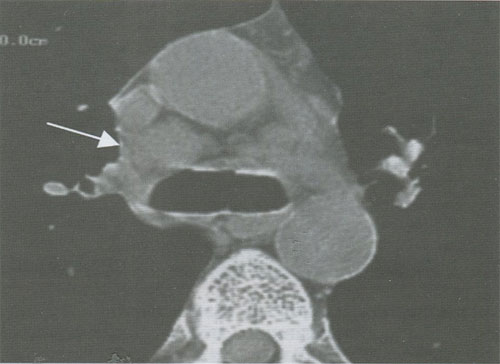
Рисунок 14. Лимфаденопатия. Визуализируются множественные увеличенные лимфатические узлы бифуркационной группы (стрелка)
Сцинтиграфия с галлием-67 является слабочувствительным методом оценки поражения лимфоузлов.
Много ложноположительных результатов при проведении позитронно-эмиссионной томографии. Увеличение размеров лимфатичеких узлов может быть обусловлено, кроме метастатического поражения воспалительной гиперплазией, невоспалительными заболеваниями, такими как саркоидоз. С другой стороны, верно утверждение, что лимфоузлы нормального диаметра могут содержать микроскопическую опухоль, что характерно для аденокарциномы. Выбор пределов в оценке размеров лимфатических узлов дискутируется до сих пор. Однако для минимизации частоты необоснованных торакотомий большинство авторов используют в качестве порогового критерия пораженного лимфатического узла диаметр около 10 мм.
Дифференциальная диагностика РЛ достаточно сложна, требует полноценного обследования и проводится со следующими заболеваниями:
- неспецифические воспалительные заболевания легких (пневмония, абсцесс, ограниченная эмпиема легких);
- туберкулез легких, в том числе туберкулома;
- доброкачественные опухоли и кисты легких (аденома, гамартома, бронхогенная киста);
- опухоли средостения (лимфома, саркома);
- саркоидоз;
- лимфогрануломатоз;
- метастазы в легкие рака внелегочной локализации.
Для дифференциальной диагностики доброкачественного и злокачественного поражения легкого некоторые авторы предлагают различные методики. Так, например, Segelman предложил денситометрию опухолевого узла с применением фантомов, представляющих собой пластиковые цилиндры, симулирующие форму, размеры и плотность структур грудной клетки.
Таким образом, диагностика рака легкого до настоящего времени остается сложной диагностической проблемой, несмотря на появление новых лучевых технологий. Реально оценивая общую ситуацию, следует констатировать неуклонно возрастающую заболеваемость, позднюю диагностику и связанные с этим низкие показатели операбельности и резектабельности РЛ. Данные КТ и МРТ не являются полностью достоверными в диагностике рака легкого и его распространенности, так как нередко расходятся с хирургическо-патологической стадией по TNM. Порой эти расхождения достигают 40%. Необходимость лобэктомии или пульмонэктомии остается интраоперационным решением.
Однако поиск и совершенствование организационных мероприятий по активному выявлению ранних форм заболевания, в чем КТ имеет абсолютный приоритет, являются одними из основных направлений современной медицины.
Более 2 млн людей ежегодно гибнут от рака легких. Во многих странах заболевание занимает лидирующее место среди другой онкологической патологии.
Тяжесть болезни определяется тем, что к моменту установления диагноза порой уже имеется глубокое разрастание опухоли, нередко с метастазами. Кроме того, легкое является частым органом, где оседают метастазы рака от других локализаций.
Причины рака легкого и формы
Возникновение опухоли чаще связано с внешними факторами, такими как курение, радиация, химические канцерогены. Непосредственное участие в канцерогенезе принимают хронические заболевания бронхолегочной системы, которые являются фоном для развития новообразования.
Курение сигарет часто приводит к образованию легочных карцином. Смесь табачного дыма состоит из 4 тыс. веществ с канцерогенными свойствами (бензпирен, копоть), которые действуют на эпителий бронха и приводят к его гибели. Чем дольше и больше человек курит табак, тем выше риск злокачественного перерождения клеток.
Для полного удаления сигаретных канцерогенов из организма необходимо минимум на 15 лет отказаться от курения.
Сильным онкогенным свойством обладает радон, который содержится в почве, стройматериалах, шахтах. Контакт с асбестом также увеличивает вероятность возникновения рака легких.
Механизм развития опухоли можно описать следующим путем. Сначала в результате воздействия внешних неблагоприятных факторов на фоне какого-либо хронического бронхолегочного заболевания происходит атрофия слизистой бронха и замещение железистой ткани на фиброзную. Возникают участки с дисплазией, которые и перерождаются в рак.
Центральный рак легкого поражает крупные бронхи. Анатомически выделяют следующие формы рака:
![]()
Эндобронхиальный – новообразование растет внутри бронха, вызывая его стеноз и нарушение вентиляции.- Перибронхиальный узловой – опухоль растет снаружи от стенки бронха.
- Разветвленный – имеет смешанный рост.
Центральный рак правого легкого диагностируется чаще, что связанно с особенностью анатомического строения. Левый главный бронх отходит от трахеи под углом, а правый является ее продолжением. Именно поэтому канцерогенные реагенты прямым путем в большем количестве доставляются в правое легкое. Более частым гистологическим вариантом является плоскоклеточный рак.
Классификация по стадиям:
-
1 стадия – размеры образования до 3 см или больше 3 см с поражением висцеральной плевры, но без метастатического поражения лимфоузлов.
2 стадия – любая по размеру опухоль с переходом на плевру и наличием отсевов злокачественных клеток в бронхолегочных лимфоузлах со стороны поражения, или опухоль различных размеров с прорастанием на грудную стенку, сердечную сумку или диафрагму, но без метастазов,
Стадии рака
Характеристика симптомов заболевания
Учитывая факт, что в легочной ткани отсутствуют болевые рецепторы, боль, как признак рака легких, проявиться тогда, когда произойдет инвазия в плевру либо нервные стволы. Длительный период времени заболевание протекает бессимптомно, человек в состоянии прожить несколько лет, не замечая каких-либо изменений в организме.
Проявление симптомов при центральном раке обусловлено наличием опухолевого узла, который при росте, раздражает слизистую бронха, уменьшает его проходимость, что приводит к нарушению вентиляции части легкого.
Так формируются участки ателектазов (спадение ткани легкого), в результате чего может произойти смещение органов средостения.
При эндобронхиальной форме центрального рака легкого первым проявлением будет сухой кашель, из-за того что опухоль растет внутри бронха и вызывает раздражение слизистой. При узловой форме, когда опухоль растет наружу, бронхиальный дренаж длительное время сохранен, поэтому симптомы проявляются на более поздних стадиях заболевания. Тяжелее выставить диагноз разветвленной формы рака, ввиду того, что просвет бронха свободен, и сориентироваться можно только по непрямым признакам.
При раке легкого 4 стадии дополнительными являются проявления отдаленных метастазов. При метастатическом поражении головного мозга могут возникнуть головные боли, рвота, нарушение зрения и речи, параличи или парезы. Метастазы в костной системе проявляются болями и патологическими переломами, в печени , боли в правом подреберье.
Дифференциальную диагностику центрального рака легких проводят с такими заболеваниями как пневмония, плеврит, поликистоз легких, абсцесс, туберкулез.
Этапы диагностики
Несмотря на все возможности передовой медицины, на сегодняшний день у трети обращающихся рак легких выявляется на поздней стадии, когда уже нет шансов выполнить радикальную операцию. Поэтому жизнь больного напрямую зависит от правильной и своевременной диагностики.
Центральный рак легкого выявляется либо при обращении в поликлинику с легочными симптомами либо на скрининговой флюорограмме.
Сначала проводят общий осмотр пациента, пальпируются периферические лимфоузлы, особенно надключичные, которые наиболее часто поражаются метастазами. Выполняется аускультация легких на предмет выявления участков с нарушенной вентиляцией.
Далее пациента направляют на дополнительное обследование. Диагностический этап включает следующие исследования:
Обзорная флюорография или рентгенография органов грудной клетки. Рентгенографию выполняют в двух проекциях – боковой и переднезадней. Рентгенологические признаки центрального рака легких часто неспецифичны, и лишь косвенно могут указать на заболевание. Например, участок ателектаза легочной ткани может оказаться единственным признаком новообразования. При эндобронхиальном раке малые размеры опухоли (менее 1 см) на рентгенограмме не визуализируются.
Если бронх полностью перекроется образованием, то на снимке будет виден участок ателектаза в виде однородного затемнения клиновидной формы. Если спалось все легкое, то будет выявлено массивное затемнение со сдвинутым в сторону поражения средостением. Только при узловом варианте на рентгенограмме определяется сам опухолевый узел. Сложнее по рентгенограмме диагностировать разветвленную форму рака, при котором образование разрастается вдоль стенки бронха и не перекрывает его просвет. В таком случае на снимке можно увидеть тяжистые тени от корня к периферии легкого.
Фибробронхоскопия. Показанием к проведению бронхоскопии являются рентгенологические признаки центрального рака, сомнительные или положительные результаты цитологии, отсутствие эффекта при длительном лечении пневмонии или бронхита, а также наличие кровохаркания любой степени выраженности. С помощью бронхоскопа можно увидеть раковые разрастания в просвете бронха или инфильтрацию его стенки. Далее с подозрительного участка берут биопсию, и микропрепарат отправляют на цитологический и гистологический анализ.
При необходимости для уточнения диагноза могут применяться дополнительные методы – торакоскопия, ангиография, МРТ и другие.
Общие принципы лечения
Радикальное хирургическое вмешательство является стандартом при лечении рака легких. От его объема напрямую зависит, сколько живут пациенты после операции. Онкологическая клиника или диспансер должны располагать самой современной рентгенологической и эндоскопической аппаратурой, иметь в своем штате узкопрофильных специалистов. Торакальные операции относятся к высокотехнологичным, а анестезиологическое пособие осуществляется в виде многокомпонентной эндотрахеальной анестезии с однолегочной вентиляцией.
Хирургическое лечение не выполняют, когда имеется инвазия в соседние органы и образование технически неудалимо. Также вмешательство нецелесообразно проводить, если уже есть метастазы в костях, головном или спинном мозге или других органах.
Оптимальный вариант – радикальная операция, когда удаляется доля легкого или весь орган вместе с лимфоузлами и окружающей клетчаткой.
При неоперативных формах рака применяют лучевую терапию в виде одного или двух курсов. Облучение делают также тем пациентам, которые отказываются от хирургической операции. Химиотерапия для лечения рака легких малоэффективна, и используется при запущенных формах в качестве паллиативной помощи.
Точно предположить, сколько живут люди с данным заболеванием невозможно. Прогноз зависит от стадии, гистологической формы рака, наличия или отсутствия метастазов, сопутствующей патологии. В среднем пятилетняя выживаемость с первой стадией рака составляет более 80%, а с 4 стадией – не более 5%.
Вопрос о том, сколько живут люди с диагнозом рака легких можно считать некорректным. Ведь каждый случай является индивидуальным, и невозможно предсказать, как отреагируют иммунная система и собственные защитные механизмы организма в борьбе с опухолью. Поэтому каждый пациент имеет право надеяться на самый благоприятный исход.
Неоспоримые и давно доказанные меры профилактики развития рака легких – это отказ от курения и здоровый образ жизни. А ежегодное скрининговое флюорографическое обследование позволит выявить болезнь на самых ранних стадиях.
Читайте также: