Может ли пневмония перейти в рак легких
Фиброз, туберкулёз или рак?
Многие исследователи и врачи-практики указывают на данные, что 65 – 90 пациентов из ста, страдающих раком легкого, особенно на первых стадиях, подвергаются неграмотному лечению по поводу банальной простуды, пневмонии, астмы, фиброза легких, туберкулёза и других патологий, имеющих сходную симптоматику.

Первичные признаки напоминают проявления обычного воспаления, которые часто игнорируют, и время для полного излечения онкологии оказывается упущенным. Даже явные симптомы рака 3 – 4 стадии, когда нарушается дренажная функция бронхов, спадаются стенки легкого, а воспаление становится агрессивным, путают с проявлениями фиброза лёгких.
Поэтому точная дифференциальная диагностика рака легкого имеет ключевое значение для раннего начала лечения.
Основные методы диагностики
При подозрении на раковые изменения в легочной ткани проводят обязательный стандартный комплекс диагностических исследований:
Физическое обследование и анализ всех, даже слабых признаков, указывающих на легочную патологию;
Цитологическое исследование образца мокроты. Клетки опухоли обычно выявляют при раке центрального отдела (при периферической онкологии их обнаруживают только при многократных анализах).
- Рентгенография грудной клетки в двух проекциях, прицельная рентгенография.
- Крупнокадровая флюорография.
- НСКТ — компьютерная низкодозированная спиральная томография.
- Магнитно-резонансное обследование (томография МРТ)
- ПЭТ или позитронная эмиссионная томография (выполняется при решении вопроса о хирургическом вмешательстве).
- Бронхоскопия (непосредственное визуальное исследование слизистой и бронхов с помощью бронхофиброскопа или эндоскопа).
- Биопсия (морфологическое исследование под микроскопом фрагмента ткани бронха). Применяется для подтверждения диагноза. Назначают после проведения рентгенографии и КТ.
- Трансторакальная плевральная пункция.
- Анализ крови на содержание специфических онкомаркеров.
- Исследование клеток в смывах после проведения бронхоальвеолярного лаважа. По диагностической ценности приравнивается к биопсии.
Отличия новообразований лёгких от других болезней
Чем отличается туберкулез от рака и как распознать болезни по внешним признакам?
Туберкулез и рак легких – совершенно разные патологии, хотя внешние проявления этих заболеваний очень похожи. Злокачественное образование возникает по причине клеточных мутаций и не является заразным, а туберкулез вызван микобактерией (палочкой Коха) и крайне заразен.
Симптомы, свойственные обеим патологиям:
- выраженная потеря веса;
- сильная слабость в мышцах, общая утомляемость;
- кашель разной степени интенсивности, одышка;
- присутствие в мокроте кровянистых включений;
- болезненность в грудной клетке;
- нарушение частоты и ритма биения сердца.

Как же отличить туберкулез от легочной онкологии? Имеется определенная разница в симптомах, которую замечает опытный врач.
Чтобы дифференцировать туберкулез легких и рак, обращают внимание на следующие особенности:
- раковые изменения в клетках при цитологическом исследовании фрагмента ткани очага поражения и лимфоузлов;
- при онкологии наблюдают заметное снижение концентрации лимфоцитов, при туберкулезе, наоборот — увеличенное содержание лимфоцитов;
- при злокачественном процессе существенно снижается количество альбуминов в сыворотке и увеличивается уровень белков-глобулинов;
- диагностика туберкулеза предусматривает также исследование не менее трех проб мокроты под микроскопом по Цилю-Нильсену;
- при туберкулезе проба Манту дает яркую положительную реакцию, при этом отмечается уменьшение фракций альбуминов и увеличение глобулинов; при раке реакция на туберкулин отрицательная или слабоположительная, а изменений в составе белковых фракций не происходит.
Специалисты утверждают, что нередко в результате неверно поставленного диагноза – воспаления легких, больному с начальной стадией легочной онкологии назначаются физиопроцедуры с глубоким прогреванием. Подобные роковые ошибки во много раз усиливают агрессию опухоли.
Обычно для уточнения диагноза начинают лечение противобактериальными средствами, меняя антибиотик через 3 – 5 дней. При этом считается, что если за 10 – 14 дней не выявляется значительного улучшения, то есть основания для онкологического диагноза.
По итогам лечения и обследования, пневмонию подтверждают такие факторы, как:
- острое начало;
- выраженные признаки воспалительных явлений (могут присутствовать и при онкологии);
- выслушивание влажных хрипов;
- более высокий уровень лейкоцитов и СОЭ, которые снижаются в процессе лечения пневмонии;
быстрый лечебный эффект на фоне антибактериальной терапии (но в начальной стадии ракового процесса у 25 – 40 пациентов из ста антибиотики также дают ложноположительный результат); - положительные изменения на рентгенограмме спустя 10 – 14 дней на фоне лечения антибиотиками.
Последний фактор имеет в дифференциации онкологической патологии наибольшее диагностическое значение. Признаки рака и воспаления легких при рентгенографии очень схожи, затемнения при обоих диагнозах бывают однородными и неоднородными.
Но при анализе особенностей рентгенограммы, отмечается:
Фиброз легких – аномальный процесс в легких, при котором их стенки спадаются (сжимаются), а вместо нормальной функционирующей ткани формируется соединительная. Чем агрессивнее она разрастается, тем сильнее выражено развитие фиброателектаза – сближение стенок органа, замена спавшейся ткани фиброзной и нарушение дыхательной функции вплоть до удушья, как при астме.
Внешние симптомы онкологии и фиброза легких почти не отличаются, и многие считают, что фиброз легкого это рак, хотя патологии имеют разную природу.
Хотя базовые признаки на первых стадиях обоих заболеваний аналогичны, однако при прогрессировании фиброза легких и масштабных поражениях ткани наблюдается:

Однако эти признаки не специфичны. Бронхоскопия в случае фиброза также не рассматривается, как показательное диагностическое исследование.
Чтобы точно определить, что это фиброз лёгких, а не рак, среди исследований выделяют:
- Рентгенографию, при которой изменения при фиброзе обнаруживаются с обеих сторон, чаще в нижних сегментах.
- Компьютерную томографию (как второй значимый метод).
- Ангиопульмонографию, позволяющую выявить расширение центральных ветвей в легочных сосудах и сужение периферических.
- Биопсию. Этот метод, применяемый для дифференциации рака от фиброза легких, считают самым достоверным.
Тонкую грань между болезнями лучше всего понимают медики. Именно врачам в ежедневной практике приходится:
- сталкиваться с дифференциальной диагностикой рака легких и пневмонии;
- лечить инфекционные осложнения у онкобольных;
- предотвращать воспаления легких при раке дыхательных путей.
В таких случаях доктор должен работать на стыке двух специальностей: пульмонологии и онкологии.
Дифференциальная диагностика рака легких и пневмонии
О сложности выявления обструктивного пневмонита и его дифференцирования от хронической пневмонии говорят следующие цифры: в 1969 году, по данным Ф.Г. Углова и Т.Т. Богдана, у 91% больных раковой пневмонией первоначально определяли хроническое воспаление легких. Из тысячи у 452 пациентов ошибка не выявлялась более года.
Сегодня у половины умерших от недиагностированного рака легких в медицинской карте значится хроническая пневмония.
Роковые ошибки объясняются схожестью симптомов и тем, что рак легких или бронхов сопровождается пневмонией.
Клинические симптомы рака появляются поздно: на стадии нарушений дренажной функции бронха, развитого воспалительного процесса, спадения стенок легкого (ателектаза).
До этого момента к временному улучшению приводит обычный прием антибиотиков. На рентгенограмме после курса терапии у 15-20% пациентов наблюдаются восстановление проходимости пораженного бронха, уменьшение воспаленной области вокруг него.
При определении болезни в первую очередь используют методы лучевой диагностики:
- крупнокадровую флюорографию;
- рентгенографию в двух стандартных проекциях;
- прицельную рентгенографию.
После этого изучают характер затемнений. На рентгенограммах тени опухоли имеют четкие края, на поздних стадиях — с отростками. Опухолевый узел не уменьшается после курса лечения антибиотиками. Случаи центрального рака легких, рака бронхов с воспалением и пневмонии на рентгенограмме могут быть очень похожи: затемнения в обоих случаях могут быть однородными или неоднородными. Отличия заключаются в четких контурах опухоли, иногда причудливой формы, и выраженой тени прикорневого узла.
Если у врача возникают сомнения, то рекомендуется продолжить обследование с применением эффективных инструментов дифференциальной диагностики:
- компьютерной томографии;
- бронхоскопии;
- бронхографии.
К стандартным рентгеновским проекциям назначают один из названных методов аппаратной диагностики. Выбор зависит от возраста и состояния пациента. Больным старше 65 лет бронхографию обычно не делают.
Для проведения бронхоскопии существует ряд противопоказаний, в т.ч. гипертония, обострение астмы, перенесенные инсульты и инфаркты, психические заболевания. Томограммы высокого разрешения и бронхограммы наиболее четко демонстрируют разницу между затемнениями при пневмонии и раке.
На этапе уточнения диагноза начинают курс интенсивной лекарственной противовоспалительной терапии. Если в первые 2 недели не наступает значительного улучшения, есть предпосылки к онкологическому диагнозу.
Маркеры заболеваний ищут в пробах:
- мокроты;
- смывов слизистой бронхов;
- биопсии тканей.
По итогам обследования пневмонию определяют при:
- остром начале;
- физикальных воспалительных явлениях;
- быстром терапевтическом эффекте от приема антибиотиков;
- положительном изменении на рентгенограмме через 14 дней с начала курса.
Признаки, помогающие провести диагностику очаговых поражений легких, свел в таблицу профессор БГМУ, заведующий 1-й кафедрой внутренних болезней А.Э. Макаревич.
Таблица 1. Дифференциальная диагностика очаговых поражений легких.
Признаки, помогающие провести диагностику очаговых поражений легких, свел в таблицу профессор БГМУ, заведующий 1-й кафедрой внутренних болезней А.Э. Макаревич.
Таблица 1. Дифференциальная диагностика очаговых поражений легких.
Специфика воспаления легких у онкобольных
Знания в области пульмонологии необходимы онкологам. Известно, что организм, ослабленный химической и лучевой терапией, теряет способность противостоять армии паразитов, вызывающих воспаление легких. К иммунодефициту приводят:
- опухолевая и лекарственная интоксикация организма;
- истощение;
- анемия;
- операции с кровопотерями;
- облучение;
- дисбактериоз.
По информации Российского онкологического научного центра им. Н.Н. Блохина РАМН (г.Москва), треть онкологических больных умирает именно от инфекционных осложнений. Аутопсия дает информацию о 43% пациентов с нераспознанными проявлениями инфекции.
Из всех видов инфекционных осложнений лечения рака на пневмонию в среднем приходится около 39%. Воспаление легких при этом значительно утяжеляет послеоперационный период, снижает качество жизни, становится причиной повторных операций.
Диагностика пневмонии при онкологии затруднена, поскольку проходит без выраженных симптомов. Могут отсутствовать хрипы, бронхофония, резкое повышение температуры. Ясность может внести рентгенография или КТ, но для их проведения большинству пациентов потребуется дополнительная подготовка.
В случаях когда лучевые методы диагностики применить затруднительно, практикуют бронхоальвеолярный лаваж. Исследование полученной в результате жидкости выявляет возбудителя заболевания.
- бактериальные инфекции видимы как затемнения;
- грибковые — выглядят как множество очагов со светлым ободком;
- вирусные — похожи на сетку.
Подходы к лечению осложнений после лучевой и химической терапии кардинально отличаются: для лучевого пневмонита эффективно применение глюкокортикоидов. Токсическое поражение легких блеомицином и производными нитрозомочевины нейтрализуют цитостатиками и другими препаратами.
При возникновении подозрения на воспаление легких при лечении рака до уточнения диагноза антимикробные средства назначают эмпирически.
Пневмония бактериального происхождения лечится цефалоспоринами III-IV поколения, их сочетанием с аминогликозидами или фторхинолонами с учетом состояния пациента. Согласно исследованиям Н.В. Дмитриевой, И.Н. Петуховой и А.З. Смолянской, такой курс приводит к успеху в 71-89%.
Правильная антибактериальная терапия не только ускоряет выздоровление, но и препятствует культивированию новых штаммов устойчивых к лекарствам бактерий.
Параканкрозная пневмония – это наиболее распространённое осложнение при раке лёгких. Очаг воспаления возникает точно в месте злокачественного новообразования, приводя к общему истощению организма. Сложность состоит в том, что развитие пневмонии при раке лёгких максимально сложно диагностировать. Основные симптомы практически незаметны на фоне стремительно развивающейся онкологии. Более того, признаки параллельного воспалительного процесса не всегда удается обнаружить на рентгенографии.
Параканкрозная пневмония – определение заболевания
Воспаление лёгких такого типа провоцирует дальнейшее развитие раковой опухоли. При этом организм больного человека не способен справиться с сопутствующими недугами. Комплексное лечение должно проводиться только в стационаре, поскольку ухудшение может наступить очень быстро. Оно включает в себя не только антибактериальную терапию, но и другие методы консервативного лечения. В крайних случаях прибегают к хирургическому лечению.
Параканкрозная пневмония встречается у почти 50% больных раком лёгких.
Причины возникновения и может ли заболевание перейти в рак легкого
Параканкрозная пневмония чаще всего имеет бактериальную природу. Основных возбудителя в этом случае сразу два: пневмококк и клебсиелла. Часто встречается смешанная инфекция, причиной которой становятся оба микроорганизма. В этом случае речь идёт о смешанной инфекции. Её опасность состоит в том, что клебсиелла выделяет после гибели сразу 3 опасных эндотоксина, могущих привести к тяжелой интоксикации.
Ослабленный онкологией иммунитет не имеет сил справиться с болезнью. Поэтому часто речь идёт об односторонней или двухсторонней пневмонии.
Кроме того, причиной болезни могут быть:
- Вирусная инфекция (обычный грипп или парагрипп, а также все риновирусы);
- Простейшие микроорганизмы (легионелла, хламидия, микоплазма).
Заражение часто происходит воздушно-капельным путём, например от больного вирусной инфекцией человека. Существуют и другие, менее распространённые пути инфицирования:
- Орально-фекальный;
- Алиментарный;
- Аутоимунный.
Например, заражение легионеллёзной инфекцией можно получить, если некоторое время находиться в помещении с кондиционером, фильтр которого давно не меняли.
Все эти микроорганизмы быстро проникают в лёгочную ткань и плевру через бронхи.
Симптомы и дифференциальная диагностика воспаления легких
Параканкрозная пневмония всегда начинается остро, с лихорадкой и признаками общей интоксикации организма. Это специфическая болезнь, для которой характерны:
Основные симптомы параканкрозного воспаления лёгких:
- Мучительные приступы сухого кашля, который не сопровождается выделением мокроты;
- Одышка;
- Сильная потливость, чаще всего ближе к ночи;
- Повышение температуры до отметок 38 – 39 С;
- Лихорадка;
- Сильная слабость;
- Астенический синдром;
- Боли в груди, усиливающиеся при кашле.
Воспалительный процесс в лёгких вызывает через некоторое время бронхиальную обструкцию. Это приводит к выделению гнойной мокроты, которую тяжело откашлять.
Возможные осложнения
Несмотря на то, что параканкрозное воспаление лёгких само по себе является специфическим осложнением рака, оно может в свою очередь провоцировать тяжелые проблемы со здоровьем. На поздних стадиях параканкрозная пневмония приводит к таким опасным осложнениям, как:
- Экссудативный плеврит;
- Сепсис;
- Сердечная недостаточность;
- Ателектаз (спадание доли лёгкого);
- Тяжелая дыхательная недостаточность.
Из-за проявлений общей интоксикации организма болезнь приводит к нарушению функций всего организма.
Любое, даже самое незначительное ухудшение здоровья для человек с онкологией – это повод немедленно проконсультироваться с врачом.
Лечение
- Общий развёрнутый анализ крови;
- Биохимическое исследование мокроты.
По результатам этих, а также дополнительных инструментальных исследований врач разрабатывает индивидуальную схему лечения. Комплексная терапия параканкрозной пневмонии включает себя:
- Консервативное лечение (медикаментозная терапия, лечебная гимнастика, дыхательная гимнастика);
- Физиотерапию (УВЧ, магнитотерапия, электрофорез).
Если начинаются необратимые осложнения, такие как экссудативный плеврит или деструктивные изменения в лёгких, прибегают к оперативному лечению. При экссудативном плеврите прибегают к пункции, позволяющей откачать жидкость. После этого ставят специальный дренаж.
Даже если лечение начато на ранней стадии болезни, выздоровление наступает очень тяжело. Но именно полное излечение создаёт положительный прогноз при лечении рака.
Основу медикаментозного лечения составляют антибактериальные препараты широкого спектра действия. Для этого применяют такие группы антибиотиков:
- Полусинтетические пенициллины;
- Препараты сульфаниламидной группы;
- Препараты тетрациклиновой группы.
В качестве поддерживающей терапии дополнительно применяются:
- Пробиотики;
- Эубиотики;
- Противовоспальтельные препараты;
- Поливитаминные комплексы.
Это позволяет уменьшить признаки общей интоксикации организма и укрепить общий иммунитет.
При хирургическом лечении параканкрозной пневмонии применяется промывание плевральной полости растворами антибиотиков широкого спектра.
Профилактика
Поскольку параканкрозная пневмония является осложнением рака лёгких, не существует действенных методов профилактики. Можно только не допустить тяжелого развития этой болезни. Для этого:
- Скрупулезно выполнять все рекомендации и назначения лечащего врача;
- При первых симптомах проконсультироваться с врачом для того, чтобы вовремя начать лечение.
Важно не пренебрегать помощью психолога, поскольку это позволяет создать позитивный настрой и желание бороться с болезнью.
Народные средства от пневмонии описаны здесь.
Видео
Выводы
Параканкрозная пневмония развивается, как последствие ослабленного онкологией иммунитета. Её лечение как правило, начинается довольно поздно и является невероятно сложным. Чаще всего, медикаментозное лечение и физиотерапия не приносят успеха, тогда прибегают к оперативному лечению. Только в случае, если удастся справиться с возникшей параканкрозной пневмонией, можно говорить от излечении от рака в будущем. Узнайте, как выявить бессимптомную пневмонию в статье.
Рак легкого тяжелое онкологическое заболевание, которое занимает одно из лидирующих мест в структуре раковых патологий. Несмотря на свою высокую распространенность и летальность, диагностика данного заболевания до сих пор весьма затруднена.
Более чем в половине случаев (55-60%) при раке легких выставляется неверный диагноз пневмония. Причины развития и клиническая картина этих заболеваний могут сильно различаться, однако, не всегда.
Рак очень коварное заболевание, способное длительное время протекать бессимптомно, а когда проявляется, имитировать другие патологии легких. Это и является основными причинами диагностических ошибок.
- Как отличить воспаления легких от онкологии?
- Этиология
- Патогенез
- Клиническая картина
- Лечение
- Заключение
Как отличить воспаления легких от онкологии?
Причины развития пневмонии и рака легких сильно различаются. Но, в некоторых случаях они могут провоцировать развитие друг друга или являться осложнением. Следует учитывать этот факт во время диагностики и лечения.
Причины развития пневмонии очень просты инфекционные агенты, которые проникают в респираторные отделы легких. В организм возбудитель попадает чаще всего аспирационным путем.
Менее встречающимися являются гематогенный и лимфогенный пути. Еще реже встречается прямой занос, который осуществляется посредством каких-либо инородных предметов, находящихся в легком или бронхе (интубационные трубки, ранящий снаряд и другие).
Возбудителями пневмонии могут быть любые микроорганизмы, которые попадают в легкие, если для развития инфекции созданы благоприятные условия. Такие условия появляются при возникновении факторов риска у человека. К ним относятся:
- курение,
- снижение иммунитета (как местного, так и системного),
- вредные экологические и производственные факторы,
- острые и хронические заболевания (особенно дыхательной системы),
- хирургические вмешательства на органах грудной клетки,
- врожденные и приобретенные пороки развития легких,
- залеживание (длительное нахождение в горизонтальном положении, как правило, характерно для стариков, после хирургических операций, тяжелых травм),
- злоупотребление алкоголем, наркомания.
Более подробно о факторах развития пневмонии >,>,
В некоторых случаях наблюдается бактериально-вирусная ассоциация, когда на фоне бактериальной пневмонии присоединяется вирусная инфекция. Существуют и другие формы смешанной этиологии (бактерии-грибы, вирусы-грибы и другие).
На протяжении многих лет проводятся исследования, посвященные выяснению причин развития рака легких и способов предотвращения его появления. Однако, до сих пор не всегда можно точно установить этиологический фактор. Многие исследователи высказывают мнения о том, что развитие данного заболевания носит генетическую предрасположенность.
Это подтверждают и многие исследования, которые показывают, что онкология легких чаще возникает у лиц имеющих отягощенный анамнез по данной патологии. Причем что для реализации такой наследственной предрасположенности не всегда нужен пусковой фактор, это может произойти самостоятельно.
К распространенным причинам развития онкологического заболевания легких относятся:
- курение (80% пациентов курят или курили),
- производственные вредности (вдыхание частиц пыли, асбеста и других веществ),
- лучевое излучение (радон, уран, рентген),
- вирусы (папилломы человека, цитомегаловирус и другие),
- хронические заболевания легких,
- фиброз и цирроз легкого,
- метастазы.
Справка! Курение считается основной причиной на данный момент. Производственные факторы составляют 15%, а вирусные около 5%. Все остальные встречаются реже.
Можно сделать вывод, что основной причиной в развитии пневмонии являются микроорганизмы, без которых невозможно развития заболевания (за исключением редких случаев асептической пневмонии). Что касается онкологии, то здесь в качестве основных причин выступают курение и процессы приводящие к образованию фиброзной ткани.
Патогенез пневмонии состоит из трех последовательных стадий:
- Разгар (прилив) после проникновения в легкое возбудитель повреждает альвеолоциты, что приводит к еще большему угнетению местного иммунитета. Это способствует скорейшему распространению бактерий и поражению новых участков ткани. Эта стадия продолжается в течении первых 3-х суток.
- Опеченение (гепатизация) характеризуется полным заполнением и пропитыванием пораженного участка экссудатом, содержащим огромное количество фибрина. Легкое в этом случае становится плотным. Эта стадия протекает в два этапа: 1. красное опеченение вследствие поражения стенок сосудов происходит миграция эритроцитов в полость альвеол, при этом легкое приобретает бурое окрашивание (напоминает печень), 2. серое опеченение происходит разрушение эритроцитов и миграция большого количества лейкоцитов к месту поражения. Легкое приобретает белую окраску. Вторая стадия длится около недели, после чего наступает третья.
- Разрешение (реконвалесценция) на этой стадии происходит постепенное очищение легких и их восстановление. Её длительность зависит от тяжести заболевания, наличия осложнений, состояния организма больного.
Патогенез рака легкого также состоит из трех этапов:
- Инициация проникновение в легкие концерогенного фактора и осуществления его вредного воздействия. На этом этапе происходит повреждение эпителиальных клеток с изменением их структуры ДНК. При этом клетка становится дефектной и способной к перерождению в атипичную. Эту стадию еще можно назвать предраковой, так как на этом этапе, если прекратить действие онкогенного фактора еще можно избежать развития опухолевого процесса.
- Промоция приходит на смену инициации, если продолжается поступление онкогенных факторов. Это приводит к накоплению в клетках повреждений ДНК и активации раковых генов. Клетка становитося атипичной, утрачивает дифференцировку и приобретает возможность к неукротимому делению.
- Прогрессия характеризуется прогрессированием уже сформированной опухоли. Она разрастается, захватывая близлежащие ткани и органы, дает метастазы. В этом момент, как правило, рак переходит на 4 стадию (ступень).
Клиническая картина является очень плохим сравнительным признаком, так как при каждом заболевании она индивидуальна, а при онкологии длительное время может отсутствовать. Но, симптомы это то, что позволяет заподозрить и диагностировать болезнь, по этому необходимо знать и уметь проанализировать их.
Клиника при пневмонии включает в себя острое начало со следующими симптомами: 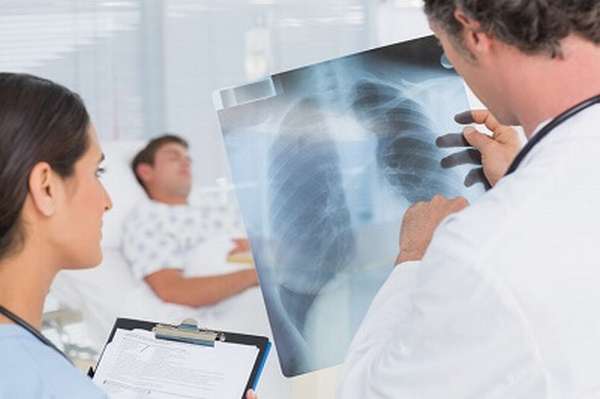
- высокая лихорадка (38-39оС),
- кашель (сначала сухой, затем продуктивный),
- боль в грудной клетке,
- слабость, утомляемость,
- при перкуссии притупление перкуторного звука над участком поражения,
- при аускультации мелкопузырчатые хрипы и крепитация,
- при рентгенографии инфильтрат (чаще в нижней доли).
Подробнее о симптоматике >,>,
Последствия пневмонии могут быть разными, как правило, погибшие клетки легких заменяются соединительной тканью (пневмосклероз). Соединительная ткань, под действием тригерных факторов, имеет высокую склонность к злокачественному перерождению.
Рак легких длительное время (годами) может никак не проявляться или сигналить какими-то незначительными, малозаметными симптомами, на которые не обращают внимания. Наиболее частыми проявлениями опухоли легкого являются:
- кашель (встречается у 75% пациентов),
- кровохарканье (57%),
- боль в груди (50%),
- одышка,
- желтый или землистый оттенок кожи,
- воспаление периферических лимфоузлов,
- изменение голоса (осиплость, огрубление),
- потеря веса.
Важно! При длительном кашле (несколько месяцев) без других симптомов необходимо пройти скрининговое обследование на рак легких.
Существует еще множество симптомов, которые появляются при прорастании опухоли в другие ткани и органы. Как правило, на этот период и диагностируется заболевание. К таким симптомам относятся:
- боль в сердце,
- парестезии,
- слабость в верхних конечностях,
- синдром Горнера (миоз, энофтальм, сужение глазной щели),
- отечность лица.

Как видно из перечисленного, симптомы не специфичны, что очень сильно затрудняет диагностику, особенно на ранних этапах, когда никаких проявлений не наблюдается.
Течение ракового процесса может осложняться присоединением инфекции, что приводит к развитию параканкрозной пневмонии, при которой очаг воспаления локализуется в злокачественной опухоли.
При этом симптомы изначального заболевания могут перейти в другое или наложиться друг на друга, что также запутывает диагностику.
Лечение
Отличия в лечении пневмонии и рака огромные. По этой причине очень важна правильная диагностика, так как диагностическая ошибка приведет к неверному лечению, которое может ускорить развитие заболевания и вызвать осложнения.
В терапии воспаления легких ключевым звеном является антибактериальное лечение. Оно устраняет этиологический фактор развития болезни. Вся остальная терапия направлена на подавления патогенеза, симптомов и на реабилитацию пациента.
В некоторых случаях рак легких дает положительную динамику на прием антибиотиков, это связано с тем, что после приема антибиотиков может восстановиться проходимость бронхов и исчезает воспаление.
Подробнее о лечении пневмонии >,>,
В лечении онкологических заболеваний используют:
- лучевую терапию,
- химиотерапию,
- хирургическое вмешательство.
Метод лечения зависит от стадии заболевания. Но чаще всего используют все три способа.
Заключение
Рак легких и пневмония совершенно разные заболевания. Однако, количество диагностических ошибок все равно остается большим. С чем же это связано? Скорее всего с увеличением количества атипичных форм заболеваний, которые протекают не в соответствии с классической клинической картиной.
Также это может быть связано с многогранным проявлением онкологического процесса. Поэтому необходимо тщательно обследовать пациентов с неясной симптоматикой, прибегая, при необходимости, к новейшим диагностическим методам.
Читайте также:

