Многоочаговое поражение головного мозга онкология
Головной мозг (ГМ) – важнейший орган, центр нервной системы. При возникновении в нем проблем, патологий страдают все органы и системы. Болезней ГМ множество. С некоторыми из них медицина пока не может бороться, но вполне возможно оказать влияние на ход патологии. Другие же недуги вполне поддаются терапии.
По характеру первопричины патологии делят на диффузные и очаговые поражения головного мозга. Первые характеризуются однородностью. Обычно патологии развиваются постепенно, распространяясь на все живые клетки. Подобное явление может наблюдаться при нарушении кровообращения, ЧМТ, при вирусных инфекциях. Основное отличие диффузных от очаговых – это наличие хронической усталости, апатия, давящие боли в головном мозге по всему контуру, сонливость, нарушается работа органов чувств, а также снижается работоспособность.
Поставить точно диагноз на основании клинической картины, жалоб пациента невозможно. Для определения вида поражения необходимо пройти диагностику. Самый информативный метод – компьютерная томография.

Клиническая картина
На очаговые поражения головного мозга могут указывать самые разные симптомы.
- Головные боли. Чаще всего они появляются внезапно, без видимых причин. Они интенсивные, напоминающие мигрень. Боль может опоясывать или же локализоваться на одной или на обеих сторонах головного мозга.
- Повышается артериальное давление. При очаговом поражении повышение АД говорит о том, что организм пытается компенсировать недостаток питания, произошедшего из-за дистрофии сосудов ГМ.
- Отмечается нарушение слуха, зрения, координации движения.
- Ухудшается память, повышается утомляемость, появляется слабость.
- Наблюдается тошнота, рвота, не приносящая облегчение.
- Обморочные состояния.
- Тремор конечностей, судороги, в некоторых случаях паралич.
- Потеря рефлексов.
- Нарушается дыхание.
- Человека беспокоят психоэмоциональные расстройства, стрессы, повышается раздражительность.
Могут наблюдаться эпилептические припадки, инсульты, которые прямо указывают на наличие очагового поражения головного мозга. Все эти симптомы могут быть ярко выраженными, а могут вообще не проявляться.
Любые клинические признаки болезни связаны с неврологией, так как в очаговых поражениях задеты нервные ткани, что служит поводом для изменений в вегетативной функции.

Причины поражения ГМ
Очаговые поражения могут вызываться самыми разными причинами.
При очаговых поражениях головного мозга дисциркуляторного характера причиной может быть нехватка поступления питательных веществ, вызванная нарушением кровообращения (при ИБ, инсульте и прочих патологиях). Нередко причиной болезни является новообразование. Оно оказывает негативное воздействие на соседние участки головного мозга, вызывая в них различные изменения, вплоть до отмирания клеток ГМ.
Что еще приводит к болезни?
Очаговые патологии могут вызываться черепно-мозговыми травмами, гематомами, отеками.
Также к развитию очагов поражения могут привести:
- Патологии позвоночника. Одной из самых частых причин является остеохондроз, при котором сдавливаются нервы, сосуды. В результате в головной мозг поступает недостаточное количество крови, нарушается питание клеток, возникают очаги поражения ГМ.
- Переломы шейного отдела. В пределах шеи находятся два крупных сосуда. При переломе они могут повреждаться (разрываться, сдавливаться). Нарушение кровотока в шейном отделе приводит к заторможенному кровоснабжению в головном мозге. В итоге клетки страдают от недостатка кислорода и питательных веществ.
- Лишний вес. Эту причину относят к вторичным. Ожирение способно приводить к нарушению работоспособности головного мозга. Особо опасно ожирение с отсутствием двигательной активности.
- Атеросклероз. При этой патологии в сосудах формируются холестериновые бляшки. Они закупоривают просвет сосудистого русла, что приводит к недостатку поступления питательных веществ.
- Эндокринные патологии.
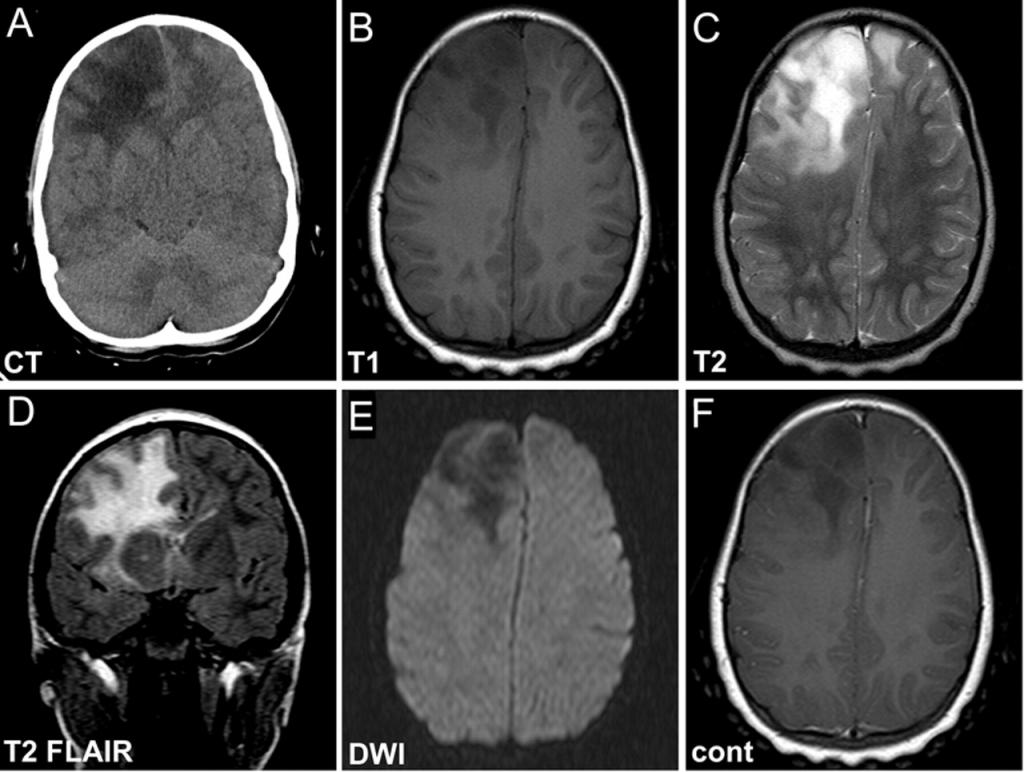
Диагностика
МРТ позволяет определить наличие очага поражения, а также провести сравнительный анализ полученных снимков со снимками здорового мозга. На них практически все очаги выглядят как светлые пятна различных размеров.
Помимо этого, магнитно-резонансная томография помогает точно установить количество очагов. Единичные изменения в головном мозге наблюдаются у всех пациентов в возрасте старше 50 лет. В подобных случаях необходимо следить за динамикой развития очага, а также принимать меры по ликвидации причин поражения ГМ.
Многочисленные поражения
Особого внимания заслуживают пациенты, у которых наблюдаются многочисленные поражения. Они являются признаком серьезной патологии и могут даже служить симптомом опухоли головного мозга. На ранних стадиях подобные болезни удается выявить только после МРТ.
При необходимости провести исследования кровеносных сосудов назначают МРТ с контрастом. В результате введения контрастного вещества кровь окрашивается в другой цвет, что отражается особыми оттенками на снимках МРТ. При их анализе врач видит, как течет кровь по сосудам, в каких направлениях и есть ли повреждения, тромбы, аневризмы.
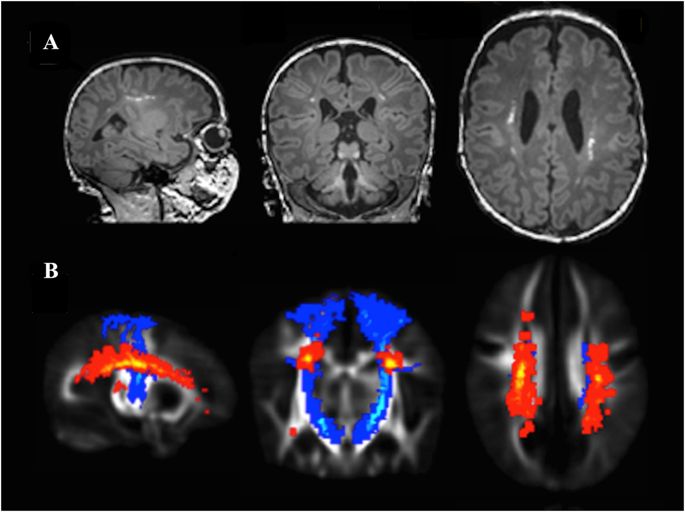
Особенности очаговых поражений
Характерными чертами поражения головного мозга является наличие очагов, которые провоцируют нарушение кровотока. Причина, вызвавшая подобные нарушения, может приводить не только к единичным очагам, но и вызывать многочисленные поражения. При этом в патологические процессы вовлекаются соседние ткани, превращая их в аномальные зоны.
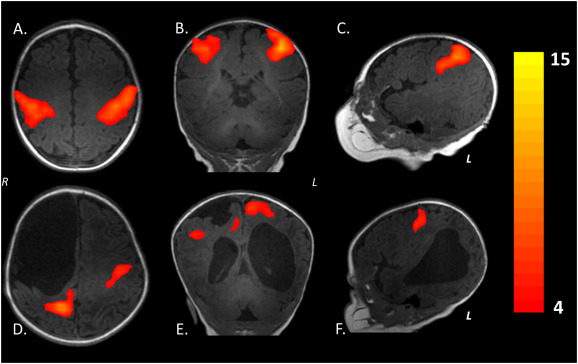
Типы поражений
Выделяют несколько видов очаговых недугов ГМ. Самыми опасными являются новообразования. На ранних стадиях симптомы опухоли головного мозга можно спутать с мигренью и другими болезнями. Но при разрастании происходит ухудшение работы нейронов, нарушается передача сигнала к головному мозгу. Если опухоль разрастается, то она начинает захватывать все новые и новые территории, начинается нарастание клинической картины.
Еще один тип очагового недуга – это киста (небольшая полость с жидким содержимым). На протяжении длительного времени полости не дают о себе знать, пока не начнут расти и увеличиваться в размерах. Несмотря на то, что они не склонны к росту и увеличению размеров, как новообразования, их так же считают инородным телом. Кисты могут провоцировать сдавливание сосудов, что осложняет поступление крови к головному мозгу.
Очаги поражения наблюдаются при некрозах. В результате каких-либо перенесенных инфекций или иных болезней отмирают участки клеток мозга, не получив необходимое им питание. Некроз опасен тем, что влечет за собой необратимые изменения.
Опасными очаговыми поражениями белого вещества головного мозга являются внутримозговые рубцы, кровоизлияния. Чаще всего они являются результатом травм, падений, ударов. Подобные виды очагов приводят к изменениям состава вещества.
Любые очаговые поражения головного мозга сосудистого генеза приводят к разрушению клеток ГМ и могут привести к коме.

Лечение очаговых недугов
Каждое конкретное заболевание имеет свои особенности лечения. Любое очаговое поражение коры головного мозга приводит к серьезным последствиям. Тем не менее терапия должна проводиться с учетом причины, которая привела к появлению недуга.
В комплексную схему лечения врач может включить витамины, обезболивающие препараты, седативные и другие средства. Важную роль играют успокаивающие ванны, физиотерапия, изменение образа жизни.
Разрушение структур ЦНС бывает очаговым и диссеминированным, то есть имеющим множественные зоны повреждения. Определить, как идет процесс, позволяет МРТ (магнитно-резонансная томография). С помощью нее врач-диагност визуально (по снимкам) оценивает состояние нервной ткани.
Очаговое поражение головного мозга – что это такое и как оно проявляет себя? В первую очередь – это симптом патологии, из-за которой на одном из участков органа происходит нарушение работоспособности соответствующих структур, о чем сигнализирует появление неврологических отклонений.

Снимки МРТ позволяют выявить все патологии, которые затрагивают ткани головного мозга. Зоны поражения определяю по изменению окраски, эхогенности отдельных участков коры или других структур органа. С помощью полученных данных специалисты измеряют площадь разрушенного участка, а также прогнозируют процесс развития патологии.
Очаговое поражение головного мозга может быть следствием:
- Демиелинизации;
- Наличия новообразований;
- Отека тканей;
- Нарушения кровообращения;
- Глиоза (замещение функциональных клеток глиальной тканью).
Проявления патологии зависят от места расположения очага поражения. Поэтому МРТ-диагностика считается самым информативным методом выявления заболеваний ЦНС.
По характеру расположения очаги поражения головного мозга бывают:
- Юкстакортикальные;
- Перивентрикулярные;
- Лакунарные.

Перивентрикулярное расположение очагов разрушения диагностируется при гипоксически-ишемическом поражении вещества мозга. В этом случае они располагаются вблизи желудочков.
Лакунарные очаги поражения являются следствием повреждения глубинных артерий. Они располагаются в толще белого вещества вдоль кровеносных сосудов. Обычно их диаметр варьируется в пределах 1–20 мм.
Характеризуется наличием областей разрушения миелиновой оболочки нервных волокон. Из-за этого на участке головного мозга нарушается передача нервных импульсов между нейронами, что негативно сказывается на работоспособности ЦНС.

Разрушение тканей по этому типу наблюдаются при рассеянном склерозе, мультифокальной лейкоэнцефалопатии, болезни Марбурга, остром диссимулирующем энцефаломиелите, болезни Девика.
При этих заболеваниях Мрт-картина идентична: на снимках хорошо визуализируются единичные или множественные белые пятна, которые располагаются в одном или нескольких отделах мозга. Размер областей зависит от степени заболевания, что подтверждается наличием и силой неврологических отклонений.
На данный момент единого представления о периваскулярных пространствах нет. Некоторые ученые считают, что они окружают только артерии, а другие – все крупные кровеносные сосуды, пронизывающие головной мозг. Одни описывают их, как пространство, которое располагается между стенкой сосуда и нервной тканью, другие – как естественное продолжение подпаутинной и мягкой мозговой оболочки.

Первикулярные пространства выполняют сразу несколько функций:
- Участвуют в циркуляции ликвора;
- В них происходит обмен веществ между ликвором и тканями мозга;
- Являются частью гематоэнцефалического барьера;
- Содержат иммунокомпетентные клетки, то есть с помощью них происходит иммунорегуляция в тканях органа.
Периваскулярные пространства занимают небольшой объем, поэтому у здорового человека на МРТ-снимке их не видно.
При опасных состояниях, например, перед инсультом, у заболевшего повышается ВЧД за счет увеличения объема спинномозговой жидкости. Это ведет к расширению полости между сосудами мозга и нервной тканью. Вместе с этим процессом повышается эхогенность участка, что на Мрт-снимке проявляется в виде возникновения белого пятна.
Заболевание характеризуется потерей нейронов и снижением числа синаптических связей между ними. Это ведет к уменьшению толщины серого вещества и выраженной атрофии пораженных участков.

На МРТ-снимках появляются темные пятна, которые свидетельствуют о некрозе клеток головного мозга. Точный диагноз ставится по итогу нескольких обследований, то есть в динамике.
Характеризуется накоплением жидкости в клетках головного и межклеточном пространстве. За счет этого увеличивается объема органа и повышается внутричерепное давление.

В зоне поражения на МРТ-снимке присутствует светлое пятно, которое по мере усугубления процесса увеличивается и постепенно охватывает весь орган.
Появляются в результате замещения функциональных структур головного мозга на соединительную ткань. Являются следствием дегенеративных процессов в ЦНС – недостатка кислорода, энцефалопатии, рассеянного склероза, энцефалита.
Причины
О том, какие очаги в головном мозге на МРТ при каких заболеваниях выявлены может рассказать только врач. И поэтому, необходимо проведение диагностики и получения данных после исследования.
Очаги поражения нервной ткани в головном мозге присутствуют на МРТ-снимках при следующих заболеваниях:
- Атеросклероз;
- Ангиопатия;
- Гипертония;
- Рассеянный склероз;
- Васкулит;
- Болезнь Бенье;
- Нейросифилис, клещевой боррелиоз;
- Прогрессирующая мультифокальная лейконцефалопатия;
- Рассеянный энцефаломиелит.
Их наличие может быть следствием отравления угарным газом, ЧМТ, ее осложнений, контузии.
У маленьких детей хромосомный сбой, гипоксия, неправильный образ жизни беременной также могут спровоцировать появление множественных очагов поражения головного мозга.
Симптомы
Патологии ЦНС, которые характеризуются наличием очагов поражения, проявляют комплекс схожих симптомов:
В зависимости от места расположения патологического участка у пациента могут наблюдаться:
- Отсутствие самоконтроля и самокритики (при разрушении лобной части больших полушарий);
- Нарушение социальных норм (очаги располагаются в толще органа);
- Появляется раздражительность, злость, поведение выходит за рамки нормального: больной ведет себя вызывающе, странно, импульсивно.
По мере усугубления заболевания проявления поражения структур ЦНС усиливаются.
Диагностика
Обнаружить очаги поражения вещества головного мозга позволяет МРТ-диагностика. В процессе ее проведения врач-диагност получает серию снимков послойного изображения структур органа, по которым впоследствии ставится диагноз.
Также с ее помощью можно выявить причину произошедших изменений:
- Если единичный очаг поражения располагается в правой лобной доле, то это указывает на хроническое повышение артериального давления или на перенесенный ранее гипертонический криз.
- Наличие мелких диффузных изменений в коре свидетельствует о развитии заболеваний сосудистого генеза.
- Если очаги демиелинизации находятся в теменной зоне полушарий, то это означает, что у заболевшего нарушено кровообращение в позвоночных артериях.
- При болезни Альцгеймера или болезни Пика на снимках отмечается наличие множества черных точек. Они свидетельствуют о некрозе нервной ткани.
- Ярко-белые точки сигнализируют об остром нарушении кровоснабжения органа.
- Одиночные очаги глиоза свидетельствуют об эпилепсии, гипоксии, хронической гипертонии, родовой травме.
- Единичные субкортикальные гиподенсные очаги регистрируются после инфаркта и ишемии головного мозга.
Подтверждается диагноз во время приема невролога. Он, проводя специальные тесты, оценивает работу ЦНС: реакцию, рефлексы, координацию движений, синхронность мышц-сгибателей и разгибателей. Психиатр изучает психическое состояние заболевшего: восприятие окружающего мира, когнитивные способности.
Лечение
Терапия при очаговом поражении головного мозга направлена на устранение причины возникновения изменений и восстановление функций органа.
Например, если патологию вызвало заболевание, характеризующееся повышением артериального давления, то пациенту предписывается прием препаратов, снижающих АД. Это могут быть мочегонные, блокаторы кальциевых каналов, или бета-адреноблокаторы.

Восстановление мозговой активности и устранение патологических явлений осуществляется с помощью препаратов, повышающих метаболизм в нервных тканях: ноотропов. Также применяются средства улучшающие кровоснабжение, реологические свойства крови, понижающие потребность к кислороду.
Симптоматическое лечение направлено на снижение проявлений патологии: прием противосудорожных, противоэпилептических препаратов, антидепрессанты, при чувстве тревоги – транквилизаторов.
Сосудистые очаги в головном мозге – это группа заболеваний, причина которых заключается в нарушении кровообращения мозгового вещества. Под этим термином подразумевается всякий патологический процесс или заболевание, связанное с проблемами тока крови в артериальной, венозной и лимфатической сетке головного мозга.
Очаги глиоза сосудистого генеза – это последствия сосудистых заболеваний. Глиоз – ткань, образованная в веществе мозга вследствие нарушения его структуры на фоне нарушенного кровообращения. Глиоз представляет собой совокупность нейроглии – ткани, которая выполняет функцию защиты и дополнительной питательной поддержки нейронов.
Глиоз сосудистого генеза можно сравнить с соединительной тканью на коже. Так, при глубоком порезе кожных покровов место поражения зарастает заместительной тканью – рубцом – толстым и плотным биологическим материалом. Так же происходит в мозговом веществе: погибшие нейроны замещаются нейроглией, а масштабное замещение называется глиозом.
Выделяются такие виды глиоза:
- Волокнистый. Эта разновидность характеризуется разрастанием волокон глиальных тел, чем самих клеток нейроглии.
- Анизоморфный. Волокна глии растут хаотично, беспорядочно. Кроме того, нет правильного соотношения глиальных тел и их волокон.
- Изоморфный. Волокна и тела растут равномерно.
- Диффузный. Характеризуется умеренным распространением нейроглии по всей поверхности головного мозга, включая отдельные участки спинного мозга.
- Периваскулярный. Глиоз распространяется преимущественно вокруг пораженных сосудов.
- Субэпендимальный. Глиальная ткань образуется на стенках желудочков головного мозга и под ними.
Очаговые изменения вещества головного мозга сосудистого генеза по ходу развития замещают специфические и рабочие ткани. Это приводит к психическим и неврологическим заболеваниям. Ухудшаются когнитивные способности головного мозга, формируется специфическая и неспецифическая клиническая картина (зависит от локализации очагов сосудистого генеза).

Причины
Выделяются две группы причин глиоза сосудистого генеза:
Первая группа – прямые непосредственные, влияющие на органическое строение мозгового вещества:
- Ишемический инсульт. Эта патология характеризуется острым нарушением кровообращения вследствие попадания в кровяное русло эмбола или тромба. Последствие ишемического инсульта – инфаркт мозга и размягчение белого и серого вещества. Вследствие поражения активируется защитный механизм, и утраченные нейроны замещаются глиальными клетками.
- Геморрагический инсульт. Состояние характеризуется кровоизлиянием в толщу вещества мозга вследствие нарушения целостности сосуда. Больше страдает не та ткань, в которую произошло кровоизлияние, а участок, который вследствие недостатка крови, страдает от кислородного и питательного голодания.
- Атеросклероз сосудов головного мозга. Патология характеризуется нарушением обмена жиров и как следствие откладыванием жировой ткани на внутренней стенке артерий. Это приводит к нарушению кровотока: мозговое вещество получает меньше кислорода и питательных веществ. Страдают особо нуждающиеся участки, в которых и происходит замещение.
Вторая группа – косвенные причины, посредственно влияющие на ткань мозга:

Симптомы
Приводит к общему снижению когнитивных способностей: замедляется темп мышления, частично утрачивается контроль над своим поведением. Больные с трудом усваивают новую информацию и навыки. Тяжелее устанавливаются причинно-следственные связи. Пациента медленнее думают.
При глубоких поражениях глиозом забываются сложные моторные паттерны: пациенты забывают, как завязывать шнурки, как играть на музыкальном инструменте. Скудным становится словарный запас: предложения однообразны, в речи мало или вовсе нет слов-синонимов.
Височная, теменная и затылочная область
Расстраивается слух, речь и зрение. Нарушается восприятие сложных композиций. Нарушается чувство ритма. Ухудшается точность зрения. Повышается порог общей чувствительности: чувства тактильных прикосновений теряют остроту. Ухудшается память.
Единичные супратенториальные очаги глиоза сосудистого генеза
Дрожат конечности. Это происходит в состоянии покоя, и при движении. Дрожат также отдельные пальцы. Нарушается зрение. Появляется нистагм – синхронный поворот глазных яблок в одну сторону с частотой 60 движений в минуту.
Нарушается тонус мышц в сторону ослабления. При этом понижаются сухожильные рефлексы. Мускулы уменьшаются в размере. Нарушается синхронность работы мышц-сгибателей и мышц-разгибателей. Расстраивается почерк: письма больного трудно читать и разбирать по буквам.
Диагностика и лечение
Глиоз сосудистого генеза диагностируется консультацией у врача-психиатра, медицинского психолога и с помощью инструментальных методов исследования. При субъективном осмотре изучается внешний вид больного, его речь, движения, словарный запас, скорость реакции. Инструментальные методы выявляют очаги поражения. Это делается с помощью магнитно-резонансной и компьютерной томографии.
Терапия направлена на устранение причины и симптомов. Так, этиотропное лечение заключается в восстановлении мозгового кровообращения. Назначаются средства, улучшающие мозговой кровоток и восприимчивость тканей мозга к кислороду. Симптоматическая терапия направлена на улучшение когнитивных способностей и устранение эмоциональных нарушений. Назначаются ноотропные препараты, антидепрессанты, противотревожные и успокаивающие.
Одной из сложнейших патологий, в отношении точного механизма появления и лечения которой ученые до сих пор спорят, является опухоль головного мозга. Ее симптомы на первых стадиях развития схожи с признаками других болезней ЦНС и внутренних органов.

Со временем признаки обретают более специфический характер, позволяют диагностировать заболевание и часто превращают жизнь больного в ад.
Виды опухоли
Исследователями разработана достаточно большая классификация новообразований в зависимости от самых разных факторов.
Гистологические, структурные характеристики, особенности протекания заболевания позволяют выделять две группы новообразований: доброкачественные и злокачественные.
Доброкачественные опухоли не способны к делению, растут медленно, не проникают в другие ткани. По своей структуре напоминают те клетки, из которых произошли, частично сохраняют их функции. Такие опухоли можно удалить посредством операции, при этом рецидив появляется крайне редко. Тем не менее, доброкачественные новообразования в мозге очень опасны. Они ведут к сдавливанию сосудов, появлению отеков, застоев венозной крови, при этом их расположение не всегда дает возможность их удалить.
Новообразования злокачественного характера состоят из клеток, которые очень быстро делятся. Опухоли стремительно растут, образуя при этом целые очаги и проникая в соседние ткани. Чаще всего у злокачественных образований нет четких границ. Они плохо поддаются лечению, в том числе, хирургическому, и склонны к рецидиву.
Расположение позволяет говорить о 3 видах опухолей. Внутримозговые обнаруживаются в самом веществе мозга. Внемозговые появляются в оболочке и нервных тканях. Внутрижелудочковые – в мозговых желудочках.
В диагностике и определении болезней по МКБ-10 также выделяют заболевания в зависимости от точной локации опухоли, например, в лобных долях, мозжечке.
Первичные новообразования появляются в результате изменений, происходящих в головном мозге. Они поражают кости черепа, серое вещество, сосуды. Среди первичных опухолей выделяют несколько подвидов:
- Астроцитома. Мутируют клетки мозга – астроциты. Опухоль является видом глиомы, часто носит доброкачественный характер.
- Медуллобластома. Является другим видом глиомы. Новообразования появляются в задней черепной ямке, растут в результате мутации эмбриональных клеток. На эту опухоль приходится 20% всех поражений мозга. Часто именно она возникает у детей разного возраста, от младенцев до подростков.
- Олигодендроглиома. Изменениям подвергаются олигодендроциты.
- Смешанные глиомы. Мутация происходит и в астроцитах, и в олигодендроцитах. В 50% первичных опухолей обнаруживается именно эта форма.
- Менингиомы. Изменяются клетки оболочки. Чаще является доброкачественной, но бывает и злокачественная.
- Лимфомы. Заболевание возникает в лимфососудах мозга.
- Гипофизарные аденомы. Связаны с поражением гипофиза, развиваются преимущественно у женщин. В редких случаях могут носить злокачественный характер.
- Эпендимома. Изменяются клетки, участвующие в синтезе спинномозговой жидкости.
Вторичные новообразования проявляются метастазами из других органов.
Причины
Точные причины, почему возникает и развивается рак головного мозга, не установлены. Определены только факторы, которые с высокой долей вероятности способствуют его появлению.
По статистике, большую роль играет наследственность. Если в семье был человек, которого поразил рак, то, вероятно, в следующем поколении или через поколение появится кто-то еще, кто станет жертвой этой болезни.
Вторым важным и частым фактором является длительное нахождение в зоне радиации. Негативное воздействие имеет работа с такими химическими элементами, как свинец, ртуть, винилхлорид, длительное использование лекарственных препаратов. К мутации здоровых клеток приводит курение, употребление наркотических средств, алкоголя, генно-модифицированных продуктов. Часто фактором, вызывающим онкологию, становятся черепно-мозговые травмы.
По статистике, опухоль мозга часто возникает у людей старше 65 лет, мужчин, детей дошкольного или младшего школьного возраста. Поражает она тех, кто длительное время проводит с мобильным телефоном, спит с ним, использует аппарат с низкой зарядкой. Раковые клетки появляются часто после пересадки органов или использования химиотерапии для удаления опухолей в других частях организма.
Симптомы
Признаки опухоли головного мозга на ранних стадиях часто можно спутать с симптомами других патологий, например, сотрясения мозга или инсульта. Порой их путают и с признаками болезней внутренних органов. Особенностью, которая указывает на онкологию, является то, что эти ранние симптомы не проходят, и их интенсивность постоянно нарастает. Только на более поздних этапах появляется специфическая симптоматика, указывающая на вероятное появление рака головного мозга.

Метастатический рак мозга (другое название — вторичный рак мозга) — распространение раковых клеток в головном мозге из злокачественной опухоли, расположенной в другой части тела. Некоторые факты и цифры:
- Вторичный раз могла встречается в 10 раз чаще, чем первичный, то есть тот, который изначально развивается в головном мозге;
- Метастазы в головной мозг возникают у 20-40% онкологических больных (в среднем у каждого четвертого);
- Ежегодно метастатический раз мозга диагностируют у 50 000 — 70 000 россиян;

Пару десятилетий назад при множественных метастазах в головной мозг на пациенте можно было ставить крест - нейрохирургические учреждения, делавшие успехи в терапии первичных опухолей головного мозга, таких больных не брали, потому как оперативное лечение в этом случае уже было почти невозможным. Даже в столице не более трёх специалистов готовы были попробовать лучевую терапию, между тем как по данной теме было защищено несколько диссертаций, демонстрирующих очень неплохой результат. Но практическая деятельность сталкивалась с клиническими трудностями, делающими спасение пациента весьма трудоёмким.
Метастазы злокачественных опухолей в головном мозге постигают каждого четвёртого больного, при посмертном исследовании их находят у шести из десяти. Метастазы выявляются на порядок чаще, чем первичные опухоли центральной нервной системы, которыми охотно занимаются нейрохирурги. Российская онкологическая статистика учитывает только первичные опухоли головного мозга и вообще первичные раки, но не знает, сколько больных имеют метастазы куда бы то ни было, а не только в головной мозг.
Любая опухоль метастазирует в мозг, но чаще всего рак лёгкого, особенно крайне агрессивный мелкоклеточный — до 80% больных, а также рак молочной железы, кишки, почки и меланома, но все они метастазируют много реже рака лёгкого. Сегодня метастазы в головном мозге находят чаще, чем в конце прошлого века, чему весьма способствуют методы нейровизуализации — КТ и МРТ и увеличение выживаемости онкологических больных в результате успехов онкологической науки. Заметно повысилась и активность онкологов, не только решающихся на лечение самых непростых больных, но и имеющих возможность выхаживать таких пациентов.

Как правило, большинство больных к моменту выявления внутричерепных метастазов имеют другие, подчас неизлечимые и распространённые, очаги опухоли, состояние их оставляет желать лучшего, а локальная терапия внутричерепных метастазов чревата ранним рецидивом. Внедрение высокотехнологичного лечения, как хирургического, так и лучевого, помогло избавиться от профессионального пессимизма и увеличило 5-летнюю выживаемость пациентов, придав их жизни вполне приемлемое качество.
Почему возникают метастазы в головном мозге?
Чаще всего — в 48% случаев — метастазы в мозг связаны с раком легких. Наиболее агрессивен немелкоклеточный рак легкого — он метастазирует в мозг в 80% случаев. Реже встречаются метастазы при раке молочной железы (15%), мочеполовой системы (11%), остеогенной саркоме (10%), меланоме (9%), раке головы и шеи (6%).
Клинические проявления метастазов
Симптоматика зависима от размеров внутричерепных опухолевых очагов, их количества и расположения. Принципиально клинические симптомы можно разделить на две группы:
- локальные, обусловленные расположением опухоли в конкретном отделе мозга, отвечающем за определённые функции определённого органа;
- общемозговые симптомы, связанные с размером дополнительной опухолевой ткани, мешающей функционированию самого мозга.
К примеру, опухоль рядом со структурами, обеспечивающими иннервацию глаза, проявится выпадением полей зрения, когда глазом не воспринимаются отдельные участки сектора обзора. Множество мелких узлов даст картину отёка головного мозга, поскольку лишние граммы опухоли в замкнутой черепной коробке мешают нормальной циркуляции жидкостей и сдавливают нормальные ткани.
У половины больных вторичные новообразования головного мозга откликаются головной болью, очень часто интенсивность боли меняется вместе с положением головы, когда при наклоне под определённым углом частичное восстановление циркуляции ликвора временно приводит к уменьшению боли. К сожалению, со временем рост метастазов сделает боль постоянной, а замкнутость пространства приведёт к невыносимой интенсивности. Нередки головокружения и двоение, если смотреть обоими глазами.

У каждого пятого пациента развиваются двигательные нарушения вплоть до пареза половины тела. У каждого шестого страдают интеллектуальные способности, столько же мучается от изменений поведения, нарушений движений и походки, чуть реже отмечаются судороги, но и совершенно бессимптомное течение, когда метастатические образования выявляют лишь при обследовании, тоже не редкость. Тем не менее, при увеличении размеров опухоли даже в такой относительно благоприятной ситуации довольно быстро нарушаются функции организма.
В практике выделяют варианты развития первичной симптоматики при метастазах рака в центральную нервную систему по превалирующему комплексу клинических признаков.
- Похожий на инсульт апоплексический вариант, развивается остро и проявляется очаговыми нарушениями — свидетельством поражения определённого участка мозга. Такой вариант, как правило, связан либо с закупоркой сосуда, либо его разрывом опухолью с последующим кровоизлиянием в головной мозг.
- Ремиттирующий вариант характеризуется волнообразным течением, когда симптомы то уменьшаются, то прогрессируют, напоминая атеросклеротическое поражение сосудов.
У некоторых больных метастазы головного мозга протекают бессимптомно. Обнаруживают их только во время обследования.
Как диагностируют метастазы в головном мозге?
Биопсия — исследование, во время которого получают фрагмент ткани и исследуют его на предмет раковых клеток. Если у человека уже диагностирован рак в другом органе и обнаружены очаги в головном мозге, потребности в данном методе диагностики обычно нет. Биопсия нужна, если есть очаги в мозге, но не найдена первичная опухоль.
Лечение метастазов
Без лечения продолжительность жизни больного от момента выявления метастатического поражения головного мозга едва ли превышает месяц, но это в среднем. Только добавление высоких доз гормонов способно двукратно увеличить продолжительность жизни и несколько улучшить её качество, но опять только на время, тогда как химиолучевое лечение может дать до полугода жизни.
Тактика лечения зависит от некоторых факторов:
- Количество, размер и расположение метастазов;
- Возможность удалить очаги хирургическим путем;
- Чувствительность первичной опухоли к химиопрепаратам и лучевой терапии;
- Общее состояние больного;
- Наличие других метастазов, возможность бороться с ними.
Прогностически неблагоприятна локализация опухоли в недоступной для манипуляций задней черепной ямке, нарушение циркуляции ликвора и вероятность вклинения опухоли в естественные черепные отверстия.
Несомненно, что только хирургическое пособие вкупе с дополнительным лекарственным и лучевым лечением даёт большие надежды. Но нейрохирургическое вмешательство возможно при одном или единичных опухолевых узлах, и, конечно, технически доступных. Паллиативную операцию выполняют при угрожающем нарастании давления и кровотечении, когда удаление даже одного из множества узлов способно радикально улучшить клиническую картину, чтобы присовокупить в дальнейшем консервативное лечение. Возможны разные варианты удаления опухолевых узлов.
При технически не удаляемых и чувствительных к противоопухолевым лекарствам видах рака, таких как молочная железа, мелкоклеточный рак лёгкого и герминогенные опухоли яичка, на первом этапе прибегают к химиотерапии, к которой в дальнейшем присоединяют облучение всего массива головного мозга. При радиочувствительных опухолях лечение можно начать с тотального облучения мозга. При опухолях не более 3,5 см и менее четырёх узлов как единственный метод эффективна стереотаксическая радиохирургия. К опухоли подводят с разных сторон несколько пучков радиоволн, они пересекаются в одном месте - там, где находится метастаз. В итоге раковые клетки уничтожаются, а окружающие здоровые ткани получают минимальную безопасную дозу. В комплексе с облучением мозга и химиотерапией результат лучше.
Лучевая терапия всегда сопровождается нарастанием отёчности ткани мозга, поэтому облучение всегда проводится на фоне дегидратации — симптоматической терапии, разгружающей от излишней жидкости. Поэтому радиолог может отказать в лечении пациенту, устойчивому к мочегонным препаратам, а также при уже смещённом головном мозге, поскольку дальнейшее смещение может стать для больного фатальным. Не возьмут на облучение тяжёлого пациента с выраженными клиническими проявлениями, тем более с судорогами или мутным сознанием. Уже после одного-двух сеансов облучения к имеющемуся высокому внутричерепному давлению присоединится лучевой отёк ткани, и без того очень неважное состояние пациента ухудшиться.
Возможны варианты последовательностей и сочетания методов, как при впервые выявленных метастазах в головной мозг, так и при рецидиве после лечения. Во всяком случае, при невозможности активной тактики и прогрессировании процесса клинические руководства рекомендуют прибегнуть к химиотерапии на фоне наилучшей поддерживающей симптоматической терапии (стероиды, обезболивающие, противосудорожные препараты и др.). Схема определяется первичной опухолью, то есть при раке лёгкого помогают одни препараты, при раке почки — другие. Химиотерапию проводят до выявления признаков прогрессии опухоли.
Терапия метастазов злокачественных опухолей в головной мозг не дело энтузиастов-одиночек, это работа команды онкологов, нейрохирургов, радиологов, химиотерапевтов и реаниматологов, вооружённых знаниями и отличным оборудованием для диагностики и лечения, как в Европейской клинике.
Каковы прогнозы при метастазах в головной мозг?
Прогноз зависит от типа первичной опухоли, количества метастазов, возраста и состояния пациента. В среднем пациенты живут 2-3 месяца. Но если метастазы единичные, пациенту меньше 65 лет, и в организме нет других метастазов, средняя продолжительность жизни может составить 13,5 месяцев.
Врачи онкологи и реаниматологи Европейской онкологической клиники знают, как помочь пациенту с метастатическим раком. Грамотное лечение избавит от тяжелых симптомов, подарит драгоценное время.
Выберите врача и запишитесь на приём:

Главный врач Европейской клиники, онколог, к.м.н.
Читайте также:

