Микрофокус рака щитовидной железы
Папиллярный рак щитовидной железы (ПРЩЖ) – это самый распространенный вид рака среди всех существующих онкопроцессов в щитовидной железе. Несмотря на распространенность имеет благоприятные прогнозы. Но оставлять без внимания данную патологию нельзя. Чем раньше начато лечение, тем легче избавиться от болезни.
- О болезни
- Виды
- Причины
- Симптомы
- Стадии
- Диагностика
- Лечение
- Профилактика
- Видео по теме
- Сколько живут с диагнозом ПРЩЖ?
О болезни
Существует несколько видов РЩЖ, обладающих как скрытым течением (микрофокусы), которые медленно прогрессируют (высокодифференцированная форма папиллярного и фолликулярного рака), так и агрессивным развитием (анапластический рак щитовидной железы).
Папиллярный рак щитовидной железы образовывается из клеток (тироцитов) щитовидной железы. Представляет собой плотный одиночный узел. Размеры его могут достигать пяти сантиметров. Редко, но встречаются и множественные узлы. Образование при гистологическом обследовании представляет собой структуру, напоминающую ветвящиеся стебли. Этот вид опухоли растет медленно, редко метастазирует, затрагивая только ткани и лимфоузлы, находящиеся рядом с органом.
ПРЩЖ также носит такие названия папиллярная карцинома, папиллярная аденокарцинома, сосочковый рак, злокачественная папиллома.
Как показывает медицинская статистика, данная патология в основном развивается после 30 лет. Папиллярный рак щитовидной железы диагностируется и у детей. У данной категории пациентов болезнь протекает агрессивнее, чем у взрослых.
Ведущие клиники в Израиле



Папиллярный рак подразделяют на инкапсулированный и неинкапсулированный виды. В первом случае опухоль находится внутри капсулы и практически не распространяется на окружающие ткани. Неинкапсулированный же вид обладает агрессивными качествами и имеет более плохие прогнозы.
По гистологическим признакам папиллярный рак щитовидной железы имеет несколько типов:
- микрокарцинома – размер узла не более 1 см, растет медленно и практически не увеличивается до больших размеров. Прогноз для данного вида карциномы являются благоприятными;
![]()
папиллярно-фолликулярная карцинома составляет 30% из числа всех диагностированных ПРЩЖ. Является инкапсулированной опухолью. Не обладает способностью метастазировать на отдаленные органы;- солидный ПРЩЖ в основном развивается у людей, которые подвергались радиационному облучению. Часто метастазирует и проникает в ближайшие ткани. Раковые клетки способны по кровотоку оседать на других органах. Данный процесс свойственен именно данному виду папиллярного рака щитовидной железы;
- онкоцитарный – редкий вид папиллярной карциномы щитовидной железы, отличающийся агрессивностью и способностью метастазировать в отдаленные органы. Встречается в 5% случаев от всех диагностированных папиллярных карцином щитовидной железы;
- диффузно-склеротический – диагностируется в основном у детей в возрасте 7-14 лет. Отличается большими размерами узлов, образует множественные очаги по всей щитовидке и фиброзно-кистозные изменения. Лимфатические узлы и легкие подвержены образованию метастаз больше чем другие органы;
- светлоклеточный вид мало изучен, в медицинской практике встречается редко. В ходе исследований установлено, что данный вид часто метастазирует в почки;
- высококлеточный — отличается быстрым разрастанием на другие органы человека, причем на отдаленные от щитовидной железы;
- смешанный вид в своей структуре имеет все виды клеток в равных количествах (папиллярных, солидный, фолликулярных). Выявляется в 50% случаев папиллярного рака щитовидной железы.
Причины
Причины развития папиллярного рака щитовидной железы однозначно не установлены.
Существует несколько факторов, являющихся толчком к образованию данной патологии:
- генетическая предрасположенность к болезни;
- в некоторых случаях папиллярный рак щитовидной железы может вызвать мутации генов BRAF (обнаруживается у 50-70% пациентов), и RET/PTC (выявляется у 20% больных). Патология с модификацией генов BRAF считается более агрессивной;
- воздействие радиации на организм в больших дозах;
- снижение иммунитета, вызванное злоупотреблением вредными привычками (алкоголизм, курение, неполноценное питание);
- наличие доброкачественных опухолей, воспалительных процессов, которые не были выявлены и излечены;
![]()
недостаток йода в организме. Систематическая нехватка йода может спровоцировать папиллярный рак;- плохая экологическая ситуация в проживаемой местности;
- частые депрессии и стрессы всегда отрицательно влияют на весь организм, в том числе и на работу щитовидной железы;
- сбои в гормональной системе в период климакса и беременности;
- при применении лучевой терапии в связи с другими онкологическими заболеваниями;
- злокачественные и доброкачественные образования в молочной железе, которые приводят к гормональному дисбалансу в организме.
Женщины данным заболеванием болеют чаще, нежели мужчины. Это связано с особенностями работы всей эндокринной системы женщины, кроме того женщины чаще всего изнуряют себя диетами, тем самым лишая себя полезных микроэлементов, что также может привести к различным патологиям в щитовидной железе, в том числе и папиллярному раку.
Симптомы
В течение долгого периода папиллярный рак может никак себя не проявлять. Первым проявлением рака может стать уплотнение, которое нащупывается в области шеи. Изначально опухоль плотная, гладкая. Увеличиваясь в размере, становится бугристой.
Дальнейшее распространение папиллярного рака приводит к следующим изменениям в организме:
- увеличиваются лимфоузлы на стороне поражения;
- в дальнейшем, при увеличении узла начинает сдавливаться пищевод и трахеи, от чего нарушается процесс дыхания и глотания;
- набухают шейные вены;
- появляется беспричинный кашель;
- меняется голос;
- возможно повышение температуры тела;
- человек быстро утомляется, ощущает слабость, при этом потеря веса практически не наблюдается.
Стадии
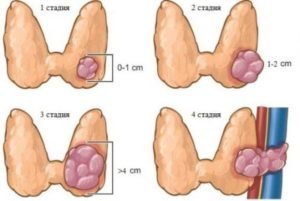
Папиллярный рак щитовидной железы делится на 4 стадии:
![]()
образуется узел размером до 2 см, не метастазирует и не прорастает на другие ткани и органы. 1 степень трудно диагностируется, однако успешно лечится;- при 2 стадии узел достигает размеров до 4 см, но не смотря на внушительные размеры, еще не наблюдаются метастазы в близлежащих тканях. Вторая стадия болезни подразделяется на:
- стадию 2а, при которой метастазы отсутствуют;
- стадию 2б, наблюдаются метастатические изменения в лимфатических узлах.
На данной стадии специалисты также дают благоприятные прогнозы на излечение;
- на 3 стадии заболевания размер узла может быть более 4 см. Опухоль разрастается за пределы щитовидной железы и сдавливает близлежащие органы и ткани. У пациента появляются нарушения функций органов дыхания;
- щитовидная железа на 4 стадии неподвижная, т.к. опухоль увеличивается до больших размеров и деформирует орган. Опухоль на данной стадии метастазирует в ближайшие и дальние ткани.
Диагностика
При осмотре пациента, врач-эндокринолог осуществляет пальпаторное обследование, в ходе которого может обнаружить узлы и уплотнения в области щитовидной железы.
Далее для диагностики папиллярного рака щитовидной железы проводятся ряд лабораторных и инструментальных исследований:
- пальпаторное обследование;
- УЗИ органа помогает определить размер узла, степень распространенности, а также позволяет определить структуру узлов;
- магнитно-резонансная и компьютерная томографии позволяют установить степень патологических изменений в органе;
- для точного и окончательного диагноза проводится тонкоигольная аспирационная биопсия. Под наблюдением аппарата УЗИ тонкая игла вводится в полость щитовидной железы для забора клеток. Данный биоматериал направляется на гистологическое обследование, которое называется цитограммой. Для полноценной диагностики материал для исследования можно взять во время хирургической операции;
- обязательным этапом при постановке диагноза является проверка уровня некоторых гормонов (тиреотропный, паратиреоидный гормоны, трийодтиронин, тироксин), выделяемых щитовидной железой;
- на наличие онкопроцессов указывают онкомаркеры;
- радиоизотопное сканирование – позволяет определить степень изменения функциональных способностей щитовидной железы.
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Лечение
После диагностирования папиллярного рака щитовидной железы определяется вид терапии:
![]()
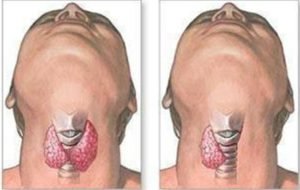
самым эффективным и часто используемым методом лечения считается хирургическое вмешательство по удалению образования. Если размер опухоли не превышает 1 см, проводится частичная тиреоидэктомия — удаляется пораженная часть железы и перешеек. Оставшаяся часть щитовидной железы способна полноценно вырабатывать жизненно-важные для организма гормоны. Но при данном методе есть опасность рецидивирования болезни;- если опухоль внушительных размеров и приобрела агрессивные качества, то применяется тотальная тиреоидэктомия – это процедура полного удаления щитовидной железы. При необходимости удаляются пораженные лимфоузлы.
Хирургическая операция по удалению новообразования или, по необходимости, всей щитовидной железы, длится от 1 час до 3 часов. Операция осуществляется под общим наркозом. После операции пациенту предписывается постельный режим и назначается заместительная гормонотерапия, чтобы восполнить гормоны, которые вырабатывались щитовидной железой. После полного удаления щитовидной железы, принимать гормональные препараты в назначенной дозировке придется всю жизнь;
- если опухоль внушительных размеров, многоузловая или метастазировала в ближайшие ткани и лимфоузлы, то после хирургической операции проводится терапия с использованием радиоактивного йода. Данная процедура применяется с целью ликвидации оставшихся клеток папиллярного рака. Механизм действия радиоактивного йода заключается в том, что щитовидная железа обладает свойством поглощать йод, благодаря чему будут разрушаться раковые клетки. Для эффективности процедуры радиоактивным йодом, за 5 недель до начала лечения отменяется заместительная терапия гормонами. Это делается для того, чтобы повысить уровень гормона ТСГ, так как он способствует поглощению радиоактивного йода клетками рака. Возможно назначение синтетического вида данного гормона. Но высокий уровень ТСГ может спровоцировать гипотиреоз. Чтобы этого избежать пациенту следует принимать гормон Т3, а также витамин D и препараты кальция. Данного рода лечение не имеет побочных эффектов на другие органы.
- лучевая и химиотерапия применяется как дополнительное лечение папиллярного рака щитовидной железы для предотвращения и профилактики распространения метастаз.
Рецидивы болезни возможны в тех случаях, когда опухоль не была полностью удалена. Хотя нередки случаи, кода спустя много лет, болезнь вновь возвращается, даже если опухоль удалили полностью.
Врачи рекомендуют пациентам после лечения остерегаться облучений любого вида, а также избегать физических и эмоциональных нагрузок.
Профилактика
Для профилактики данной патологии нужно придерживаться некоторых рекомендаций:
- по возможности избегать всякого рода облучения;
![]()
на сегодняшний день возможно проведение генетического анализа, который может выявить предрасположенность к болезни. Но такого рода анализы не всегда достоверные;- в рационе человека всегда должны присутствовать йодсодержащие продукты. Или, после консультации врача, принимать препараты йода;
- нельзя оставлять без внимания воспалительные заболевания, а также гормональные сбои в организме;
- необходимо вовремя отдыхать, избегать переутомлений, стрессов, нервных напряжений.
Видео по теме
Сколько живут с диагнозом ПРЩЖ?
В целом, прогнозы на жизнь при папиллярном раке щитовидной железы благоприятные. В случае отсутствия метастаз, пятилетняя выживаемость с того момента, когда диагноз был установлен, достигает 97%, до десяти лет могут прожить 88% пациентов, до пятнадцати лет — 75% больных, перенесших ПРЩЖ.
Чем позже обнаружена болезнь, тем ниже продолжительность жизни. Так, пятилетняя выживаемость на второй стадии болезни составляет 55%. При третьей стадии – 35%. На четвертой стадии – 15%.
Смерть наступает у больных чаще всего из-за метастазов в других органах, а также после рецидивирования опухоли.

Папиллярный рак щитовидной железы – это онкопроцесс, протекающий в тироцитах — клетках щитовидной железы. Основные проявления данной патологии — появление одного, редко множества узловых элементов. Статистически — это самый часто встречаемый онкопроцесс среди новообразований щитовидки, хотя прогностически, достаточно благоприятный, рост злокачественных узлов очень медленный, метастазирование происходит редко, вовлекаются, только местные лимфоузлы. Частота выявления онкологических изменений растет после 35 лет. Женщины подвержены данной патологии гораздо чаще. Дети болеют редко, но протекает папиллярный рак щитовидной железы агрессивнее, возможны даже, удаленные метастазы. Хотя данная патология благоприятна в прогностическом отношении, не нужно недооценивать серьёзность проблемы, чем ранее поставлен диагноз, тем больше процент излечиваемости и выживаемости (более 15 лет).
Причины папиллярного рака щитовидной железы
На сегодня непосредственная этиология развития папиллярного рака щитовидной железы не установлена, но существует ряд факторов, повышающих возможность развития злокачественного процесса ЩЖ. К таким факторам относятся:
— наследственная предрасположенность (если в семье существуют лица с данной разновидностью онкологии, большая вероятность возникновения онкопроцесса в последующих поколениях);
— генетические мутации (чаще папиллярный рак щитовидной железы возникает при генетических модификациях в системе генов BRAF и RET/PTC, причем онкопроцесс связанный с патологической модификацией генов BRAF, протекает более агрессивно);
— радиационный фон, как кратковременное воздействие повышенных доз радиации, так и длительное влияние незначительно повышенного радиационного воздействия, увеличивают риск возникновения онкопроцесса;
— вредные привычки (нездоровое питание и излишества в еде, курение, большие дозы алкоголя ослабляют противоопухолевый иммунитет);
— доброкачественные образования и длительные воспалительные процессы щитовидки (аденома, аутоиммунный тиреоидит);
— нарушения работы других эндокринных желез;
— получение лучевого лечения, связанного со злокачественными процессами других органов;
— длительная недостача йода;
— длительный стресс и депрессивные состояния ухудшают процессы метаболизма канцерогенов;
— изменение гормонального фона при климаксе и беременности;
— полипы прямой кишки и канцер толстого кишечника;
— образования молочных желез злокачественные, так и доброкачественные, особенно связанные с нарушениями в гормональном фоне;
— использование оральных контрацептивов при доброкачественном образовании ЩЖ, могут спровоцировать озлокачествление процесса;
— возраст (пациенты старше 50 лет имеют больше шансов появления злокачественного новообразования ЩЖ и более агрессивную форму данного заболевания).
Начальная стадия папиллярного рака щитовидной железы
Рак щитовидной железы папиллярный вариант, морфологически, представляет собой неравномерное новообразование кистозного вида, возникающее из нормальных клеточных элементов щитовидки. В составе можно обнаружить фолликулярные, папиллярные элементы. Также обнаруживаются псаммозные тельца, являющиеся рентгенконтрастными частицами, и применяемые, как маркеры диагностики.
Папиллярный рак щитовидки в начале развития часто протекает бессимптомно. Начальным проявлением является уплотнение в районе шеи, часто — это одиночный плотный узловой элемент или несколько плотных узлов. Размер таких узлов от 1 мм до 5 см. Эти узловые элементы не соединяются с дермой и перекатываются при пальпации. Одно из проявлений, часто единственное, в начале развития онкопроцесса, возникновение увеличения одного шейного лимфоузла. Другие симптоматические признаки — боль, дискомфорт отсутствуют. С такими проявлениями есть необходимость консультации врача, с целью, проведения диффдиагностики.
Бывает, что канцероматозный узел расположен в глубине ЩЖ, и на начальных этапах он, мягкий по плотности и подвижный, не прощупывается, и для полноценной диагностики применяют другие методики обследования. Такое злокачественное образование называют — скрытый папиллярный рак, обнаруживается он, уже на этапе, появления метастатических изменений в лимфоузлах. Характерно несоответствие размеров изначального образования и метастаза – метастаз превышает изначальный размер первичного элемента в 2-4 раза.
Симптомы папиллярного рака щитовидной железы
Все симптомы, проявляющиеся при данной онкологии, делят на две группы: специфические и неспецифические.
К неспецифическим симптомам относятся те проявления, которые характерны и для других заболеваний. К таким симптомам относятся плотные участки в зоне шеи, боль в околоушной области, в зоне гортани, увеличение шейных лимфоузлов, необъяснимые повышения температуры, комок в горле, нехватка воздуха, першение и покашливание, набухание шейных вен. Если новообразование давит на блуждающий нерв, возникает нарушение работы голосовых связок, проявляющееся голосовой дисфонией.
Рак щитовидной железы (папиллярный вариант) характеризуется следующими специфическими проявлениями:
— определяется единичный узел или несколько узловых элементов с характерной сосочковой поверхностью, безболезненные при пальпации;
— при УЗИ-исследовании визуализируется образование, затрагивающее железистую капсулу и соседние ткани;
— рост образования медленный;
— увеличение регионарных лимфоузлов со стороны возникновения новообразования;
— характерной особенностью является отсутствие изменений функции ЩЗ.
Основываясь на гистологическом строении новообразований, выделяют следующие формы:
— типичный папиллярный рак щитовидки;
— микрокарцинома или скрытый папиллярный рак ЩЖ;
— фолликулярно папиллярный рак составляет 30% всех случаев данной патологии ЩЖ. В структуре опухоли обнаруживаются папиллярные и фолликулярные клеточные структуры. Данная разновидность онкопроцесса, является инкапсулированным образованием.
Фолликулярно папиллярный рак очень редко метастазирует и инфильтрируется в близлежащие тканевые структуры, не имеет удаленных метастазов. Является самым благоприятным в прогнозе;
— солидный, чаще эта разновидность встречается после перенесенной лучевой нагрузки. Сравнивая с обычной формой, чаще метастазирует и прорастает в окружающую ткань;
— онкоцитарный вариант (редкая форма) – до 5% случаев, но очень агрессивная, имеет высокий процент удаленных метастазов;
— диффузно-склеротический рак. Это наиболее неблагоприятная форма. Возникает чаще у детей подросткового возраста. Характеризуется развитием патологических изменений во всей ткани щитовидки, с образованием множественных очагов с фиброзно-кистозными изменениями. Метастазирование происходит всегда в близлежащие лимфоузлы, удаленное метастазирование чаще в легкие;
— светлоклеточная карцинома – редко возникает, отличается метастазированием в почечную ткань;
— высококлеточный вариант отличается большой высотой злокачественных клеток, имеет быстрые темпы разрастания за пределы ЩЖ, высокая степень метастазирования;
— смешанная форма характеризуется наличием в гистологической картине всех видов клеток (папиллярных, фолликулярных, солидных). Проявляется в 50% случаев.
Также различают инкапсулированный и неинкапсулированный рак щитовидной железы, по наличию собственной капсулы образования. Инкапсулированный вариант более благоприятный.
Стадии папиллярного рака щитовидной железы
Для получения полноценной терапии тактика диагностического поиска направлена на определение стадии онкопроцесса.
Для выявления папиллярного рака щитовидной железы применяют такие диагностические процедуры:
— поверхностный осмотр шейной области и пальпаторное исследование, определяет узловые изменения, структуру и плотность железы;
— УЗИ-исследование визуализирует орган и патологические структуры в нем. Этот способ позволяет выяснить размеры железы, строение, структуру тканей, наличие и размеры патологического образования. Наиболее доступный и информационно эффективный способ обнаружения узловых структур ЩЖ;
— с помощью лабораторных методов исследования крови, оценивают функциональную способность щитовидки, по уровню гормонов ЩЖ, и наличие онкологического процесса по онкомаркерам;
— КТ и МРТ помогают определить наличие или отсутствие метастатических изменений и степень патологических изменений лимфоузлов и удаленных органов.
— радиоизотопное сканирование определяет степень изменения функциональной способности ЩЖ.
Папиллярный рак щитовидки делится на следующие стадии:
1 стадия папиллярного рака щитовидной железы – узелковый элемент небольшой до 2 см. Характерно отсутствие процессов метастазирования и прорастание злокачественных клеток в окружающие ткани. Данная стадия трудна в диагностике, но хорошо поддается терапии.
2 стадия папиллярного рака щитовидной железы – узел растет, его размер может доходить до 4 см., но он остается в границах ЩЖ, возможно выявление узла при пальпации щитовидной железы.
Нет метастазирования – стадия 2 а.
Стадия 2 б отличается метастатическими изменениями в лимфоузлах по стороне поражения. Эффективность терапевтических мероприятий доходит до 95%.
3 стадия папиллярного рака щитовидной железы – размер узлового элемента увеличивается более 4 см. Злокачественный процесс разрастается за пределы ЩЖ, происходит сдавление близлежащих органов и тканей. Есть метастазы в регионарных лимфоузлах. Появляется одышка, нарушение акта глотания, боль, чувство недостатка воздуха.
4 стадия папиллярного рака щитовидной железы – образование становится больших размеров, становится неподвижным, значительно выступает за границы щитовидки, развивается её деформация. Выявляются увеличенные, с метастазами лимфоузлы. Происходит удаленное метастазирование. Ухудшаются уже имеющиеся проявления и развиваются симптомы, возникающие при поражении удаленных органов.
Лечение папиллярного рака щитовидной железы
Рак щитовидной железы (папиллярный вариант) эффективно подвержен терапии. Базовые методы терапии – это хирургический метод, лучевая терапия, химиотерапия. Перечисленные способы нацелены на полное иссечение злокачественного процесса, профилактику метастатических изменений и рецидивирования онкопроцесса.
Хирургический способ используют на разных степенях онкологического процесса. Объем операции формируется размером патологического узла. Если размер узлового элемента до 1 см, то возможно частичное иссечение щитовидки и перешейка – частичная тиреоидэктомия. Этот способ менее травматичен, но остается возможность рецидивирования, что обусловлено оставшейся долей.
Тотальная тиреоидэктомия представляет собой полное иссечение щитовидки, этот способ хирургического вмешательства предпочтительней в терапии злокачественного процесса. Учитывая состояния лимфоузлов, если есть необходимость, удаляют все метастатические лимфоузлы.
Лучевая и химиотерапия, как монотерапия не применяется, чаще это дополнительные варианты лечения после иссечения ЩЖ. Эти варианты терапевтического воздействия применяются для предотвращения рецидивов и профилактики метастатического процесса. После применения тотальной тиреоидэктомии используют радиоизотопы йод-131, это снижает возможность метастазирования и уменьшает уже имеющиеся метастатические изменения легочных структур и костей. При попадании в организм, радиоактивные изотопы поражают тироциты, остающиеся в не большом объеме даже после самого тщательного иссечения железы.
После полной тиреоидэктомии требуется использование синтетических гормональных средств ЩЖ, как заместительная терапия, пожизненно. При иссечении доли ЩЖ, синтетические гормональные средства не назначают, так как сохранившаяся доля полноценно компенсирует выработку гормонов.
Операция папиллярного рака щитовидной железы
Показание для хирургического иссечения щитовидной железы — это наличие узла щитовидки с подтвержденным гистологически злокачественным процессом. При узле до 1 см. и высокой дифференциации раковых клеток, могут предложить гемитиреоидэктомию, иссечение доли ЩЖ, причем выработку гормонов компенсирует оставшаяся часть щитовидки. Но более безопасной, в прогностическом плане, хирурги считают тотальную тиреоидектомию. Это является профилактикой рецидивов онкологического процесса и метастазирования.
Операция длится 1,5-3 часа. Операция по иссечению щитовидки происходит под общим наркозом. Хирургическое вмешательство проводят широким доступом, для хорошей ревизии, на передней поверхности шеи, по нижнему краю ЩЖ, производится хирургический разрез. Следующим этапом зажимаются и перевязываются кровеносные сосуды, щитовидная железа выделяется от окружающих тканей. Перевязывается артерия, которая питает ЩЖ, отделяется возвратный нерв и околощитовидные железы. Некоторые хирурги используют метод аутотрансплантации паращитовидных желез в мышцы шеи. Затем иссекается сама щитовидная железа. Разрез зашивается и устанавливается дренаж, для оттока жидкости.
При выявлении метастатически измененных лимфоузлов, дополнительно проводят лимфодиссекцию – иссечение лимфоузлов с окружающей жировой тканью. После операции требуется постельный режим на одни сутки, через сутки удаляется дренаж, делается перевязка и пациент переводится на палатный режим.
После операции возможно снижение тембра голоса, обусловленное отеком окружающих тканей, восстановление голоса происходит за 3-6 месяцев. Выписка пациента происходит на 3-4 сутки. После хирургического иссечения ЩЖ применяется радионуклидная йод-терапия (йод-131), направленная на полное уничтожение злокачественных клеток, профилактику метастазирования.
Так же после тотальной тиреоидэктомии назначается заместительная гормонотерапия — гормон тироксин синтетического происхождения, эта терапия является пожизненной. В дальнейшем такой пациент должен постоянно находиться на учете у эндокринолога, и 1 раз в году обследоваться – УЗИ области щитовидной железы, УЗИ ОБП, рентген легких, общеклинические анализы и гормоны щитовидной железы.
Прогноз папиллярного рака щитовидной железы
Папиллярный рак щитовидной железы является высокодифференцированным раком, поэтому прогноз жизни у этой разновидности злокачественной патологии благоприятный. Длительность жизни после перенесенного данного заболевания зависит от стадии обнаружения злокачественного процесса, размера образования, наличия и распространенности метастатических изменений, возраста пациента, адекватности проведенной терапии.
При обнаружении канцероматозного узла в начале заболевания, излечиваемость приближается к 100%, так 5-летняя выживаемость — 97%, больше 10 лет – 75% пациентов, 15 и более лет живут 60% перенесших данную онкологию.
Если узел был небольших размеров и пациент регулярно проходит диспансеризацию у эндокринолога, для недопущения рецидивирования, то выживаемость составляет более 25 лет.
При обнаружении онкопроцесса на 2 стадии выживаемость в течение 5 лет составляет 55%, на 3 стадии – 35%, на 4 стадии – 15%. Ухудшается прогноз, если злокачественный узел более 5 см. или выявляются удаленные метастазы. Причиной смерти у данной категории пациентов являются удаленные метастазы.
Рецидивирование злокачественного процесса значительно ухудшает прогностические данные. Возраст пациента, также оказывает влияние на прогноз заболевания, чем младше заболевший, тем больше шанс благополучного исхода заболевания.
Качество жизнедеятельности людей, перенесших тотальную тиреоидэктомию, практически не страдает, иногда возможно снижение тембра голоса, но это состояние проходящее.
Специфических профилактических мер нет. Основные профилактические мероприятия направлены на нормализацию образа жизни (здоровое питание, отказ от вредных привычек, избегание радиационного облучения, избегание стрессов). Также пациенты, находящиеся в зоне риска, проходят ежегодное наблюдение у эндокринолога, это позволяет распознать злокачественный процесс в начальных проявлениях.
Профилактика рецидивов заболевания подразумевает необходимость прохождения ежегодного обследования у эндокринолога.
Читайте также: