Менингиомы и невриномы мостомозжечкового угла
Головной мозг человека имеет сложное строение. Мостомозжечковый угол расположен на стыке трех участков: варолиевого моста, продолговатого мозга и мозжечка. Нередко именно здесь появляются опухолевые наросты, которые оказывают негативное воздействие на кровеносные сосуды, движение ликвора и нервные окончания. Это происходит из-за сдавливания указанных элементов. В результате кровоток не снабжает головной мозг кислородом в достаточной степени. Спинномозговая жидкость не имеет возможность уйти, накапливается, усугубляя ситуацию.
Заболевания мостомозжечкового угла
Поражение участка головного мозга происходит под действием новообразований. Опухоль мостомозжечкового угла не является таким из них, которое занимает определенное положение. В указанном случае повреждение происходит в какой-либо структуре, расположенной в месте проявления патологии. Заболевание классифицируется по типам, которые подвергаются различным терапевтическим мероприятиям.
Типы опухолей мостомозжечкового угла
Медицинская статистика отмечает важный факт. Он состоит в том, что в десяти процентах из ста образования в головном мозге находятся в месте, называемом мостомозжечковый угол.

Типы опухолей, связанных с поражением участка:
- невринома преддверно-улиткового нерва;
- менингиома;
- холестеатома.
Первое заболевание составляет 95 процентов из всех образований мостомозжечкового угла. Обнаруживаемая опухоль носит доброкачественный характер и не становится источником поражения других органов. В зоне риска находятся пациенты трудоспособного возраста. Часто невриному обнаруживают у женщин. На сегодня врачи предпочитают удалять опухоль оперативным путем, выполняя при этом односторонне удаление или билатеральное.
Часто доктора ставят диагноз "синдром мостомозжечкового угла". Следует отметить, что он является следствием другого заболевания под названием невринома.
Симптомы
Не всегда получается вовремя обнаружить опухоль в головном мозге, поскольку для проведения полноценного обследования нет достаточно веских оснований. Клиническая картина проявляется слабо, нет резких скачков, связанных с ухудшением самочувствия. Больной длительное время не обращает внимания на появившийся шум в ухе. Это явление носит название кохлеовестибулярный синдром.
Постепенно симптоматика заболевания становится более интенсивной. Как правило, проявляется она появлением глухоты, лицевой нерв обездвижен. Только после этого проводится полноценное обследование, и пациент сразу отправляется на операционный стол по удалению опухоли.
Отмечается, что указанная стадия становится первым звоночком о развивающемся заболевании, которое требует к себе внимания.
Клиническая картина признаков болезни
Проявления патологии следующие:
- Боль в голове.
- Нарушается рефлекс, отвечающий за смыкание верхнего и нижнего века, если попытаться дотронуться салфеткой к роговице или конъюнктиве. Это значит, что пациенту требуется полное и глубокое обследование.
- Явления, присутствующие в мозжечке. Они также имеют несколько разновидностей, среди которых общая мозжечковая атаксия, односторонняя гемиатаксия. У больного происходят нарушения в походке, тонус мышечного аппарата снижается. Поступают жалобы на головокружение.
- Отказывают руки и ноги, наступает паралич.
Когда у пациента диагностируется поражение мостомозжечкового угла, то здесь к указанной симптоматике добавляется следующие признаки болезни:
- При невриноме нарушения будут ощущаться только в одном ухе.
- Поражение в слуховом участке в первые периоды болезни проявляется шумом или свистом во внутреннем ухе.
- Постепенно состояние органа становится хуже, наступает глухота. Единственный звук, который еще может слышать пациент - это только высокие тона.
Положение невриномы в головном мозгу указывает на будущий источник негативного влияния. Это значит, что при поражении правой стороны мостомозжечкового угла будут страдать органы, расположенные, соответственно, аналогично для левого полушария.
Дополнительные симптомы
Также болезнь может проявляться так:
- В затылочной части головы пациенты ощущают болевой синдром, локализующийся там, где находится опухоль.
- Лицевой нерв не чувствителен к внешним раздражителям.
- При повреждении слухового канала у больного появляется обильное слюноотделение. Пациент не чувствует запахи, также пропадает обоняние.
Увеличение новообразования приводит к тому, что нервы мостомозжечкового угла защемляются и тогда развиваются дополнительные клинические признаки:
- голос становится тише или пропадает;
- при разговоре тембр может меняться;
- функция глотания нарушена.
Когда происходит сжимание мозжечка опухолью, то появляются следующие симптомы:
- руки и ноги ослаблены и двигаются с трудом;
- создается впечатление, что пациент в замедленном кино, так он движется;
- кончики рук начинают дрожать;
- при попытке что-то достать больной промахивается;
- глазные яблоки двигаются самопроизвольно.
Проведение диагностики
Обследование помогает выявить источник недомогания и назначить адекватное лечение. Также диагностика призвана исключить другие заболевания с похожими симптомами, как у поражения мозжечкового угла.
Диагностирование происходит с применением медицинского оборудования:
- компьютерная томография;
- рентген;
- магнитнорезонасная томография;
- ангиография.
Лечение
Успешность проведения терапевтических мероприятий зависит от периода обнаружения болезни. Соответственно, чем раньше было выявлено поражение мостомозжечкового угла, тем больше шансов на восстановление нормального самочувствия пациента и работоспособности поврежденных органов.
На сегодня существует два вида лечения:
- Консервативное. Применяется, если опухолевое образование имеет небольшую скорость роста.
- Хирургическое. Оперативное вмешательство используют, если образование стремительно увеличивается в размере. Дополнительными средствами являются химио- и лучевая терапия.
При этом хирургию используют в крайнем случае, когда другие способы не дали результатов. Это связано с тем, что в месте мостомозжечкового угла расположено много важных участков, повреждение которых приведет к инвалидности пациента или его смерти.

-
5 минут на чтение

Менингиома – новообразование, составляющее более 20% всех опухолевых поражений головного мозга. Патология способна образоваться в любой мозговой области. Несмотря на доброкачественный характер, менингиома иногда перерождается в раковую опухоль, из-за чего развивается метастазирование и существенно ухудшается прогноз. Поэтому важно своевременно обращаться к специалисту при появлении первых симптомов болезни.
- Что это такое
- Классификация
- Причины
- Клиническая картина
- Общая симптоматика
- Локальные проявления патологии
- Может ли перерасти в рак
- Диагностика
- Лечение
- Вероятные последствия
- Прогноз
- Профилактика
Что это такое
Доброкачественная менингиома возникает из твердой паутинной оболочки головного мозга или стромы сплетения кровеносных сосудов. Новообразование отличается изменением черепной формы в пораженном участке или выпячиванием дефекта нарушу существенными шишками.
Заболевание поражает поверхности крупных полушарий, переднюю и заднюю ямки черепа, мозжечковую зону, клиновидную или височную кости.
Менингиома характеризуется медленным ростом, поэтому часто оперативное вмешательство дает положительный результат. Однако опухоль склонна к рецидивам. Если происходит злокачественная трансформация, то новообразование прорастает в костные структуры, близлежащие ткани и вещество мозга.
- Центральная нервная система
![]()
Наталья Геннадьевна Буцык- 3 декабря 2019 г.
Кроме того, нередко возникают метастазы. Если патология разрастается в мозговую сторону, то происходит образование узла, сдавливание прилегающего вещества.
Чаще всего менингиома развивается в среднем возрасте. Причем женщины больше подвергаются заболеванию, чем мужчины, тогда как у детей и подростков данная опухоль диагностируется крайне редко.
Классификация
По гистологическому признаку менингиома делится на три типа:
- Фибропластическую или типическую. Такая доброкачественная опухоль диагностируется у более половины пациентов, отличается медленным увеличением, наличием капсулы, отсутствием поражения соседних тканей.
- Переходную или атипическую. Данный вид новообразования встречается в 20-25% случаев, характеризуется прорастанием в близлежащие костные, тканевые структуры.
- Злокачественную. Этот тип менингиомы выявляется крайне редко. При этом поражаются соседние мозговые ткани, происходят частые рецидивы.
В зависимости от локализации в коробке черепа существуют следующие виды образования:
- Конвекситальная опухоль – наиболее распространенная. Менингиома такого типа находится под верхней частью коробки.
- Парасагиттальный дефект, возникающий в области центральной борозды. Этот вид отличается частым прикреплением к одноименному синусу, вследствие чего существенно усложняется хирургическое удаление.
- Поражение основания черепа. В этом случае страдают крылья главной кости, зона ольфакторной ямки, намет мозжечка, крупное затылочное отверстие или зрительный нерв.
Иногда с помощью рентгенографии выявляются кальцификаты около оболочек головного мозга или основания черепной коробки. Данное явление сигнализирует об увеличении плотности патологии вследствие снижения клеточного питания. Кальцификаты диагностируются при длительно протекающем дефекте доброкачественного характера.
Причины
Точные причины развития менингиомы до сих пор не выявлены, но существуют следующие факторы, провоцирующие возникновение заболевания:
- Генетическая предрасположенность.
- Наличие нейрофиброматоза второго типа или синдрома Ла-Фраумени.
- Механические повреждения головы, после которых не было проведено должное лечение.
- Неблагоприятная окружающая среда, частое употребление продуктов с высоким содержанием нитратных веществ.
- Присутствие рака молочной железы.
- Радиационное или рентгеновское облучение головного мозга. В этом случае опухоль развивается спустя несколько лет после такого воздействия.
- Перенесение воспалительных патологий, энцефалита, менингита, отсутствие качественной терапии данных проблем.
- Нарушения гормонального фона. Возрастной климакс, период сразу после беременности, длительный прием оральных контрацептивов увеличивает риск появления менингиомы мозжечка.
В группу риска входят лица среднего возраста, люди с онкологическими патологиями.
Клиническая картина
Менингиома способная проявляться разнообразными симптомами. Кроме того, иногда опухоль протекает бессимптомно, что существенно затрудняет терапию заболевания.
Первым признаком новообразования в любой области головного мозга считается головная боль, распирающего или ноющего характера. При этом симптом похож на мигрень, а состояние больного ухудшается ночью.
Еще менингиома головного мозга способна вызывать нарушения зрения, галлюцинации, тошноту со рвотой, возникающей неожиданно и независимо от приема пищи, из-за чего пациенты думают, что у них повысилось артериальное давление.
В запущенных случаях человек страдает от частых судорожных припадков, напоминающих приступы эпилепсии, потери памяти, психических расстройств, утраты сознания, постоянной усталости, слабости. Больной становится агрессивным, злым, впадает в депрессивное состояние. Иногда даже отнимаются нижние конечности.
Менингиома мосто-мозжечкового угла дает о себе знать сильной головной болью, шумом в ушах, нарушением равновесия, легким головокружением. При отсутствии лечения симптоматика будет только ухудшаться.
Такое заболевание чревато развитием спонтанного нистагма, нарушением двигательной координации, из-за чего больные ходят с широко расставленными нижними конечностями.
По мере увеличения новообразования возникает абсолютная атаксия, теряется сила в мышцах ног. При поражении мосто-мозжечкового угла ухудшается протекание ликвора, вследствие чего страдает зрение, появляются болезненные ощущения в глазницах.
При фибропластической менингиоме намета мозжечка часто увеличивается внутричерепное давление, вызывающее отек головного мозга, сдавливание ствола. Такие явления смертельно опасны для пациента.
Может ли перерасти в рак
В большинстве случаев менингиома – доброкачественное образование. При этом опухоль характеризуется медленным ростом.
Однако при отсутствии своевременной диагностики, качественного лечения патологическое новообразование постепенно увеличивается, сдавливает прилегающие тканевые структуры и перерождается в раковое заболевание.
Поражение мозжечка опасно тем, что дефект часто располагается рядом со стволом. Из-за этого затрудняется хирургическое вмешательство, специалист вынужден лишь частично иссекать образование.
Если произошло злокачественное перерождение, то опухоль сдавливает мозговое вещество, вызывает метастазирование, часто рецидивирует.
Диагностика
Диагностика болезни затрудняется, так как на начальных стадиях менингиома намета мозжечка протекает бессимптомно или проявляется незначительным дискомфортом. Многие больные симптомы заболевания принимают за возрастные изменения, из-за чего обращаются за помощью уже при существенно увеличенном дефекте.
Если при нарастании проявлений пациент обратился за помощью, то специалист обязан изучить анамнез на основании жалоб, после чего необходимо пройти неврологический тест, который проверяет рефлексы, чувствительность кожного покрова, уровень зрения, слуха, функциональность мозжечка, вестибулярного аппарата.
В качестве основных методов диагностики применяется магнитно-резонансная томография, выявляющая патологические процессы в мозговых тканях, определяющая локализацию новообразования, размеры, форму опухоли, или КТ.
Для изучения химического состава заболевания используют спектроскопию, для обнаружения рецидивов – позитивно-эмиссионную томографию.
Перед хирургическим вмешательством проводится ангиография, определяющая уровень кровоснабжения образования, расположение сосудов. После операции делается гистологическая биопсия, позволяющая подобрать правильную дальнейшую терапию.
Лечение
При незначительной патологии, медленно протекающей, отсутствии неврологических признаков показано лишь наблюдение за динамикой развития болезни. Однако пациент обязан периодически делать магнитно-резонансную томографию.
Мосто-мозжечковый угол – это углубление между варолиевым мостом, продолговатым мозгом и мозжечком. Эта область часто поражается новообразованиями, сдавливающими проходящие там нервы, сосуды и ликворные пути. Актуальность вопроса удаления опухолей мосто-мозжечкового угла обусловлена невозможностью их лечения современными радиохирургическими методами, включая гамма-нож и линейный ускоритель. Таким образом, методом в данном случае является хирургическое лечение, которое в свою очередь требует адекватного анестезиологического обеспечения и технического оснащения.
Я, Гаврилов Антон Григорьевич, нейрохирург НИИ нейрохирургии имени Н. Н. Бурденко, обладаю 20-летним опытом практической работы, включая удаление опухолей мосто-мозжечкового угла. Моя клиническая база (вышеупомянутый НИИ) позволяет проводить сложные вмешательства: высокотехнологичное оборудование операционных в сочетании со слаженной командой анестезиологов-реаниматологов является неотъемлемым условием достижения оптимального результата.
Типы опухолей мосто-мозжечкового угла
Примерно каждое десятое новообразование головного мозга развивается в мосто-мозжечковом углу. При этом самой распространенной опухолью, локализующейся в данной области, является невринома преддверно-улиткового нерва — на ее долю приходится 85–95 %. Менингиомы и холестеатомы мосто-мозжечкового угла встречаются значительно реже.
В большинстве случаев невринома преддверно-улиткового нерва носит доброкачественный характер. Чаще всего она развивается у лиц трудоспособного возраста, как правило, у женщин. Удаление опухолей мосто-мозжечкового узла может быть как односторонним, так и билатеральным.
Клиническая картина
Своевременное удаление опухолей мосто-мозжечкового угла осложняется медленным развитием заболевания без резких клинических проявлений. Пациента в течение нескольких месяцев и даже лет может беспокоить шум в одном ухе (т. н. кохлеовестибулярный синдром). Затем наступает период, когда признаки заболевания становятся более выраженными (глухота, парез лицевого нерва). В большинстве случаев диагностика, а затем и удаление опухолей мосто-мозжечкового угла осуществляются именно на этой стадии.
Среди других последовательно проявляющихся симптомов заболевания следует выделить:
- головные боли;
- утрату роговичного и конъюнктивального рефлексов;
- мозжечковые явления – односторонняя гемиатаксия и общая мозжечковая атаксия, адиадохокинезия, шаткая походка, снижение мышечного тонуса, головокружение;
- паралич конечностей.
Особенности операции по удалению опухоли мосто-мозжечкового угла
Удаление опухоли мосто-мозжечкового угла осуществляется хирургическим путем. Пациенты данного профиля перед операцией проходят общеклиническое и невроотологическое обследование, КТ и МРТ. По показаниям назначается мио- и ангиография, нейропсихологическое тестирование.
Удаление опухоли мосто-мозжечкового угла выполняется с помощью современных методов эндоскопической микрохирургии в условиях постоянного нейрофизиологического мониторинга (в т. ч. стимуляции и ЭМГ лицевого нерва). После нейровизуализации врач разрабатывает план операции, определяет ее объем и точку наилучшего доступа. Вмешательство осуществляется с использованием высокоскоростных сверл и пневматических дрелей, обеспечивающих минимальную инвазивность и уменьшающих масштабы повреждения близлежащих тканей.
Конечный результат хирургического вмешательства определяется особенностями роста опухоли, степенью поражения основания черепа, ее сращением с нейроваскулярными структурами. В большинстве случаев мне совместно с командой ассистентов НИИ нейрохирургии имени Н. Н. Бурденко удается решить все стоящие перед нами задачи.
а) Определение:
• Доброкачественное неинкапсулированное новообразование, возникающее из менинготелиальных арахноидальных клеток твердой мозговой оболочки в области мостомозжечкового угла и внутреннего слухового прохода (ММУ-ВСП)
б) Визуализация:
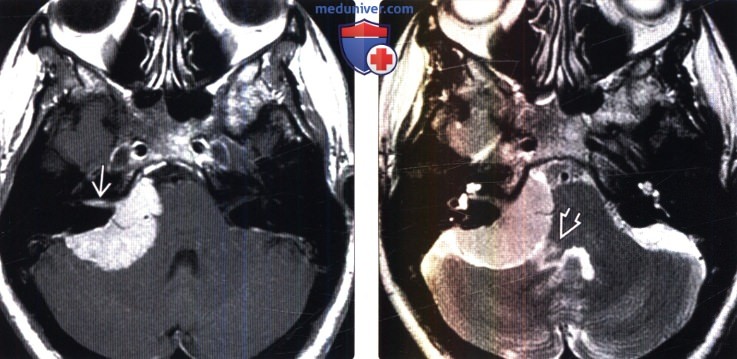
(Слева) МРТ, постконтрастное Т1 -ВИ, аксиальный срез: крупная менингиома ММУ с ВСП компонентом. Такая интенсивность контрастирования обычно говорит о опухоли, а не о реакции твердой мозговой оболочки.
(Справа) МРТ, Т2-ВИ, аксиальный срез: у этого же пациента определяется гиперинтенсивная область в прилежащей средней ножке мозжечка. Вероятна пиальная инвазия менингиомы. Такие МР признаки являются предикторами высокого риска осложнений при хирургическом удалении.
5. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с контрастированием, ориентированная на исследование задней черепной ямки
о КТ исследование в костном окне, если при МРТ появляются подозрения на костную инвазию
• Совет по протоколу исследования:
о МРТ всего мозга с получением Т2-ВИ ± FLAIR-лучший способ визуализации отека мозга
в) Дифференциальная диагностика менингиомы мостомозжечкового угла и внутреннего слухового прохода (ММУ-ВСП):
1. Вестибулярная шваннома:
• Первично интраканаликулярное образование, которое может вызывать расширение ММУ
• Может имитироваться интраканаликулярной менингиомой
2. Эпидермоидная киста, ММУ-ВСП:
• Внедряющееся в окружающие структуры объемное образование, имеющее сигнал, схожий с сигналом от СМЖ на МРТ
• Характерен высокий сигнал на ДВИ
3. Метастазы в твердую мозговую оболочку, ММУ-ВСП:
• Могут быть двусторонними при локализации в области ММУ
• Мультифокальное поражение твердой мозговой оболочки
4. Саркоидоз, ММУ-ВСП:
• Часто мультифокальные очаги с основанием в твердой мозговой оболочке
• Оцените вовлеченность стебля гипофиза
5. Идиопатическая воспалительная псевдоопухоль:
• Диффузное или фокальное утолщение твердой мозговой оболочки
• Вовлечение ММУ наблюдается редко
г) Патология:
2. Стадирование и классификация менингиомы мостомозжечкового угла и внутреннего слухового прохода (ММУ-ВСП):
• Классификация ВОЗ по степени злокачественонсти (grade I-III):
о Типичная менингиома (grade I, доброкачественная) = 90%
о Атипичная менингиома (grade II) = 9%
о Злокачественная (анапластическая) менингиома (grade III) = 1 %
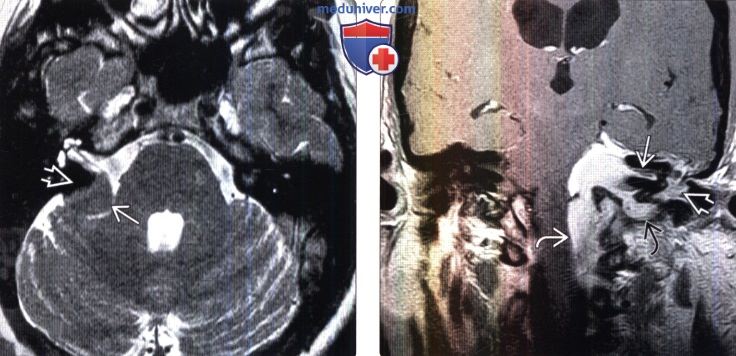
(Слева) МРТ, Т2-ВИ, аксиальный срез: менингиома В с интенсивностью сигнала, соответствующей серому веществу. Образование примыкает к задней стенке височной кости. Обратите внимание на подлежащий участок гипоинтенсивного сигнала, соответствующий гиперостозу кости Несмотря на то, что опухоль примыкает к ЧН VII-VIII вдоль заднего края внутреннего слухового отверстия, жалобы на потерю слуха отсутствуют.
(Справа) МРТ, постконтрастное Т1 -ВИ, корональный срез: в области ММУ определяется крупная контраст-руемая менингиома. ВСП, среднее ухо и яремное отверстие заполнены опухолевой массой. Опухоль распространяется через большое затылочное отверстие.
д) Клиническая картина:
1. Проявления менингиомы мостомозжечкового угла и внутреннего слухового прохода (ММУ-ВСП):
• Наиболее частые признаки/симптомы:
о Случайная находка при МРТ головного мозга
о
Редактор: Искандер Милевски. Дата публикации: 11.5.2019
Менингиомы
К этим опухолям относятся новообразования, включающие в себя как доброкачественные, так и злокачественные варианты.
Они происходят из клеток менинготелия (арахноидэндотелия), который выстилает поверхности твердой и паутинной оболочек мозга.
Менингиомы относятся к обширной категории внемозговых опухолей и обнаруживают тесную связь с твердой мозговой оболочкой, из которой они в большинстве случаев растут и от которой получили свое название.
Эта связь определяется наличием в твердой мозговой оболочке арахноидальных отщеплений, известных под названием пахионовых грануляций, из которых они и развиваются. Так как пахионовые грануляции располагаются обычно вдоль венозных синусов - верхнего продольного, поперечного, прямого, пещеристого, малых крыльев основной кости, пирамидки височной кости и т. п., то и эти опухоли располагаются вдоль этих синусов.
Менингиомы составляют от 11% до 31% всех внутричерепных опухолей. Причем 3-5% из них располагаются базально - под нижней поверхностью мозга от переднего края орбиты до большого затылочного отверстия (Можаев, 1993; Олюшин, 1997). Общепринята классификация менингиом, предложенная Н. Cushing и L Eisenhardt (1938), которые разделили их на конвекситальные, парасагиттальные и базальные.
В дальнейшем эта классификация была существенно расширена и модифицирована отечественными авторами (Тэриан, 1941; Олюшин, 1983, 1997; Тиглиев и др., 2001). Таким образом, менингиомы располагаются на выпуклой поверхности больших полушарий, парасагиттальные менингиомы локализуются в продольной щели мозга и связаны с верхним продольным синусом и серповидным отростком.
Базальные относятся к обонятельной ямке, малому крылу клиновидной кости, супра- и параселлярной локализации, бывают тенториальные, мосто-мозжечковые, блуменбхова ската и т.д. Эти опухоли встречаются чаще у женщин в возрасте от 30 до 50 лет.
Согласно исследованиям М. А. Барона (1949), пахионовые грануляции, трактуемые им как реактивные структуры паутиной оболочки, могут возникать, помимо перечисленных локализаций, в любых местах из клеточных скоплений паутинной оболочки. Эти новообразования, располагающиеся иногда в виде множественных микроскопических зачатков в твердой мозговой оболочке, служат обычно источником последовательного развития крупных опухолей, симулирующих иногда так называемые рецидивы.
Менингиомы, происходящие из менинготелия (арахноидэндотелия), унаследовали от своих материнских клеток способность образовывать коллагеновые аргирофильные волокна и резорбировать различные продукты, в связи с чем они имеют разнообразную структуру и бластоматозные свойства.
Доброкачественные менингиомы - медленнорастущие, бугристые, мясистой консистенции опухоли буровато-красного цвета (рис. 1).

Рис. 1. Менингиома обонятельной ямки
При злокачественном их превращении они становятся мягкими, распадающимися, желеподобными, иногда напоминают собой глиальные и имеют склонность к прорастанию окружающих тканей. Обычно менингиомы растут экстрацеребрально и имеют четкую границу с мозгом, не прорастая в него, но сдавливая и чаще всего располагаясь на его поверхности вдоль венозных синусов.
Гистологически доброкачественные или типические менингиомы характеризуются равномерным расположением клеток и умеренным полиморфизмом ядер, фигуры митозов крайне редки, а очаги некроза отсутствуют.
Среди типических менингиом выделяют следующие гистологические варианты: менинготелиоматозная (рис. 2), фибробластическая (рис. 3), переходная, псаммоматозная, ангиоматозная и т. д.

Рис. 2. Менинготелиоматозная менингиома

Рис. 3. Фибробластическая менингиома
Атипические менингиомы имеют структуру близкую к типическим менингиомам (как правило, менинготелиоматозным и смешанного строения), но они отличаются по ряду гистологических признаков. В атипических менингиомах обнаруживается выраженный полиморфизм клеток и ядер (рис. 4), а также выявляются участки плотного расположения клеток с мелкими ядрами и без визуализируемой цитоплазмы.
Для атипических менингиом характерно формирование мелких очагов некрозов и появление в опухоли фигур митотического деления. К признакам атипии можно отнести также очаговую инфильтрацию опухоли лимфоцитами.

Рис. 4. Атипическая менингиома. Клеточный и ядерный полиморфизм
Вторая проявляется или резко выраженным клеточно-ядерным полиморфизмом, или наличием мономорфных клеток с гиперхромными ядрами и скудной цитоплазмой. Общими гистологическими признаками злокачественных менингиом являются очень плотное расположение клеток по всей структуре опухоли, а также наличие множественных фигур митозов (от 10-15 в одном поле зрения) и очагов некроза различных размеров.

Рис. 5. Злокачественная (анапластическая) менингиома
Множественные интракраниапьные менингиомы встречаются в 1-16% всех опухолей менингососудистого ряда (Гуляев, 1999; Domenicucci et al., 1989; Russel, Rubinstein, 1998).
Развитие заболевания, в основном у лиц трудоспособного, а нередко и молодого возраста, трудность уточнения диагноза на ранних стадиях заболевания, а также высокий уровень инвалидизации пациентов обусловливают возрастающий интерес исследователей к проблеме лечения данной категории больных.
Д. А. Гуляевым (1999) исследовано 49 больных с множественными интракраниальными менингиомами, находившихся в РНХИ им. проф. А. Л. Поленова в период с 1984 по 1998 гг., что составило 3% от общего количества пациентов с одиночными опухолями данной гистологической структуры, госпитализированных в этот промежуток времени. Всего диагностировано 124 опухоли, из них гистологически верифицировано 98, во время операции и 3 - в одном наблюдении на аутопсии.
Наиболее часто (45,2%) наблюдались конвекситальные менингиомы без какой-либо статистически достоверной межполушарной асимметрии. Как уже было сказано, на основании международной классификации опухолей головного мозга выделены типические, атипические и анапластические формы, диагностированные в 22,4%, 65,3% и 10,8% случаев соответственно. Получено статистически достоверное преобладание мужчин в случаях с анапластическими менингиомами и, напротив, преобладание женщин с типическими формами опухолей.
Для завершения перечня опухолей этого ряда следует упомянуть об опухолях мезенхимального, но неменинготелиального происхождения, в частности фибромах, фибросаркомах, а также о редко встречающихся первичных злокачественных саркомах, в частности о так называемом саркоматозе мозговых оболочек и о первичной злокачественной меланбластоме сосудистой оболочки, диффузно поражающих головной и спинной мозг.
Невриномы (шванномы)
Невриномы составляют от 8 до 14% всех опухолей головного мозга (Егоров, 1949; Злотник, Склют, 1970). Говоря о невриномах головного мозга, обычно имеют в виду опухоли, растущие из корешка слухового нерва. Невриномы, развивающиеся из других черепных нервов - тройничного, лицевого и т. п., встречаются крайне редко.
Множественное развитие этих опухолей, в том числе и двусторонних неврином слухового нерва, наблюдается при системном заболевании - так называемом нейрофиброматозе II типа. По данным De Monte и Al. Mefty (1999) в США акустические невриномы встречаются в 6-8% случаев при первичных опухолях головного мозга и возникают с частотой 1 на 100 000 населения в год. Они развиваются в возрасте от 20 до 50 лет (чаще всего в 30-40 лет) и совсем редко у детей. При этом у женщин они встречаются почти в 2 раза чаще, чем у мужчин.
Развиваясь, как правило, из волокон вестибулярной части слухового нерва, на его протяжении от варолиева моста и до вхождения в лабиринт пирамидки, эта ограниченная и инкапсулированная опухоль медленно растет в тесном пространстве боковой цистерны моста и может достигать крупных размеров до 4-5 см (рис. 20). Изредка, развиваясь в наиболее дистальном отрезке нерва, в пределах внутреннего слухового прохода, опухоль бывает сравнительно мала и не превышает размеров вишни.

Рис. 20. Невринома левого мосто-мозжечкового угла (VIII нерва)
Гистогенетически невринома связана с опорными нейроэктодермальными клетками шванновской оболочки нервных волокон и имеет типичную фибриллярную структуру с характерным расположением ядер в виде палисадов, завитков и лент.
Однако как макро-, так и микроскопическая картина вышеописанной типичной невриномы может значительно варьировать в зависимости от количества соединительной ткани, включенной в структуры опухоли, от степени серозного пропитывания и развития кистозных полостей, жирового и гиалиноподобного перерождения опухолевой ткани, увеличения количества ядер и их полиморфизма (рис. 21).

Рис. 21. Невринома
В.Н. Горбунова, Е.Н. Имянитов, Т.А. Ледащева, Д.Е. Мацко, Б.М. Никифоров
Читайте также:


