Лимфангиома кожи как икра лягушки
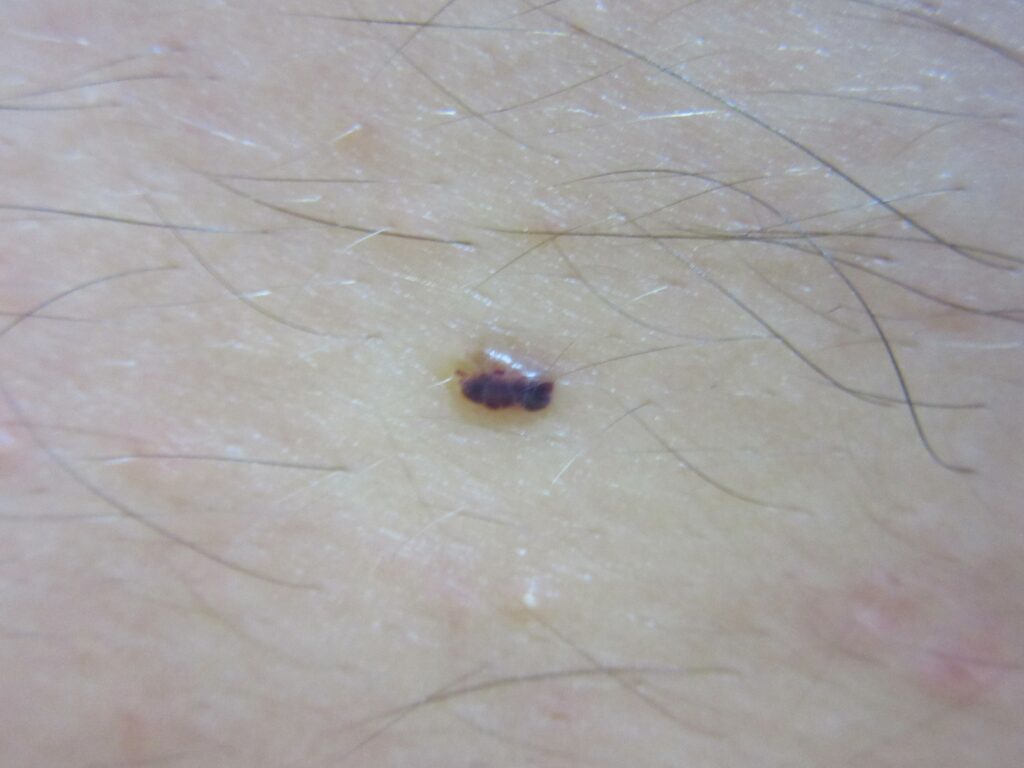
Лимфангиома
Дополнительный осмотр с помощью дерматоскопа лишь подтвердил догадку — пузырьки с лимфой и небольшой примесью крови, красиво расслоившиеся из-за силы тяжести (да, у врачей странные представления о прекрасном).
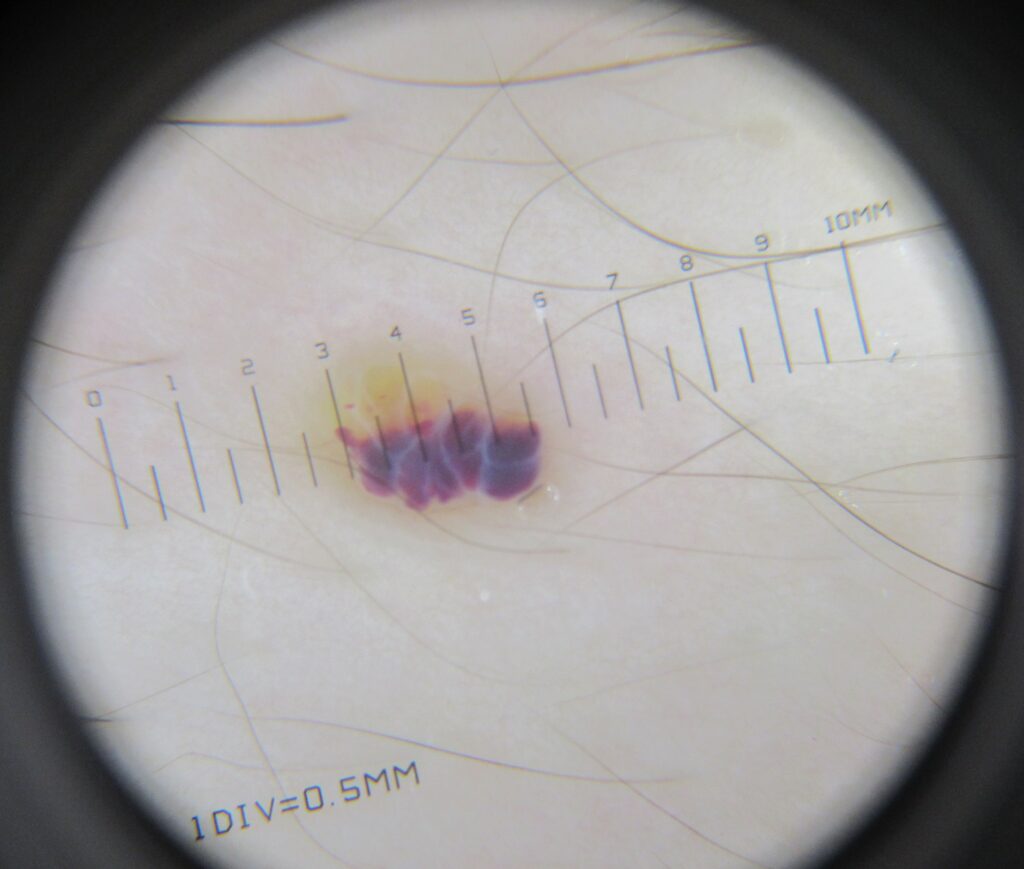
Дерматоскопия лимфангиомы
Лимфангиома — редкая гамартома лимфатической системы, которая встречается на коже и в подкожных тканях. Классификация лимфангиом, как правило, основывается на на глубине и размерах аномальных лимфатических сосудов. Поверхностные небольшие пузырьки называют ограниченной лимфангиомой, глубоко расположенные группы — кавернозной лимфангиомой и кистозной гигромой.
Лимфангиомы могут возникать на любом участке кожи и слизистых. Чаще всего они встречаются на голове и шее, плечах и бёдрах, ягодицах и теле. Но иногда они могут обнаруживаться в тонком кишечнике, поджелудочной железе и брыжейке. Глубокие кистозные лимфангиомы обычно возникают на участках рыхлой и ареолярной ткани, характерной для шеи, подмышечных областей и паха. При лимфангиоме кожные высыпания могут быть различных размеров: от маленьких, хорошо очерченных изменений до больших диффузных областей с нечеткими границами.
Ограниченная лимфангиома — частая форма кожной лимфангиомы, проявляющаяся стойкими многочисленными группами полупрозрачных пузырьков, которые обычно содержат прозрачную лимфу. Часто проявление ограниченной лимфангиомы образно сравнивают с лягушачьей икрой (к слову, данное сравнение применяется ещё и при сальмонеллёзе). Эти пузырьки представляют собой поверхностные мешкообразные расширения нижележащих лимфатических сосудов, которые располагаются в кожном сосочке, расширяются наружу и покрыты эпидермисом. Каждая лимфангиома может иметь различный размер от небольшого пузырька до небольшого пузыря. Эти пузырьки могут быть прозрачными или быть розовыми или темно-красными из-за серозно-кровяной жидкости или кровоизлияния. Места наиболее частого расположения ограниченной лимфангиомы — бёдра, руки, тело, подмышечная область, полость рта (особенно язык). Вовлечение других областей, например, мошонки, встречается редко. Ограниченная лимфангиома часто рецидивирует после удаления из-за своего глубокого компонента.
Кавернозная лимафнгиома — это также редкое состояние, которое чаще всего возникает в младенчестве. Наиболее частое расположение — голова, шея и, реже, конечности. Эти высыпания располагаются глубоко в дерме, образуют безболезненные отечные и утолщенные участки кожи, слизистых или подкожных тканей. В отличие от ограниченной лимфангиомы поверхность кожи обычно не имеет изменений. Иногда пациенты говорят о боли при давлении на пораженную область. Пораженная область может ограничиваться небольшой площадью в несколько сантиметров, а может и поражать всю конечность. При физикальном осмотре липомы и кисты могут быть ошибочно приняты за такую лимфангиому. Ограниченная лимфангиома может сочетаться с кавернозной лимфангиомой или кистозной гигромой. Одни авторы выделяют кистозную гигрому или кистозную лимфангиому в независимые нозологические единицы, другие авторы высказываются о том, что кистозная гигрома — форма кавернозной лимфангиомы, при которой степень и характер изменений зависит от расположения. Кистозная гигрома — глубоко расположенная в ареолярной или рыхлой соединительной ткани мягкая киста, появляющаяся в начале жизни и вариативная по размеру и форме. Обычно кистозная гигрома диагностируется клинически благодаря своим размерам, расположению и возможному просвечиванию сквозь кожу — многокамерная киста, наполненная прозрачной или желтой лимфой.
Большая роль в изучении патогенеза ограниченной лимфангиомы принадлежит Whimster (1976г.). Согласно его исследованиям лимфангиома — скопление лимфатических полостей в глубоких подкожных слоях. Эти полости отделены от нормальной сети лимфатических сосудов, но сообщаются с поверхностными лимфатическими пузырьками через вертикальные, расширенные лимфатические каналы. Он заключил, что эти полости могут возникать из примитивного лимфатического мешка, который во время эмбрионального развития не соединяется с оставшейся лимфатической системой. Стенки этого примитивного мешка образованы толстыми мышечными волокнами, которые вызывают ритмичные линейные сокращения. Эти сокращения повышают давление, что приводит к расширению каналов и выпячивание их стенок в полости в коже. Он предполагал, что пузырьки, наблюдаемые при лимфангиоме — выходы этих расширенных выступающих сосудов на поверхность кожи. Наблюдения Whimster поддерживаются лимфангиографическими и радиографическими исследованиями. Эти исследования выявили, что большие многокамерные полости распространяются глубоко в дерму и в стороны за пределы клинически заметных изменений.
Эти глубокие лимфангиомы не имеют очевидной связи с нормальной, примыкающей лимфатической системой. Причина отсутствия этого корректного соединения неизвестна.
Некоторые лимфангиомы могут носить вторичный характер. Так, фетальная лимфангиома вероятнее всего возникает из-за некорректного лимфатического оттока и выявляется при плановом УЗИ обследовании. Ограниченная лимфангиома вульвы может быть вторичной из-за тазовой лимфатической обструкции, связанной с ректальной аденокарциномой, раком шейки матки или раком эндометрия.
Лимфангиомы встречаются редко и насчитывают до 4% от всех сосудистых опухолей и составляют примерно 25% от всех доброкачественных сосудистых опухолей у детей. Расовой предрасположенности к лимфангиомам не выявлено. В большинстве публикаций не было выявлено различий по полу у пациентов с ограниченной лимфангиомой. Лимфангиома может проявиться в любом возрасте, но чаще всего обнаруживается при рождении или в раннем возрасте. Около 50% лимфангиом выявляются при рождении, из оставшихся образований большинство становятся заметными к 5-летнему возрасту.
Диагностика лимфангиомы основывается преимущественно на анамнезе и находока при физикальном осмотре. При необходимости диагностика может быть расширена за счет дерматоскопии и микроскопии. Дерматоскопия может быть полезна в случае лимфангиомы, когда выявляются наполненные прозрачной жидкостью, светло-коричневые лакуны, окруженные бледными стенками. В этих лакунах может быть кровь, тогда они имеют диффузный розовый цвет или представляют собой лакунарные структуры различных оттенков от красного до фиолетового. В тех лакунах, где есть кровь, она может располагаться в нижней части. При большом количестве крови в лакунах они быть трудно отличимы от гемангиом. При световой микроскопии в ограниченных лимфангиомах выявляются выраженно расширенные лимфатические каналы, из-за которых увеличиваются дермальные сосочки. Также может наблюдаться акантоз и гиперкератоз прилегающего эпителия. Лимфатические каналы многочисленны в верхней части дермы и часто достигают подкожной жировой клетчаткой. Эти глубокие сосуды кажутся большего калибра и часто имеют толстые стенки за счет гладкомышечным компонента. Просвет заполнен лимфой, где могут также содержаться эритроциты, лимфоциты. макрофаги и нейтрофилы. Сосуды выстланы плоскими эндотелиальными клетками, которые положительного окрашиваются Ulex europaeus агглютинином-1. Интерстиций часто содержит многочисленные лимфоидные клетки и имеет выраженную фиброплазию.
Узлы в кавернозной лимфангиомы характеризуются большими, нерегулярными каналами в ретикулярной дерме и подкожножировой клетчатке, которые выстланы одним слоем эндотелиальных клеток. Неполный слой гладкомышечных клеток часто выстилает стенки этих патологических каналов. Окружающая строма состоит из рыхлой или фиброзированной соединительной ткани с множественными воспалительными клетками. Эти опухоли часто пенетрируют мышцы. При гистологии кистозная гигрома неотличима от кавернозной гемангиомы.
Доказанного эффективного медикаментозного лечения не существует. Лимфангиомы не отвечают на лучевую терапию или стероиды. Пропранолол даёт возможную надежду на улучшение процесса при диффузном лимфангиоматозе. Натрия тетрадецилсульфат может быть использован в качестве off-label лечения ограниченной лимфангиомы. Антибиотики применяются при возникновении целлюлита. В случае ограниченной лимфангиомы рецидивирующие целлюлитов могут иногда требовать стационарного лечения, особенно у пациентов с ослабленным иммунитетом.
Лимфангиомы — доброкачественные гамартромы, а не истинные неоплазмы. Прогноз хороший. Кожные лимфангиомы редко влияют на общее самочувствие пациентов. Единственным поводом для обращения обычно бывает обсуждение косметических вопросов и возможных методов удаления. Лимфангиомы не имеют риска перерождения. В случае кистозной гигромы рекомендуется полное хирургическое удаление для профилактики осложнений, таких как ухудшение дыхания, аспирация или инфицирование на таких критических областях, как шея. До тех пор пора не будут удалены полностью существует большой риск местного рецидива. Случаи повторяющихся воспалений и небольших кровотечений не являются такими уж редкими.
Информация для пациентов
Пациенты должны быть заверены в том, что у них лимфангиома, которая представляет собой доброкачественное изменение лимфатических сосудов и не является злокачественной. Пациенты должны быть уведомлены в риске рецидивов.
- Patel GA, Siperstein RD, Ragi G, Schwartz RA. Zosteriform lymphangioma circumscriptum. Acta Dermatovenerol Alp Panonica Adriat. 2009 Dec. 18(4):179-82. [Medline].
- Kolay SK, Parwani R, Wanjari S, Singhal P. Oral lymphangiomas — clinical and histopathological relations: An immunohistochemically analyzed case series of varied clinical presentations. J Oral Maxillofac Pathol. 2018 Jan. 22 (Suppl 1):S108-S111. [Medline].
- Verma SB. Lymphangiectasias of the skin: victims of confusing nomenclature. Clin Exp Dermatol. 2009 Jul. 34(5):566-9. [Medline].
- Whimster IW. The pathology of lymphangioma circumscriptum. Br J Dermatol. 1976 May. 94(5):473-86. [Medline].
- Itakura E, Yamamoto H, Oda Y, Furue M, Tsuneyoshi M. VEGF-C and VEGFR-3 in a series of lymphangiomas: is superficial lymphangioma a true lymphangioma?. Virchows Arch. 2009 Mar. 454(3):317-25. [Medline].
- Ersoy AO, Oztas E, Saridogan E, Ozler S, Danisman N. An Unusual Origin of Fetal Lymphangioma Filling Right Axilla. J Clin Diagn Res. 2016 Mar. 10 (3):QD09-11. [Medline].
- Chang MB, Newman CC, Davis MD, Lehman JS. Acquired lymphangiectasia (lymphangioma circumscriptum) of the vulva: Clinicopathologic study of 11 patients from a single institution and 67 from the literature. Int J Dermatol. 2016 Mar 9. [Medline].
- Amini S, Kim NH, Zell DS, Oliviero MC, Rabinovitz HS. Dermoscopic-histopathologic correlation of cutaneous lymphangioma circumscriptum. Arch Dermatol. 2008 Dec. 144(12):1671-2. [Medline].
- Arpaia N, Cassano N, Vena GA. Dermoscopic features of cutaneous lymphangioma circumscriptum. Dermatol Surg. 2006 Jun. 32(6):852-4. [Medline].
- Massa AF, Menezes N, Baptista A, Moreira AI, Ferreira EO. Cutaneous Lymphangioma circumscriptum — dermoscopic features. An Bras Dermatol. 2015 Mar-Apr. 90(2):262-4. [Medline]. [Full Text].
- Jha AK, Lallas A, Sonthalia S. Dermoscopy of cutaneous lymphangioma circumscriptum. Dermatol Pract Concept. 2017 Apr. 7 (2):37-38. [Medline].
- Ozeki M, Fukao T, Kondo N. Propranolol for intractable diffuse lymphangiomatosis. N Engl J Med. 2011 Apr 7. 364(14):1380-2. [Medline].
- Jenkinson HA, Wilmas KM, Silapunt S. Sodium Tetradecyl Sulfate: A Review of Clinical Uses. Dermatol Surg. 2017 Apr 19. [Medline].

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лимфангиома кожи - доброкачественная опухоль из лимфатических сосудов. Лимфангиома существует с рождения или развивается в детском возрасте.
Симптомы лимфангиомы кожи. Лимфангиомы могут быть вторичными в результате нарушения лимфообращения. Различают три типа лимфангиом: капиллярную (простую), кистозную и кавернозную. Располагаются на любом участке кожи и слизистых оболочек, чаще на шее, в полости рта, на верхних конечностях. Капиллярные лимфангиомы характеризуются наличием маленьких пузырьков, чаще множественных, заполненных прозрачной жидкостью, располагающихся сгруппированно. Лимфангиомы могут иметь пурпурный цвет из-за примеси крови.
При капиллярной (простой) лимфангиоме появляется сначала пятно, которое затем превращается в плотную бляшку с синеватым оттенком, возвышающуюся над уровнем кожи.
Кистозная лимфангиома характеризуется появлением на ограниченном участке (чаще - лицо, шея, подмышечные впадины) сгруппированных пузырькообразных элементов. Элементы прозрачны или полупрозрачны и располагаются на отечном уплотненном фоне.
При кавернозной лимфангиоме появляются крупные множественные опухоли на отечном плотном основании. Кожа над узлами имеет обычную окраску или становится синюшно-бурой. Ha фоне кавернозной и кистозной лимфангиом могут развиться папилломатоз, гиперкератоз.
Гистопатология лимфангиомы кожи. При всех формах лимфангиомы обнаруживают расширение лимфатических сосудов поверхностных и глубоких отделов дермы, развитие фиброзной ткани, в эпидермисе - акантоз, папилломатоз.
Патоморфология лимфангиомы кожи. В верхней части дермы располагаются кистозно-расширенные лимфатические сосуды, выстланные одним слоем эндотелиоцитов. Иногда, кроме лимфы, в них содержится немного эритроцитов. Толщина эпидермиса неодинаковая, над кистами он обычно истончается. В других участках могут быть акантоз с неравномерно выраженными эпидермальными выростами и папилломатоз. Некоторые резко расширенные сосуды оказываются как бы включенными в эпидермис. Расширение лимфатических сосудов может наблюдаться вплоть до средней части дермы, но не ниже. При кистозной лимфангиоме гиперкератоз и папилломатоз выражены сильнее, увеличение просвета лимфатических сосудов распространяется в подкожную клетчатку, где часто можно видеть расширенные лимфатические сосуды крупного калибра с гипертрофированными мышечными стенками. При кавернозной форме в глубоких отделах дермы и в подкожной жировой ткани образуются широкие, неправильной формы щели, часто содержащие эритроциты. В области губ и языка лимфатические щели располагаются между мышечными пучками, раздвигая их, в результате чего ткань имеет губчатый вид.
Дифференциальный диагноз. Лимфангиомы дифференцируют от ограниченной склеродермии, врожденной слоновости.
Лечение лимфангиомы кожи. Проводят хирургическое удаление опухоли.

[1], [2], [3], [4], [5], [6], [7], [8]
Лимфангиома у детей – порок внутриутробного развития. Это врожденное новообразование доброкачественного характера, которое развивается из лимфатических сосудов. Типичные места локализации – шея и лицо, рот и язык, область подмышек. Патология обычно медленно развивается в первые годы жизни, начинает стремительно прогрессировать после начала полового созревания.
Что это такое?
Это следствие нарушения формирования лимфосистемы во время внутриутробного развития эмбриона. Лимфангиома – доброкачественная опухоль, при которой происходит:
- накапливание жидкости в лимфоузлах;
- формирование отдельных полостей, содержащих лимфу;
- нарушение лимфооттока.
Лимфангиома у детей относится к редким патологиям. Наблюдается всего в 10% случаев среди всех новообразований. Код по МКБ-10 – D18.
Это новообразование является полностью доброкачественным, нет риска перерождения в рак. Лимфангиома в целом не несет опасности для жизни, но при ее разрастании страдают соседние органы.
Причины появления

Первый провоцирующий фактор – воздействие на организм беременной женщины неблагоприятных факторов (курение и прием алкоголя, последствия приема антибиотиков).
Высокий риск развития лимфангиомы приходится на первый триместр. Ребенок рождается с уже заметной опухолью, которую сразу можно диагностировать.
Другие возможные причины врожденной опухоли:
- аномалии плода;
- аномальные процессы внутриутробного формирования;
- наследственная предрасположенность.
Ниже на фото, вы можете визуально ознакомиться с лимфангиомой:


Симптомы
Если опухоль имеет небольшие размеры и при этом расположена поверхностно, никаких проблем со здоровьем не возникает, беспокоит только косметический дефект. Крупные кисты и негативно сказываются на внешности, и нарушают функционирование соседних органов.
Выраженность симптомов зависит от размера, структуры и места расположения лимфангиомы.

Лимфангиома может воспаляться. В группе риска – дети от 3 до 7 лет. Чаще всего это происходит осенью и весной. Провоцируют начало обострения простудные заболевания, травмы и другие патологии.
Опухоль быстро увеличивается, образуется болезненный инфильтрат плотной консистенции. При повреждении кожного покрова начинается кровотечение. Длительность обострения – 21 день, затем состояние нормализуется.
Диагностика
Основной метод диагностики – пальпация (прощупывания) пораженного участка тела. Для уточнения диагноза назначаются дополнительные обследования:
- МРТ либо КТ;
- рентгенолимография;
- УЗИ.
Чтобы определить наличие воспаления на фоне сформировавшегося гнойного экссудата внутри капсулы, проводят анализ мочи и крови.
Классификация
Далее представлены основные виды этой опухоли. Основа для классификации – размер, строение, наполнение и симптомы.
Самый распространенный вид. В структуре есть несколько полостей, которые заполняются лимфой неравномерно (одни пустые, другие переполненные). Особенности кавернозной лимфонгиомы:
- у полостей губчатое основание;
- формируется из плотной соединительной ткани;
- имеет эластичный каркас;
- включает пучки волокон мышц, мелкие сосуды;
- отличается четкими границами, края размыты при диффузном росте тканей;
- при нажиме новообразование сжимается, после прекращения давления снова наполняется лимфой.
Опухоль имеет форму полусферы, цвет кожных покровов не изменяется. В некоторых случаях на поверхности появляются пузырьки или капиллярная сетка. В середине есть одно или несколько кистозных образований (камер). Их размеры варьируются от 2-3 мм до 10-15 см.
Другое название опухоли – простая. Новообразование напоминает узелок. Размеры таких узелков различные, цвет – бледно-розовый, поверхность – стекловидная. Пораженный участок выглядит как апельсиновая кожура. Опухоль мягкая, легко и безболезненно сжимается. По мере прогрессирования плотность увеличивается.
Место локализации
Появляется новообразование в месте, где находится много лимфоузлов. Также локализация зависит от типа опухоли.
- губы, щеки – капиллярная лимфангиома;
- шея, подмышки, грудина и брюшина – кистозная;
- язык, подкожная клетчатка– кавернозная.
Лечение

К консервативному лечению прибегают редко, обычно лимфангиома подлежит удалению. Операция проводится в условиях стационара.
Суть манипуляции – полное или частичное иссечение новообразования. На соседних участках проводят коагуляцию. Их также дополнительно прошивают нитью для исключения рецидива или риска вытекания лимфы.
Когда проводят операцию?
- Опасное место локализации, опухоль угрожает жизни. К примеру, новообразование находится глубоко во рту за миндалинами.
- Стремительное разрастание патологии.
- Опухоль ветвистая.
- Болезнь протекает тяжело, значительно снижая качество жизни ребенка.
Основные методы проведения оперативного вмешательства – лазерный луч, криодеструкция, радиоволны или электрокоагуляция.
Консервативное лечение необходимо, когда есть воспалительный процесс. Сначала прописываются медикаменты, затем проводится операция.
Комплекс лечебных мер:
- прием нестероидов – Ибупрофен, Индометацин, аналоги;
- ферменты – Панзинорм;
- дезинтоксикационные препараты – Гемодеза;
- десенсибилизирующие средства – Зиртек, Тавегил;
- противомикробные – антибиотики;
- общеукрепляющие – витамины, биостимуляторы.
Лечение также предполагает нанесение компрессов с мазями, в составе которых есть антибиотики либо НПВС. Если лимфангиома находится во рту, требуется ее обработка антисептиками.
Осложнения
Одни из частых осложнений – трудности с дыханием или болезненность при глотании. Появляется проблема, если опухоль расположена в брюшной полости, на шее, во рту, на языке. Без лечебных мер новообразование разрастается, оно может передавить пищевод либо трахею. При воспалении опухоли есть риск интоксикации. Также ухудшается общее состояние, появляются серьезные проблемы со здоровьем.
Полезное видео
Итак, лимфангиома у детей – доброкачественное врожденное новообразование. Является пороком развития, появляется из-за аномалий внутриутробного формирования. Лимфангиома не перерождается в рак, но присутствует ряд других осложнений. Опухоль подлежит удалению.
Ограниченная (капиллярная) лимфангиома (lymphangioma circumscriptum) (CLC) — это врожденная или приобретенная аномалия поверхностных лимфатических сосудов, представляющая собой сгруппированные папулы, на вершине которых расположены везикулы, которые содер
CLC составляет 4,0% от всех опухолей кожи и до 25,0% от всех доброкачественных сосудистых новообразований у детей. Дебют заболевания обычно наблюдается в детстве, причем до 90,0% случаев возникает в период до 2 лет [5]. Однако описана манифестация CLC и у взрослых. Ретроспективное исследование, проведенное в госпитале университета Ага Хана (Карачи, Пакистан — Aga Khan University, Karachi, Pakistan), показало, что за период с 2002 г. по 2012 г. средний возраст пациентов с CLC составил 27 лет [6]. Гендерных различий не описано, однако среди детей раннего возраста болеют чаще девочки [7]. Заболеваемость в США составляет 1,2–2,8 на 1000 новорожденных [8]. Данные по заболеваемости в России в литературе не встречаются. Роль наследственности не установлена [9].
Гистологически определяются скопления пузырных лимфатических пространств, занимающие всю толщу дермы. Характерны акантоз и папилломатоз, морфологические различия поверхностных и глубоких лимфатических сосудов. Так, эндотелиоциты верхнего русла имеют большую электронную плотность, уплощены (до 0,1–0,3 мкм), их ядра содержат плотно упакованный хроматин, а базальная мембрана имеет разное количество слоев на различных участках. В свою очередь эндотелиоциты глубокого русла менее плоские (до 0,6–2,5 мкм), базальная мембрана непрерывна на всем протяжении, определяются пиноцитозные вакуоли, формирующиеся путем инвагинации клеточной мембраны. Сравнение морфологии позволяет предположить, что сосуды поверхностного лимфатического русла подверглись патологическим изменениям в результате потери транспортной функции, в то время как сосуды глубокого русла морфологически не изменены [12].
Классическая форма CLC поражает преимущественно верхние конечности, верхнюю часть спины, подмышечную область, грудь. Для данной формы не характерна веррукозная и гиперкератотическая трансформация, размеры ее превышают 1 см2, характерна манифестация в раннем возрасте. Локализованная форма в свою очередь обычно менее 1 см2, возникает в любом возрасте и на любом участке тела. Описаны две формы у одного пациента в виде overlap-синдрома [4]. Возможны ассоциации CLC с синдромами Cobb, Proteus, Maffucci [19–21]. Д. В. Елькини и др. описывают вторичные лимфангиомы, развивающиеся в зоне постмастэктомической лимфедемы, возникшие в результате хирургического и/или лучевого вмешательства, что наблюдалось и в нашем случае [22].
Дифференциальный диагноз проводится с контагиозным моллюском, гемангиомой, ангиокератомой. Кроме того, важным является исключение кожных метастазов злокачественных новообразований (carcinoma teleangiectoides), визуальные проявления которых почти идентичны CLC. Однако в случае неоплазий основными морфологическими элементами являются узелки — часто безболезненные, круглые или овальные, плотные, подвижные, эластические на ощупь, от физиологической окраски до коричневого, черно-синего и даже красного цветов, расположенные, как правило, рядом с первичной опухолью [23].
Целью лечения CLC является устранение болевых ощущений, дренаж дилатированных лимфатических и кровеносных сосудов, а также лечение вторичной инфекции в случае ее присоединения [24]. Важно объяснить пациенту, что существующие методики лечения CLC не исключают развитие рецидива дерматоза. Наибольшей эффективностью обладает хирургическое лечение, результативность которого по данным литературы достигает 75,0%, в случае повторного иссечения увеличивается на 12,0% [9]. Разрез при CLC требуется глубокий, доходящей иногда до мышечной фасции, что обусловлено необходимостью иссечь глубоко залегающие аномальные лимфатические цистерны. Для определения максимально точных границ разреза высокой эффективностью обладают методы визуализации, в частности магнитно-резонансная томография (МРТ). Авторы отмечают, что, определяя адекватный объем хирургического вмешательства, использование МРТ снижает шанс рецидива дерматоза [10]. Положительные результаты описаны при применении карбонового лазера мощностью 5 Вт в непрерывном режиме. Электрокаутеризация, как и криотерапия, применяется в случае поверхностного расположения CLC. Используется склеротерапия с помощью натрия тетрадецилсульфата 0,25–0,5% и полидоканола 0,5%, однако препараты не одобрены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (Food and Drug Administration, FDA) для лечения CLC. Лучевая терапия не применяется, так как существует риск малигнизации. Так, в литературе описаны случаи трансформации лимфангиомы в опухоль Дабски (эндоваскулярная папиллярная ангиоэндотелиома) и лимфангиосаркому [25, 26].
При инфицировании опухоли в качестве антибактериальной терапии используют цефалексин 500 мг 2–4 раза в день в течение 10 дней или же доксициклин 100 мг 2 раза в день в течение 10 дней при обнаружении метициллинрезистентного золотистого стафилококка (англ. Methicillin-resistant Staphylococcus aureus, MRSA) в отделяемом элементов [27].
Приводим наблюдение клинического случая.
Женщина, 54 года, обратилась в кожно-венерологический диспансер с жалобами на пузырьковые высыпания на коже передней поверхности грудной клетки, правом плече, без субъективных ощущений. Из анамнеза известно, что считает себя больной в течение двух лет, когда впервые стали появляться пузырьки в области подмышечной впадины справа. Периодически отмечала появление аналогичных элементов на коже груди, плече. При травматизации пузырьков наблюдалось выделение желтоватой жидкости. Самостоятельно смазывала раствором борной кислоты, спиртом, хлоргексидином — без эффекта. В анамнезе радикальная левосторонняя мастэктомия по поводу рака левой молочной железы Т1сN0M0 в 1999 г., лимфостаз справа. Правосторонняя мастэктомия в 2015 г. по поводу рака правой молочной железы Т1N0M0.
.png)
.png)
.png)
На основании клинического обследования, дерматоскопической картины установлен диагноз ограниченной лимфангиомы кожи груди, правого плеча. Рекомендовано профилактировать травматизацию элементов, использовать растворы антисептиков, анилиновых красителей, антибактериальные пластыри.
Описанный случай представлен в связи с редкостью данного дерматоза.
Литература
М. А. Уфимцева 1 , доктор медицинских наук
Ю. М. Бочкарев, кандидат медицинских наук
А. А. Комаров
А. С. Шубина
ФГБОУ ВО УГМУ Минздрава России, Екатеринбург
Ограниченная лимфангиома у больного онкологического профиля/ М. А. Уфимцева, Ю. М. Бочкарев, А. А. Комаров, А. С. Шубина
Для цитирования: Лечащий врач № 5/2020; Номера страниц в выпуске: 33-35
Теги: кожа, лимфатические сосуды, злокачественные новообразования
Читайте также:

