Кто чаще болеет раком молочной железы
Рак молочной железы (РМЖ) занимает первое место среди онкологических заболеваний женщин — составляет 16% всех случаев рака. Встречается во всех возрастных группах. По статистике, каждая 8-я женщина имеет риск получить РМЖ. Ежегодно в мире выявляется 1 250 000 случаев заболевания РМЖ.
Вероятность заболевания резко повышается после 40 лет.
За последние 20 лет заболеваемость раком груди в мире выросла и продолжает увеличиваться. На 100 случаев заболевания раком груди у женщин приходится 1 случай у мужчин. На сегодня единственный надежный способ борьбы против рака молочной железы — превентивная диагностика (на доклинической стадии). Семейные и генетические раки составляют не более 5% от всех случаев РМЖ.
На сегодняшний день неизвестна причина возникновения РМЖ, однако существуют факторы риска, которые повышают вероятность развития данного заболевания:
Алкоголь, лишний вес, недостаток физической активности — по статистике, причина 21% всех случаев смерти от РМЖ.
Неправильное питание, сильный стресс, избыточное пребывание на солнце, механические повреждения груди.
Аборты (увеличивают риск до 1,5 раз), ранняя первая менструация (до 12 лет), поздние и малочисленные роды, краткосрочное кормление грудью, поздний климакс (после 55 лет).
В среднем у женщин, родивших первого ребенка после 30 лет, риск заболевания РМЖ в 2-5 раз выше, по сравнению с первородящими до 19 лет.
Важно! Факторы риска оказывают влияние в комплексе.
Рак груди можно вылечить. В случае ранней диагностики вероятность полного выздоровления достигает 94%.
Рак груди: ситуация в России
В России диагноз "рак груди" ежегодно ставят 54 000 женщин (около 19% от всех женских онкологических заболеваний).
Количество женщин, которые регулярно проходят обследование груди, растет: с 32% до 40% с 2009 по 2011гг. 91% российских женщин знает о проблеме рака груди. 81% считает ее крайне важной.
Однако всего 30% российских женщин посещают маммолога один раз в год, в то время как 40% проходят осмотр гораздо реже, а 30% вовсе не посещают врача вообще.
30% российских женщин не посещает врача по причине отсутствия свободного времени; 41% утверждает, что их ничто не беспокоит, 6% просто не видят необходимости в медосмотре.
Противозачаточные гормональные препараты повышают риск заболевания РМЖ.
Употребление кофе и использование антиперспирантов вызывают рак.
Женщины, которые не носят бюстгальтер, меньше рискуют заболеть раком груди.
Чем меньше размер груди, тем меньше риск развития РМЖ.
Неправильно подобранное белье (тесное, с давящими металлическими косточками) может спровоцировать повреждение тканей груди — и вызвать возникновение опухоли.
На ранних стадиях рак груди невозможно обнаружить клинически (и при самообследовании). Однако самообследование позволяет контролировать состояние молочных желез в интервалах между посещениями врача.
При ранней диагностике рака возможно сохранить первозданную красоту груди.
В России клиническим осмотром груди занимаются не только онкологи-маммологи, но и гинекологи.
Женщинам до 40 лет необходимо проходить клинический осмотр 1 раз в 2 года. Возможно назначение УЗИ или МРТ-диагностики. После 40 лет нужно 1 раз в год обязательно проходить скрининговую профилактическую маммографию.
Из-за возрастного снижения чувствительности груди к излучению, после 40 лет маммография абсолютно безопасна.
Маммография позволяет выявить ранние формы рака на 2 года раньше, чем любое клиническое обследование.
При наличии наследственной предрасположенности к РМЖ, необходимо встать на учет к онкологу на 10 лет раньше самого "молодого" РМЖ в семье. (Например, если мать заболела в 45 лет — дочери необходимо встать на учет в онкологическом учреждении в 35 лет.)
Слета Марина
____________________
Нашли ошибку или опечатку в тексте выше? Выделите слово или фразу с ошибкой и нажмите Shift + Enter или сюда.
Современное лечение рака молочной железы и яичников
О таргетных препаратах для лечения онкологии сегодня говорят все чаще, но мало кто из неспециалистов понимает, что это такое и как они работают. О преимуществах таргетной терапии и о том, почему без регулярных обследований и самообследований груди женщинам все равно не обойтись, рассказывает онколог Светлана Хохлова.

Как часто рак груди передается по наследству?
Насколько рак молочной железы и рак яичников распространены в России?
Действительно, сегодня эта проблема актуальна во всем мире, и Россия не исключение. Рак молочной железы по заболеваемости находится на первом месте среди всех злокачественных опухолей у женщин, а рак яичников - на четвертом месте среди всех онкогинекологических заболеваний. При этом РМЖ - лидирующая причина смертности от рака среди женщин, а рак яичников занимает первое место среди всех злокачественных новообразований женской половой системы.
Какова природа этих заболеваний? Что объединяет рак молочной железы и рак яичников?
Главная общая черта у этих патологий – влияние гормонального фона на яичники и молочные железы. Регуляция процессов, приводящих к возникновению и росту опухоли, при обоих видах рака осуществляется за счет гормонов. Но нередки случаи передачи заболевания “по наследству”. При этом, к слову, наследственный рак молочной железы встречается чаще, чем рак яичников.
В среднем, в мире рак молочной железы, обусловленный мутациями генов BRCA1 и BRCA2, встречается в 25-35% случаев среди наследственных форм рака молочной железы, в зависимости от возрастной категории, и проявляется намного раньше, чем рак яичников. Около 15% больных раком яичников в мире имеют мутацию в генах BRCA. 1 Если говорить о статистике в России, то процент наследственных мутаций среди женщин намного больше: в исследовании 2018 года было показано, что в российской популяции каждая третья пациентка имеет мутацию BRCA. 2
Риск развития онкологической патологии, если женщина является носителем BRCA1 или BRCA2, увеличивается с каждым годом. Так, у носителей мутации BRCA1 к 70 годам жизни риск развития РМЖ составляет 44–78%, а рака яичников — 18–54%. 3
BRCA1/2 (гены рака молочной железы 1/2) - гены, которые отвечают за регуляцию процессов восстановления генетического материала (ДНК) и предупреждают возможную опухолевую трансформацию клеток. При наличии дефектов (мутаций) в этих генах значительно повышается риск развития рака молочной железы и яичников, а также ряда других опухолей.
Кто болеет раком груди и яичников чаще всего
Существует мнение, что раку молочной железы и яичников в большей степени подвержены женщины после 45 лет, поэтому для них рекомендуется более частое обследование молочных желез и органов малого таза. Почему взрослые женщины подвержены большему риску? Какие рекомендации по профилактике вы можете дать?
Риск развития данной патологии с возрастом увеличивается за счет того, что в течение жизни накапливаются всевозможные спонтанные изменения, или мутации, поэтому и вероятность развития заболевания с возрастом увеличивается. Это касается не только онкологических, но и в целом любых болезней.
Если женщина знает о наличии мутации в генах BRCA, то она может пройти скрининговые программы, которые включают в себя маммографию, УЗИ малого таза и тест на определение маркера CA 125. С определенной периодичностью пациентке с имеющейся мутацией в обязательном порядке нужно будет пройти каждый этап скрининга.
Маркер СА 125 – это белок, который обнаруживается на опухолевых клетках эпителия яичников, а также в норме в других органах. Присутствие данного белка в крови в очень высоких концентрациях часто указывает на наличие злокачественной опухоли яичников и реже - некоторых других органов (эндометрия, толстого кишечника, легкого, молочной, поджелудочной железы).
Всем женщинам необходимо минимум раз в год посещать гинеколога, а после 30 лет - раз в год проходить маммографию.
Актуальна ли проблема рака яичников и рака молочных желез для девочек-подростков и детей? В каком возрасте необходимо начинать самостоятельное обследование и проявлять настороженность и внимательность к вопросам женского здоровья?
Для несовершеннолетних скрининговых программ нет. Даже если у девочки болеет мать, и она генетически предрасположена к развитию рака молочной железы или яичников, все равно все возможные программы и консультации (в том числе УЗИ и тест на маркеры) доступны только после 18 лет. Если вдруг возникают специфические симптомы у детей, то нужно обратиться к детскому гинекологу и уже вместе с ним индивидуально подходить к решению проблемы.
Существует мнение, что в результате деторождения у женщин сокращается риск заболевания раком молочной железы и яичников. Так ли это?
Действительно, существует несколько общих популяционных исследований, которые доказывают, что чем больше родов было у женщин, тем ниже риск возникновения рака яичников. Это объясняется тем, что в это время у женщины нет процесса овуляции, то есть яичник не повреждается, что, в свою очередь, снижает шансы развития рака молочной железы и яичников. Это один из гормональных факторов, влияющих на развитие онкологических заболеваний.
В отношении рака молочной железы большое значение имеет возраст первых родов. У женщин, имевших поздние первые роды (в возрасте старше 30 лет) или не имевших родов вообще, риск заболеть РМЖ в 2-3 раза выше, чем у рожавших до 20 лет. 4
Многие женщины репродуктивного возраста используют комбинированные оральные контрацептивы (КОКи). Многие считают, что КОКи являются фактором риска в отношении рака молочной железы и рака яичников. С чем связано данное мнение и верно ли оно?
По результатам некоторых исследований было выявлено, что КОКи могут повышать риск развития рака молочной железы и яичников. Впоследствии, при детальном анализе ученые пришли к выводу, что, наоборот, именно комбинированные противозачаточные препараты снижают риск развития данных патологий. Поэтому каждый гинеколог должен предварительно изучить, какие контрацептивы следует назначить пациентке. Как правило, риск развития рака яичников и рака молочной железы снижают комбинированные и несинтетические оральные контрацептивы.
Новое в лечении онкологических заболеваний
Расскажите, пожалуйста, о передовых научных разработках и инновациях в подходе к лечению опухолей женской репродуктивной системы. За какими вариантами будущее в лечении онкологических заболеваний?
За последние 20 лет ситуация с лечением опухолей женской репродуктивной системы кардинально изменилась. Можно сказать, что персонализированный подход к лечению поспособствовал увеличению средней продолжительности жизни пациентов. В рамках такого подхода, проводят молекулярно-генетическое тестирование опухоли и определяется ее подтип, и уже в зависимости от выявленных нарушений подбирается таргетная терапия.
Таргетные препараты действуют на определенную мишень в опухоли, которая определяет ее рост и распространение. При этом влияние таргетных препаратов, в отличии от химиотерапии, на здоровые ткани минимально. Благодаря этому можно добиться высокого ответа пациента на лечение и снизить токсичность, которая раньше при использовании обычных противоопухолевых препаратов была очень высокой, из-за чего пациенты тяжело переносили лечение. На мой взгляд, будущее именно за персонализированным подходом к лечению в зависимости от молекулярно-генетических факторов.
Применима ли таргетная терапия в лечении рака молочной железы и яичников?
В рамках терапии рака молочной железы на сегодняшний день зарегистрировано большое количество таргетных препаратов для разных подтипов опухоли. Даже при трижды негативном раке молочных желез, для которого раньше не было определено "мишеней" для таргетной терапии, есть группа пациентов с мутацией BRCA, которым может назначаться препараты из группы ингибиторов PARP как вариант эффективного лечения.
Для лечения рака яичников среди таргетных препаратов зарегистрированы антиангиогенный препарат, а при мутации в генах BRCA1/2 - ингибитор PARP.
Антиангиогенные препараты – лекарственные препараты, эффект которых основан на блокировании действия факторов роста кровеносных сосудов. Тем самым процесс образования новых капилляров замедляется, опухоль не получает достаточного количества питательных веществ и, соответственно, не может наращивать свою массу.
PARP – белок, который выполняет функцию восстановления нарушений ДНК. Опухолевые клетки с мутациями в генах BRCA имеют сильную зависимость от эффективной работы этого белка и чувствительны к его ингибиторам (лекарственные препараты, которые нарушают функцию белка). Воздействие PARP-ингибиторов на опухолевую клетку с дефектом системы восстановления ДНК приводит к ее гибели.
Какие признаки могут быть предвестниками рака молочной железы и рака яичников? На что женщина должна обратить внимание?
Онконастороженность должна присутствовать у женщины всегда, начиная с 18 лет. Нужно самой обследовать (пальпировать) молочную железу и ближайшие области. Лимфоузлы в подмышечной области – это зоны метастазирования опухоли молочной железы. Поэтому если определяются какие-то уплотнения в молочных железах или подмышечной области, нужно обратиться к маммологу и сделать биопсию или пункцию, чтобы определить характер этого образования. Иллюстрированные рекомендации по самообследованию молочных желез вы можете найти в интернете.
При раке яичников каких-то особенных внешних проявлений нет. Предпосылками могут стать нарушение менструального цикла и боли внизу живота. Если эти симптомы наблюдаются регулярно, то нужно незамедлительно обратиться к гинекологу, сделать УЗИ, сдать тест на онкомаркеры.
Кроме того, как мы уже обсудили, всем женщинам необходимо минимум раз в год посещать гинеколога, а после 30 лет - раз в год проходить маммографию.
1 Aslop, K. et al. 2012. J Clin Oncol. (30)21, pp.2655-2663; Stavropoulo, A.V. et al. 2013 PLOS One. 8(3), pp.1-10; Pal, T. et al. 2005. Cancer. 104(12), pp.2807-2816
2 OVATAR Tyulyandina A. et al. Cancer Research 2018; 78(13), abstr. 1241.
3 Л.Н. Любченко, Е.И. Батенева. Медико-генетическое консультирование и ДНК-диагностика при наследственной предрасположенности к раку молочной железы и раку яичников. Пособие для врачей. М.: ИГ РОНЦ, 2014. 64 с.
4 Britt et al. Endocr Relat Cancer. 2007;14(4):907?933
Главные заблуждения о заболевании, в которых лучше разобраться
- Юля Ельцова , 31 октября 2016
- 100716
- 32
Сегодня во всем мире завершается ежегодный месяц борьбы против рака молочной железы, главная цель которого — дать людям как можно больше информации. Вместе с онкологом и исполнительным директором Фонда профилактики рака Ильей Фоминцевым мы составили список самых распространенных заблуждений и фактов о болезни, которые важно знать каждому.

Илья фоминцев
врач-онколог, исполнительный директор Фонда профилактики рака
Неправда. Если бы это было возможно на 100 %, все бы так и делали. Но никаких секретных знаний нет, а жаль.
Конечно, существуют методы, которые значительно снижают риск умереть от рака молочной железы, но все они не гарантируют этого на 100 %. К этим методам в большей степени относится вторичная профилактика — раннее выявление рака груди в группах риска. Однако есть факторы, которые снижают риск заболеть раком груди и на которые в какой-то степени женщина может влиять.
Неправда. К сожалению, все имеют некий относительно небольшой базовый риск заболеть раком груди, который повышается с приобретением факторов риска. Суммарно кумулятивный (то есть абсолютный — Прим. ред.) риск заболеть раком груди в течение жизни для женщин в России в возрасте от 0 до 75 лет составляет приблизительно 5,66 %. То есть из 100 женщин в течение жизни заболевают примерно 5,7. Иными словами, в РФ заболевает примерно каждая 17-я женщина (если не брать в расчет женщин старше 75 лет).
Правда. После 45 лет риск рака молочной железы значительно выше. Например, в 2015 году в РФ раком молочной железы заболела 66 621 женщина. Из них только 7 673 (примерно 11 %) заболели в возрасте до 45 лет и только 425 (0,6 %) женщин заболели в возрасте до 30 лет.
А теперь подумайте, что и зачем делает молодая девушка, которая обследует молочные железы при помощи УЗИ? Вероятность, что именно эта девушка окажется одной из тех самых 425 на примерно 80 миллионов, у которой рак груди возникнет в этом году, крайне мала. Если учесть еще и низкую чувствительность УЗИ к раку, вероятность найти его еще меньше.
А вот вероятность, что доктор найдет кисту или фиброаденому, которая не требует лечения, но которую, тем не менее, скорее всего, будут агрессивно лечить, очень даже немаленькая. Задумайтесь — нужно ли это делать?
Неправда. Фиброаденомы не являются предраком молочной железы. Несмотря на это, по всей стране продолжается эпидемия удаления мелких фиброаденом, которые ничем не мешают женщине. С нашими проектами мы объехали всю страну — от Сахалина до Калининграда, — и везде встречали на консультациях изрубцованных запуганных раком девушек, у которых зачем-то удаляли все фиброаденомы, какие только видели на УЗИ. В действительности единственными показаниями к удалению фиброаденомы является быстрый ее рост или желание самой женщины ее удалить.
Неправда. УЗИ молочных желез вообще не должно применяться для поиска бессимптомного рака молочной железы. Его можно применять для дифференциальной диагностики, но не для поиска бессимптомного рака: для этого у УЗИ молочной железы слишком низкая специфичность и чувствительность к раку.
Кроме того, эти цифры уже не будут актуальны для тех, у кого есть онкогенные мутации.
Неправда. Они вообще ни на что не влияют, даже на форму груди. Неправильно подобранный бюстгальтер может немного натереть кожу — пожалуй, на этом все. В реальности они имеют только декоративную функцию, как и любая другая одежда.
Неправда. Аборты никак не влияют на риск рака молочной железы. Однако вот отсутствие беременностей и родов в течение жизни действительно повышает риск рака груди. Это связано с количеством менструальных циклов: чем их больше, тем выше риск, и наоборот. Соответственно, поскольку каждая беременность и роды выключают эту машинку как минимум на девять-десять месяцев, это понятным образом сокращает риск рака груди.
Неправда. Вернее, не совсем правда.
К сожалению, в последние годы (особенно в России) возможности раннего выявления рака груди с помощью маммографии были переоценены. Однако это не отменяет того факта, что для довольно широких групп женщин регулярная маммография может принести значительную пользу. Мы (Фонд профилактики рака. — Прим. ред.), подробно изучив исследования и международную практику, рекомендуем женщинам рентгеновскую маммографию с 50 лет ежегодно, если нет других факторов риска, кроме возраста. До этого возраста решение о профилактической маммографии сомнительно и должно приниматься совместно доктором и пациенткой исходя из конкретных обстоятельств и анамнеза.
Неправда. На эту тему было проведено множество исследований, но связь курения и рака груди не была доказана. Это не отменяет значимого влияния курения на риск развития других раков — рака легкого, рака желудка, рака ЛОР-органов.
Не совсем, но правда. Регулярное употребление заметных доз алкоголя действительно увеличивает риск рака груди, и это доказано крупными исследованиями. Нельзя при этом сказать, что алкоголь вызывает рак груди, — это будет слишком сильное утверждение.
Правда. Во всяком случае, профилактическую маммографию беременным женщинам действительно делать нецелесообразно. Пользы от такого профилактического обследования будет гораздо меньше, чем вреда. Однако если маммография беременной нужна в процессе лечения рака, то этот вопрос можно решить индивидуально, оценив все вероятности вреда и пользы. Если это действительно необходимо для лечения рака или его исключения, то беременным можно делать маммографию.
Скорее правда. Если, конечно, речь идет о доказанном очень высоком риске рака при онкогенной мутации — например, мутации в генах BRCA1/2.
Неправда. Сейчас уже все реже и реже для лечения рака груди применяется мастэктомия (полное удаление груди с регионарными лимфоузлами). Более того, в большинстве крупных городов мастэктомии составляют абсолютное меньшинство среди всех хирургических вмешательств при раке груди. Это связано с новым пониманием биологии опухоли. После многих исследований стало окончательно ясно, что рак груди — изначально системное заболевание и, конечно, совершенно не имеет смысл локально удалять большие объемы.
Это не улучшает отдаленных результатов, но приводит к увеличению частоты послеоперационных проблем. Поэтому сейчас роль хирургии при раке молочной железы скорее диагностическая, чем лечебная, и объемы удаляемых тканей уменьшаются в соответствии с улучшением понимания биологии рака. На данный момент чаще всего применяется удаление сектора молочной железы с опухолью и подмышечная лимфаденэктомия (удаление части подмышечных лимфоузлов). Молочная железа при этом сохраняется.
Неправда. Рак молочной железы, хоть и значительно реже, но бывает также и у мужчин. Кстати, рак груди у мужчины — это обоснованное подозрение на мутацию в генах BRCA1/2. Если у вашего близкого родственника-мужчины был рак груди, то имеет смысл получить консультацию медицинского генетика, для того чтобы пройти генетическое тестирование.
Неправда. С одной стороны, действительно, длительный прием оральных контрацептивов в анамнезе лишь очень незначительно (около 10 %) повышает относительный риск рака груди. Причем исследователи случайно обнаружили, что, скорее всего, повышение риска связано с конкретным компонентом трехфазных контрацептивов — левоноргестрелом.
Гораздо важнее то, что оральные контрацептивы при длительном приеме значительно повышают риск рака шейки матки у тех, кто заражен вирусом папилломы человека.
Однако те же оральные контрацептивы не менее значительно снижают риск рака яичников и рака матки. Поэтому решение о начале и продолжении приема контрацептивов необходимо принимать индивидуально с доктором. Доктор должен оценить риски всех перечисленных заболеваний и принять решение вместе с вами исходя из ваших приоритетов.
Неправда. Самообследование груди не снижает риск смерти от рака. Это было доказано в крупных рандомизированных исследованиях, которые (и вот это редкость!) в том числе проводились и в нашей стране.
Неправда. Импланты не оказывают никакого влияния на риск развития рака груди. Это проверено в очень многих исследованиях. Единственная проблема, которая возникает после установки имплантов для увеличения груди, — это то, что импланты мешают делать адекватную маммографию: они загораживают ткань, и это может помешать скринингу рака.
Неправда. Размер груди не оказывает никакого влияния на риск заболеть раком. Однако небольшой размер груди облегчает скрининг рака: вероятность пропустить рак в большой молочной железе выше.
А вот зато операция по уменьшению молочной железы снижает риск рака примерно пропорционально доле удаленных тканей. Объяснение тут вполне понятное: удаляя ткань железы, пластические хирурги также удаляют и потенциально опасные участки, которые в ней присутствуют. Это снижает риск. Любопытно, что, вопреки распространенным убеждениям, количество операций по уменьшению молочной железы вполне сравнимо с количеством операций по ее увеличению. Это довольно популярная процедура.
Неправда. Загар топлес, как и вообще любой загар, никоим образом не влияет на риск рака молочной железы. Ультрафиолетовое излучение не достигает ткани молочной железы совершенно, а нагрев поверхностных тканей (кожи и поверхностной подкожной клетчатки) в процессе загара не оказывает влияния на риск.
К сожалению, этим мифом до сих пор пугают многих женщин даже врачи. Бог знает, зачем они это делают, ведь так несложно об этом почитать. Ровно то же самое относится и к загару в солярии со стикини. К раку молочной железы это не имеет ни малейшего отношения, однако от ультрафиолетового ожога кожи сосков это действительно может спасти.
Неправда. Типы питания не оказывают сколь-либо значительного влияния на риск рака груди. Это может быть с рядом оговорок справедливо для других видов рака, но не для рака груди.
Анастасии 28 лет. Год назад она закончила лечение от рака груди и согласилась рассказать Onliner свою историю, чтобы показать: жизнь после рака существует. Более того — счастливая жизнь.
— До 27 лет я, конечно, знала, что онкология существует. Но искренне думала, что меня это никогда не коснется.

Когда в поликлинике мне делали биопсию (берут большой шприц, вставляют иголку — и прямо в грудь, без анестезии), я потеряла сознание. Пришлось онкологу нашатырь мне нести. А потом сказали ждать 10 дней — и будет готов результат.

Онколог сказал, что мне придется удалять грудь полностью. Тяжело было это принять. Я каждый день плакала. Долго думала, советовалась с мамой, с женихом, но в итоге согласилась. Меня оперировал Ростислав Киселев — спасибо ему большое, он человечный доктор. Успокаивал меня, объяснял нюансы. В итоге мне вырезали не только грудь, но и лимфоузлы. Операция прошла хорошо.

На химию я ездила на метро, боялась садиться за руль из-за слабости. Представьте: лето, я сижу в парике, мне жарко, ресниц уже нет, на руках синяки от капельниц… И мне кажется, что все, абсолютно все в вагоне смотрят на меня и понимают, что я онкобольная. Такое неприятное чувство.

Честно, я не ожидала такого поступка от мужа. Я ведь специально рассказала ему все в максимально страшных подробностях. А он все равно от меня не отказался.

Пока что я стесняюсь своего тела — такого, каким оно стало после операции. Пробовала ходить в бассейн, но там раздевалки общие. Я прямо в шкафчик этот залажу, только бы никто не увидел меня без купальника. На очередном осмотре онколог посоветовал удалить и вторую, здоровую грудь, чтобы обезопасить себя. А потом сделать операцию по восстановлению груди, вставить импланты. Сама операция бесплатная, но один имплант в среднем стоит около $1500 по курсу. То есть нужно $3000. Это очень большие деньги для нашей семьи. Как собрать такую сумму.
Мне хотелось бы сказать всем женщинам: пожалуйста, не забывайте, не откладывайте, регулярно делайте УЗИ и маммографию! При малейших подозрениях сразу же идите к врачу. Об этом нужно говорить в СМИ постоянно.

— Маммография — наследница рентгена?
— Это самый первый метод лучевой диагностики, который подарил нам Вильгельм Рентген, когда в 1895 году открыл икс-лучи. Изначально о маммографах речь не шла, возможность рентгеновской визуализации молочной железы появилась после изучения удаленного постоперационного материала на обычном рентген-аппарате. Технический прогресс с 1900 года и до наших дней занимался тем, чтобы улучшить качество изображения, а еще — снизить лучевую нагрузку, ведь ткань молочной железы очень чувствительна к излучению. Сначала появились аналоговые маммографы, а начиная с 2000-х годов — цифровые. Сегодня и в Центральной Европе, и в Минске практически все исследования молочной железы проводятся с помощью цифровой аппаратуры.

— Что изменила цифровая эпоха?
Но, несмотря на высокое качество оборудования, опыт и квалификация врача имеют решающее значение. Важно иметь возможность эту квалификацию поддерживать на высоком уровне. Например, в Великобритании, в Лондоне, где я была на стажировке, есть программа по обучению и аттестации врачей-рентгенологов. Есть пакет изображений, врач должен их оценить, а система начислит определенное количество баллов за правильно поставленный диагноз. И доктор тут же увидит, какое место он занимает среди коллег своего района, области, Лондона, всей Великобритании. Это не карательная мера. Смысл в том, чтобы врачи более тщательно подходили к обучению и стандартам. Важный момент — эта программа с помощью видеозаписи может фиксировать, как именно доктор читает снимки: на всех ли изображениях он начинает с соска и ареолы, потом идет по часовой стрелке, рассматривая всю молочную железу, и заканчивает аксиллярным отростком? Если у доктора есть стандарт чтения снимка, вряд ли он что-либо пропустит.
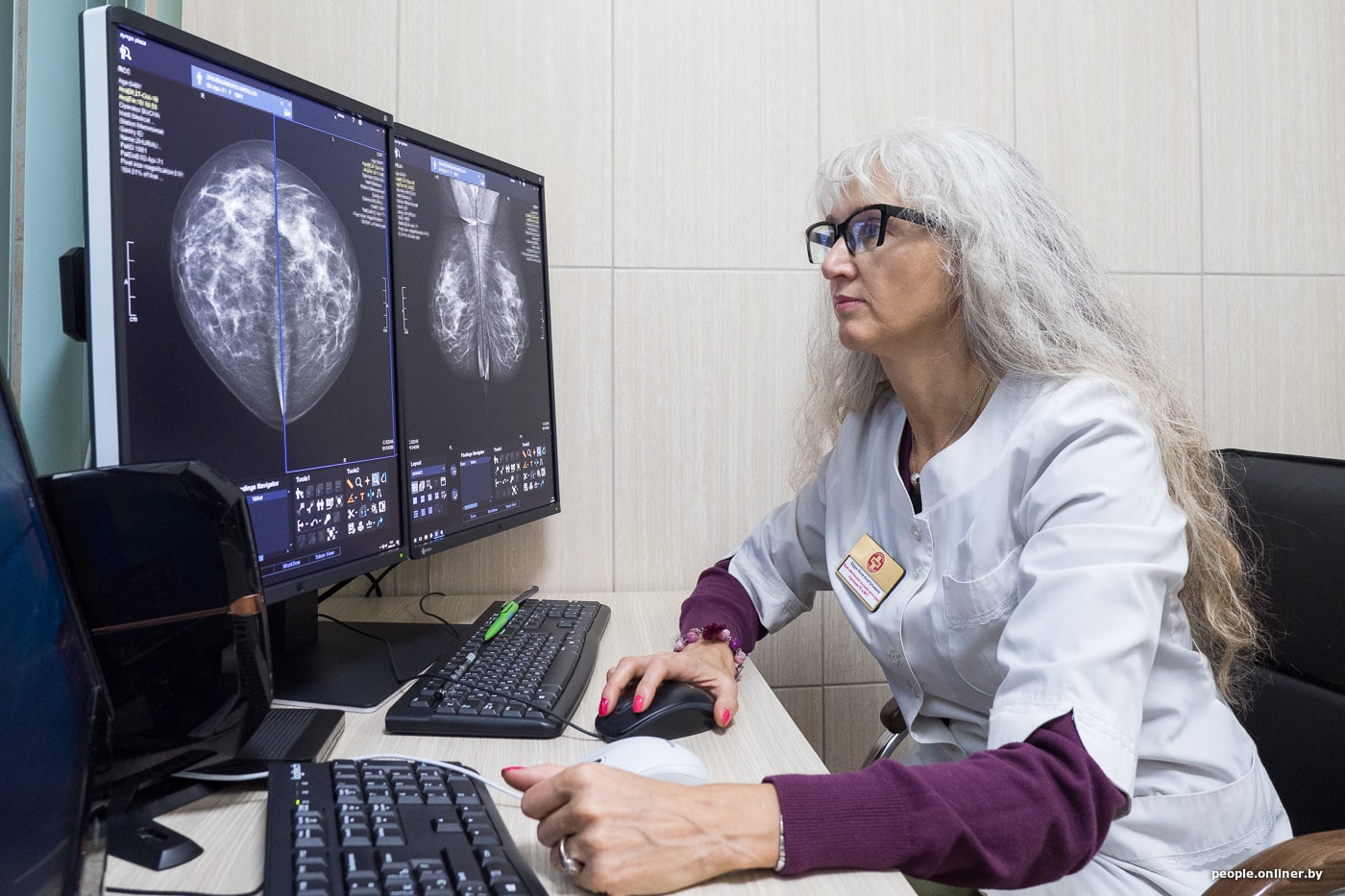
— Многие женщины опасаются, что маммография вредна. Почему-то этот миф очень устойчив. А что на самом деле?
— Это миф, конечно. Любое направление на лучевое исследование (и маммографию в том числе) обосновывается врачом. Цифровые маммографы последнего поколения обладают малой лучевой нагрузкой, которая сопоставима с рентген-исследованием органов грудной клетки.
Наблюдать за состоянием молочных желез нужно начинать с 20 лет. В первую очередь, необходимо раз в год проводить УЗИ молочных желез, а также раз в год посещать маммолога. Это касается тех женщин, которых ничего не беспокоит. Если же что-то беспокоит, то начать нужно с посещения врача-маммолога, который, учитывая возраст пациентки, направит изначально либо на УЗИ, либо на маммографию.
Начиная с 45—50 лет женщина в первую очередь выполняет маммографию с последующей консультацией маммолога, который при необходимости может добавить УЗИ молочной железы. Такая комбинация методов в разном возрастном периоде у женщин обусловлена разным структурным состоянием молочных желез.
— МРТ молочных желез подходит молодым женщинам?
— МРТ — это не метод массового обследования. МРТ молочных желез применяется в трудных диагностических случаях, когда результаты УЗИ и маммографии не совпадают; когда у женщины известен генетический статус: она является носителем BRCA1 и BRCA2; когда в семье было заболевание молочной железы у близких родственников: мамы, родной сестры, тети и так далее.
Читайте также:

