Механизмы геморрагического синдрома при остром лимфобластном лейкозе

Материалы и методы: под наблюдением находилось 53 ребенка в возрасте от 1 до 14 лет; распределение детей по возрасту и полу представлено в таблице 1.
Анализ возраста пациентов показал, что ОЛЛ встречается во всех возрастных группах, но чаще у детей дошкольного возраста (37,6%), различия между группами достоверны χ 2 = 19,544 (р 2 = 2,28 (р>0,05).
Исследование системы гемостаза пациентам проводилось на высоте клинических проявлений (до начала лечения) и в динамике заболевания. Анализ клинических проявлений в дебюте заболевания представлен на рис. 1.
Таблица 1. Распределение детей с ОЛЛ по возрасту и полу
Рис. 1. Клинические проявления ОЛЛ в дебюте заболевания
Состояние системы гемостаза оценивалось по показателям активированного парциального тромбопластинового времени (АПТВ), протромбинового (ПТВ) по Quick (1935) и тромбинового времени (ТВ), эхитоксового времени (ЭВ); уровень растворимого фибрина в плазме оценивали с помощью орто-фенантролинового теста по Елыкомову В.А. и Момоту А.П., концентрацию фибриногена в плазме - по Clauss, активность антитромбина III - амидолитическим методом, скрининг нарушений в системе протеина С - по оценке нормализованного отношения (НО), XII-а зависимого лизиса эуглобулинов - по Еремину Г.Ф. и Архипову А.Г., лизис эуглобулиновой фракции плазмы при стимуляции стрептокиназой по Gidron et al. (1978) в модификации Лычева В.Г., Дорохова А.Е. с подсчетом индекса резерва плазминогена, уровень плазминогена амидолитическим способом [2].
Результаты проведенных нами ранее исследований системы гемостаза у детей с ОЛЛ на высоте клинических проявлений с помощью стандартизованных высокоинформативных методов показали наличие разнонаправленных сдвигов по уровню растворимых фибрин-мономерных комплексов (РФМК). В связи, с чем пациенты были разделены на две группы. Первую группу (1) составил 26 пациент, у которых уровень РФМК не превышал 150 мкг/мл, вторую группу (2) - 27 пациента с уровнем РФМК выше 150 мкг/мл.
Результаты
В дебюте заболевания, до химиотерапии, у больных обеих групп отмечался геморрагический синдром в виде петехий и экхимозов на коже, кровоизлияний на слизистых оболочках и имел одинаковую степень выраженности (2,3±0,1 и 2,3±0,3 балла соответственно, р>0,05)
Анализ показателей гемостаза (табл. 2) до лечения показал, что у больных 1 группы отмечалась тромбоцитопения, умеренная активация внутрисосудистого свертывания крови по показателям АТПВ и уровню тромбинемии, параллельно регистрировалась гипокоагуляция по ПТВ, ТВ, ЭВ и депрессия фибринолиза со снижением резерва и уровня плазминогена. Исходные показатели у пациентов группы 2 характеризовались также тромбоцитопенией, но у больных данной группы установлена выраженная активация внутрисосудистого свертывания крови по показателям АПТВ и уровню РФМК, снижение физиологических антикоагулянтов, сопровождающиеся, как и у больных группы 1 угнетением фибринолиза, снижением резерва и уровня плазминогена.
Таблица 2. Исходные показатели гемостаза у больных с ОЛЛ (Х ± m)








ГЕМОРРАГИЧЕСКИЙ СИНДРОМ И СОСТОЯНИЕ СИСТЕМЫ ГЕМОСТАЗА ПРИ ОСТРОМ ЛЕЙКОЗЕ
В конце ХХ века в России для лечения данного заболевания был принят протокол ALL-BFM-90, благодаря чему значительно изменился исход острых лейкозов, которые еще недавно считались абсолютно фатальными заболеваниями, но также предустановленное им лечение ведет к тяжелым последствиям – инфекционно-септическим, органотоксическим осложнениям [3,5,6]. В данный момент ремиссия достигает 93%.
Нельзя забывать таком опасном осложнении острых лейкозов – геморрагическом синдроме(ГС), который отрицательно сказывается на итоге лечения больных и не позволяет проводить лечение в полной мере.
Информация из литературных источников говорит о неполном и не вовремя начинающемся распознавании нарушений системы гемостаза и их корректировка у людей с острым лейкозом во время химиотерапии [1,5]. Возникновение геморрагического синдрома при острых лейкозах - сложный вопрос, так как имеет прямую связь с самим опухолевым процессом, лечением и осложнениями. Учитывая вышеизложенное, необходимо изучать воздействие нарушения системы гемостаза на развитие геморрагического синдрома у пациентов с острым лейкозом.
Геморрагический синдром - это важнейшее проявление острых лейкозов. Он вызван тромбоцитопенией (вытеснение костного мозга), повышением проницаемости стенки сосудов (тяжелая анемия – расстройство питания эндотелия и сосудистой стенки vasa vasorum; тромбоцитопения – расстройство питания сосудов со стороны эндотелия), дефицитом свертывающих факторов ( нарушение синтеза плазменных факторов свертывания крови из-за инфильтрации печени бластами).
Нарушения свертываемости при опухолевых заболеваниях системы крови обусловлены самой неоплазией [6]; механизмы часто обсуждаются в литературе. По мнению одних исследователей, ГС чаще всего бывает вызван развитием амегакариоцитарной тромбоцитопении по причине угнетения нормального кроветворения [7]. Другие авторы причиной ГС считают возможность бластных клеток выделять тканевой фактор и активированные факторы свертывания, а также раковые прокоагулянты, являющиеся прямыми активаторами факторами свертывания II и Х. Также лейкемические клетки, находящиеся в периферической крови, производят множество фибринолитических и антифибринолитических средств, которые приводят к повышенному свертыванию крови, понижение фибринолитической активности и возникновению продуктов фибринолиза [3, 8]. Существенную роль имеет выделение цитокинов и других метаболитов, вызывающих дефект эндотелия сосудов и усиливающих адгезию и агрегацию тромбоцитов [1,3]. Тромботические осложнения у лиц с острыми лейкозами соотносят в первую очередь с тем, что при гиперлейкоцитозе в остром периоде заболевания возникает агрегация лейкоцитов в микрососудистом русле, что приводит к ДВС-синдрому, который усугубляет лейкостаз и развивается полиорганная недостаточность [3].
Начальная стадия острого лейкоза с выраженными геморрагическими явлениями - наблюдается у 10% пациентов, проявляется различными профузным кровотечением (носовым, желудочно-кишечным, церебральным и др.)
В развернутой (второй) стадии острого лейкоза геморрагическому синдрому свойственны кожные геморрагии петехиально-пятнистого характера [8].
Полиморфная, полихромная сыпь (от петехий до экхимозов), локализованная несимметрично, включая слизистые оболочки.
При остром лимфоидном лейкозе вследствие уничтожения опухолевой массой эритроидного ростка.
Кровотечения (по времени возникновения ранние).
При остром миелоидном лейкозе вследствие первичного поражения эритроидного ростка.
При парентеральном введении препаратов появляются значительные по размерам кровоизлияния в местах инъекций. В последней стадии на месте данных кровоизлияний в стенке ЖКТ появляются язвенные и некротические изменения. Ярко проявляющийся геморрагический синдром зафиксирован при промиелоцитарном лейкозе.
Частота встречаемости данной формы лейкозов у взрослых - 3,7 % случаев, у детей промиелоцитарный лейкоз отмечается очень редко. Эта форма ярко демонстрирует геморрагический синдром, который зачастую является одним из первых симптомов промиелоцитарного лейкоза. У больных промиелоцитарным лейкозом появляются кровоизлияния на местах травм, эпистаксис, маточные кровотечения, кровоизлияния в жизненно важные органы. В развитии геморрагий немаловажную роль играют сами лейкозные клетки, которые содержат большое количество тромбопластина на своей поверхности и в цитоплазматических гранулах. При разрушении лейкозных клеток потенцируется развитие синдрома дессименированного внутрисосудистого свертывания крови из-за высвобождения фактора свёртывания крови III и лизосомальных протеаз вне клетки.
Геморрагический синдром зачастую отсутствует при остром лимфобластном лейкозе.
В 15-20% случаев геморрагический синдром является основным фактором, приводящим к гибели пациентов из-за массивных кровотечений и кровоизлияний, так самая частая причина гибели пациентов с острым лейкозом - апоплексический удар, легочное кровотечение. Это связано с несколькими обстоятельствами. Первое, что ведет к данным последствиям - при острых лейкозах в различных органах и тканях, в том числе в сосудистой стенке, появляются очаги экстрамедуллярного кроветворения. Это говорит о том, что в стенке кровеносного сосуда появляется кроветворная ткань, из-за чего стенка сосуда становится хрупкой, что является базой для геморрагий. Второе, у пациентов появляется тромбоцитопения, данное явление при условии повреждения сосудистой стенки является основанием для длительного кровотечения [7].
Система гемостаза у пациентов с острым лейкозом страдает еще до начала лечения и ее состояние ухудшается на фоне терапии по программе, нарушения имеют разнонаправленный характер.
В первой стадии болезни и после лечения они вызваны активацией внутрисосудистого свертывания крови с умеренной и высокой тромбинемией.
Типы кровоточивости при остром лейкозе - микроциркуляторный и смешанный.
В начале заболевания геморрагический синдром вызван тромбоцитопенией, а в ходе проведения химиотерапии и использованием факторов свертывания крови и становлением синдрома дессименированного внутрисосудистого свертывания [2].
Тяжелая аплазия кроветворения, вызванная лейкозным процессом, является причиной развития бактериальных инфекций в первично-активной фазе заболевания [9]. Поскольку инфекции и тромбогеморрагические осложнения, в том числе зависящие от самого лейкозного процесса, могут повысить летальность, актуальными остаются вопросы дальнейшего изучения патогенеза острых лейкозов и разработки методов ранней диагностики осложнений.
Список литературы:
1) Алексеев Н.А., Воронцов И.М. // Лекозы у детей - Л.: Медицина. - 1988. - С. 248.
2) Рощик A.C., Колесникова О.И., Волоскова Н.И. Роль нарушений системы гемостаза у детей с острым лимфобластным лейкозом. II Проблемы патологии системы гемостаза, Барнаул, 2007, с. 187-190.
3) Румянцева Ю.В., Карачунский А.И. // Оптимизация терапии острого лимфобластного лейкоза у детей в России и Белоруссии: стратегия Москва - Берлин. Вопросы гематологии/онкологии и иммунопатологии в педиатрии. - 2007. - Т.6, №4. - С. 13.
4) Третяк Н.М. Гематологія / Н.М. Третяк – К.: Зовнішня торгівля, 2005. – 240 с.
5) Экспериментальные модели в патологии: учебник/ В.А. Черешнев, Ю.И. Шилов, М.В. Черешнева, Е.И. Самоделкин, Т.В. Гаврилова, Е.Ю. Гусев, И.Л. Гуляева. – Пермь: Перм. гос. ун-т., 2011. – 267 с.
6) Холмогорова О.П., Гуляева И.Л., Асташина Н.Б. Стоматологический статус пациентов с хроническим лейкозом // Международный студенческий научный вестник. – 2017. - № 4-9. – С. 1304-1307.
Острый лимфолейкоз – одна из разновидностей опухолей крови, злокачественное заболевание, при котором нормальная ткань красного костного мозга замещается опухолевой, происходит активное разрастание незрелых предшественников лимфоцитов – лимфобластов.
Клетки-лимфоциты: строение, функции, виды, где и как образуются.
Лимфоциты – клетки иммунной системы, которые отвечают за защиту организма от чужеродных веществ, вирусов, бактерий. Лимфоциты являются разновидностью белых кровяных телец – лейкоцитов.
Виды лимфоцитов:
Каждый лимфоцит, который выходит в кровь, является окончательной стадией деления ряда клеток, находящихся в органах кроветворения. Зрелые лимфоциты больше не могут размножаться и трансформироваться в другие клетки – их развитие завершено.
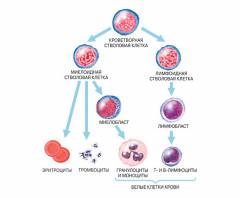
Стадии образования лимфоцитов:
Причины возникновения острых лимфолейкозов

Первоначальной причиной развития заболевания является мутация, в результате которой в красном костном мозге возникает злокачественная лимфобластная клетка. Считается, что она присутствует в организме ребенка еще до рождения. Но для развития лимфолейкоза этого обычно недостаточно.
На организм должны подействовать другие негативные факторы:
- Хромосомные заболевания. Представляют собой нарушения количества и структуры хромосом. Например, дети, страдающие болезнью Дауна, имеют в 40 раз более высокий риск развития лимфолейкоза в возрасте до 4 лет.
- Действие радиации. Ученые обнаружили более высокую распространенность лимфобластных лейкозов среди следующих групп людей:
- работники, обслуживающие оборудование, излучающее радиацию;
- жители Японии, ставшие в свое время жертвами бомбардировок Хиросимы и Нагасаки;
- жители Украины, ставшие жертвами аварии на Чернобыльской АЭС и те, кто на данный момент проживают на территориях с повышенным радиационным фоном;
- больные со злокачественными опухолями, прошедшие курс лучевой терапии;
- дети, матери которых во время беременности проходили рентгеновское исследование (риск увеличивается незначительно, но повышается с каждой новой процедурой).
- Канцерогены. Существует большое количество токсичных веществ, попадание которых в организм повышает риск развития любых опухолей.
- Инфекции. На данный момент неизвестно, какие вирусы или бактерии могут провоцировать развитие лимфобластных лейкозов. Некоторые ученые считают, что играет роль не сама инфекция, а неправильный ответ на неё со стороны иммунной системы.
Проявления острого лимфолейкоза
Патологические изменения в организме при остром лимфобластном лейкозе, с которыми связаны все симптомы:
- Наличие опухолевой ткани. Фактически в красном костном мозге растет злокачественная опухоль.
- Нарушение кроветворения. В лимфоидных органах разрастается клон опухолевых клеток, и они вытесняют нормальную ткань. В итоге резко падает производство других видов лейкоцитов, эритроцитов, тромбоцитов.

Симптомы острого лимфолейкоза:
- Слабость, повышенная утомляемость, недомогание.
- Снижение аппетита.
- Повышение температуры тела без видимой причины.
- Бледность. Все вышеперечисленные симптомы возникают из-за анемии (уменьшение количества красных кровяных телец, - эритроцитов), интоксикации.
- Боли в руках, ногах, позвоночнике. Возникают из-за разрастания опухолевой ткани в красном костном мозге.
- Увеличение лимфатических узлов. Их можно прощупать под кожей, а иногда они хорошо заметны во время осмотра.
- Повышенная кровоточивость. Возникают кровоизлияния под кожей, во внутренних органах. После порезов кровь останавливается медленнее. Это происходит из-за снижения в крови количества тромбоцитов, которые отвечают за свертывание крови.
- Признаки поражения головного мозга: головные боли, тошнота и рвота, повышенная раздражительность. При остром лимфобластном лейкозе возникают очаги кроветворения вне красного костного мозга – они могут располагаться в нервной системе.
Диагностика острого лимфобластного лейкоза

Как правило, впервые подозрение на острый лимфолейкоз возникает у терапевта, когда обнаруживаются соответствующие патологические изменения в общем анализе крови. После этого пациента обычно направляют в гематологическую клинику для дальнейшего обследования и установления точного диагноза.
Исследования, которые назначаются при подозрении на острый лимфолейкоз:
У 10% больных с острым лимфолейкозом картина крови нормальна – у них часто не удается заподозрить заболевание сразу.
У 90% больных выявляются патологические изменения:
- Резкое повышение количества лейкоцитов.
- Изменение соотношения разных видов лейкоцитов: число лимфоцитов резко возрастает, а других видов – уменьшается. Обнаруживаются молодые, незрелые лимфоциты, которых в норме не должно быть.
- Снижение числа эритроцитов и гемоглобина – анемия.
- Снижение числа тромбоцитов.
- Повышение скорости оседания эритроцитов.

Исследования красного костного мозга:
- Миелограмма: подсчет количества разных типов клеток под микроскопом. Помогает обнаружить злокачественные бластные клетки.
- Цитохимические реакции. Специальные химические реакции, которые помогают различить бластные клетки, характерные для лимфобластного или нелимфобластного лейкоза.
- Иммунофенотипирование. Специальные иммунологические реакции, которые помогают установить тип бластных клеток в опухоли.
- Цитогенетическое исследование. Помогает обнаружить поломки в хромосомах, которые могли стать причиной развития заболевания.
- Полимеразная цепная реакция (ПЦР). Помогает точно установить мутации, которые могли привести к возникновению лейкоза.

Лечение острого лимфолейкоза
Химиопрепараты представляют собой лекарственные средства, которые тормозят рост опухоли и уничтожают опухолевые клетки. Препараты и их дозировки подбирают строго индивидуально, в зависимости от некоторых факторов:
- Вид лимфолейкоза, особенности опухолевых клеток.
- Общее состояние организма больного. Оценивается по специальным формулам:
- Индекс Карновского. Может быть равен от 1 до 100%:
- 100%-80% - физическая активность нормальная, больному не нужен специальный уход;
- 70%-50% - активность ограничена, но больной может обслуживать себя сам;
- 40%-10% - больной нуждается в постоянном уходе или должен быть госпитализирован в стационар.
- Шкала ECOG:
- 0 баллов – активность больного не снижена, соответствует здоровому человеку;
- 1 балл – больной может выполнять сидячую и легкую работу, но не способен на тяжелый труд;
- 2 балла – больной не способен выполнять даже легкую работу, но может самостоятельно себя обслуживать;
- 3 балла – больной проводит половину времени бодрствования в кровати или в кресле, может себя обслуживать лишь частично;
- 4 балла – инвалид, который прикован к креслу или к кровати.
- Индекс Карновского. Может быть равен от 1 до 100%:
- Индекс коморбидности – специальный показатель, который разработан для оценки прогноза у больных, учитывает возраст пациента и наличие сопутствующих заболеваний.
- Личное согласие больного на терапию теми или иными препаратами.
- Радикальная – направлена на достижение стойкого улучшения до полного выздоровления.
- Паллиативная – проводится обычно у пожилых пациентов для облегчения состояния и продления жизни.
Основные химиопрепараты, которые используются для лечения острого лимфолейкоза (строго по назначению врача):
- Цитарабин;
- Даунорабицин (Идарубицин, Доксарубицин);
- Митоксантрон;
- Этопозид;
- Амсакрин;
- 5-азацитидин;
- Флюдарабин;
- Винкристин;
- Циклофосфан;
- Метотрексат;
- L-аспарагиназа.
Химиопрепараты вводят внутривенно и в спинномозговую жидкость (это нужно для профилактики или лечения поражений головного мозга).
После того как отмечается стойкая положительная динамика, химиопрепараты продолжают вводить для закрепления эффекта и предотвращения рецидива.
Сопроводительное лечение дополняет химиотерапию, помогает бороться с симптомами, улучшить состояние больного, восстановить жизненно важные функции.
Трансплантация костного мозга может быть назначена больным с неблагоприятным прогнозом и тем, у кого произошел рецидив.
Во время подготовки к трансплантации проводят обследование больного, подбирают подходящего донора.
Красный костный мозг получают от донора под общим наркозом. Делают несколько пункций крыла подвздошной кости, во время которых при помощи шприца набирают костномозговую ткань.
Больному красный костный мозг вводят внутривенно. Перед этим проводят курс химиотерапии, во время которого стараются максимально уничтожить злокачественные клетки.
После введения трансплантата должно пройти некоторое время для того, чтобы клетки донора осели в красном костном мозге больного и прижились там. В это время у пациента сильно ослаблен иммунитет, имеется повышенный риск развития инфекции, кровотечения. Врач должен постоянно контролировать состояние больного.
Течение острого лимфолейкоза. Прогноз.
Острый лимфолейкоз обычно имеет более благоприятный прогноз по сравнению с другими видами острых лейкозов. В зависимости от вида и тяжести течения заболевания, 40%-80% больных выживают в течение 5 лет. Если во время обследования при этом не обнаруживаются патологические изменения, то можно говорить о выздоровлении.
У детей прогноз более благоприятный.
Стадии острого лимфолейкоза:
- Первая атака. Так условно называют стадию, во время которой пациент впервые обратился к врачу, были обнаружены изменения в анализах крови, проведено исследование и впервые установлен диагноз.
- Ремиссия. Улучшение состояния и положительная динамика анализов в ходе лечения. Если ремиссия продолжается более 5 лет – диагностируется выздоровление.
- Рецидив – повторное возникновение симптомов лейкоза и изменений в анализах после ремиссии.
- Резистентность. Состояние, когда проведено два курса химиотерапии, но положительных сдвигов нет.
- Ранняя смертность. Наиболее неблагоприятный вариант течения острого лимфобластного лейкоза, когда больной погибает во время первого или второго курса химиотерапии.
- Количество лейкоцитов в крови. Чем оно выше, тем хуже прогноз. Если их более 100*10 9 /л, то прогноз крайне неблагоприятен.
- Возраст больного. Дети в возрасте 2-6 лет имеют самые высокие шансы на выздоровление. В возрасте 55-60 лет шансы самые низкие.
- Содержание лактатдегидрогеназы (ЛДГ) в крови. Чем оно выше, тем хуже прогноз. При показателях более 1000 ЕД/л прогноз крайне неблагоприятен.
Лейкозы (лейкемии, гемобластозы) относятся к одной из самых тяжелых категорий заболеваний, причем значимость этого вида патологии постоянно нарастает.
Несмотря на значительный прогресс, достигнутый за последние десятилетия в области разработки различных методов лечения лейкозов, смертность при данных заболеваниях по-прежнему остается высокой.
Характерно увеличение частоты возникновения лейкозов, что в определенной степени можно объяснить ухудшением экологической обстановки в экономически развитых странах мира. В частности, в связи с ростом промышленного производства концентрация канцерогенных (лейкемогенных) химических веществ в окружающей среде стала значительно выше, чем раньше.
Также претерпевает изменения и радиационный фон Земли. Следует отметить, что лейкемии — злокачественные новообразования, которые возникают у значительного количества детей и лиц молодого трудоспособного возраста и представляют собой, таким образом, особенно острую социальную проблему.
Определение понятия и классификация
В настоящее время принято следующее определение этого заболевания.
Лейкоз — это системное заболевание крови, характеризующееся бес контрольной пролиферацией и омоложением кроветворных элементов с нарушением их созревания и метаплазией кроветворной ткани.
В данном определении необходимо выделить несколько важных положений:
• будучи системными заболеваниями крови, лейкозы поражают, как правило, всю кроветворную систему, включая эритропоэтический, лейкопоэтический и тромбопоэтический ростки костного мозга;
• в основе лейкозов лежит бесконтрольный рост и нарушение диф-ференцировки (созревания) кроветворных клеток, что, как известно, наблюдается при злокачественных опухолях;
• при лейкемиях развивается метаплазия кроветворной ткани, при которой один из кроветворных ростков начинает развиваться в нетипичной для него ткани, например: миелоидные клетки появляются в лимфоидных органах, лимфоидные клетки — в костном мозге. Существует несколько классификаций лейкозов, каждая из которых основана на соответствующих критериях, определяющих особенности заболевания.
I. По течению процесса:
В настоящее время при качественной терапии острые лейкозы нередко протекают более благоприятно, чем хронические. Более того, при агрессивной химиотерапии острого лимфолейкоза у детей в 70 % случаев наступает полное выздоровление, а в 90 % — стойкая ремиссия.
II. По источнику образования опухолевого клона лейкемии:
III. По количеству лейкоцитов в периферической крови пациента:
• лейкемическая (количество лейкоцитов больше 50 тыс./мкл крови);
• сублейкемическая (от 10 до 50 тыс./мкл крови);
• алейкемическая (количество лейкоцитов находится в границах нормы);
• лейкопеническая (менее 4 тыс./1 мкл крови).
Отличия острых и хронических лейкозов
Можно выделить несколько признаков, выявляемых по анализу периферической крови, по которым отличаются между собой острые к хронические формы лейкозов:
1. Для острых лейкозов характерен разрыв между недифференцированными и зрелыми клетками белой крови, именуемый, hiatus leucemicus (лейкемическое зияние). Так, при остром миелолейкозе одна (или более) промежуточная форма отсутствует (например, промиелоциты или миелоциты). При хроническом миелолейкозе в периферической крови находят клеточные элементы, соответствующие всем стадиям созревания гранулоцитов: миелобласты — промиелоциты — миелоциты — метамиелоциты — зрелые клетки (нейтрофилы, базофилы, эозинофилы). Аналогичное отличие будет характерно для хронического и острого лимфолейкоза. При остром лимфолейкозе отсутствуют пролимфоциты (hiatus leucemicus). При хроническом лимфолейкозе в периферической крови присутствуют все клетки лимфоидного ряда: лимфобласты — пролимфоциты — лимфоциты.
2. При хроническом лейкозе наблюдается более глубокая анемия по сравнению с острым.
3. Для острого лейкоза чаще всего характерен менее выраженный лейкоцитоз, нежели для хронического.
4. При острых лейкозах уже в начале заболевания в крови обнаруживаются в значительном количестве властные (незрелые, низкодифференцированные) клетки. При хронических лейкозах подобная картина крови развивается лишь в терминальной стадии (так называемый властный криз) и то не всегда. Как правило, при хроническом лейкозе выявляется менее 5 % властных клеток в периферической крови, а при остром, напротив, больше 5 %.
Этиология и патогенез
Как и в случае с другими злокачественными опухолями, говорить о непосредственных причинах развития лейкозов довольно трудно. Вместе с тем существует ряд факторов риска, для которых установлена определенная связь с возникновением заболевания. Их можно объединить в несколько групп:
1. Физические факторы. Прежде всего, к ним относится ионизирующее излучение. У жителей японских городов Хиросимы и Нагасаки, выживших после атомной бомбардировки 1945 г., частота возникновения лейкемии была существенно выше, чем в других городах Японии. Также роль облучения в развитии лейкозов была доказана в эксперименте на животных.
2. Химические вещества. Было установлено, что в ряде случаев возникновение лейкозов связано с воздействием на организм тех же веществ, которые могут играть роль в развитии других злокачественных новообразований: метилхолантрен, бензпирен, нитраты, пестициды, ароматические углеводороды, а также некоторые лекарственные препараты (левомицетин, цитостатики и др.).
3. Биологические факторы. Пациенты, страдающие некоторыми формами лейкозов, являются носителями определенных вирусов. Так, например, при лимфоме Беркитта практически во всех случаях у больных обнаруживается вирус Эпштейна—Барр, являющийся возбудителем инфекционного мононуклеоза. Последний представляет собой инфекционное заболевание, как правило не имеющее при обычном течении серьезных последствий для организма. Также известно, что такое заболевание, как Т-клеточная лейкемия — лимфома взрослых, — вызывается HTLV- в ирусом (от англ, human T-lymphocyte virus), относящимся к семейству ретровирусов.
4. Генетические факторы. Ряд форм лейкозов имеет наследственную предрасположенность, что подтверждается случаями аналогичных заболеваний у родственников.
Говоря о патогенезе опухолей кроветворной системы, следует прежде всего отметить, что роль перечисленных выше факторов риска удается установить лишь у незначительного числа пациентов. В остальных случаях заболевание возникает спонтанно, т. е. без четко установленной связи с причинным фактором. При этом непосредственный механизм, приводящий к появлению лейкозной клетки, известен — это мутация.
Последняя, как правило, возникает в геноме полипотентной клетки кроветворной системы, приобретающей в результате этого опухолевые свойства, а именно способность к бесконтрольному делению и нарушение процесса дифференцировки (созревания). Все опухолевые клетки являются моно-клональными, т. е. продуктами деления одной злокачественной клетки.
Для некоторых форм лейкемии основным механизмом появления опухолевых клеток служит хромосомная перестройка — транслокация, т. е. перенос части одной хромосомы на другую. Так происходит, в частности, при хроническом миелолейкозе. При этом заболевании в гранулоци-тах обнаруживается так называемая филадельфийская хромосома (Ph-хромосома) — результат переноса части хромосомы с 22-й пары на 9-ю.
На определенной стадии развития лейкоза в клоне лейкозных клеток возможно возникновение новых мутаций, в результате чего появляются опухолевые клетки с более злокачественными свойствами (менее зрелые клетки), которые постепенно вытесняют старые клетки (с менее злокачественными свойствами). Таким образом, внутри старого клона появляется новый, более агрессивный клон. На этой стадии опухоль становится поликлональной. Клинически опухолевая прогрессия проявляется в виде так называемого властного криза, когда на поздней стадии хронического лейкоза в крови начинают преобладать бластные клетки. Хронический лейкоз приобретает черты острого.
Особенности кроветворения при лейкозах
1. Нарушение процесса созревания кроветворных клеток (анаплазия). Резкое увеличение доли недифференцированных клеток в костном мозге. Появление незрелых (в том числе бластных) клеток в периферической крови.
2. При многих формах лейкемии развиваются анемия и тромбоци-топения на поздних стадиях заболевания.
3. Появление так называемых экстрамедуллярных очагов кроветворения, когда клетки крови начинают появляться не в костном мозге, а в других органах и тканях (например, в селезенке или в стенке кровеносных сосудов.
Основные причины смерти при лейкозах
1. Тяжелая анемия. В большинстве случаев при хронических лейкозах развивается глубокая анемия, которая может стать причиной смерти.
2. Геморрагический синдром. При многих формах лейкозов отмечается тромбоцитопения, в результате чего даже при незначительном повреждении какого-либо кровеносного сосуда возникают тяжелые кровотечения или кровоизлияния (например, желудочно-кишечное кровотечение или кровоизлияние в головной мозг). Геморрагическим осложнениям лейкозов также способствует появление упомянутых выше экстрамедуллярных очагов кроветворения в стенке кровеносных сосудов, в результате чего они становятся особенно хрупкими и легко подвергаются сквозному разрыву.
3. Вторичные инфекции. При лейкемиях количество лейкоцитов в периферической крови может достигать очень высокого уровня. Однако большая часть этих клеток не созревает до своих конечных форм. Такие незрелые клетки не в состоянии выполнять свою защитную функцию, что проявляется в виде резко повышенной восприимчивости организма к любым инфекциям.
4. Тромбоэмболические осложнения. При некоторых формах лейкозов, сопровождающихся тромбоцитемией, полицитемией и др., значительно увеличивается гематокрит и количество тромбоцитов в единице объема крови, что на фоне даже незначительных изменений в стенке артериальных сосудов приводит к появлению тромбов, их отрыву и переносу с током крови в различные органы.
5. Кахексия. На поздних стадиях развития лейкемии нередко развивается кахексия, т. е. крайняя степень истощения. Вместе с тем как таковая она довольно редко становится непосредственной причиной смерти, поскольку чаще пациенты умирают раньше от причин, указанных в предыдущих пунктах.
Читайте также:

