Криодеструкция шейки матки при кистах шейки матки

Криохирургические манипуляции на шейке матки проводятся во многих как государственных, так и частных медицинских центрах пациенткам любого возраста. Одной из самых частых причин, приводящих к необходимости криодеструкции шейки матки, считается эрозия, которая довольно распространена у молодых женщин, как имеющих детей, так и еще не родивших.
Криодеструкция считается современным способом лечения, она малотравматична, длится не более четверти часа и не требует нахождения в стационаре. Суть методики состоит в воздействии на шейку матки холодом (до -150 градусов), который разрушает патологически измененные ткани. Для определения границ участка поражения на поверхность шейки наносится специальный препарат, точность деструкции достигается локальным действием криозонда.
Сильное охлаждение тканей вызывает нарушение в них кровоснабжения, ишемию и некроз, в результате которого эрозированная поверхность замещается сначала струпом, а затем — новообразованным поверхностным эпителием. Полная регенерация завершается к концу второго месяца после процедуры.

Чаще всего криодеструкцию шейки матки проводят без обезболивания, однако чувство жжения и даже небольшая болезненность могут вызвать сильный дискомфорт, поэтому сегодня многие клиники предлагают провести процедуру под местной анестезией или даже внутривенным кратковременным наркозом. Выбор метода обезболивания остается за лечащим врачом, который оценивает общее состояние и субъективные пожелания пациентки, а также тяжесть патологии.
Когда показана и почему бывает запрещена криодеструкция шейки матки?
Поводом к криодеструкции шейки матки могут стать самые разные патологические изменения органа:
- Разрастания грануляционной ткани после операции удаления матки, повреждений органа во время родов или внутриматочных манипуляций;
- Дисплазия поверхностного эпителия малой степени;
- Наличие полипа в шеечном канале;
- Лейкоплакия шейки и крауроз наружных половых органов;
- Наличие кондилом;
- Папилломы;
- Крупные наботовы кисты шейки матки;
- Хроническое воспаление;
- Псевдоэрозия (цервикальная эктопия);
- Выворот слизистой шеечного канала после родов (эктропион);
- Истинная эрозия шейки матки.

Таким образом, практически любое очаговое доброкачественное изменение шейки матки может быть подвергнуто холодовой деструкции.
Прежде чем назначить криодеструкцию, акушер-гинеколог оценит наличие возможных противопоказаний, коими могут стать:
- Острые воспалительные процессы в половых путях;
- Умеренная и тяжелая степень дисплазии;
- Диагностированные инфекции, передаваемые половым путем;
- Миома матки и эндометриоз, при которых необходима операция;
- Новообразования яичников;
- Острые общие инфекции;
- Рубцовые изменения шейки матки;
- Тяжелые заболевания внутренних органов (печени, легких, сердца);
- Патология свертываемости крови;
- Менструация;
- Подозрение или доказанная злокачественная опухоль женских половых органов;
- Беременность и кормление грудью;
- Слишком большая площадь поражения шейки.
При наличии препятствий к криодеструкции женщине может быть назначено предварительное лечение в виде противовоспалительных средств, антибактериальных и противовирусных препаратов. При общей инфекции (ОРВИ, например) операцию откладывают до полного выздоровления.
Преимущества криодеструкции и подготовка к ней
Помимо криодеструкции, есть и другие способы местного лечения патологии шейки матки, однако холодовое воздействие имеет ряд преимуществ:

- Процедура малоинвазивна, не сопровождается повреждением здоровых тканей и считается одной из самых щадящих хирургических манипуляций на шейке;
- Охлаждение не сопровождается кровоточивостью благодаря спазму и быстрому тромбированию сосудов под влиянием низких температур;
- Не характерно образование рубцов с сужением цервикального канала;
- Отсутствие влияния на гормональный фон, возможность забеременеть и родить здорового ребенка в будущем;
- Безболезненность за счет действия холода на нервные окончания;
- Безопасность применения у нерожавших пациенток;
- Сохранение трудоспособности;
- Возможность амбулаторного лечения;
- Малая вероятность осложнений;
- Низкая стоимость и широкая доступность методики.
Недостатком криохирургии шейки матки считают довольно продолжительный период восстановления эпителия, на протяжении которого женщине придется придерживаться некоторых ограничений. Кроме того, зачастую гинекологу сложно определить, на какую глубину происходит воздействие холода, из-за чего очаг поражения может быть удален не полностью, что потребует повторного сеанса лечения.
Криодеструкция не предполагает госпитализации и малотравматична, однако перед процедурой женщине предстоит пройти тщательное обследование для исключения противопоказаний. Назначаются общеклинические анализы крови и мочи, электрокардиография, исследования на ВИЧ, сифилис, гепатиты, определение свертываемости крови. При себе необходимо будет иметь результат флюорографического обследования.
Специфическая подготовка к деструкции шейки матки холодом включает:
- Осмотр в гинекологическом кресле;
- Забор материала из половых путей для определения микрофлоры и возможных возбудителей инфекции;
- Цитологическое исследование;
- Кольпоскопию.
За две недели до процедуры отменяются кроверазжижающие препараты. Следует ограничить половую активность, исключив половые контакты за двое суток до деструкции. Перед манипуляцией следует провести тщательную гигиену половых органов и переодеться в чистое белье из натуральных тканей. Процедуру назначают в первой половине менструального цикла, лучше всего — на 7-10 день.
Технические особенности процедуры
Криодеструкция эрозии шейки матки и других ее изменений считается технически простой процедурой. Для ее проведения необходимо наличие специального криозонда и емкости с замораживающим веществом (жидкий азот, углекислота). Когда сжиженный газ выходит наружу, он становится очень холодным, обеспечивая глубокую заморозку тканей, жидкость внутри клеток которых превращается в кристаллы.
Криодеструкция вызывает омертвение тканей из патологического очага. Уже спустя полчаса нарастают ишемические и некротические изменения, спазмируются и тромбируются сосуды, становится выраженным отек. Спровоцированное действием низких температур местное воспаление усиливается и достигает максимума к концу первой недели, что сопровождается обильными водянистыми выделениями. Спустя примерно три недели воспаление утихает, и на месте раны формируется струп (корочка), после отторжения которого дефект заместится нормальным поверхностным эпителием.
Для криодеструкции шейки матки пациентку располагают в гинекологическом кресле. Во время манипуляции она находится в сознании, а для уменьшения дискомфорта могут применяться противовоспалительные препараты и анальгетики.

Половые пути обеззараживаются, в них помещается гинекологическое зеркало, затем шейка матки обрабатывается раствором Люголя, чтобы лучше видеть границы патологического очага. Криозонд, введенный во влагалище, прижимается к очагу эрозии на протяжении 2-3 минут, затем следует период размораживания длительностью около 5 минут. При необходимости повторяют замораживание. Удалять сразу же зонд от замороженных участков нельзя, он должен сам отделиться, потому что без оттаивания он способен оторвать фрагмент ткани. По завершении криодеструкции шейки матки женщина может воспользоваться гигиенической прокладкой и покинуть клинику.
Восстановительный период и последствия
Криодеструкция обычно переносится хорошо, однако некоторые меры предосторожности придется соблюдать до полного восстановления эпителия. Большинство женщин отмечают появление довольно обильных водянистых выделений, которые продолжаются 2-3 недели. Спустя несколько часов после процедуры шейка становится резко отечной, красной, затем появляются пузыри, заполненные прозрачным или кровянистым содержимым. Через два месяца орган покроется новым эпителием, а окончательное завершение регенерации произойдет спустя полгода.
Ограничения после криодеструкции шейки матки включают:
- Запрет на подъем тяжестей более 5 кг и физические нагрузки — на протяжении первого месяца;
- Исключение половых контактов минимум на месяц, возобновление половой жизни только после осмотра гинекологом;
- Горячая ванна, бассейн и открытые водоемы под запретом до полного заживления из-за риска инфицирования;
- Влагалищные тампоны, спринцевания нельзя применять до двух месяцев;
- Питание с исключением алкогольных напитков, жареных и острых блюд, которые могут усилить воспаление.
Для ускорения регенерации и профилактики инфекционно-воспалительных процессов врач может назначить антибактериальные препараты, местно — свечи. Пренебрежение рекомендациями специалистов может повлечь кровотечение, инфицирование, замедление регенерации, из-за чего могут назначить повторную криодеструкцию.

Осложнения и неблагоприятные последствия криодеструкции шейки матки считаются редкостью. Они могут быть связаны не только с техническими погрешностями при проведении процедуры, но и с пренебрежением женщиной рекомендациями врача. Самыми распространенными после криодеструкции считаются жалобы на дискомфорт и болезненность в нижней части живота на протяжении первых 1-2 дней, которые связаны с напряжением мышц, а также на обильные водянистые выделения.
Возможными последствиями также считают криотравму стенок половых путей, которая возникает при неосторожных манипуляциях зонда во влагалище, сужение зева шейки, воспаление и инфицирование при несоблюдении правил гигиены, половых контактах.
Появившиеся признаки кровотечения — повод обращаться к врачу, так как сама по себе процедура бескровна и способствует тромбированию сосудов шейки матки. Кровотечение может возникнуть при тяжелой физической нагрузке, половом акте, при этом его нужно будет дифференцировать с преждевременно наступившей менструацией.
К специалисту следует обращаться, если:
- Боли в животе продолжаются более двух суток;
- Водянистые выделения не прекращаются через месяц;
- Выделения имеют неприятный запах, стали мутными, желтого или зеленого цвета.
При воспалении врач назначит противовоспалительные средства, антибиотики, при кровотечении — уточнит его причину и попытается ее устранить. В редких случаях приходится прибегать к повторной криодеструкции.
Процедура производится при помощи специального медицинского оборудования — криодеструктора.

Особенности проведения криодеструкции
Аппарат для обработки тканей жидким азотом оснащен манипулятором с наконечником, через который подается сильно охлажденных газ, в результате воздействия измененные ткани матки охлаждаются до экстремально низкой температуры — от -180 до -195 градусов по Цельсию. Для процедуры используются газы с низкой температурой кипения — жидкий азот, закись азота, углекислый газ. В емкости криодеструктора вещество содержится в сжиженном виде, при поступлении в манипулятор оно переходит в газообразное состояние и через наконечник поступает непосредственно к патологически измененным тканям.
Криодеструкция шейки матки — это малоинвазивная хирургическая операция по устранению патологически измененных тканей шейки матки путем воздействия низких температур.
В результате воздействия крайне низкой температуры происходит замораживание определенного участка шейки матки, здоровые ткани при этом находятся в состоянии гипотермии (охлажденном, но не замороженном). Экстремальное переохлаждение приводит к процессу образования зоны крионекроза тканей. При этом здоровые ткани лишь охлаждаются, но не подвергаются негативному воздействию.
В зоне крионекроза происходит тромбоз сосудов, который приводит к нарушению кровообращения в области воздействия. В результате прекращения доступа кислорода начинается процесс отмирания измененных тканей. Продолжительность крионекроза и полное разрушение новообразования длится около 2-3 месяцев, по истечении этого периода омертвевшие ткани полностью выводятся.
Показания для криодеструкции матки
Криодеструкция проводится при различных патологиях матки и шейки матки. Показаниями к назначению криодеструкции матки будут такие патологии женской репродуктивной системы:
- Эрозии шейки матки;
- Начальная стадия дисплазии шейки матки;
- Кондиломы и папилломы в области влагалища и вульвы;
- Ретиционные (истинные) кисты шейки матки;
- Хронический затяжной цервицит влагалищного сегмента шейки матки;
- Эктопия и эктропион шейки матки.
Наиболее часто применяют криодеструкцию при эрозии шейки матки, поскольку эта патология относится к категории часто встречающихся женских заболеваний. Согласно данным медицинской статистики, с проявлением эрозии сталкиваются порядка 70% женщин. Причиной эрозии шейки матки могут быть различные факторы — нагрузки во время беременности, повреждение в процессе родов, эндокринные нарушения, лишний вес.
Подготовка к процедуре криодеструкции
Криодеструкция шейки матки относится к малоинвазивным воздействиям и не требует особенных подготовительных мероприятий. Перед назначением процедуры женщина должна пройти ряд общих лабораторных исследований и анализ мазка слизистой оболочки шейки матки на микрофлору и инфекции. Цель такого обследования заключается в исключении наличия патологических и воспалительных процессов в организме на момент проведения манипуляции.
После гинекологического осмотра, сбора анамнеза и проведения стандартных анализов, в зависимости от результатов обследования и установленного диагноза, лечащий врач может назначить некоторые дополнительные исследования. К ним относится биопсия (взятие соскобов или кусочков измененных тканей шейки матки) для проведения гистологического анализа. Такое исследование проводится при подозрении на онкологическое заболевание. В некоторых случаях женщине рекомендуют сделать тест или УЗИ матки, чтобы исключить беременность.
В течение нескольких дней перед проведением процедуры женщине рекомендован полный половой покой. Непосредственно в день операции, за 2 часа до ее начала пациентка должна принять противовоспалительный препарат, который подбирает по показаниям лечащий врач.
Методика проведения криодеструкции
Криодеструкция проводится в амбулаторных условиях, возможно в процедурном кабинете женской консультации, оснащенном гинекологическим креслом. Пациентке назначают дату процедуры, ориентируясь на менструальный цикл. Как правило, она выполняется на 7-10 день цикла после полного окончания менструальных выделений.
Зону воздействия обрабатывают антисептиком и раствором, который окрашивает эрозию. Это делается для того, чтобы хирург мог четко видеть края патологически измененных тканей. Как правило, во время операции анестезия не используется ввиду того, что область воздействия криодеструктора не обладает высокой чувствительностью. Во время операции женщина может ощущать легкое жжение или покалывание.
Манипулятор (криозонд) вводится во влагалище женщине на глубину, достаточную для прямого воздействия на эрозию. После введения манипулятора на наконечник подается охлажденный азот (хладагент), воздействие на такни длится около 3-5 минут. По окончанию воздействие специалист отключает подачу хладагента, после чего зонд выводится. Вся процедура занимает около 15-20 минут.
Послеоперационный период криодеструкции
Пациентку предупреждают заранее о том, что в течение некоторого времени (от 2 до 4 недель) после манипуляции из влагалища будут наблюдаться обильные водянистые выделения. До полного заживления, то есть в течение 2-3 месяцев, женщине необходимо отказаться от использования тампонов. В течение первых двух суток после операции возможны некоторые побочные эффекты — слабость, головокружение, боли в нижней части живота.
Хотя в стационарном наблюдении за пациенткой нет необходимости, ей рекомендуют постельный режим и исключение физических нагрузок в период реабилитации. Сексуальные контакты категорически запрещены до полного восстановления тканей шейки матки (до 2 месяцев).
Преимущества криодеструкции матки
Криодеструкция обладает рядом несомненных преимуществ:
- Это безболезненная манипуляция с минимальным повреждением тканей;
- Не требует сложной и длительной подготовки;
- Доступная по цене;
- Проводится в амбулаторных условиях;
- Не имеет побочных эффектов и осложнений.
Прижигание жидким азотом эрозии в отличие от других методов может быть назначено даже нерожавшим женщинам. Это объясняется тем, что после процедуры и полного восстановления тканей шейки матки не образуется рубцов. Шейка матки не теряет своей эластичности, поэтому в процессе родовой деятельности отсутствует риск образования трещин и разрывов на месте воздействия.
Противопоказания криодеструкции
Данный вид лечения эрозии не применяется при наличии у пациентки воспалительных заболеваний половой системы в любой форме, поскольку воздействие крайне низкими температурами может спровоцировать обострение патологического процесса. Противопоказаниями также считаются инфекции мочеполовой системы, значительная деформация шейки матки, множественные кистозные образования с измененными железами в непосредственной близости к зоне обработки.

Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
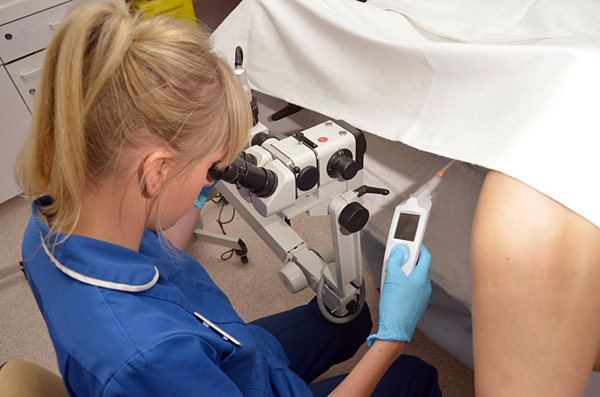
Киста шейки матки – это доброкачественное полостное образование, заполненное жидкостью. Формируется на фоне хронического воспалительного процесса или эндометриоза. Некоторые образования могут спонтанно регрессировать. Выявляется при гинекологическом осмотре, во время кольпоскопии и УЗИ.
Цервикальная киста хорошо поддается консервативной терапии. В ряде случаев показано деструктивное лечение – прижигание очага лазером, радиоволнами или электрическим током. Хирургическое удаление кисты на шейке матки проводится при обширном поражении органа. Выбор метода лечения определяется после полного обследования женщины.
Можно ли вылечить цервикальную кисту без операции
Лечение без операции возможно при соблюдении ряда условий:
- Киста не сопровождается выраженной симптоматикой, требующей срочного решения проблемы,
- Нет препятствий для зачатия и вынашивания ребенка,
- Нет иной патологии, требующей хирургического лечения.

Если наличие кисты шейки матки не сопровождается осложнениями, то применяется наблюдательная тактика.
Консервативная терапия включает прием препаратов:
- Гормональные средства. Назначаются при эндометриозе. Приводят к регрессу очага,
- Антибактериальные, противогрибковые и противовирусные средства. Назначаются при ретенционных кистах на фоне хронического цервицита,
- Средства для восстановления микрофлоры половых путей,
- Иные симптоматические препараты по показаниям.
Отсутствие эффекта от консервативной терапии – повод для деструктивного и хирургического лечения.
Когда кисту шейки матки нужно удалять: показания и противопоказания
Показания для удаления цервикальной кисты:
- Один или несколько очагов величиной более 5 мм,
- Сочетание кисты с эрозией или полипом шейки матки,
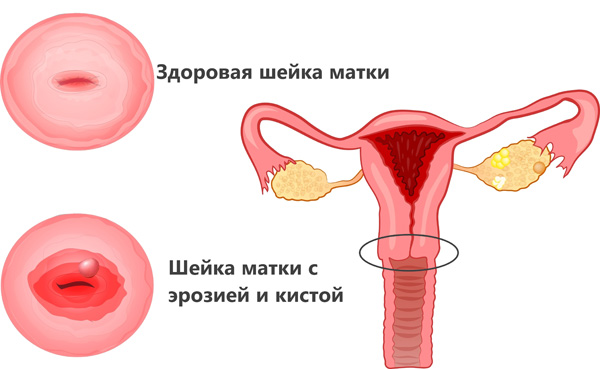
Во избежание осложнений при сочетании кисты шейки матки с эрозией женщине будет предложено удаление новообразования.
- В плане диагностики подозрительных образований на шейке матки (тяжелой дисплазии и рака). Кисты мешают полноценному обследованию,
- Планирование беременности. Если киста может помешать зачатию и вынашиванию плода, ее нужно удалить.
- Менструация. Процедура проводится только после завершения ежемесячных выделений,
- Острый воспалительный процесс в половых путях. Лечение возможно только после санации влагалища,
- Беременность. Лечение откладывается до рождения ребенка,
- Период лактации. Рекомендуется завершить грудное вскармливание до начала терапии. При наличии показаний операция проводится и во время лактации,
- Обострение хронической патологии. Хирургическое лечение проводится в период ремиссии,
- Рак шейки матки. Объем операции расширяется вплоть до удаления матки.
Показания и противопоказания к лечению кисты определяются врачом после полного обследования пациентки.
Отказ от лечения и связанные с этим опасные последствия
Нужно ли удалять кисты на шейке матки? Да, если есть показания. Без лечения цервикальная киста ведет к развитию осложнений:
- Деформация цервикального канала. Крупные единичные и множественные кисты меняют структуру органа,
Если вовремя не начать лечение кистозных образований, то это может привести к деформации цервикального канала.
- Сужение канала шейки матки. Образования, расположенные внутри цервикального канала и близко к маточному зеву, уменьшают его просвет.
Все эти состояния препятствуют зачатию и вынашиванию ребенка. Затрудняется движение сперматозоидов по цервикальному каналу, снижается вероятность наступления беременности. При гестации растет риск развития истмико-цервикальной недостаточности. Это состояние приводит к раскрытию шейки матки раньше срока, грозит выкидышем и преждевременными родами.
Потенциальным источником инфекции становится особая группа новообразований – наботовы кисты. Они являются резервуаром для патогенных микроорганизмов. Вялотекущее воспаление шейки матки грозит перейти в полость органа, помещать имплантации и вынашиванию плода. Возрастает риск внутриутробного заражения ребенка, самопроизвольного прерывания беременности.
Своевременная терапия позволяет избежать развития осложнений и сохранить репродуктивное здоровье.
Подготовка к операции
Удаление цервикальной кисты проводится на 5-7-й день менструального цикла, но не ранее, чем закончатся месячные. В менопаузу процедура выполняется в любой удобный день.
- Осмотр гинеколога,
- Общеклиническое обследование. Анализы крови и мочи позволяют оценить общее состояние женщины и выявить противопоказания. При подозрении на беременность нужно сдать кровь на определение ХГЧ,
- Тесты на инфекции. Выявляются воспалительные процессы во влагалище и на шейке матки. Проводится обследование на ВИЧ, сифилис и вирусные гепатиты,
- Специальные обследования для оценки состояния шейки матки: мазок на онкоцитологию, кольпоскопия с биопсией,
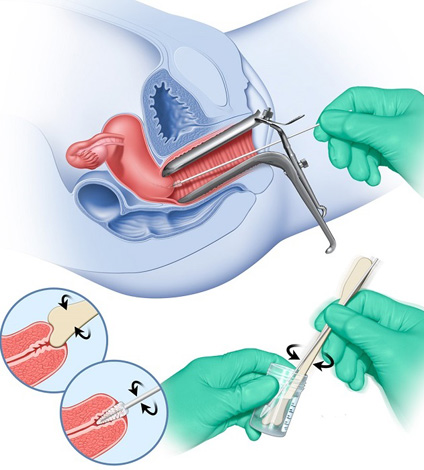
При подготовке к операции необходимо сдать мазок на онкоцитологию.
- ЭКГ и осмотр терапевта,
- УЗИ органов таза и шейки матки.
После обследования выставляется окончательный диагноз и определяется тактика терапии.
Обзор методов лечения и их общая характеристика
Варианты удаления цервикальных кист:
- Деструктивное лечение. Проводится прижигание шейки матки одним из доступных методов. Показано при незначительном поражении органа и отсутствии тяжелой сопутствующей патологии,
- Хирургическое лечение. Конизация шейки матки проводится при обширном и глубоком поражении органа, а также при наличии иных состояний (крупные и множественные полипы, дисплазия тяжелой степени).
Объем медицинского вмешательства определяется индивидуально исходя из тяжести состояния женщины и ее репродуктивных планов. Конизация – это серьезная операция, создающая проблемы при зачатии и вынашивании ребенка. Если женщина планирует беременность, гинекологи стараются обойтись щадящими методами. Удаление части шейки матки у нерожавших женщин проводится только в том случае, если иные варианты лечения неприемлемы.
Прижигание цервикальной кисты
Прижигание кисты шейки матки проводится в амбулаторных условиях. Процедура проходит практически безболезненно для пациентки, и лишь часть женщин отмечает некоторый дискомфорт во время проведения манипуляций. Анестезия обычно не требуется. Чувствительным пациенткам рекомендуется начать прием седативных препаратов (валериана, пустырник) за 5-7 дней до прижигания.

За несколько дней до прижигания кисты особо чувствительным женщинам иногда рекомендуется прием успокоительных препаратов.
Варианты деструктивного лечения кисты шейки матки:
В современной гинекологии практически не используется химическое прижигание кисты шейки матки. Применение таких препаратов оправдано только при небольших и поверхностных новообразованиях. Процедура имеет свои преимущества перед иными методами терапии. Она проходит безболезненно, быстро и не требует специального оборудования. К недостаткам можно отнести низкую эффективность метода. После лечения высока вероятность рецидива болезни.
Для химического прижигания очага используются различные лекарственные средства (Солковагин и другие). Врач вскрывает кисту тонкой иглой, после чего наносит препарат на ее ложе. Контрольный осмотр проводится через 7 дней и далее после менструации. Если киста не исчезла, процедуру придется повторить.
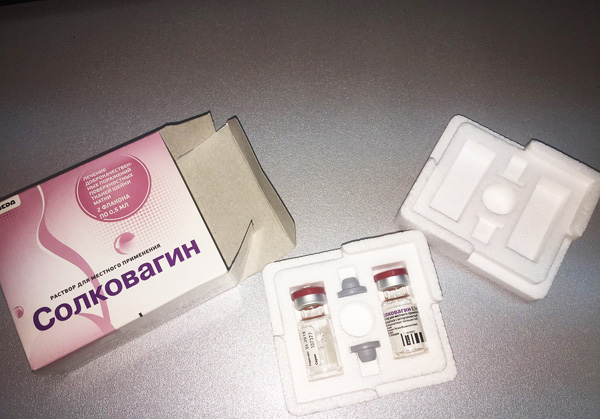
Препарат Солковагин применяется для химического прижигания вскрытой кисты шейки матки.
Диатермоэлектрокоагуляция (ДЭК) – это воздействие на очаг электрическим током. Врач вскрывает кисту, делает круговой надрез электроножом и убирает дефект. Ложе прижигается электротоком, сосуды коагулируются, и кровотечение прекращается. На 10-12-й день после прижигания на слизистой оболочке формируется струп. Он отходит с незначительным кровотечением. Шейка матки заживает в течение 8-12 недель.
- Доступность и низкая цена. ДЭК проводится в любой женской консультации,
- Возможность воздействия на глубокие и обширные очаги.
- Длительное заживление,
- Болезненность процедуры,
- Негативные последствия процедуры. Формируются рубцы на шейке матки, возникает стеноз цервикального канала, что затрудняет течение беременности и родов,
- Высок риск развития эндометриоза шейки матки.
Частота осложнений при ДЭК достигает 50%, что подтверждают многочисленные отзывы. По этой причине гинекологи постепенно отказываются от прижигания электротоком, отдавая предпочтение современным безопасным методам. У женщин, планирующих беременность, электрокоагуляция не применяется.
Криодеструкция – это разрушение патологического очага путем его замораживания. Для процедуры используется жидкий азот, реже закись азота или углекислый газ. Под действием низкой температуры происходит некроз тканей. Кровоток в зоне воздействия сразу прекращается за счет формирования тромба. Некротизация очага продолжается и после завершения процедуры. Отмершие клетки выходят с обильными водянистыми выделениями. Заживление шейки идет за 8-10 недель.
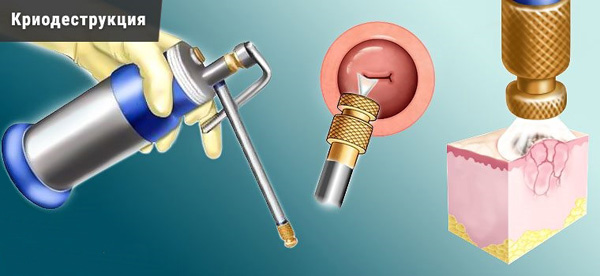
Криодеструкция – замораживание кисты шейки матки с последующим отмиранием клеток новообразования.
- Безболезненность. Холод выступает в качестве анестетика,
- Низкая кровоточивость – сосуды спазмируются во время процедуры,
- Доступность. Аппаратура для криодеструкции есть во многих муниципальных клиниках.
- Ограниченность воздействия. Не применяется при величине очага более 3 см,
- Незначительная глубина проникновения (до 5 мм),
- Нет возможности изменять глубину воздействия в ходе прижигания,
- Длительный восстановительный период, сопровождающийся гидрореей – обильными водянистыми выделениями из половых путей,
- Нет возможности взять ткань для гистологического исследования: очаг полностью разрушается,
- Не проводится при деформации шейки матки, так как предполагает плотное прилегание к поверхности.
Криодеструкция может применяться у нерожавших женщин, но в современной гинекологии приоритет отдается другим методам.
Лазерная вапоризация позволяет прицельно удалить очаг, не затрагивая здоровые ткани. Под воздействием высокой температуры вода в клетках испаряется, и киста исчезает. Глубина проникновения – до 5 мм в цервикальном канале и до 3 мм на влагалищной части органа. Заживление происходит за 4-5 недель.
- Высокая эффективность: позволяет убрать очаг за одну процедуру,
- Низкий риск кровотечения: сосуды прижигаются лазерным лучом,
- Нет риска инфицирования, так как процедура бесконтактная,
- Короткий восстановительный период,
- Процедура не приводит к образованию рубцов на шейке матки.
- Незначительная глубина проникновения,
- Требует точности от хирурга,
- Нет возможности получить материал для гистологического исследования. При лазерной вапоризации ткани испаряются.
Лазерная коагуляция применяется у нерожавших женщин. После процедуры не возникает препятствий для зачатия и вынашивания плода.

Лазерная вапоризация (коагуляция) представляет собой прижигание пораженных участков путем воздействия на них лазерного луча.
Радиоволновой метод лечения считается самым безопасным и эффективным. Можно провести и вскрытие кисты радионожом, и прижигание ложа. Эпителизация слизистой оболочки происходит за 4-5 недель. Из недостатков стоит отметить только высокую стоимость. Не каждая клиника может предоставить аппарат для радиоволновой коагуляции.
- Безболезненность, бесконтактность и бескровность процедуры,
- После коагуляции не остаются рубцы на шейке матки,
- Низкий процент осложнений,
- Можно взять материал на гистологическое исследование.
Радиоволновая коагуляция – метод выбора у женщин, планирующих беременность.
Стоимость прижигания цервикальной кисты зависит от выбранного способа лечения. Электрокоагуляция и криодеструкция в клиниках Москвы обойдутся в 4-5 тысяч рублей. Цена лазерной и радиоволновой коагуляции доходит до 10 тысяч рублей. В государственной клинике процедура делается бесплатно для пациентки по полису ОМС, но здесь женщина не имеет возможности выбрать самый безопасный и комфортный вариант. Если в бюджетной организации нет аппарата для радиоволновой или лазерной коагуляции, врач может предложить только криодеструкцию и ДЭК вне зависимости от репродуктивных планов пациентки.
Конизация при заболеваниях шейки матки
Конизация шейки матки – это иссечение части органа в форме конуса. Ретенционные и эндометриоидные кисты редко становятся показанием к такой операции. Конизация назначается при сочетании кист с иной патологией шейки матки:
- Дисплазия II и III степени,
- Эрозия шейки матки, при которой невозможно четко выявить зону трансформации и провести прицельное прижигание тканей,
- Рубцовая деформация шейки матки.
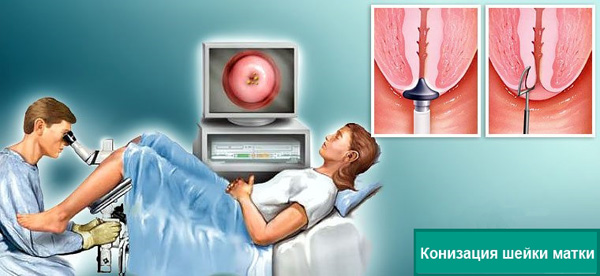
Конизация шейки матки при лечении кисты применяется в исключительных случаях, а именно , при сочетании с другими серьезными патологиями.
Варианты хирургического лечения:
Лапароскопия, лапаротомия и другие вмешательства, предполагающие вскрытие брюшной стенки, при кисте шейки матки не проводятся.
Стоимость конизации шейки матки радиохирургическим методом – 30-40 тысяч рублей. Цены на другие варианты лечения несколько ниже. В государственных медучреждениях по полису ОМС при наличии показаний операция проводится бесплатно для пациентки.
Конизация – болезненная процедура. Она проводится под наркозом. Женщина засыпает и не испытывает боли.
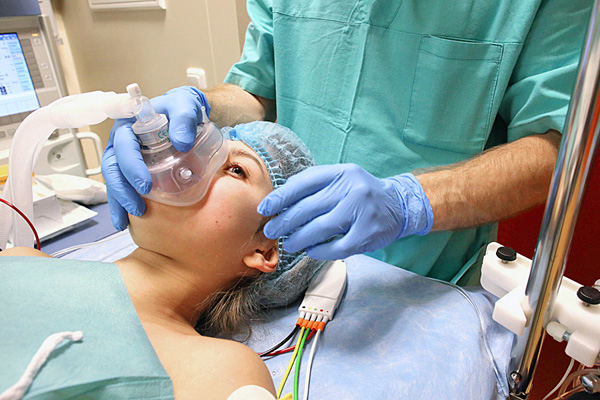
Поскольку конизация шейки матки – процедура болезненная, то делается она под наркозом.
В таких условиях врач может спокойно провести операцию, не опасаясь осложнений из-за реакции пациентки. Процедура может проводиться в стационаре одного дня. При хорошем самочувствии женщина в тот же день отправляется домой.
Восстановительный период после оперативного лечения
Течение реабилитационного периода во многом зависит от поведения женщины. Важно в точности соблюдать рекомендации лечащего врача. При появлении любых непонятных симптомов нужно обратиться к гинекологу.
После прижигания и конизации шейки матки нельзя:
- Вести половую жизнь,
- Заниматься спортом,
- Посещать сауну, баню, солярий,
- Проводить тепловые процедуры, в том числе принимать горячую ванну,
- Заниматься тяжелой физической работой,
- Делать спринцевания,
- Пользоваться гигиеническими тампонами.
Все ограничения снимаются после заживления шейки матки. Сроки реабилитации зависят от метода лечения. После радиоволнового прижигания эпителизация проходит за месяц, в случае ДЭК на восстановление органа требуется 2-3 месяца. При конизации срок реабилитации составляет 3 месяца и более.
В первые дни после прижигания и конизации шейки матки будут идти кровянистые выделения. Их объем будет зависеть от размеров очага и объема вмешательства. Постепенно выделения будут уменьшаться и прекратятся совсем. На 7-12-й день может отойти струп, и тогда вновь возникнут кровянистые выделения. Спустя 4 недели влагалищный секрет становится умеренным, светлым. И только после криодеструкции обильные водянистые выделения сохраняются до 6 недель.
Боли после прижигания шейки матки практически не наблюдается. Отмечается потягивание внизу живота в первые 2-3 дня после процедуры. В дальнейшем вся симптоматика стихает. После конизации боль может сохраняться до 7-10 дней.
Спустя 10-14 дней после прижигания могут быть назначены противовоспалительные свечи и средства, усиливающие регенерацию слизистой оболочки. Они ускоряют восстановление шейки матки и снижают вероятность развития осложнений.

Противовоспалительные свечи, помогающие быстрее восстановиться слизистой шейки матки после оперативного вмешательства.
Больничный лист при амбулаторном лечении не выдается. При госпитализации в стационар больничный лист выписывается на весь период терапии.
Осложнения и их симптомы: когда нужно срочно обратиться к врачу
После прижигания и конизации шейки матки возможно развития таких осложнений:
- Кровотечение во время процедуры и после ее завершения,
- Инфицирование половых путей,
- Рубцовая деформация шейки матки,
- Стеноз цервикального канала,
- Неполное удаление патологического очага и рецидив заболевания.
Тревожные симптомы, свидетельствующие о развитии осложнений:
- Обильные кровянистые выделения после лечения (в любой день в течение первого месяца),
- Усиление кровянистых выделений после их стихания,
- Изменение характера естественных выделений,
- Зуд и жжение во влагалище,
- Выраженная боль внизу живота,
- Повышение температуры тела.
При появлении таких симптомов нужно срочно обратиться к гинекологу. Необходимо пройти осмотр у специалиста, чтобы оценить состояние шейки матки и выявить возможные осложнения.
Читайте также:

