Когда найдут лекарство от рака груди
Рак молочной железы: выход есть!
Статистика заболеваемости раком молочной железы в нашей стране тревожная — маммологи выявляют около 50 000 новых случаев ежегодно. Средний возраст пациенток — 59 лет, но это не означает, что более молодые женщины не рискуют. Наоборот, как уже было сказано, эта болезнь все чаще поражает женщин в самом расцвете сил.
Причины развития рака молочной железы врачам пока точно неизвестны, однако очевидно, что ключевую роль здесь играют генетика и экология. Жительницы сельской местности болеют раком груди на 30% реже, чем горожанки.
Однако при диагностике рака груди на ранних стадиях прогноз благоприятный — если рак был обнаружен на первой стадии, выживаемость в течение 5 лет составляет 94%, на второй стадии — 79%.
Онкологи выделяют 4 стадии рака молочной железы:
- На первой — опухоль невелика, не превышает 2 см в диаметре, метастазы отсутствуют.
- На второй стадии рака молочной железы размеры опухоли — от 2 до 5 см в диаметре. На этой стадии раковые клетки присутствуют в 4-5 лимфатических узлах.
- Третья стадия рака характеризуется большими размерами опухоли, от 5 см, при этом рак распространяется к основанию органа.
- Четвертая — опасна тем, что опухоль дает метастазы в разные органы, чаще всего — в печень, легкие, кости и головной мозг.
Рак молочной железы составляет 20-25% всех случаев онкологических заболеваний у женщин.
На сегодняшний день существует несколько методов лечения рака груди. Выбор подходящего зависит от многих факторов: размера первичной опухоли, состояния регионарных лимфатических узлов, наличия отдаленных метастазов и рецепторного статуса, то есть чувствительности к гормонам.
При хирургическом вмешательстве главная задача врача — сохранение жизни и здоровья пациентки, даже если это означает утрату молочной железы. Однако сейчас доктора стараются не только удалить опухоль, но и сохранить железу. В тех случаях, когда это невозможно, проводится протезирование груди — обычно пластику проводят через полгода после мастэктомии. Хотя, например, в Израиле реконструкцию молочной железы осуществляют в рамках одной операции: сразу после удаления.
Если размеры опухоли не превышают 25 мм, прибегают к органосохраняющей операции. Нередко удаляют несколько ближайших лимфоузлов, даже если метастазов не найдено — это позволяет предупредить рецидив болезни.
Отметим, что на вооружении у хирургов передовых в лечении онкологии стран уникальные хирургические инструменты. Например, в израильских клиниках с успехом применяется прибор Margin Probe, который, по утверждениям медиков, дает возможность удалить абсолютно все раковые клетки.
Радиотерапия, или лучевая терапия, является частью поддерживающего лечения рака молочной железы, ее назначают женщинам до или после удаления опухоли. Радиотерапия снижает вероятность рецидива рака, убивая клетки опухоли. При лучевой терапии опухоль облучается при помощи мощного рентгеновского или гамма-излучения.
Инновационная методика внутриоперационного облучения. Позволяет избежать послеоперационной радиотерапии и снизить риск рецидивов. Данная процедура проводится во время операции и избавляет женщину от послеоперационного лечения. В отличие от традиционной лучевой терапии, излучение направлено лишь на те области, в которых предположительно находятся раковые клетки. Применение метода позволяет сократить продолжительности лечения на 6 недель, уменьшив при этом риск рецидивов и нанося минимальный вред здоровым тканям.
Химиотерапия, или медикаментозное лечение рака молочной железы, применяется до, после и даже вместо хирургического лечения в тех случаях, когда оно невозможно. Химиотерапия — это введение особых токсинов, воздействующих на клетки опухоли. Курс химиотерапии может продолжаться от 3 до 6 месяцев и обычно начинается сразу же после хирургического вмешательства. Для химиотерапии применяются различные препараты — одни разрушают белки, которые контролируют развитие опухолевых клеток, другие встраиваются в генетический аппарат раковой клетки и вызывают ее гибель, третьи замедляют деление пораженных клеток.
Гормонотерапия бывает эффективна, но лишь в половине случаев, поскольку не все виды рака молочной железы чувствительны к данному лечению.
Или целевая терапия — наиболее щадящий вид лечения рака молочной железы. Препараты для таргетной терапии воздействуют только на пораженные клетки, не затрагивая здоровые, поэтому такая терапия переносится намного лучше.
- Нулевая стадия
Если диагностировать болезнь именно на этом этапе, то шансы выздороветь стремятся к 100%. Для излечения проводят лампэктомию — щадящую операцию, при которой удаляется только само новообразование и небольшая часть прилегающих тканей, хотя в некоторых случаях показано удаление всей железы с последующей пластикой. Однако такой способ лечения применяется реже. После операции показан курс химио-, таргетинговой и гормональной терапии. - Первая стадия
Прогноз также благоприятен: примерно 94–98% пациенток полностью выздоравливают после лампэктомии с последующей химио-, таргетинговой и гормональной терапией. Иногда показан курс радиотерапии. - Вторая стадия
На этой стадии опухоль уже слишком велика, и обойтись лампэктомией, скорее всего, не получится — показано полное удаление молочной железы — мастэктомия с удалением подмышечных лимфоузлов и обязательной последующей лучевой терапией. Стоит сказать, что в зарубежных клиниках, например израильских, к данному методу прибегают лишь в крайних случаях, прилагая все усилия для сохранения груди. - Третья стадия
На этой стадии образуются многочисленные метастазы. Для выздоровления необходимо удалить не только саму опухоль, но и метастазы. Обязательно проводится мастэктомия с удалением лимфоузлов и радиотерапией, а также гормонотерапия, химио- и таргетинговая терапия для уничтожения всех раковых клеток. - Четвертая стадия
Это запущенный рак груди с большим количеством метастазов. Показаны лучевая и химиотерапия, а также оперативное вмешательство, целью которого является не удаление опухоли, а ликвидация опасных для жизни осложнений, а также — в некоторых случаях — гормональная терапия. Вылечить рак полностью на этой стадии практически невозможно, но можно продлить жизнь и улучшить ее качество.
Ранняя диагностика рака груди — залог результативного лечения. В последнее время эта тема часто поднимается в СМИ, что заставляет многих женщин чаще задумываться о своем здоровье и регулярно посещать маммолога.
Анастасии 28 лет. Год назад она закончила лечение от рака груди и согласилась рассказать Onliner свою историю, чтобы показать: жизнь после рака существует. Более того — счастливая жизнь.
— До 27 лет я, конечно, знала, что онкология существует. Но искренне думала, что меня это никогда не коснется.

Когда в поликлинике мне делали биопсию (берут большой шприц, вставляют иголку — и прямо в грудь, без анестезии), я потеряла сознание. Пришлось онкологу нашатырь мне нести. А потом сказали ждать 10 дней — и будет готов результат.

Онколог сказал, что мне придется удалять грудь полностью. Тяжело было это принять. Я каждый день плакала. Долго думала, советовалась с мамой, с женихом, но в итоге согласилась. Меня оперировал Ростислав Киселев — спасибо ему большое, он человечный доктор. Успокаивал меня, объяснял нюансы. В итоге мне вырезали не только грудь, но и лимфоузлы. Операция прошла хорошо.

На химию я ездила на метро, боялась садиться за руль из-за слабости. Представьте: лето, я сижу в парике, мне жарко, ресниц уже нет, на руках синяки от капельниц… И мне кажется, что все, абсолютно все в вагоне смотрят на меня и понимают, что я онкобольная. Такое неприятное чувство.

Честно, я не ожидала такого поступка от мужа. Я ведь специально рассказала ему все в максимально страшных подробностях. А он все равно от меня не отказался.

Пока что я стесняюсь своего тела — такого, каким оно стало после операции. Пробовала ходить в бассейн, но там раздевалки общие. Я прямо в шкафчик этот залажу, только бы никто не увидел меня без купальника. На очередном осмотре онколог посоветовал удалить и вторую, здоровую грудь, чтобы обезопасить себя. А потом сделать операцию по восстановлению груди, вставить импланты. Сама операция бесплатная, но один имплант в среднем стоит около $1500 по курсу. То есть нужно $3000. Это очень большие деньги для нашей семьи. Как собрать такую сумму.
Мне хотелось бы сказать всем женщинам: пожалуйста, не забывайте, не откладывайте, регулярно делайте УЗИ и маммографию! При малейших подозрениях сразу же идите к врачу. Об этом нужно говорить в СМИ постоянно.

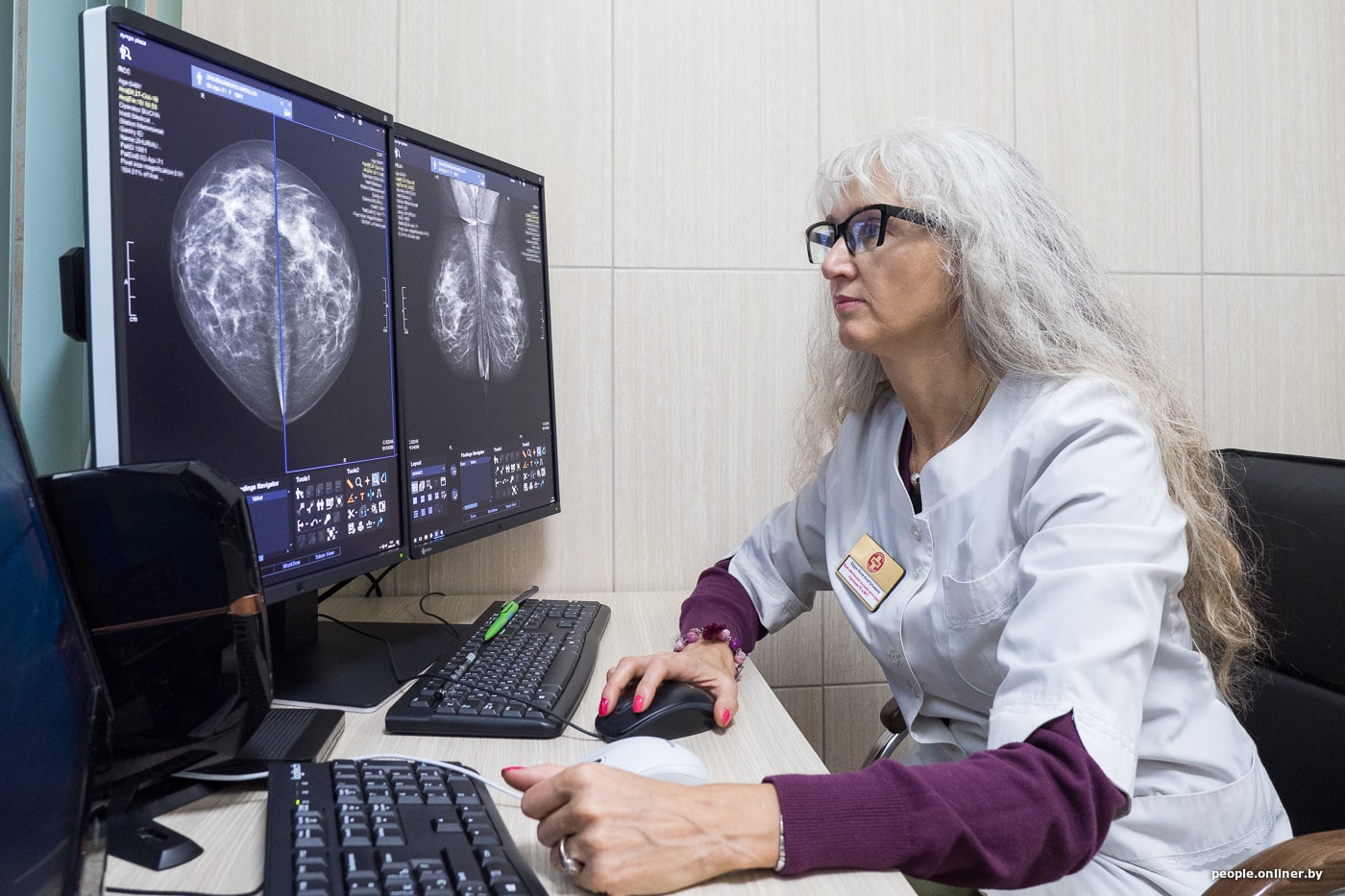
— Маммография — наследница рентгена?
— Это самый первый метод лучевой диагностики, который подарил нам Вильгельм Рентген, когда в 1895 году открыл икс-лучи. Изначально о маммографах речь не шла, возможность рентгеновской визуализации молочной железы появилась после изучения удаленного постоперационного материала на обычном рентген-аппарате. Технический прогресс с 1900 года и до наших дней занимался тем, чтобы улучшить качество изображения, а еще — снизить лучевую нагрузку, ведь ткань молочной железы очень чувствительна к излучению. Сначала появились аналоговые маммографы, а начиная с 2000-х годов — цифровые. Сегодня и в Центральной Европе, и в Минске практически все исследования молочной железы проводятся с помощью цифровой аппаратуры.

— Что изменила цифровая эпоха?
Но, несмотря на высокое качество оборудования, опыт и квалификация врача имеют решающее значение. Важно иметь возможность эту квалификацию поддерживать на высоком уровне. Например, в Великобритании, в Лондоне, где я была на стажировке, есть программа по обучению и аттестации врачей-рентгенологов. Есть пакет изображений, врач должен их оценить, а система начислит определенное количество баллов за правильно поставленный диагноз. И доктор тут же увидит, какое место он занимает среди коллег своего района, области, Лондона, всей Великобритании. Это не карательная мера. Смысл в том, чтобы врачи более тщательно подходили к обучению и стандартам. Важный момент — эта программа с помощью видеозаписи может фиксировать, как именно доктор читает снимки: на всех ли изображениях он начинает с соска и ареолы, потом идет по часовой стрелке, рассматривая всю молочную железу, и заканчивает аксиллярным отростком? Если у доктора есть стандарт чтения снимка, вряд ли он что-либо пропустит.
— Многие женщины опасаются, что маммография вредна. Почему-то этот миф очень устойчив. А что на самом деле?
— Это миф, конечно. Любое направление на лучевое исследование (и маммографию в том числе) обосновывается врачом. Цифровые маммографы последнего поколения обладают малой лучевой нагрузкой, которая сопоставима с рентген-исследованием органов грудной клетки.
Наблюдать за состоянием молочных желез нужно начинать с 20 лет. В первую очередь, необходимо раз в год проводить УЗИ молочных желез, а также раз в год посещать маммолога. Это касается тех женщин, которых ничего не беспокоит. Если же что-то беспокоит, то начать нужно с посещения врача-маммолога, который, учитывая возраст пациентки, направит изначально либо на УЗИ, либо на маммографию.
Начиная с 45—50 лет женщина в первую очередь выполняет маммографию с последующей консультацией маммолога, который при необходимости может добавить УЗИ молочной железы. Такая комбинация методов в разном возрастном периоде у женщин обусловлена разным структурным состоянием молочных желез.
— МРТ молочных желез подходит молодым женщинам?
— МРТ — это не метод массового обследования. МРТ молочных желез применяется в трудных диагностических случаях, когда результаты УЗИ и маммографии не совпадают; когда у женщины известен генетический статус: она является носителем BRCA1 и BRCA2; когда в семье было заболевание молочной железы у близких родственников: мамы, родной сестры, тети и так далее.
Как они побеждают онкологию и сколько стоят?
25.10.2018 в 13:19, просмотров: 11765
Каждый год почти 10 миллионов человек в мире получают онкодиагноз. В России рак обнаруживают ежегодно у 27 тысяч пациентов. Смертность от него находится на втором месте, уступая лишь сердечно-сосудистым заболеваниям. Победить болезнь сейчас пытаются ученые всего мира. И у них это постепенно получается. В октябре 2018 года Нобелевскую премию по медицине дали Джеймсу Эллисону из США и Тасуку Хондзё из Японии за новый метод лечения рака.

Заведующий научным отделом онкоиммунологии Национального медицинского исследовательского центра онкологии им. Н. Н. Петрова Ирина БАЛДУЕВА рассказала, как работает новое лечение и когда нам удастся вылечить рак.
В норме наша иммунная система постоянно отслеживает, вовремя отлавливает и уничтожает раковые клетки. Но бывает, что иммунитет перестает видеть, распознавать их и, соответственно, бороться с ними. В итоге развивается болезнь. Один из способов лечения — химиотерапия — может убить далеко не все опухолевые клетки. Некоторые выживают и дают рост новой опухоли. Иммуноонкологические препараты (за их изобретение в этом году и дали Нобелевскую премию. — Ред.) способны заставить иммунные клетки организма увидеть опухоль и убить ее. Эти препараты связываются со специальными белками (CTLA-4 и PD-1. — Ред.) на поверхности клеток иммунной системы (Т-лимфоцитов. — Ред.), на раковой клетке и растормаживают противоопухолевый иммунный ответ. Он запускается, лимфоциты замечают раковые клетки и разрушают их.
Это настоящий прорыв в онкологии и иммунологии, это будущее. Какие виды рака можно лечить с помощью новой терапии? Если в опухоли есть определенные маркеры, то эти препараты можно назначать вне зависимости от расположения рака. Но если этих маркеров нет, то иммунная терапия не поможет. Представьте, что рак — это кубик Рубика. Так вот, новые препараты умеют блокировать, предположим, только синие квадратики. Если они в кубике Рубика есть, то опухоль можно победить. Но сейчас разрабатываются препараты, которые направлены и на другие квадратики — красные, желтые, зеленые. Как только мы научимся блокировать все части нашего воображаемого кубика Рубика, то научимся лечить и все виды рака.
СЛУЧАЙНОЕ ОТКРЫТИЕ
Открытие было сделано больше 20 лет назад. В медицине, биологии не бывает такого: сегодня открыл, а завтра уже получил Нобелевскую премию. Все лауреаты работают много лет, это длинный путь.
Что касается данного открытия, то оно было сделано очень интересным образом. [Ученые] изучали препарат для лечения аутоиммунных заболеваний — то есть агрессии иммунитета на ткани и клетки собственного организма. Все новые лекарства в обязательном порядке тестируют на аутогенность; должно быть доказано, что они не вызывают опухолевый рост. Так вот, препарат, о котором я вам рассказываю, подвергли такому же испытанию. Его давали лабораторным животным с различными видами опухоли. И оказалось, что лекарство разрушало их! Это был невероятный удивительный побочный эффект! Как получилось, что препарат, направленный на то, чтобы затормозить аутоиммунные реакции, убил опухоль? Ученые стали выяснять это и в процессе сделали открытие белков CTLA-4 и PD-1. На основании этого появились и иммуноонкологические препараты.

ЧУДО-ТАБЛЕТКИ НЕТ
Сейчас врачи-онкологи получили целый арсенал лекарственных средств. Они позволяют контролировать опухолевый рост и излечивать пациентов, которые до недавнего времени считались безнадежными. При этом надо понимать, что одной чудо-таблетки, которая раз и навсегда победит любой рак, нет. Ведь опухоль очень многолика, ее клетки находятся в разных фазах цикла: одни отдыхают, другие делятся, в-третьих происходят какие-то мутации.
Поэтому необходимо выстраивать индивидуальный подход к каждому пациенту. Если опухоль быстро растет, нужны химиопрепараты, которые будут ее разрушать. Таргетная терапия направлена на определенные белки, влияющие на рост и распространение опухоли.
Контроль за раковыми клетками, которые остались после применения химиопрепаратов — это, конечно, иммунная терапия.
Сейчас идут исследования в области генной терапии. Ее суть заключается в том, что у пациента забирают его собственные Т-клетки (они составляют часть иммунной системы. — Ред.), помещают в них гены, которые способны распознать злокачественные клетки и разрушить их, и вводят их обратно пациенту. Такое лечение может помочь больным лейкозом, которые нечувствительны к трансплантации костного мозга, к химиопрепратам и иммунной терапии. Такие лекарства уже есть за рубежом, они используются (предполагается, что в США курс генной терапии будет стоит около 300 тысяч долларов. Это примерно 19,7 миллионов рублей. — Ред.). Мы тоже разрабатываем похожий препарат. Одно его введение может излечить пациента! Я уверена, за это (исследования в области генной терапии при лечении рака. — Ред.) тоже непременно будет вручена Нобелевская премия.
ПОБОЧНЫЕ ЭФФЕКТЫ
У химиотерапии есть побочные эффекты. Например, тошнота, рвота, проблемы с пищеварением и так далее. Они могут длиться около 10 дней, а потом — пройти. К сожалению, побочные эффекты при применении иммуноонкологических препаратов более длительные. И мы их только учимся лечить. Иммунная система начинает возмущаться и атаковать собственные клетки. В результате возникают очень серьезные аутоиммунные болезни. Например, воспалительные заболевания кишечника, надпочечников, воспаление щитовидной железы. Не исключено, что в результате такого лечения рак не пройдет, но к нему добавится, например, язвенный колит или болезнь Крона. Вот такая непростая история. Иммунная терапия — это не волшебная таблетка, которую выпил и ты здоров. Но онкологи сейчас учатся обращаться с этими препаратами и справляться с побочными эффектами.
МИЛЛИОНЫ НА ЛЕЧЕНИЕ
Многие иммуноонкологические препараты уже зарегистрированы в России. Например, ипилимумаб, ниволумаб. Последний используется для профилактики прогрессирования рака. Например, пациента прооперировали, но есть высокий риск дальнейшего распространения заболевания.
К сожалению, все эти препараты пока очень дорогие. Например, некоторое время назад стоимость ипилимумаба — для лечения необходимо четыре введения этого препарата — достигала четырех миллионов рублей. Но сейчас ипилимумаб стоит значительно меньше. Здесь работает простое правило: чем больше препарат используется пациентами, тем он становится дешевле. Кроме того, Министерство здравоохранения Российской Федерации закупает некоторые препараты, и пациенты получают их.
На первой-второй стадии рака можно обойтись более дешевыми способами лечения, но, например, на третьей (стадия, при которой опухоль уже появилась в близлежащих тканях, но ее нет в других частях тела. — Ред.) или четвертой стадии (опухоль распространилась в отдаленные от места первичного поражения органы тела. — Ред.) — финансовые затраты уже очень серьезные, а лечение болезни требует очень больших усилий. Поэтому мы сейчас постепенно возвращается к тому, что надо проводить регулярные профосмотры и выявлять заболевание на ранних стадиях. К сожалению, рак сейчас очень помолодел, например, к нам приходят молодые 23-летние девушки с раком молочной железы. Но и лечение прогрессирует. Рак сейчас — это хроническое заболевание, которое требует постоянного контроля. Но не надо к нему относиться как к приговору. Я уверена, мы уже на пути к его излечению.
Новые прорывы обязательно будут, долго ждать не придется. Речь идет не о 20–30 годах, а о гораздо меньшем времени.

Наши эксперты:

Маммолог-рентгенолог, старший научный сотрудник Национального центра онкологии репродуктивных органов МНИОИ им. П. А. Герцена, кандидат медицинских наук Михаил Мазо.

Онколог, гематолог, кандидат медицинских наук Михаил Ласков.

Радиотерапевт, онколог, главный консультант по лучевой терапии и онкологии, главный внештатный специалист по радиотерапии г. Москвы Салим Нидаль.
В лечении одного из самых распространённых раков – молочной железы – произошёл настоящий прорыв. Благодаря этому страшный диагноз, когда-то звучавший смертельным приговором, перестал восприниматься фатально.
Враг наступает – мы не сдаёмся
Конечно, пока далеко до того, чтобы считать рак несущественной угрозой. Более того, актуальность этой проблемы сегодня высока как никогда. Ведь рак молочной железы – лидирующее онкозаболевание у женщин, имеющее тенденцию к постоянному росту. В мире заболеваемость увеличивается на 1–2% в год. А за последние 20 лет она выросла на 64%!
В России такой диагноз ежегодно ставится более 60 тысячам человек. И более полумиллиона больных уже находятся под диспансерным наблюдением онколога. Причём болезнь стремительно молодеет. За одно прошедшее десятилетие число пациенток до 40 лет выросло на 34%. И ещё один печальный момент – несмотря на возможности ранней диагностики, о своём заболевании около 40% больных узнают на поздних стадиях, когда помочь им уже очень сложно.
Пока не поздно!
В Америке 1 из 8 женщин в течение жизни рискует заболеть раком молочной железы, в Европе – 1 из 12, и лишь в Азии это заболевание относительно редко (в Японии встречается у 1 из 80 женщин). Хотя россиянки в плане риска находятся где-то посередине, процент 5‑летней выживаемости (в онкологии этот показатель почти приравнен к излечению) у нас гораздо ниже (55% вместо 80–90% в США и Западной Европе). А ведь кардинально улучшить ситуацию вполне по силам. Для этого женщинам достаточно просто регулярно обследоваться, не дожидаясь симптомов. Благо, диагностика шагнула далеко вперёд. Согласно исследованиям, если женщина моложе 50 лет регулярно проходит маммографию, она снижает риск смерти от рака молочной железы на 15%. А для женщин старше 50 лет этот процент ещё выше – 23%. Бесплатно 1 раз в 2 года это исследование можно пройти в рамках диспансеризации в районной поликлинике.
Сберечь всё, что можно
Сильно изменилось и хирургическое лечение. Сегодня в приоритете – органосберегающие методики. И дело не только в эстетике. Ведь применявшаяся с 1882 года традиционная операция – радикальная мастэктомия – не только уродовала, но и калечила женщину, так как помимо молочной железы хирургу приходилось удалять пациентке и большую, и малую грудные мышцы, а также регионарные лимфоузлы. После такого вмешательства очень высок был риск развития лимфедемы (лимфатического отёка), нарушения функции плечевого сустава, боли, потери чувствительности тканей. Сейчас такой объём операции проводят крайне редко – только когда опухоль очень велика и прорастает в мышечную ткань. Ведь доказано, что модифицированная радикальная мастэктомия, при которой удаляются только подмышечные лимфоузлы и нетронутыми остаётся часть кожи молочной железы и подлежащих мышц, работает так же хорошо.
Сегодня всё чаще (конечно, если есть такая возможность) хирурги отказываются от полного удаления лимфатических узлов. Хотя начиная с XIX века и вплоть до конца прошлого столетия иссечение лимфоузлов под мышкой проводилось всем больным подряд. Но сегодня это вмешательство проводят только по показаниям. Чтобы определить объём операции, проводится биопсия так называемого сторожевого узла (ближайшего к опухоли лимфатического узла). Если клеток опухоли там не обнаружится, то, скорее всего, их нет и в других лимфоузлах и, следовательно, их удаления не требуется. Конечно, есть небольшой риск ошибки, поэтому после операции обязательно проводится окончательное исследование сторожевого узла. Если в нём всё же обнаружатся метастазы, придётся в ходе дополнительной операции удалять и остальные лимфоузлы под мышкой.

Каждый случай уникален
Одно из достижений последнего времени – открытие роли генов в развитии рака. Так, известно, что мутация генов BRСAS1 и 2 (которые окрестили геном Анджелины Джоли) многократно увеличивает риск заболеть раком молочной железы и раком яичников. Если в целом по популяции такой риск у женщины – 12–13% и 1–2% соответственно, то наличие такой мутации повышает эти риски до 35–80% и 40–60%. Поэтому женщинам с такими мутациями нужно более внимательно относиться к здоровью и проводить диагностику чаще, чем другим.
Контрольный выстрел
Новые возможности появились и у лучевой терапии, при которой используется ионизирующее (радиоактивное) излучение. Метод может использоваться после операции на молочной железе и/или последующей химиотерапии, чтобы до конца уничтожить все раковые клетки, которые могли остаться в молочной железе, грудной стенке или в подмышечной области. Но иногда лучевую терапию проводят перед операцией – чтобы уменьшить опухоль.
Чаще всего при лечении рака молочной железы используется внешнее облучение, похожее на обычный рентген, но занимающее чуть больше времени (сеанс длится от 10 до 20 минут). Лечение обычно проходят 5 дней в неделю (кроме выходных) в течение 6–7 недель. В России появилась и методика ускоренного облучения, активно используемая в Канаде и Великобритании. Во время ежедневных сеансов пациентка получает более высокую дозу облучения, но при этом весь курс умещается в 4 недели.
Существует ещё один метод радиологического лечения – интраоперационная лучевая терапия, при которой одна большая доза облучения даётся прямо в операционной во время лампэктомии (операции по удалению части молочной железы). Это повышает эффективность лечения, снижая риск рецидивов.

Обследования и диагностика
Главный метод диагностики – маммография.
Она позволяет выявить опухоль на ранней стадии, когда та ещё мала и не прощупывается и никаких жалоб и симптомов нет. Тем не менее не стоит пренебрегать и регулярным осмотром у маммолога, так как в 10–15% случаев рак обнаруживается только в ходе ручного обследования и незаметен на маммограмме.
Молодым женщинам от 20 до 40 лет
Надо раз в 1–2 года проходить клиническое обследование груди у гинеколога или маммолога и делать УЗИ молочных желёз.
После 40 лет
При среднем риске развития заболевания – делать ежегодную маммографию. И раз в полгода-год посещать маммолога для проведения клинического обследования
При высоком риске
(при наличии семейных случаев рака молочной железы, мутации генов и предраковых состояниях, а также после прохождения лечения по поводу рака молочной железы) кратность и вид исследований определяет маммолог.
Помимо маммографии могут использоваться: УЗИ и МРТ молочных желёз, а также ПЭТ, КТ и другие методы.

В 2018 году медики в России выявляли в среднем по 47 000 новых случаев онкологических заболеваний ежемесячно — таковы данные Минздрава, с января по август обнаружено 379 351 новых случаев злокачественных опухолей.
В последние годы данный показатель стабильно рос: если в 2012 году в РФ было зафиксировано около 526 тысяч заболевших раком, то по итогам 2017 года эта цифра составила уже свыше 617 тысяч человек.
Федеральное агентство новостей обратилось в Министерство здравоохранения РФ и в ведущий профильный исследовательский центр, НМИЦ радиологии, с вопросом: когда рак в России перестанет быть непобедимой болезнью? В ответ Минздрав и ученые рассказали о передовых технологиях лечения рака в нашей стране, однако точных дат эксперты не назвали.
Дело в том, что медицина за последнее время изучила десятки тысяч разновидностей злокачественных опухолей. У каждой — своя локализация, сценарии лечения и прогнозы выживаемости — и найти рецепт или изобрести вакцину от всего сразу невозможно. Но ответы все равно получились обнадеживающими. По некоторым из видов рака доля прошедших успешное лечение и вернувшихся к обычной жизни пациентов уже сейчас составляет 99,6%.
Еще пару десятилетий назад в лечении онкологических заболеваний все было относительно просто. Врачи различали виды рака только по органам, в которых он образовался, — например, лечили рак поджелудочной железы, не вдаваясь в подробности, какой вид мутации клеток в какой части органа вызвал опухолевый процесс. Весь спектр способов терапии чаще всего сводился к двум основным: химиотерапии и операции по удалению органа или его части.
Сегодня стало намного легче запутаться: тысячи видов рака, десятки методов воздействия на неправильные клетки, вплоть до редактирования генетического кода, — плюс еще большее количество комбинаций различных технологий, персонифицированных под каждого отдельный случай.
Впрочем, показатель общего числа смертей от рака при этом пока заметно не изменился. Если в 2012 году на 100 тысяч населения России приходился 201 случай смерти от онкологических заболеваний, то в прошлом году он составил в среднем 197,7 летальных исходов на то же число россиян. Получается, что медикам все чаще удается продлевать жизнь больным на несколько лет, но доля полностью выздоровевших пациентов пока ощутимо не выросла.

Протонный ускоритель, гамма-нож и лечение светом
Специалисты не исключают, что в ближайшее время удастся изменить показатели выживаемости и смертности при онкологических заболеваниях. Ведь с учетом современных темпов развития технологий, российская медицина образца января 2018 года уже серьезно отличается даже от нынешнего положения дел.
Важнейшим событием этого года в Минздраве РФ считают открытие в Обнинске Центра высокоточной радиологии Gamma Clinic.
Кроме того, Андрей Каприн отмечает еще одно достижение специалистов на базе Медицинского радиологического центра им. А.Ф. Цыба в Обнинске: там начали применять протонный ускоритель для воздействия на раковые клетки.

Еще одним значимым событием профессор называет начало производства отечественных радиоизотопов на базе одной из разновидностей йода. За эту работу коллектив ученых из НМИЦ радиологии и Физико-энергетического института им. Лейпуновского был удостоен премии правительства РФ в области науки и техники.
Сегодня метод брахитерапии, в котором используются радиоактивные фармпрепараты, применяют на целом ряде злокачественных новообразований: предстательной железы, матки, молочной железы, печени. Впервые в России он начал использоваться и при раке поджелудочной железы.

Кроме того, по словам медика, с помощью протонного ускорителя в России все чаще лечат опухоли головного мозга, легких и молочных желез. Активно развиваются комбинированные и комплексные методы лечения с использованием методик ядерной медицины: это адронная, протонная, нейтронная, радионуклидная терапии.
Российская система здравоохранения берет на вооружение и все последние достижения мировой науки. Одним из по-настоящему прорывных направлений в этой области является таргетная терапия, в том числе с использованием иммунных препаратов.
По мнению Андрея Каприна, проблемы онкозаболеваний нужно решать, объединяя усилия нескольких разнопрофильных специалистов и структур.

Совместно с учеными ИМЕТ РАН и МГУ в НМИЦ радиологии учатся восстанавливать вырезанные вместе с опухолью части органов и тканей, заново отпечатывая на 3D-принтере трехмерные импланты нужных параметров из биоматериалов и насыщая их необходимыми препаратами для лечения и восстановления утраченных функций.
На вопрос о том, когда будет найдено универсальное оружие для победы над раком, все специалисты единогласно отвечают: это невозможно.
Впрочем, по словам представителей ведомства и самих медиков, отсутствие универсального оружия еще не означает, что враг непобедим.
К слову, упомянутая медиком программа предполагает переоснащение около ста региональных учреждений в России для помощи онкобольным, формирование сети протонных центров для развития ядерной медицины, кластеров по подготовке радиохимиков, медицинских физиков, радиофизиков, амбулаторных онкологических служб на межрайонном и межмуниципальном уровнях.
Наиболее перспективной стратегией, по мнению специалистов Минздрава РФ, станет соединение различных подходов к лечению: от таргетной терапии до радиолучевого воздействия, а также персонализация лечения — выявление наиболее эффективных методов воздействия для каждого отдельного пациента.
Если с вектором движения и даже первыми успехами на этом пути в целом уже понятно, то с ответом на вопрос, когда рак больше не будет приговором, все сложнее. Впрочем, и здесь есть ориентиры, которые Министерство здравоохранения обозначило в своем ответе ФАН.
Есть шанс, что статистика следующих пяти лет будет заметно отличаться от нынешней в лучшую сторону. С точки зрения современного развития технологий, 2019 год может ознаменоваться переходом к новой эре оказания медицинской помощи онкобольным: каждый месяц практикующие врачи, ученые, фармацевты, инновационные предприниматели всего мира делают пусть незначительный, но шаг вперед к одной общей цели — победе человечества над раком.
Читайте также:

