Киста хиазмальной цистерны что это
Чтобы нормально работать и поддерживать жизнедеятельность организма, головной мозг должен быть защищен от внешних негативных факторов, которые могут его повредить. В роли защиты выступают не только кости черепа, но и оболочки мозга, которые представляют собой так называемый защитный футляр с многочисленными слоями и структурой. Слои мозговых оболочек формируют цистерны головного мозга , что способствуют нормальной деятельности сплетений сосудов, а также кругодвижению спинномозговой жидкости. Что представляют собой цистерны, какую роль они выполняют, мы рассмотрим ниже.
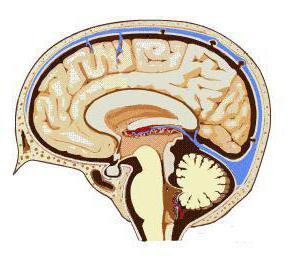
Оболочки головного мозга
Оболочки имеют несколько слоев: твердый, что находится возле костей черепа, арахноидальная или паутинная, а также сосудистая оболочка, именуемая мягким листком, которая покрывает мозговую ткань и сращивается с ним. Рассмотрим более детально каждый из них:
- Твердая оболочка имеет тесную связь с костями черепа. На внутренней ее поверхности есть отростки, что входят в мозговые щели, чтобы разделить отделы. Самый большой отросток находится между двух полушарий и образует серп, задняя часть которого соединяется с мозжечком, ограничивая его от затылочных частей. Вверху твердой оболочки есть еще один отросток, который образует диафрагму. Все это способствует обеспечению хорошей защиты от давления мозговой массы на гипофиз. На некоторых участках мозга находятся так называемые синусы, по которым отходит венозная кровь.
- Внутри твердой помещается арахноидальная оболочка, которая достаточно тонкая, прозрачная, но крепкая и прочная. Она порывает вещество мозга. Под этой оболочкой имеется субарахноидальное пространство, что отделяет его от мягкого листа. В нем помещена цереброспинальная жидкость. Над глубокими бороздами субарахноидальное пространство достаточно широкое, в результате чего формируются цистерны головного мозга .
Мозговые оболочки представляют собой структуры из соединительной ткани, которые покрывают спинной мозг. Без цистерн не будет функционировать мозг и нервная система.
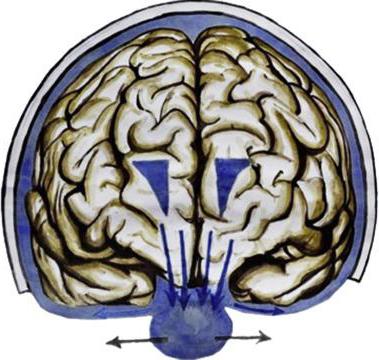
Разновидности цистерн и их расположение
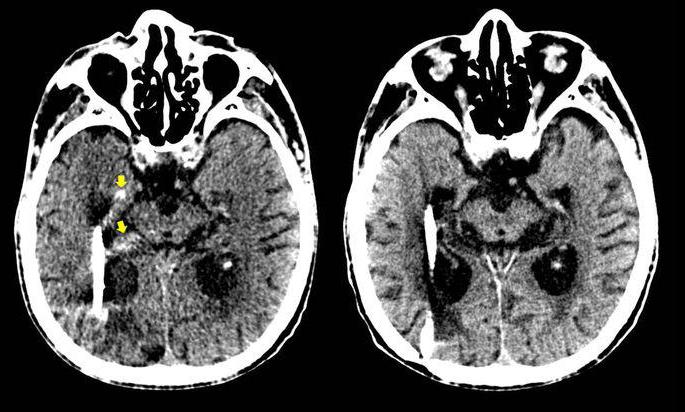
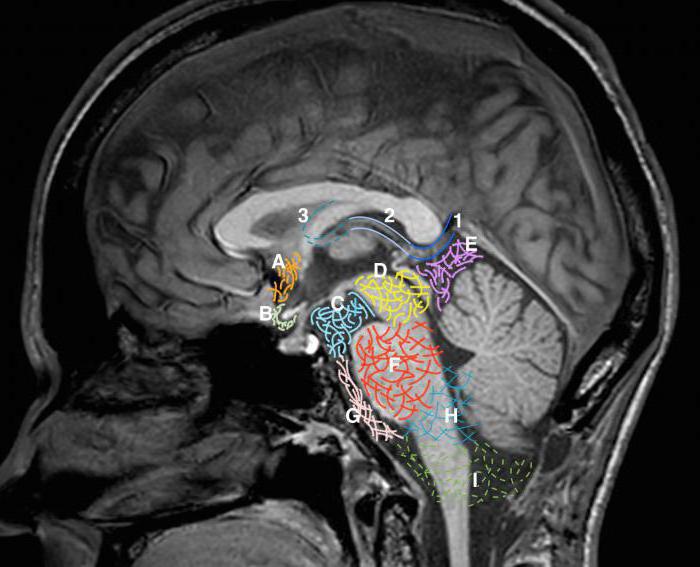
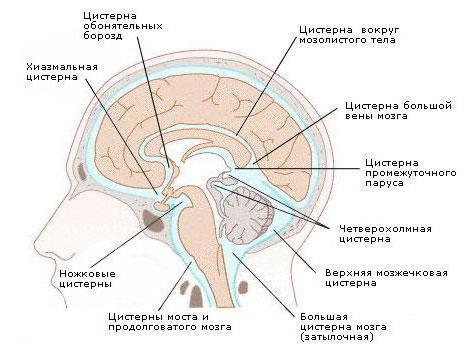
Основной объем ликвора (цереброспинальной жидкости) размещен в цистернах, которые находятся в области стволового отдела головного мозга. Под мозжечком в задней черепной ямке находится основная цистерна головного мозга, именуемая большой затылочной или мозжечково-мозговой. Далее идет препонтинная или цистерна моста. Она находится впереди моста, гранича с цистерной межножковой, сзади она граничит с цистерной мозжечково-мозговой и субпаутинным пространством мозга спинного. Дальше располагаются базальные цистерны головного мозга . Они пятиугольной формы и вмещают в себя такие цистерны, как межножковую и перекрестка. Первая расположена между ножками головного мозга, а вторая – между лобными долями и перекрестком зрительных нервов. Обводная или обходящая цистерна имеет вид канала искаженной формы, что располагается по обе стороны ножек мозга, граничит спереди с такими цистернами, как межножковая и мостовая, а сзади – с четверохолмной. Дальше рассмотрим, четверохолмная или ретроцеребеллярная цистерна головного мозга где находится . Она помещена между мозжечком и мозолистым телом. В ее области часто отмечают наличие арахноидальных (ретроцеребеллярных) кист. Если киста увеличивается в размере, то может у человека наблюдаться повышенное давление внутри черепа, нарушения слуха и зрения, равновесия и ориентации в пространстве. Цистерна боковой ямки находится в большом мозге, в латеральной его борозде.
Цистерны головного мозга находятся преимущественно в передней части мозга. Они поддерживают связь через отверстия Лушки и Мажанди и наполнены спинномозговой жидкостью (ликвором).
Движение ликвора
Круговорот ликвора происходит непрерывно. Так должно быть. Она заполняет не только субарахидальное пространство, но и центральные мозговые полости, что расположены глубоко в ткани и именуются мозговыми желудочками (всего их четыре). При этом четвертый желудочек связан с ликворным каналом позвоночника. Сам ликвор выполняет несколько ролей:
- окружает внешний слой коркового вещества;
- передвигается в желудочках;
- проникает в ткани мозга вдоль сосудов;
Так, цистерны головного мозга представляют собой часть линии круговорота спинномозговой жидкости, являются его внешним хранилищем, а желудочки – внутренним резервуаром.
Образование ликвора
Синтез ликвора начинается в соединениях сосудов мозговых желудочков. Они представляют собой выросты с бархатистой поверхностью, что расположены на стенах желудочков. Цистерны и их полости взаимосвязаны. Б ольшая цистерна головного мозга взаимодействует с четвертым желудочком при помощи специальных щелей. Синтезированный ликвор поступает через эти отверстия в субарахноидальное пространство.
Особенности
Круговорот спинномозговой жидкости имеет разные направления движения, происходит он неспешно, зависит от пульсирования мозга, частоты дыхания, развития позвоночника в целом. Основная часть ликвора впитывается венозной системой, остальная – лимфатической системой. Ликвор тесно связан с мозговыми оболочками и тканью, обеспечивает нормализацию процессов обмена между ними. Ликвор обеспечивает дополнительный внешний слой, что защищает мозг от травм и нарушений, а также возмещает искажение его размеров, осуществляя перемещения, в зависимости от динамики, поддерживает энергию нейронов и баланс осмоса в тканях. Через спинномозговую жидкость в венозную систему выбрасываются шлаки и токсины, что появляются в церебральной ткани при обмене веществ. Ликвор служит барьером на рубеже с кровяным руслом, он задерживает одни вещества, что поступают из крови, и пропускает другие. У здорового человека этот барьер способствует предупреждению попадания в мозговую ткань из крови разных токсинов.
Особенности у детей
Субарахноидальная оболочка у детей очень тонкая. У новорожденного ребенка объем субарахноидального пространства очень велик. По мере его роста пространство увеличивается. Оно достигает такого объема, как у взрослого человека, уже к подростковому возрасту.
Деформация цистерн
Цистерны играют особую роль в движении ликвора. Расширение цистерны головного мозга сигнализирует о расстройстве деятельности ликворной системы. Увеличение размера большой цистерны, что размещена в задней черепной ямке маленького размера, приводит к деформации структуры мозга достаточно быстро. Обычно люди не испытывают дискомфорта при легком увеличении цистерн. Его могут тревожить небольшие головные боли, слабая тошнота, нарушение зрения. Если заболевание продолжает развиваться, оно может привести к серьезной опасности для здоровья. Поэтому синтез и поглощение ликвора должны сохранять равновесие.
Если увеличена цистерна головного мозга и в ней собирается большое количество спинномозговой жидкости, говорят о таком заболевании, как гидроцефалия. Рассмотрим этот вопрос более детально.
Гидроцефалия
Это заболевание образуется при нарушении круговорота ликвора. Причиной тому может стать увеличенный синтез спинномозговой жидкости, трудности в его движении между желудочками и субарахноидальным пространством, сбой всасываемости ликвора через стенки вен. Гидроцефалия бывает внутренней (жидкость образуется в желудочках), и наружной (жидкость скапливается в субпаутинном пространстве). Заболевание возникает при воспалениях или нарушении обменных процессов, врожденных пороков путей, что проводят ликвор, а также в результате травм головного мозга. Наличие кист также приводит к появлению симптомов патологии. Человек жалуется на головные боли по утрам, тошноту, рвоту. Может наблюдаться застой на дне глаза или отек зрительного нерва. В этом случае проводят томографию головного мозга для постановки правильного диагноза.
Цистерна головного мозга плода
С восемнадцатой по двадцатую неделю беременности женщины по результатам УЗИ можно говорить о состоянии ликворной системы плода. Данные дают возможность судить о наличии или отсутствии патологии головного мозга. Большая цистерна легко идентифицируется при применении аксиальной плоскости сканирования. Она постепенно увеличивается параллельно с ростом плода. Так, на начало шестнадцатой недели цистерна составляет около 2,8 мм, а на двадцать шестой неделе ее размер увеличивается до 6,4 мм. Если цистерны большего размера, говорят о патологических процессах.
Патология
Причины патологических изменений в головном мозге могут быть врожденные или приобретенные. К первым относится:
- АВМ Арнольда-Киари, что протекает при нарушенном оттоке спинномозговой жидкости;
- Сужение водопровода мозга, вследствие этого возникает препятствие для движения ликвора;
- расстройства хромосом на генетическом уровне;
- агенезия мозолистого тела;
- кисты, приводящие к гидроцефалии.
К приобретенным причинам относится:
- травма головного или спинного мозга;
- кисты или новообразования, нарушающие ток ликвора;
- инфекции, поражающие ЦНС;
- тромбоз сосудов, в которые поступает ликвор.
Диагностика
При нарушениях в ликворной системе проводят следующую диагностику: МРТ, КТ, изучение глазного дна, исследование цистерн мозга при помощи радионуклидной цистернографии, а также нейросонография.
Очень важно знать, как работает ликворная система, как возникает и проявляется ее патология. Чтобы пройти полноценное лечение в случае обнаружения патологий, необходимо вовремя обратиться к специалисту. Кроме того, результаты УЗИ на разных сроках беременности дают возможность изучить развитие головного мозга плода, чтобы сделать правильный прогноз и в будущем спланировать лечение.
Оптико-хиазмальный арахноидит - когда воспалена паутинная оболочка
Это нарушение относится к базальным менингоэнцефалитам средней черепной ямки. При оптико-хиазмальном арахноидите поражаются хиазма и зрительные нервы. Симптомами являются:
![]()
Быстрая зрительная утомляемость;- Боль в глазницах;
- Общая слабость;
- Ухудшение зрения.
Для постановки диагноза требуется проведение офтальмоскопии, визометрии, периметрии, уранографии. Также необходимо провести исследование реакции зрачков на свет. При консервативном лечении показано назначение глюкокортикостероидов, антибактериальных препаратов, антигистаминных лекарств, витаминов группы В и С. Если медикаментозная терапия оказывается малоэффективной, возможно оперативное вмешательство.
Общие сведения о заболевании
Эта болезнь считается наиболее распространенной формой воспаления паутинной оболочки. При ней воспалительный процесс локализован в основании головного мозга. По статистике в 60-80% случаев причинами развития патологии является наличие хронических очагов инфекции в придаточных синусах носа. В 10-15% этиология остается неустановленной. Тогда ставится диагноз: идиопатический оптико-хиазмальный арахноидит. Сейчас идет исследование роли аутоиммунных механизмов на возникновение болезни. Базальный менингоэнцефалит распространен во всех географических зонах среди лиц как мужского, так и женского пола.
Причины возникновения
Основной процент развития данной болезни приходится на воспаление околоносовых пазух. Оттуда вирусы и бактерии попадают в черепную коробку через естественные отверстия. В некоторых случаях причинами развития патологии становится острый мастоидит, отит. К основным этиологическим факторам причисляют:
![]()
Нейроинфекции. Паутинная оболочка воспаляется из-за внутричерепных осложнений, которые проявляются на фоне ангины, гриппа и туберкулёза. Характерная клиническая картина часто выявляется у больных нейросифилисом. Фиброзирующая форма характерна для длительной персистенции вируса гриппа в ликворе.- Черепно-мозговая травма может спровоцировать образование фиброзных спаек в районе арахноидеи. Поскольку симптоматика может проявиться спустя значительное время связь между ЧМТ и базальным менингоэнцефалитом не всегда легко установить.
- Врожденные пороки строения зрительного канала и костных стенок орбиты увеличивают проницаемость инфекции во внутричерепную полость. Из-за этого не только появляется очаговая симптоматика, но и патология имеет рецидивирующее течение.
- Множественный склероз относится к аутоиммунным патологиям. При нем поражается миелиновая оболочка нервных волокон головного и спинного мозга. Нарушение особенно сильно заметны на участке перивентрикулярного пространства больших полушарий и зрительного перекреста.
Механизм развития
Патогенез связан с влиянием на оболочки мозга инфекционного агента, чаще им выступают вирусы. При этом первой поражается паутинная оболочка, а после нее – мягкая. Наиболее выражены изменения структуры нервных тканей в зрительных нервах и зоне хиазмы. Локальный воспалительный процесс приводит к увеличению проницаемости сосудов и их расширению. В мозговых оболочках начинается экссудация и формирование клеточных инфильтратов. Это приводит к гипоксии и появлению аллергических реакций.
В дальнейшем воспаление приводит к фибропластическим изменениям арахноидеи в районе оптического нерва и зрительного перекреста. Соединительная ткань разрастается, отчего образуются обширные синехии между паутинной и твердой оболочки. Также образуются кисты с серозным содержимым и фиброзные тяжи. Кистозные образования могут быть как крупными единичными, так и множественными небольшого размера. Если они окружают хиазму со всех сторон, это вызывает сдавление зрительных нервов. Компрессия – основная причина дегенеративно-дистрофических изменений и атрофии.
Классификация оптико-хиазмального арахноидита
Болезнь имеет острую и хроническую форму. Хронически протекает амавроз Лебера, то есть наследственная семейная атрофия зрительных нервов. У этой патологии отслеживается четкая генетическая предрасположенность. В клинической классификации имеется 3 типа оптико-хиазмального арахноидита в зависимости от доминирующих симптомов:
- При кистозных образованиях клиника сходна с симптомами опухоли оптико-хиазмальной области. Рост кист способствует усилению сдавливания мозговых структур. При небольших кистах болезнь протекает бессимптомно.
- Наиболее распространенным типом течения является синдром ретробульбарного нерва. Для него характерно ассиметричное или одностороннее снижение зрения. Происходит фасцикулярное уменьшение зрительных полей.
- Осложненный застой диска зрительного нерва встречается довольно редко. При этом виде болезни нет симптомов воспалительного процесса. Из-за повышения внутричерепного давления происходит нарастание отека. В процесс включается внутренняя оболочка глазного яблока.
Симптоматическая картина

Заболевание отличается острым дебютом. У больных возникает сильная головная боль, и двухстороннее ухудшение зрения. Анальгетики не купируют цефалгию. При зрительных нагрузках (просмотре телепередач, чтение, работе за компьютером) появляется повышенная утомляемость. Развиваясь, патология приводит к сильной боли в окологлазничной области. Болевые ощущения иррадиируют в переносицу, лоб, виски и надбровные зоны. Могут локализоваться в орбите глаза. В сложных случаях дисфункция достигает наибольшей силы спустя несколько часов. При более легком течение процесс занимает 2-3 суток. Из зрительного поля начинают выпадать отдельные участки. Может пострадать цветовосприятие, особенно ощущение красного и зеленого цветов. Часто зрачки пациента становятся разного размера. Этот период сопровождается диспепсическими нарушениями: тошнотой, рвотой. Острая фаза может переходить в хроническую. Кроме того могут поражаться черепные нервы ответственные за обоняние. У больных отмечается литеральное опущение рта или глаза в связи с нарушением иннервации лицевого нерва.
Если поражение распространяется на гипоталамическую область, у пациентов отмечаются:
- Вегетососудистые кризы;
- Судорожные сокращения мышц;
- Нарушение терморегуляции;
- Жажда;
- Повышенная потливость;
- Субфебрилитет;
- Нарушения сна.
При хронической форме клинические признаки развиваются постепенно. После проведения диагностической цистернографии зрение у ряда больных восстанавливается на небольшой промежуток времени.
Самое часто встречающееся осложнение - атрофия зрительного нерва. Возможна дислокация структур головного мозга. При разрастании кистозных тканей, появляется очаговая симптоматика и компрессия тканей. Если процесс переходит на другие оболочки мозга, отмечается менингит и менингоэнцефалит. Течение может осложняться внутричерепными абсцессами. Если произошло вторичное поражение желудочков, появляется вентрикулит. Такие больные попадают в группу риска острого нарушения мозгового кровообращения.
Диагностические методы
На ранних стадиях обнаружить болезнь сложно. Поскольку наиболее часто ее вызывает поражение околоносовых синусов, показана рентгенография или МРТ пазух. В процессе обследования выявляется небольшая пристеночная отечность слизистой клиновидного синуса. Также может обнаружиться поражение задних ячеек решетчатого лабиринта. Аппаратная диагностика включает:
![]()
Визометрию;- Периметрию;
- Исследование зрачковой реакции;
- Офтальмоскопию;
- Краниографию;
- Пневмоцистернографию.
При односторонней форме спустя 2 недели обследование дублируется, чтобы исключить отсроченное поражение второго глаза. Патология может сопровождаться мигрирующими дефектами. Отдельные изменения определяются в иных участках.
Терапия
При острой форме показано консервативное лечение. Терапия занимает 3-6 месяцев. После окончания острой фазы, назначаются физиотерапевтические процедуры, например электрофорез с витамином РР или препаратами кальция. Хорошо себя зарекомендовала иглорефлексотерапия. Для достижения эффекта требуется не менее 10 сеансов. В качестве медикаментозного лечения назначают:
- Гормональные глюкокортикостероиды;
- Антибактериальные средства;
- Антигистаминные препараты;
- Поливитаминные комплексы;
- Гипотензивное лечение;
- Дезинтоксикационная терапия.
Если отсутствует эффект от медикаментозного лечения, может быть проведена люмбальная пункция с введением кислорода в оптико-хиазмальную цистерну. Она позволяет разрушить соединительнотканные сращения. Операция при отеке ДЗН, плеоцитозе и менингите противопоказана. Необходима консультация нейрохирурга.
Врачебный прогноз зависит от характера течения и степени тяжести. Если течение легкое, зрительные нарушения выражены слабо, доктора дает благоприятный прогноз. Более тяжелые формы оптико-хиазмального арахноидита могут приводить к стойкой слепоте.
Специфической профилактики заболевания не существует. К неспецифическим методам можно отнести своевременную диагностику и лечение воспалений околоносовых синусов и инфекций головного мозга. После получения черепно-мозговой травмы необходимо регулярно проходить диспансеризацию у невролога. Это позволяет вовремя заметить возникновение симптоматики даже в отдаленном после травмы периоде.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Оптикохиазмальный арахноидит, в сущности, является внутричерепным осложнением какой-либо инфекции, проникающей к базальным мозговым оболочкам, облегающим зрительный перекрест. Наиболее частой причиной возникновения оптико-хиазмального арахноидита является вяло текущий воспалительный процесс в клиновидной пазухе.
Способствующим фактором являются аномалии соотношения этих пазух и зрительных каналов. Оптико-хиазмальный арахноидит, по определению А.С.Киселева и соавт. (1994), представляет собой наиболее частую форму арахноидита основания головного мозга, в клинической картине которого преобладают нарушения зрения. При оптико-хиазмальном арахноидите имеет место диффузный продуктивный процесс в базальных оболочках головного мозга и прилегающих зонах вещества головного мозга с преимущественным поражением базальных цистерн головного мозга, оболочек зрительных нервов и зрительного перекреста. Таким образом, понятие оптико-хиазмального арахноидита объединяет две нозологические формы - ретробульбарный неврит и собственно неврит зрительных нервов в области их перекреста, причем в таком варианте первичным патологическим процессом выступает арахноидит, а вторичным - неврит зрительных нервов.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Что вызывает оптикохиазмальный арахноидит?
По данным многих авторов, оптико-хиазмальный арахноидит относится к полиэтиологичным заболеваниям, среди которых отмечаются такие, как общие инфекции, заболевания околоносовых пазух, ЧМТ, семейная предрасположенность и др. По данным О.Н.Соколовой и соавт. (1990), от 58 до 78% всех случаев оптикохиазмального арахноидита обусловлены инфекционно-аллергическими процессами с преимущественным вовлечением в них околоносовых пазух.
Полиэтиологичность оптико-хиазмального арахноидита обусловливает и разнообразие патологических форм, которыми проявляется это заболевание, а также и патологических процессов, лежащих в его основе. Большое значение в этом отношении придают аллергии, аутоиммунным процессам, ЧМТ, наличию фокальной инфекции, по тем или иным причинам имеющей доступ к мозговым оболочкам основания черепа. Результатом действия указанных факторов является возникновение воспалительных пролнферативно-продуктивных процессов в оболочках головного мозга и спинно-мозговой жидкости, являющихся одновременно питающей средой и защитным барьером для головного мозга. Изменение метаболизма в указанных средах способствует возникновению сенсибилизации к образующимся катаболитам (аутоантигенам), нарушающим внутриклеточный метаболизм и приводящим к распаду нервных клеток. Продукты распада вещества и оболочек головного мозга замыкают порочный круг, усиливая общий патологический процесс, доводя его иногда до состояния необратимости. Поскольку основные аллергические процессы развиваются в паутинной оболочке, именно ее можно считать основным субстратом, на котором возникают и развиваются патогенетические механизмы оптико-хиазмального арахноидита.
Определенное значение в развитии оптико-хиазмального арахноидита, по мнению многих авторов, может иметь наследственная предрасположенность к данному заболеванию, либо конкретная его форма в виде синдрома Лебера - двустороннее снижение остроты зрения, центральная скотома, отек диска зрительных нервов с последующей полной атрофией зрительных нервов.
Симптомы оптико-хиазмального арахноидита
Основным симптомом оптико-хиазмального арахноидита является резкое, часто быстро наступающее нарушение зрения на оба глаза, обусловленное битемпоральной гемианопсией, характерной для поражения центральной части зрительного перекреста. Наряду с понижением остроты зрения и изменения его полей, при оптико-хиазмальном арахноидите страдает и цветоощущение, особенно на красный и зеленый цвет. При оптико-хиазмальном арахноидите практически всегда имеются те или иные признаки воспаления на глазном дне.
При оптико-хиазмальном арахноидите нередко наблюдается невыраженная неврологическая и эндокринная симптоматика. Периодически возникает слабая или умеренная головная боль, некоторые диэнцефальные, гипоталамические и гипофизариые симптомы, такие как повышенная жажда, потливость, субфебрилитет, нарушение углеводного обмена, ритмичности в чередовании сна и бодрствования и др. Усиление головных болей свидетельствует о дальнейшем распространении воспалительного продуктивно-пролиферативного процесса на оболочки головного мозга с образованием в них спаек и кист, нарушающих ликвородинамику. При этом может возникать и повышение внутричерепного давления.
Диагностика оптико-хиазмального арахноидита
Дифференциальную диагностику оптико-хиазмального арахноидита проводят с опухолями гипофиза и хиазмально-селлярной области, при которых самым частым симптомом, так же как и при оптико-хиазмальном арахноидите, является битемпоральная гемианопсия. Для гемиапопсий опухолевой природы, в отличие от оптико-хиазмального арахноидита, характерна четкость их контуров и не характерно появление центральной скотомы. Оптико-хиазмальный арахноидит дифференцируют также от аневризм сосудов артериального круга большого мозга, расположенных над клиновидной пазухой, при которых могут наблюдаться парацентральные гемианопсические выпадения. Указанные изменения полей зрения бывает трудно отличить от парацентральных скотом, которые при оптико-хиазмальном арахноидите встречаются в 80-87% случаев. Оптико-хиазмальный арахноидита в острой стадии следует дифференцировать также от тромбоэмболии пещеристого синуса и других объемных процессов в области зрительного перекреста и основания черепа.

[11], [12], [13], [14], [15], [16]
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
Лечение оптико-хиазмального арахноидита
Методы лечения больных с оптико-хиазмальным арахноидитом определяются его этиологией, локализацией первичного очага инфицирования, стадией заболевания, глубиной патоморфологических изменений как в самой структуре зрительных нервов, так и в окружающих зрительный перекрест тканях, общим состоянием организма, его специфической (иммунной) и неспецифической резистентностью. Как правило, в дебютной стадии заболевания применяют неоперативное лечение; при отсутствии эффекта или если первичный очаг инфекции определен, неоперативное лечение сочетают с хирургическим, например при хроническом этмоидите или сфеноидите - вскрытие указанных синусов и ликвидация патологического содержимого.
Неоперативное лечение в острой стадии: антибиотики, сульфаниламиды, десенсибилизирующие препараты, иммунокорректоры и иммуномодуляторы, дегидратационные методы, ангионротекторы, антигиноксанты, витамины группы В, нейротропные средства. Применение биостимуляторов, стероидных препаратов и протеолитиков в острой стадии не рекомендуется в связи с риском генерализации процесса. Эти средства применяют в хронической стадии или в послеоперационном периоде, когда налажен эффективный отток из синуса. Их назначение показано для предотвращения интенсивного рубцевания тканей в области оперативного вмешательства. Для достижения ббльшего эффекта некоторые авторы рекомендуют проводить интракаротидное введение соответствующих антибиотиков.
При достижении положительной динамики, наряду с продолжением комплексного противовоспалительного лечения, целесообразно назначение нейропротекторов и препаратов, улучшающих нервную проводимость. Положительные результаты получены от применения метода чрескожной электрической стимуляции зрительных нервов. Перспективными методами неоперативного лечения оптико-хиазмального арахноидита являются ГБО и методы экстракорпоральной терапии, в частности плазмаферез, УФО-аутогемотерапия.
При хроническом оптико-хиазмальном арахноидите для рассасывания спаек в оптико-хиазмальной области целесообразно применение протеолитических ферментов комплексного действия. К таковым относятся лекозим, в состав которого входят активные протеолитические вещества папайи, химопапаин, лизоцим, и набор протеиназ.
При неэффективности медикаментозного лечения некоторые авторы рекомендуют применять рентгенотерапию, фокусированную па оптико-хиазмальную область, введение в субарахноидальную область воздуха. В целом, при неоперативном лечении больных с оптико-хиазмальным арахноидитом улучшение зрения наступает в 45% случаев, перед остальными больными встает вопрос о хирургическом лечении, в противном случае они обречены на прогрессирующее снижение остроты зрения, вплоть до слепоты. По данным разных авторов, в результате хирургического лечения при различных формах оптико-хиазмального арахноидита в среднем у 25% больных, являющихся инвалидами по зрению, наступает улучшение зрения, из них у 50% - частичная трудовая реабилитация. Оптимальным сроком для хирургического лечения являются первые 3-6 мес после начала снижения остроты зрения, поскольку в эти сроки уже становится ясным, является ли неоперативное лечение эффективным или нет. Нейрохирургическому лечению обычно подлежат больные с остротой зрения ниже 0.1. Целью операции является освобождение зрительных нервов и зрительного перекреста от арахноидальных спаек и кист.
В послеоперационном периоде больным назначают антибактериальную, дегидратационную и десенсибилизирующую терапию, применяют протеолитические ферменты и комплексное антиневритическое лечение. После тщательного гемостаза пазухи рыхло тампонируют, применяя тампоны, пропитанные взвесью соответствующего антибиотика и сульфаниламида в стерильном вазелиновом масле. На следующий день часть наиболее легко извлекаемых тампонов удаляют, остальные извлекают через 2 сут. В последующем пазухи промывают различными антисептиками с последующим введением в них различных средств, ускоряющих эпителизацию пазухи и минимизирующих рубцевание ее внутренней поверхности. Основное неоперативное лечение против оптико-хиазмального арахноидита, проводимое офтальмологами, начинают через 3-4 нед после операции на околоносовых пазухах. Однако, но нашему мнению, оно должно начинаться через 2-3 дня после удаления последних тампонов из оперированных синусов.
Читайте также: