Кавернозная гемангиома печени патологическая анатомия
Кавернозная гемангиома — это опухолевое новообразование в печени, имеющее доброкачественный характер. Симптоматика у большинства пациентов отсутствует, нередко становится явной только при значительном увеличении опухоли. Частота встречаемости заболевания — примерно 7% населения. Чаще патологический процесс обнаруживается у женщин.
Общие характеристики гемангиомы
Печеночная гемангиома — это опухоль, сформированная сосудами и находящаяся глубоко в ткани органа. Новообразование имеет доброкачественный характер и не склонно к перерождению в онкологическое заболевание.
Большинство специалистов предполагает врожденное происхождение патологии, то есть формирование опухоли начинается в период закладки органов плода. Считается, что около 80% гемангиом подвергается рассасыванию у детей до полугода. Выделяют два типа гемангиом — капиллярная и кавернозная.
Что такое кавернозная гемангиома
Кавернозная гемангиома печени — это опухоль, структура которой представлена множеством сосудистых полостей. Другое название образования — пещеристое, поскольку полости напоминают пещеры, внутри которых содержится кровь. Снаружи сосуды покрыты оболочкой из соединительной ткани.

Узел может возникать в одной или двух долях печени. Диаметр новообразования колеблется от 2 до 20 см. Патанатомия опухолевого процесса — сосудистый узел, или несколько узлов в разных частях печени. На микропрепарате строение гемангиомы представлено множеством разросшихся сосудов, образующих полости.
Причины заболевания
Основной причиной формирования гемангиомы являются нарушения на клеточном уровне во время внутриутробного развития плода. Вызывать это могут следующие факторы:
- вирусные инфекции в первом триместре беременности;
- эмоциональные стрессы;
- курение и злоупотребление алкоголем;
- интоксикация лекарственными средствами;
- другие внешние факторы.
Под влиянием этих причин происходит изменение развития сосудов печени на 2-3 месяце беременности, что и вызывает образование ангиоматозного узла.
Симптомы
Длительное время гемангиома печени не обнаруживается симптоматически. Клиническая картина проявляется при увеличении опухоли более 7-8 см. Так как новообразование склонно к медленному росту, симптомы становятся явными только к 45-55 годам.
Выделяют 4 основных клинических синдрома:
- Болевой синдром. Боль возникает в области правого подреберья, имеет различную интенсивность. Чем больше размеры опухоли, тем ярче болевые ощущения.
- Диспептические явления. Пациент жалуется на отрыжку, тошноту, горечь во рту, метеоризм, нарушения стула.
![]()
Астеновегетативный синдром. Появляется повышенная утомляемость, недомогание, ломота в теле.- Синдром инородного тела. Человека беспокоит тяжесть в правом подреберье, чувство распирания.
Внешне можно обнаружить следующие признаки поражения:
- желтушное окрашивание кожи и слизистых;
- увеличение размеров печени;
- отеки;
- расширение вен на животе.
Важно знать! Косвенным признаком печеночной гемангиомы является наличие сосудистых опухолей на коже.
Диагностические процедуры
В бессимптомном периоде гемангиома обычно является случайной находкой при обследовании человека по другим поводам. Когда же имеются определенные симптомы заболевания, диагностика включает несколько методов:
- УЗИ брюшной полости. Наиболее доступный и достаточно информативный метод. Точность диагностики достигает 80%. Гемангиома на УЗИ выглядит как участок затемнения с просветлениями внутри. С помощью этого способа выявляется локализация опухоли, ее размеры, толщина фиброзной капсулы.
- Ангиография. Это метод исследования артерий с помощью рентгеноконтрастного вещества. На снимке видно скопление контраста в сосудах гемангиомы.
- МРТ. Наиболее точный метод диагностики. Позволяет не только обнаружить опухоль и установить ее размеры, но и оценить состояние сосудов и капсулы.
Дополнительными и обязательными методами диагностики являются лабораторные исследования крови, оценивающие состояние и функцию печени.
Методы лечения
При впервые выявленной опухоли, размерами не превышающей пяти сантиметров, пациенту рекомендуют повторное ультразвуковое обследование через три месяца. Если диаметр образования не изменился, устанавливают динамическое наблюдение с проведением УЗИ каждые полгода. Если же обнаружилось увеличение кавернозной гемангиомы печени, требуется лечение.
Лекарственная терапия не обладает особенной эффективностью и носит симптоматический характер. Используются обезболивающие препараты, гепатопротекторы. Женщинам могут быть назначены гормональные средства, так как гемангиома увеличивается под влиянием эстрогенов.
Необходимость оперативного вмешательства наблюдается у 10% пациентов. Показаниями к проведению операции являются:
- интенсивный рост гемангиомы;
- размеры новообразования более 7 см;
- сдавление опухолью соседних органов;
- выраженная симптоматика, не устраняемая консервативными методами;
- планирование беременности.
Существует два типа оперативных вмешательств, различающихся объемом удаления органа.
- Паллиативные. Цель такой операции — прекращение кровоснабжения опухоли, чтобы она уменьшалась в размерах. Проводят, когда нет возможности удалить саму гемангиому.
- Радикальные. Направлены на удаление опухоли, проводятся путем вырезания части печени (резекции), либо вылущивания новообразования из капсулы (энуклеация).

Предпочтительными являются паллиативные методы, так как они минимизируют объем вмешательства, сохраняя максимальное количество функционирующей печеночной ткани. Проводится такое лечение следующими методами:
- перевязка сосудов;
- эмболизация (закупорка) питающего опухоль сосуда;
- склерозирование артерий, то есть введение в них специального вещества, способствующего их слипанию;
- прижигание лазером;
- замораживание жидким азотом.
Внимание! К сожалению, проведение таких вмешательств не всегда возможно, поэтому осуществляются и радикальные операции.
Срочное оперативное вмешательство необходимо в случае развития осложнений, особенно при разрыве опухолевой капсулы и, как следствие, возникновения кровотечения. При этом сначала производится остановка кровотечения с одновременной инфузионной терапией для восполнения кровопотери. Затем, по возможности, удаляют саму опухоль.
Хирургическое лечение имеет некоторые противопоказания к проведению:
- сформировавшийся цирроз;
- поражение гемангиомой нижней полой вены;
- тяжелая патология сердца;
![]()
выраженная желтуха;- нарушение свертываемости крови.
В таких ситуациях возможна только консервативная терапия и постоянное наблюдение у врача для своевременного принятия мер в случае ухудшения состояния.
Использование народных средств возможно при небольших новообразованиях и только в качестве вспомогательного лечения.
- Измельчить траву мать-и-мачехи и зверобоя. По столовой ложке сырья смешать, залить 250 мл кипятка. Дать настояться 60 минут. Принимать по стакану в течение дня – лечебный курс 21 день.
- Измельчить листья полыни. Поместить в стеклянную емкость и залить спиртом в соотношении 1:10. Настоять средство 20 дней. Затем отцедить, хранить в темном месте. Принимать по 12 капель перед едой. Лечиться настойкой следует не менее 40 дней.
- Взять 200 г неочищенного овса. Залить 1000 мл воды, дать постоять в течение ночи. Затем вскипятить и настаивать еще ночь. Процедить, добавить 1000 мл воды. Принимать по 50 мл перед едой. Лечебный курс — 45 дней.
Возможные осложнения
Главное осложнение кавернозной гемангиомы — это ее самопроизвольный разрыв. В результате происходит массивное излитие крови, содержащейся в кавернах. Внутрибрюшное кровотечение при отсутствии своевременной медицинской помощи быстро приводит к летальному исходу. Частота этого осложнения составляет 10%, а смертность в таких случаях наблюдается у 80% пациентов. Озлокачествление опухоли происходит крайне редко.
Другими осложнениями являются:
Прогноз
У большинства пациентов прогноз заболевания благоприятный. Если гемангиома диагностирована у ребенка, к 18 годам она чаще всего самостоятельно регрессирует. У взрослых людей новообразование растет медленно, и обычно не вызывает симптомов, ухудшающих качество жизни. Осложнения встречаются редко.
Профилактика
Специфической профилактики заболевания нет, поскольку это врожденная патология. К неспецифическим предупреждающим методам относятся те, которые направлены на предотвращение быстрого роста опухоли и ее разрыва:
- соблюдение здорового питания;
- отказ от интенсивных физических нагрузок;
- отказ от вредных привычек.
Совет! Регулярное медицинское обследование и своевременное лечение помогут избежать осложнений.
Гемангиома — это доброкачественная опухоль, которая при выполнении профилактических мероприятий протекает бессимптомно и не вызывает осложнений. Регулярное медицинское обследование позволяет своевременно определить показания к началу лечения.
ГЕМАНГИОМА (haemangioma; греч. haima кровь + angeion сосуд + -oma) — доброкачественная опухоль, развивающаяся из кровеносных сосудов.
Г. возникает на основе врожденного порока развития сосудов и выявляется обычно с момента рождения ребенка. По сообщению Пака и Эриэла (G. Т. Pack, I. М. Ariel), на Г. (у взрослых) приходится 22% среди всех доброкачественных опухолей и 46% среди всех опухолей мягких тканей.
Содержание
- 1 Патологическая анатомия
- 2 Клиническая картина
- 3 Диагноз
- 3.1 Рентгенодиагностика
- 4 Лечение
- 5 Прогноз
Патологическая анатомия
В формировании Г. принимают участие почти все элементы стенки сосуда, но располагаются они атипично и иногда преобладают некоторые составные части стенки. По морфол. строению различают несколько разновидностей Г.
Капиллярная (гипертрофическая), или простая, Г. состоит из большого количества переплетающихся капилляров со стенкой из набухшего эндотелия, образующего как бы несколько слоев. Ряд капилляров опухоли находится в спавшемся состоянии, эндотелий их расположен в виде концентрических групп и вытянутых тяжей. Капиллярные Г. нередко отличаются инфильтрирующим ростом, оставаясь вполне доброкачественными опухолями.
Кавернозная (пещеристая) Г. представлена крупными полостями различной формы, наполненными кровью, выстланными эндотелием и разграниченными тонкими перегородками из соединительной ткани. Иногда кровь в полостях свертывается и образовавшаяся тромботическая масса организуется.
Случаев малигнизации Г. не наблюдается. Системные опухолевидные разрастания сосудов (артериального, венозного и капиллярного типа) с образованием кавернозных полостей и сосудистых тяжей называются ангиоматозом или гемангиоматозом. Поражается чаще всего целая конечность или ее дистальный отдел. Клиническое течение гемангиоматоза и методы его лечения не отличаются от солитарной Г. Встречаются пороки развития лимф, и кровеносных сосудов одновременно. Новообразования подобного типа называют гемолимфангиомой.
Клиническая картина
Клиническая картина определяется локализацией Г. Встречаются Г. различной локализации: кожи с подкожной клетчаткой и слизистых оболочек; мышц, сухожилий и костей; паренхиматозных органов. Наиболее распространенной формой является Г. кожных покровов и слизистых оболочек. Особенно часто поражается кожа лица и шеи. На эту область приходится ок. 60% всех Г.

Г. кожи развивается преимущественно на лице, встречается в области волосистой части головы, реже на туловище и конечностях. Обычно обнаруживается при рождении или в раннем детском возрасте; увеличивается по мере роста организма. Опухоль может достигать значительных размеров и захватывать большую часть лица, приводя к косметическим и функциональным недостаткам. Встречается несколько разновидностей Г. Капиллярная Г. кожи (пятнистая, простая, плоская) — пятно пурпурного, розового или синюшно-багрового цвета (цветн. рис. 1), бледнеющее при надавливании; в ряде случаев имеет гладкую поверхность, иногда выступает над уровнем кожи. Нередко пятно состоит из центрально расположенной точки, от к-рой радиально расходятся мелкие расширенные сосуды (звездчатая Г.). Разновидностью капиллярной Г. кожи является ангиокератома (см.).

Кавернозная Г. кожи и подкожной клетчатки — отграниченное образование, цвет к-рого варьирует от вишневого до фиолетового (цветн. рис. 2), покрыто неизмененной кожей; размеры образования от булавочной головки до мужского кулака и больше. Образование мягкой консистенции, с гладкой, чаще бугристой поверхностью; при надавливании легко спадается и бледнеет, при сильном кашле или крике может увеличиваться и напрягаться. В ряде случаев кавернозная Г. развивается из плоской Г. Кавернозная Г. кожи иногда самопроизвольно исчезает. Встречаются множественные кавернозные Г., рассеянные по коже и внутренним органам.
Г. ползучая — симметричное поражение кожи с атрофией; встречается в основном у девочек.
Г. кожи с выраженным разрастанием соединительной ткани отличается плотной консистенцией и называется ангиофибромой (см.).
Артериальная Г. встречается редко, в собственно коже не развивается, располагается в подкожной жировой клетчатке. Характеризуется мягкими пульсирующими образованиями, связанными между собой ветвистыми расширенными сосудами. Кожный покров над этими образованиями или не изменен, или истончен и имеет синевато-фиолетовую окраску. В редких случаях опухоль прорастает в подлежащие ткани — мышцы, апоневроз, кости.
Г. подкожной клетчатки и мышц диффузной формы инфильтрирует окружающие ткани, чаще всего встречается на нижних конечностях. При сдавливании пальцами Г. уменьшается, уплощается, бледнеет, при отпускании — наполняется кровью и принимает прежний вид.
Если Г. сообщается с крупным артериальным сосудом, она пульсирует и над ней иногда определяется шум. Г. отличаются различным течением.
Г. слизистых оболочек чаще всего наблюдается на губах (напр., Г. старческих губ — по краям губ у стариков), на слизистой оболочке полости рта и на языке. Г. такой локализации может прорастать подслизистую оболочку, а иногда клетчатку и мышцы. При локализации на языке Г. часто прорастает всю его толщу, достигая таких больших размеров, что язык не помещается в ротовой полости. Отмечается сухость языка, на нем образуются трещины, из которых периодически возникает кровотечение; нарушаются акты глотания и дыхания. Г. слизистой оболочки жел.-киш. тракта довольно редки; появляющиеся при этом кровотечения являются основным симптомом Г., что следует учитывать при дифференциальной диагностике с заболеваниями жел.-киш. тракта. Это особенно относится к прямой кишке, где Г. может быть принята за геморрой. Г. слизистой оболочки верхних дыхательных путей и мочевыводящих путей встречается очень редко.
Г. кости встречается редко, составляя не более 0,5—1% всех доброкачественных новообразований костей. Одинаково часто наблюдается у мужчин и у женщин в любом возрасте. Чаще всего опухоль локализуется в позвоночнике, реже в костях черепа, таза и конечностей. Клинически Г. кости часто протекают бессимптомно и являются случайной рентгенол, находкой. Г. позвоночника выявляется в случае сдавления спинного мозга или спинномозговых нервов.
Г. паренхиматозных органов чаще наблюдается в печени, где она развивается преимущественно в интерлобулярной ткани. Г. печени растет обычно экспансивно и очень редко прорастает паренхиму.
Большинство Г. печени протекают бессимптомно и проявляются лишь в случае присоединения осложнений, связанных со сдавлением желчевыводящих путей или соседних органов, с появлением спаек или возникновением тромбоза; являются случайной находкой при оперативных вмешательствах по поводу других заболеваний органов брюшной полости.
Диагноз
Диагноз ставится на основании клин, проявлений, в особенности при присоединении осложнений. Г., протекающая бессимптомно, может быть диагностирована случайно. Большую роль в диагностике Г. кости играет рентгенол, исследование.




При Г. кости никогда не наблюдается сплошного остеолиза или крапчатых склеротических включений, характерных для метастазов опухолей в позвоночник. При компрессионном переломе позвонка с целью дифференциальной диагностики метастаза опухоли и Г. проводят ангиографию. Так, например, в результате ангиографии в теле поясничного позвонка (L3) вместо предполагавшегося метастаза опухоли была обнаружена кавернозная Г. (рис. 2).
Г. других костей скелета отмечаются редко и могут представлять значительные диагностические трудности. Дифференциальной диагностике помогают повторные исследования, указывающие на отсутствие увеличения или весьма незначительный рост опухоли у взрослого человека.
Нередко вторичное вовлечение кости при первичной Г. мягких тканей (рис. 3); на фоне клинически и рентгенологически выявляемого увеличения объема мягких тканей определяются типичные мелкие (костной плотности) образования — ангиолиты. Иногда наблюдается истончение участка кости, соприкасающегося с опухолью от давления, причем остеопороз, как правило, отсутствует. При прорастании Г. в кость в зоне ее внедрения наблюдается развитие центральных и краевых дефектов, окруженных склеротической каймой.
При Г. мягких тканей предплечья и голени обычно наблюдается вовлечение в процесс обеих костей на уровне локализации Г. Рентгенол, исследование подтверждает диагноз Г., выявляя в мягких тканях характерные тени ангиолитов.
Дифференциально-диагностические трудности, возникающие при глубоком расположении Г. в мягких тканях, могут быть разрешены при помощи ангиографии (рис. 4).
Лечение
При Г. с прогрессирующим течением применяются следующие методы лечения: хирургический, криотерапия, инъекции склерозирующих веществ, электрокоагуляция, лучевая терапия.
Хирургический метод лечения наиболее распространен и чаще применяется при Г. кожи и подкожной клетчатки туловища и конечностей; он также используется в ряде случаев при Г. мышц и внутренних органов (печень, кишечник и др.). Г., как правило, должна удаляться в раннем детском возрасте, пока она еще не разрослась. Раннее иссечение опухоли дает хороший косметический результат и позволяет избежать осложнений в виде изъязвлений и инфекции:
Применяют следующие виды хирургического лечения: иссечение Г., частичное удаление ее с наложением швов через кожу. Иссечение является наиболее простым и радикальным методом. Операция показана в тех случаях, когда ее можно выполнить без косметического дефекта и риска нарушить функции органа или конечности. В зависимости от локализации очага поражения и его размеров оперативное вмешательство производится под местной анестезией либо под наркозом. Очерчивающим разрезом (чаще овальным) Г. иссекают вместе с прилежащей клетчаткой. При иссечении Г., располагающейся на конечностях, целесообразно пользоваться жгутом. В тех случаях, когда жгут наложить невозможно, помощник прижимает края раны для уменьшения кровотечения. Кровотечение бывает особенно сильным в тех случаях, когда разрез прошел в пределах опухоли. При расположении Г. в клетчатке целесообразно иссекать ее из-под кожи, стараясь сохранить последнюю. Такой прием позволяет избежать натяжения кожи во время зашивания и дает хороший косметический результат. При больших Г. образующийся после иссечения дефект закрывают свободной кожной пластикой. При значительных кровопотерях переливают кровь.
Частичное иссечение производится при больших Г., которые технически одномоментно не могут быть иссечены. В таком случае операция является одним из этапов хирургического или же комбинированного лечения. После удаления части опухоли через определенный промежуток времени производится повторное оперативное вмешательство или применяется криотерапия, инъекции склерозцрующих веществ и др. Обычно такое лечение применяют при больших артериальных (ветвистых) или кавернозных Г., располагающихся в подкожной клетчатке и мышцах. Частичное иссечение Г., расположенных в подкожной клетчатке и мышцах, является опасной операцией из-за возможности сильного кровотечения. В случае возникновения кровотечения следует пользоваться всеми доступными кровоостанавливающими средствами: жгутом; прошиванием сосудов, электрокоагуляцией, гемостатической губкой, тампонадой раны.
Одним из методов лечения является наложение швов через кожу вокруг Г. Метод рассчитан на уменьшение притока крови к опухоли с последующей облитерацией и рубцеванием ее полостей. Обкалывание и прошивание производится по краю опухоли с частичным захватом ее ткани толстыми шелковыми швами, завязанными на марлевых валиках. Метод малоэффективен и почти не применяется.
При правильно и радикально проведенной операции наступает излечение с хорошим косметическим результатом. Рецидив заболевания говорит о нерадикальности проведенного оперативного вмешательства. При рецидиве опухоли могут быть повторно иссечены или излечены другими методами в зависимости от размера опухоли и ее локализации.
Комбинированное лечение Г. (хирургическое вмешательство с последующей криотерапией) требует настойчивости и терпения как от врача, так и от больного, Лучшие результаты получают при сочетании хирургического лечения и лучевой терапии.
Криохирургия — замораживание опухоли. Метод основан на получении асептического воспаления в ткани Г. с последующим склерозированием. Наибольшее распространение получила криохирургия (см.) с помощью углекислоты. Из обычного баллона, в к-ром сохраняется углекислота, в кожаный мешочек набирают снежную массу t° от —78 до —80°. К поверхности опухоли прикладывают кусочек снега на марлевой салфетке на 15—30 сек. Через 12—14 дней (при исчезновении воспалительных явлений) аппликацию повторяют (всего 3—5 замораживаний). Наиболее эффективен этот метод при небольших Г. кожи.
Введение склерозирутющих веществ производят для того, чтобы вызвать тромбоз сосудов, окружающих опухоль, с последующим склерозом, атрофией и запустеванием сосудов самой опухоли. Склерозирующее вещество желательно ввести в один из сосудов, подходящих к опухоли. Если это невозможно, то склерозирующий агент вводят вокруг опухоли и под нее. В зависимости от реакции тканей вещество вводят повторно через 1—4 нед. Из склерозирующих веществ наибольшее распространение получили 70% р-р этилового спирта и кипящий физиол, р-р в дозе от 0,5 до 5 мл — в зависимости от размера опухоли. Недостаток метода заключается в болезненности и продолжительности лечения.
Метод электрокоагуляции состоит в пропускании тока высокой частоты через кожные покровы или слизистую оболочку на месте опухоли с целью склерозирования тканей Г. Лечение повторяют через 7—10 дней. Метод простой, но болезненный и требует обезболивания; применим только при маленьких Г. (см. Диатермокоагуляция).
Лучевую тeрапию применяют при простых капиллярных и кавернозных Г. кожи и подкожной клетчатки головы и шеи, слизистых оболочек губ, полости рта, наружных половых органов, костей и паренхиматозных органов.
При капиллярной Г., являющейся косметическим недостатком, радиочувствительными являются гипертрофические формы синюшного или багрового цвета в раннем детском возрасте. При малых размерах Г. показана близкофокусная (короткодистанционная) рентгенотерапия: напряжение 10—20 кв, кожно-фокусное расстояние 5—6 см, разовая доза 200—300 рад; облучение повторяют 3 раза через каждые 2 дня, общая доза 600—900 рад. При Г. больших размеров применяют бета-терапию радиоактивными изотопами талия ( 204 Tl), промеция ( 147 Pm), фосфора ( 32 P) и других, 90% энергии которых поглощается в первых двух миллиметрах кожи. Лечение проводят с помощью гибких аппликаторов, упакованных в целлофановые пакеты и содержащих равномерно распределенный радиоактивный изотоп. Мощность дозы 200—500 рад в час. Лечение ежедневное. Разовая доза 300—400 рад, общая доза 2000 рад. У детей старшего возраста дозу увеличивают до 3000 рад, а у взрослых до 4000 рад. Допустимая реакция — эритема. Повторные курсы бета-терапии не рекомендуются.
При кавернозных Г. кожи, подкожной клетчатки, слизистых оболочек губ, полости рта, наружных половых органов показана близкофокусная рентгенотерапия при напряжении 40—60 кв, с фокусным расстоянием 5—10 см от кожи, с использованием фильтров из 0,5 мм алюминия или 0,2 мм меди. Разовая доза составляет 100—150 рад, облучение повторяют через 1—2 дня. Общая доза у детей до 1 года — 400—450 рад, от 1 до 3 лет — 450—500 рад, у детей старшего возраста — 600—700 рад и у взрослых до 1500—2000 рад. При кавернозных Г. большого размера у взрослых, напр, при Г. всей полости рта, может быть применена дистанционная гамма-терапия при расстоянии источник — кожа 35 см, разовой дозе 150 рад и общей — до 4000 рад.
При кавернозных Г. костей (позвоночник, череп) и паренхиматозных органов (печень, органы средостения) у взрослых лучевую терапию (дистанционную гамма-терапию) используют лишь при наличии клинических симптомов (боли или нарушение функции пораженных органов). Облучают обычно два поля, размер каждого из которых соответствует величине опухоли, уточненной по рентгенограммам и ангиограммам. При Г. черепа облучение проводят тангенциально, при Г. позвоночника облучают двумя паравертебральными полями, расположенными под углом 45°, при Г. органов средостения или печени — двумя противолежащими полями. Облучение ежедневное; разовая доза — 150—170 рад, общая — до 3000 рад при облучении позвоночника и 4000 рад при остальных локализациях. Излечение наступает медленно, в течение нескольких месяцев. Улучшение наблюдается в 80— 85% случаев.
Прогноз
Прогноз удовлетворительный. Часто Г. самопроизвольно исчезают, значительно реже им свойствен прогрессирующий рост, когда из точечной опухоли при рождении ребенка F. может в течение нескольких месяцев вырасти до больших размеров. С прекращением роста организма обычно прекращается и рост Г. При Г. различной локализации возможны такие осложнения, как кровотечение, изъязвление, инфицирование, тромбозы, флебиты с расстройством местного кровообращения.
При больших Г. в труднодоступных для лечения областях (напр., во внутренних органах) он значительно отягчается в связи с трудностями оперативного и другого вида лечения.
Наилучшие результаты как в косметическом отношении, так и в смысле излечения дает лучевая терапия Г. в раннем детском возрасте, когда опухоль имеет небольшие размеры.
Библиография: Вихерт А. М. и др. Опухоли мягких тканей, микроскопическая диагностика, с. 97, М., 1969; Волков М. В. Костная патология детского возраста, с. 258, М.. 1968; Злокачественные опухоли, под ред. H. Н. Петрова и С. А. Холдина, т. 3, ч. 1, Л., 1962; Клиническая онкология, под ред. H. Н. Блохина и Б. Е. Петерсона, т. 1, с. 232, М., 1971; Клиническая онкология детского возраста, под ред. М. В. Волкова, с. 283, М., 1965; Краковский Н. И. и Таранович В. А. Гемангиомы, М., 1974, библиогр.; Лагунова И. Г. Опухоли скелета, с. 173, М., 1962; Переслегин И. А. и Саркисян Ю. X. Клиническая радиология, М., 1973; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, т. 2, с. 404, М., 1964; Свистунова Т. М. Низковольтная рентгенотерапия гемангиом кожи у детей, Л., 1974, библиогр.; Тагер И. Л. и Дьяченко В. А. Рентгенодиагностика заболеваний позвоночника, М., 1971; Brocher J. E. Die Wir-belsaulenleider und ihre Differentialdiag-nose, Stuttgart, 1962; Die Gesunde und die Kranke Wirbelsaule in Rontgenbild und Klinik, hrsg. v. G. Schmorl u. H. Junghanns, Stuttgart, 1968.
H. H. Трапезников; А. В. Козлова (рад.), И. Л. Тагер (рент.).
Гемангиома – это разрастание тканей сосудов, формирующихся в форме опухоли доброкачественного характера. Бывает наружной, когда на кожных покровах лица и шеи наблюдаются разрастания пятен алого, бордового или тёмно-синего цветов. Поражение кожи проявляется при рождении у младенцев, часто – у недоношенных. Развитие происходит и в первые недели жизни ребёнка. Образование показывает размеры от нескольких миллиметров до тотального поражения всей поверхности лица и шеи.
Наблюдается и внутреннее патологическое поражение сосудов тканей органов человека. Новообразование захватывает слизистую полость носа и рта, поражает внутренний орган – вызывает разбухание печени. В основном заболевание органов внутри организма носит врождённый характер, но замечают болезнь уже в старшем возрасте.
Различают гемангиомы в двух видах – кавернозная (пещеристая) и капиллярная (простая). Капиллярный характер образования характеризуется множественным количеством капилляров, разрастание сосудов происходит по поверхности поражённого органа. Цвет алый либо багровый. Пещеристое, или кавернозное, гемангиомное разрастание – опухоль в виде малого или большого узла. При этом кожные покровы не нарушаются, узел закрыт тканью органа, цвет кожи тёмный, синюшный. Встречается смешанный вид новообразования, состоящий из конгломерата капиллярных и пещеристых сосудов.
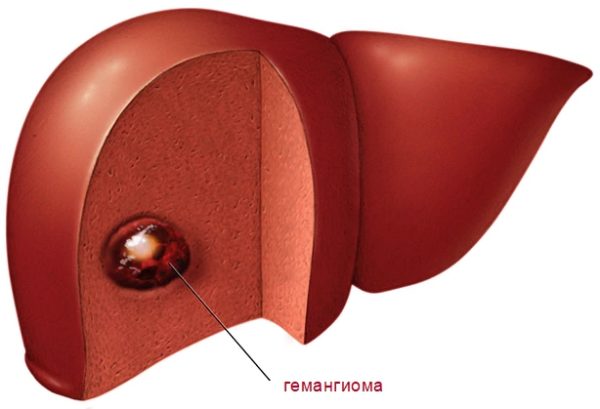
Что, где и когда
Кавернозная гемангиома печени – вид патологического сосудистого новообразования, локально располагающегося в основной функциональной ткани печени, состоящей из клеток печёночных пластинок. Клетки опухоли не превращаются в патологическое злокачественное образование. Заболевание имеет код по МКБ-10 – D18. Однако не все учёные-медики считают указанную патологию опухолью. Часть придерживается мнения, что это аномальное разрастание сосудов, сосудистый патологический клубок. Опасность заключается в стремительном разрастании клеток, с последующим прободением, приводящим к летальному исходу. Разрыв сосудов вызывается опасными травмами, излишними напряжениями брюшной полости.
Она располагается внутри печени, способна локализоваться в левой или правой доле, встречается поражение всего органа. Гемангиоматозный кровеносный узел появляется локально с последующим разрастанием. В начале болезни опухоль мелкая, не более 5 см. Затем, если не проводится лечение, достигает гигантских размеров и угрожает разрывом, когда повреждается сосуд опухоли и происходит сильное внутреннее кровотечение. Также образование приносит физический дискомфорт, если сдавливает близко расположенные ткани, приводя к постоянным ноющим сильным болям.
Этиология гемангиом обсуждается медиками-учеными на протяжении всего времени наблюдения болезни. Часть учёных предполагает, что это приобретенное заболевание. Основная группа медиков доказывает, что этиология описанного вида образований врождённая.
Кавернозная гемангиома в печени может образоваться на ранних сроках беременности, в момент формирования кровеносных сосудов. Причины: в ходе формирования может произойти системный сбой развития плода, выраженный в патологии тканей печени. Приобретается болезнь, в основном, женщинами под влиянием гормона эстрогена, в случае его повышения по сравнению с нормой. У 7% населения диагностируется кавернозная гемангиома печени. Исход заболевания бывает смертельным, если вовремя не обнаружить новообразование и не начать лечение!
Симптомы кавернозной гемангиомы
Симптомы носят чётко выраженный характер, когда новообразование становится свыше 5 см. Они заключаются в признаках:
- Тошнота, слабость, отсутствие аппетита, повышение температуры, рвота.
- Ноющая боль в правом подреберье, которая возникает в результате сдавливания органов брюшной полости.
- При пальпации может прощупываться увеличение органа печени.
- Резкая боль, которая возникает при разрыве гемангиоматозного кавернозного узла, сопровождающегося обильным кровотечением.
Симптомы способны не проявляться на протяжении всей жизни, если не происходит разрастание. Опухоли характерна особенность замереть в развитии и не тревожить человека.
Диагностика
Так как кавернозный узел не проявляется явными симптомами, если его размеры меньше 5 см, выявление патологии происходит в ходе проведения обследований, связанных с иными жалобами пациента.
- На УЗИ печени описание недуга состоит в присутствии округлых теней в структуре печени с чёткими контурами, содержимое видится неоднородным.
- На КТ брюшной полости получается более точное представление о размерах и структуре образования, так же, как и на обследовании методом МРТ.
- Печень подвергается процедуре целиакографии и статической сцинтиграфии, которые могут подтвердить или опровергнуть, что опухоль является не злокачественным образованием.
- Исследование генетических маркеров болезни. К примеру, связь второй группы крови повышает риск возникновения кавернозных гемангиом, что доказано учёными. Исследователи полагают, что возникновение болезни бывает наследственным. Это оставляет надежду, что новообразование удастся выявить ещё в субклиническом периоде развития опухоли.
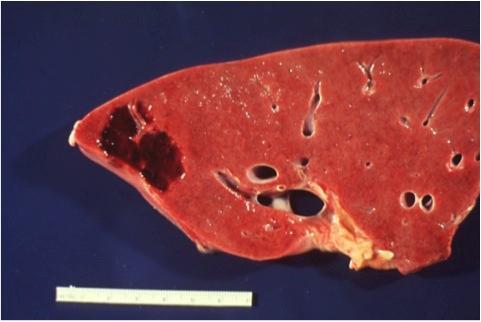
Патанатомия при изучении природы гемангиомы использует макропрепарат, когда изучается весь орган. В этом случае, на разрезе ясно виден узел темно-синего цвета с чёткими границами, разрез показывает трубчатую структуру образования.
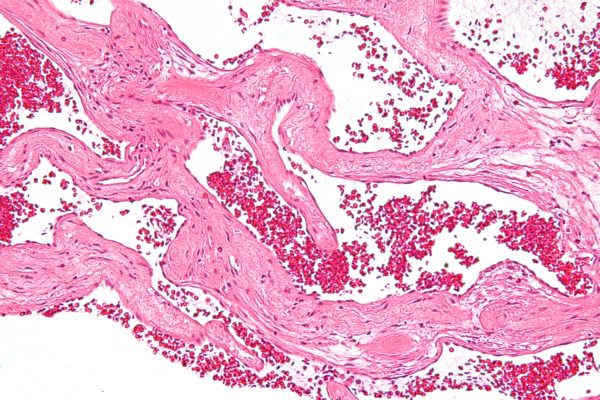
В основном, при исследовании используют микропрепарат для изучения под микроскопом структуры тканей. Картина представлена совокупностью полостей различной величины. Форма полостей при этом неправильная. Полости называют кавернами. Каверны покрывает эндотелий. Заполнение каверн происходит за счёт крови. Характер границ неровный, однако, чётко очерченный. Между полостями – тонкие прослойки соединительной ткани.
Способылечения
В процессе выявлении кавернозной гемангиомы врач оценивает размер и только потом принимает решение о назначяении методики лечения – инвазивной или неинвазивной.
Показания для вмешательства с помощью хирургических методов:
- Стремительный, активный рост опухоли, выраженный в увеличении на 50% на протяжении года.
- Сдавливание сосудов и тканей соседних органов, сопровождающееся сильной болью.
- Кровотечение вследствие разрыва.
- Крупный размер опухоли – больше 5 см.
- Если предполагается злокачественный характер опухоли.
В зависимости от характера опухоли, операции проводятся несколькими способами: лобэктомия либо сегментарно резецируется орган печени. Возможно проведение операции при помощи лазера, который щадяще воздействует на ткани организма больного.
Результативно склерозирование сосудов. Перед операцией пациент подготавливается гормонотерапией, способной уменьшить объём узла. Это помогает исключить возможные осложнения в ходе операции, выраженные в травмировании соседних органов и кровотечении. Радикальные хирургические вмешательства проводятся всё реже, так как альтернативных способов операции в настоящее время немало.
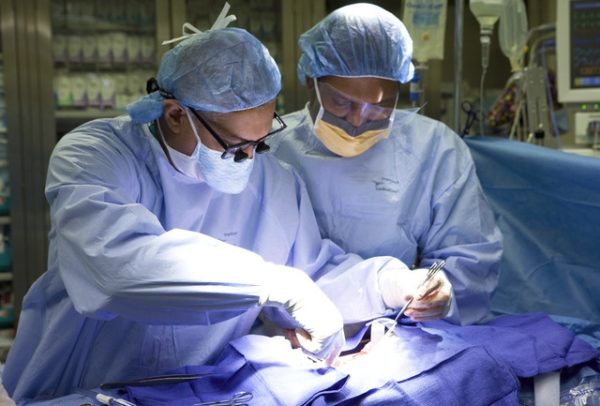
Противопоказания, при которых операцию нельзя проводить:
- Разрастание сосудов патологического образования внутрь печени в обеих долях;
- Развитие цирроза печени и другие структурные изменения.
- Многочисленные вены.
При противопоказаниях операции используют неинвазивную или нехирургическую методику лечения. Одним из таких методов является процесс введения ферромагнитных частиц в новообразование печени, после чего создается высокочастотное электромагнитное поле. Повышение температуры провоцирует некроз гемангиомы.
Женщине с диагнозом кавернозная гемангиома печени следует сообщать о диагнозе лечащему гинекологу при проведении гинекологического осмотра, так как назначение гормона эстрогена провоцирует её разрастание.
Предотвращение болезни печени
Профилактика кавернозной патологии включает бережное отношение к женскому организму во время беременности, на первых месяцах, выполнение комплекса рекомендаций по поведению беременной женщины – исключение негативных факторов воздействия на ход беременности, правильное питание, профилактика инфекционных болезней, отслеживание гормонального фона. Таким образом, предотвращается врождённое развитие патологии каверноза у младенца.

При обнаружении гемангиомы в старшем возрасте необходимо следить за гормональным фоном, женщинам – не допускать повышение гормона эстрогена. Здоровый образ жизни должен стать приоритетом. Важно знать симптомы болезни и анализировать регулярно состояние своего здоровья. При наличии опухоли, особенно больших размеров нельзя допускать травмирование брюшной полости, резкие движения, тяжёлые физические нагрузки.
В послеоперационный период проявляются осложнения, если не придерживаться диеты, совершать резкие движения. Каждый год пациент обследуется на предмет выявления возврата опухоли.
При соблюдении этих нехитрых правил пациент добивается стойкой ремиссии болезни, избегает операции и улучшает состояние организма, при котором кавернозная гемангиома не будет вызывать физического дискомфорта.
Читайте также:



