Капиллярная гемангиома кожи прогноз патанатомия
Опухоли мышечной ткани
Липосаркома
Клиника.Злокачественная опухоль, которая развивается из жировой ткани, встречается редко. Липосаркома может развиваться как самостоятельная опухоль, так и путем озлокачествления липом. Рост относительно медленный, опухоль может достигать больших размеров. Часто по периферии опухоли возможна инфильтрация тканей. Метастазирует редко. Часто встречаются рецидивы после проведенных оперативных вмешательств.
Патанатомия. Макроскопически липосаркомы из эмбриональной ткани имют очень тонкую (полупросвечивающуюся) капсулу, серого цвета с темно-красными прожилками, студенистой консистенции. При образовании из зрелойжировой ткани опухоль имеет плохо выраженную капсулу, желтого цвета с соединительнотканными прожилками, очагами некроза и кровоизлияний, более плотной консистенции.
Микроскопически различают: высокодифференцированную, миксоматозную (состоит из эмбриональной ткани), круглоклеточную (представлена фетальной жировой тканью) и полиморфную.
Лечениехирургическое или комбинированное.
Опухоли указанной группы в области лица и органов полости рта встречаются редко. Среди доброкачественных и злокачественных новообразований различают лейомиому и лейомиосаркому, развивающиеся из гладкой мускулатуры, рабдомиому и рабдомиосаркому — из поперечно-полосатой мускулатуры.
Клиника. Доброкачественная опухоль, хорошо отграниченная от окружающих тканей, увеличивается медленно, иногда появляется болезненность. Может располагаться поверхностно и в глубине тканей. В одном наблюдении при локализации опухоли на языке отмечено изъязвление опухоли. Клиническая диагностика затруднена, нередко окончательный диагноз устанавливается после патоморфологического исследования.
Патанатомия.Лейомиомы характеризуется наличием гладкомышечных клеток с богатой сосудистой сетью. В случае ангиолейомиомы (сосудистой лейомиомы), наряду с пучками гладкомышечных элементов наблюдаются извитые толстостенные сосуды.
Лечение— хирургическое, заключаются иссечении опухоли в пределах здоровых тканей.
ОПУХОЛИ ИЗ КРОВЕНОСНЫХ И ЛИМФАТИЧЕСКИХ СОСУДОВ.
Это доброкачественная опухоль, развивающаяся из кровеносных сосудов, являются самыми распространенными сосудистыми образованиями грудного и раннего детского возраста. По своему происхождению гемангиомы могут быть отнесены как к истинным опухолям, так и к новообразованиям дизонтогенетической природы гамартомам.
Гемангиомымогут быть врожденными (подавляющее большинство) и приобретенными.
Локализация гемангиом самая разнообразная: кожа лица, слизистая оболочка твердого или мягкого неба и альвеолярного отростка, дно полости рта, язык, очень редко в кости. Гемангиомы мягких тканей челюстно-лицевой области и шеи могут сочетаться с поражением костей лицевого скелета, может приобретать инфильтративный рост с разрушением окружающих тканей. Очень редко эти сосудистые опухоли озлокачествляются. Гемангиомы могут быть артериальными(развиваются из сосудов артериального типа) или венозными(развиваются из сосудов венозного типа).
По строению различают следующие виды гемангиом:
капиллярная(плоская, сенильная) — состоят из мелких сосудов капиллярного типа, окруженных соединительной тканью;
ветвистая (гроздевидная) — представлена клубком широких и извитых сосудов; кавернозная (пещеристая) — состоит из расширенных сосудистых полостей, выстланных одним слоем эндотелия и разграниченных перегородками из соединительной ткани;
смешанная(разные участки опухоли представлены отдельными видами строения).
В зависимости от глубины залегания, гемангиомы разделены на поверхностные (располагаются в толще кожи или слизистой оболочки и подлежащей клетчатке) и глубокие (прорастают в толщу мышц и костную ткань), а по распространенности — ограниченные и диффузные.
Клиника. Капиллярные гемангиомывнешне проявляются в виде тестоватой припухлости (в толще мягких тканей) или пятен, локализованных на кожных покровах или слизистой оболочке, ярко красного (артериальные) или синюшного (венозные) цвета. Размеры варьируют. При надавливании на нее окраска резко бледнеет, а иногда и исчезает. Гемангиома может прорастать вглубь тканей и поражать смежные анатомические зоны: лицо, губу, дно полости рта, боковую стенку глотки, мягкое небо и т.д. Гемангиома увеличивается в размерах при наклоне головы и физической нагрузке.Сосудистые опухоли безболезненные при пальпации. Характерна сжимаемость опухоли, неравномерная консистенция: в одних участках мягкая, а в других более плотная. В полости рта гемангиомы могут изъязвляться, инфильтрироваться и осложняться обильными кровотечениями.
Ветвистые гемангиомыпредставлены множественными узловатыми выпячиваниями сине-багрового цвета, которые сильно обезображивают лицо больного. Артериальная гемангиома может пульсировать. В области артерио-венозных анастомозов может быть слышен шум. При наклоне головы сосудистая опухоль увеличивается в размере.
Венозные гемангиомы. При венозных гемангиомах встречаются флеболиты — венные камни, которые при локализации опухоли в области дна полости рта или в околоушной области могут быть приняты за слюнные камни. На рентгенограмме флеболиты имеют вид округлых интенсивно затемненных гомогенных образований счеткими границами.
При смешанной гемангиоме наблюдается сочетание участков капиллярного, ветвистого и кавернозного строения.
Патанатомия. В большинстве своем гемангиомы состоят из сплошной массы своеобразных сосудов, выстланных эндотелием и бедной соединительнотканной стромы. В некоторых случаях сосудистые опухоли могут быть представлены большим количеством фиброзной ткани (гемангиофибромы), лимфоидной ткани (землимфангиомы) или содержать значительное число нервных и фиброзных волокон (нейроангиофибромы),
Для диагностики гемангиом и используют специальные методы обследования:
• рентгенография костей лицевого скелета:
• ангиография с помощью контрастных веществ
• исследование картины крови для выявления тромбоцитопении, анемии и других возможных изменений.
Лечение. При выборе метода лечения гемангиомы необходимо учитывать вид опухоли, ее размеры, локализацию, возраст и общее состояние больного.
Основные методы лечения:
Криодеструкцияжидким азотом. Основана на воздействии низкой локальной температуры на ткань сосудистого новообразования. Эффективна только при поверхностных капиллярных гемангиомах. Возможны осложнения в виде некрозов.
Электрокоагуляцияоснована на воздействии высокой температуры на опухолевую ткань. Эффект отмечен только при поверхностно расположенных и небольших гемангиомах.
Лучевая терапияв настоящее время используется с большой осторожностью.
Склерозирующая терапияимеет довольно широкое использование. Для ее проведения применяется этиловый спирт на растворе анестетика.
Метод склерозирующей терапии основан на том, что путем проведения пункции гемангиомы из нее извлекают кровь (одновременно блокируя ее приток и отток к новообразованию) и вводят склерозирующее химическое вещество.
Гармональная терапия - внутри опухолевое введение кортикостероидов.
Ультозукотераприя- озвучивание области опухоли.
Иссечение опухоли.Хирургическому лечению подлежат только те гемангиомы, которые могут быть иссечены в пределах здоровых тканей без значительного косметического дефекта. Наиболее приемлемым является радикальное удаление сосудистой опухоли с последующейкожной пластикой.
Комбинированный способ лечениявключает использование прошивания, введения химических склерозирующих растворов или других нехирургических методов лечения, а также частичное иссечение опухоли. Этот способ лечения показан при обширных гемангиомах
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Капиллярная гемангиома – это доброкачественное образование на коже или внутренних органах, состоящее из большого количества капилляров, при этом полость заполнена кровью. В международной классификации (МКБ-10) имеет код D18. Патанатомия определяет заболевание как сплошную массу сосудов, покрытых эндотелием и соединительной тканью.
Особенностью опухоли отмечается самостоятельное излечение, и произойти это может неожиданно. Внешний вид опухоли варьируется от красного к фиолетовому, с шероховатой и рельефной формой. Образуется во внутриутробном периоде, но появление обнаруживают после рождения ребёнка, также возможно проявление гемангиомы в первые месяцы жизни. Первые шесть месяцев образование активно растет, достигая размеров, способных существенно мешать нормальной жизнедеятельности. Статистика позывает, что обычно после года опухоль прекращает деятельность, и происходит излечение.
Если регресса нет либо новообразование обнаруживает большие размеры и причиняет дискомфорт ребёнку, следует проконсультироваться с врачом и провести полную диагностику для определения способов лечения.
Представляют высокую опасность капиллярные гемангиомы во внутренних органах (печень, селезёнка и проч).
Разновидности и причины образования
Клинические исследования капиллярной гемангиомы не выявили единой причины возникновения заболевания. Отмечается в основном генетическая аномалия развития сосудов во внутриутробном периоде. У детей болезнь онкологи связывают с рядом заболеваний, к примеру, ОРВИ в первые три месяца беременности матери, что приводит к патологии развития и впоследствии проявлению новообразований.
Вредные привычки женщины и плохая экология во время вынашивания ребёнка могут привести не только к образованию гемангиомы, но и к серьёзным заболеваниям. Врачи отмечают большинство появлений опухоли при многоплодной или недоношенной беременности. Настораживает преклонный возраст будущей матери, фетоплацентарная недостаточность также становится фактором риска возникновения заболевания.
Классифицируются опухоли по трём признакам:
- степень поражения;
- место расположения:
- внешний вид.
По степени поражения образование распределяется на:
- сегментарное, характеризуется значительными размерами и быстрым ростом;
- локализованное, отличается образованием на одной части тела и маленьким размерами.
По месту локализации делятся на:
- кожные образования;
- образования внутренних органов, построенные из сплошной ткани (головной мозг, селезёнка, преимущественно правой доли печени и другие);
- образование опорно-двигательного аппарата.
По виду оболочки капиллярные гемангиомы распределяются на следующие виды:
- звёздочная, может представлять собой точечную возвышенность, с выраженными капиллярами;
- шишковидные – выглядят шишками на коже ярко-красного цвета;
- пещеристые, выступающие образования. Преобладает дольчатая или шаровидная форма с глубоким прорастанием, указанный вид в большинстве случаев называют кавернозная гемангиома;
- точечные, маленького размера, от 1-3 миллиметров, выглядят как точки;
- ветвистые, сосудистый небольшой и мягкий узел, образовавшиеся от разветвления и расширения сосудов;
- плоские, выглядит как родимые пятна;
- рацемозные, состоит из извилистых вен.
Симптомы и диагностика капиллярной гемангиомы
Любые неровности с характерным розовым либо красным оттенком на теле у новорождённого могут быть проявлением капиллярной гемангиомы.

Неонатолог при рождении сразу отметит вид образования и порекомендует наблюдать за ним в плане увеличения. Как правило, опухоль развивается до трёх лет, и полностью исчезает к пяти годам ребёнка. При обнаружении опухоли у взрослого человека стоит обратиться к дерматологу. Раздел медицины – дерматология – изучает заболевания кожных покровов, определяя принадлежность образования к онкологическому или дерматологическому типу.
Частое расположение новообразований – область шеи и головы. Как поведет себя доброкачественный рак, предсказать нельзя. Возможно быстрое увеличение образования до обширных размеров и, в большинстве случаев, полное исчезновение с кожных покровов. Особое внимание стоит уделить новообразованиям в области дыхательных путей и органов, а также глаз, так как стремительное разрастание может привести к проблемам со слухом, зрением и дыханием. При малейших проявлениях неясных высыпаний на коже следует срочно обратиться на консультацию к врачу.
В связи с выраженным внешним видом, при кожных образованиях диагностика проводится в первую очередь визуальным осмотром. При помощи нажатия на выступающее пятно возможно выделить изменение окраса, от яркого к бледному.
Врач перед постановкой диагноза, для выявления причин возникновения, проводит полный анамнез беременности женщины.
Если образований больше одного, проводят дополнительные исследования при помощи УЗИ, учитывая вероятность образований на внутренних органах. На УЗИ выявляют структуру гемангиомы и объём.
МРТ, рентгенография помогают определить новообразования внутренних органов с точностью их локализации и размера. Ангиография проводится при помощи введения вещества под контролем КТ для определения скорости и интенсивности распространения контраста в капиллярах образования.
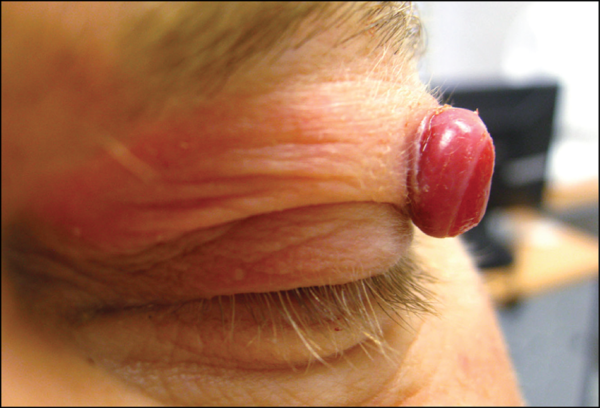
Обнаружение внутренних новообразований становится прямым назначением к хирургическому вмешательству. Встречается разрыв капиллярной гемангиомы в избранных органах, что приводит к летальному исходу.
Способы лечения гемангиомы
При обнаружении новообразований на коже лечение представляет наблюдательную тактику. К терапии обращаются в случае локализации гемангиомы в физиологических отверстиях и образований во внутренних органах. Терапия зависит от ряда факторов:
- возраст и состояние пациента;
- место нахождения;
- степень и размеры.
Новообразование часто лечат лекарствами. Используются препараты цитостатики, кортикостероиды и содержащие тимолол. При помощи медикаментозной терапии процент исчезновения или уменьшения слишком мал, поэтому препараты назначают в комплексе с другими видами удаления опухоли.
У новорождённых детей часто возникают осложнения после либо во время хирургического вмешательства. Используются щадящие методы лечения капиллярной гемангиомы – криотерапию и электрокоагуляцию.
Криотерапия применяется при обнаружении опухоли на поверхности и небольших размеров, используется в основном на детях. Суть терапии заключается в замораживании капиллярных новообразований. Холодная масса температурой ниже минус восьмидесяти прикладывается к образованию на непродолжительное время. Время заморозки увеличивается со следующим приёмом, после криотерапии остаётся небольшой рубец.
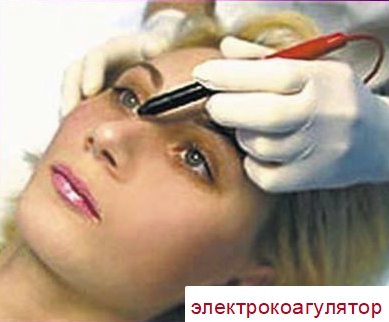
Электрокоагуляция назначается при локализации капиллярной гемангиомы на поверхности лица. Точечные прижигания проводят под местным обезболиванием, образовавшаяся корочка отпадает и появляется небольшой белесый рубец.
Доброкачественный рак, находящейся под кожей либо на внутренних органах, удаляют при помощи лучевой терапии. К лучевому воздействию прибегают крайне редко, при невозможности других вариантов и достижения 6 месяцев ребёнку. Метод вызывает большие осложнения, приводящие впоследствии к генетическим и соматическим нарушениям.
Лазерное удаление гемангиомы проводят при помощи воздействия на образование высокочастотными волнами, не повреждая внешнюю оболочку кожи. Капилляр перегревают для прекращения функциональности образования. Часто обращаются к лазерному иссечению при нахождении опухоли на поверхности лица и шее.
Широко используется метод излечения при помощи склерозирующих веществ – этоксисклерол, тромбовар и другие. Заключается в ведении веществ в новообразование и наложении сдавливающих повязок. Является действенной методикой и показывает хорошие косметические и лечебные результаты.
К альтернативному методу лечения относятся народные средства. Прибегают к проверенным видам народной медицины: чайный гриб, мухомор, компресс из грецкого ореха, чистотел, пиявки и прочее. Врачи не рекомендуют использование подобного метода лечения, отдельные средства могут повредить образование и занести нежелательную инфекцию, что приведёт к более серьёзным последствиям.
К хирургическому вмешательству прибегают в случаях:
- стремительного разрастания новообразования;
- большого размера гемангиомы;
- обнаружения сдавливания органов;
- локализации образований на лице у взрослых, с выраженным дискомфортом;
- выделения крови из опухоли.
Резекция новообразований происходит под общим наркозом, захватывается небольшой участок здоровых клеток. После накладываются рассасывающие швы. Остаётся рубец, размер зависит от объёма образования. Далее удалённую опухоль помещают на микропрепарат и отправляют на биологическое обследование. Гистология подтвердит или опровергнет диагноз.
Осложнения после операции возникают редко, но присутствует риск воспаления или кровоточивость шва. Главным плюсом операции считается 100% излечение от заболевания, но к хирургическому вмешательству прибегают только при угрозе жизни человека и недейственности других методов лечения.
Осложнения и профилактика
Капиллярная гемангиома – коварное заболевание. Небольшое пятнышко может вырасти до огромных размеров. При обнаружении новообразований стоит срочно обратиться к врачу для предотвращения осложнений.
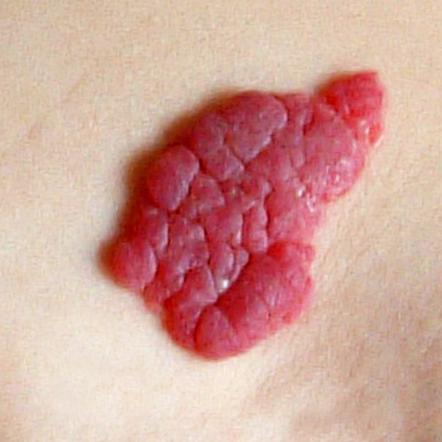
Если гемангиому вовремя не удалить, то начинается активный рост не только на поверхности, но и внутри организма, затрагивая при этом кости, мышцы и позвоночник. Прорастание в позвоночный столб опасно сдавливанием органа, что приводит к параличу. Опухоль на внутренних органах вызывает частые кровотечения, и при разрыве может привести к заражению крови.
Тромбоз становится частым спутником крупных новообразований, тромб при отрыве попадает в кровеносную систему и приводит сосуд к закупорке.
Медициной до конца не выявлены причины возникновения опухоли и меры профилактики считаются общими:
- Недоношенность признана одним из факторов капиллярной гемангиомы, поэтому стоит при малейших недомоганиях во время беременности обращаться к врачу.
- Хронические и первичные заболевания будущей матери – следует остерегаться простудных недугов и перед планированием пройти полное медицинское обследование на наличие сбоев в гормональном фоне.
- Вести здоровый образ жизни, исключая курения, алкоголь и принятие препаратов без назначения врача.
Факторы, на которые нельзя повлиять:
- резус-конфликт матери и плода;
- наследственность.
Капиллярная гемангиома проявляется только в доброкачественном ключе. При обнаружении заболевания не стоит паниковать и приписывать рак. Тенденция к разрастанию – редкое явление данного вида опухоли, и часто принимает вид родинки. Недооценивать заболевание также не стоит, при видимом росте или причинении дискомфорта стоит незамедлительно обратиться к онкологу.
ГЕМАНГИОМА (haemangioma; греч. haima кровь + angeion сосуд + -oma) — доброкачественная опухоль, развивающаяся из кровеносных сосудов.
Г. возникает на основе врожденного порока развития сосудов и выявляется обычно с момента рождения ребенка. По сообщению Пака и Эриэла (G. Т. Pack, I. М. Ariel), на Г. (у взрослых) приходится 22% среди всех доброкачественных опухолей и 46% среди всех опухолей мягких тканей.
Содержание
- 1 Патологическая анатомия
- 2 Клиническая картина
- 3 Диагноз
- 3.1 Рентгенодиагностика
- 4 Лечение
- 5 Прогноз
Патологическая анатомия
В формировании Г. принимают участие почти все элементы стенки сосуда, но располагаются они атипично и иногда преобладают некоторые составные части стенки. По морфол. строению различают несколько разновидностей Г.
Капиллярная (гипертрофическая), или простая, Г. состоит из большого количества переплетающихся капилляров со стенкой из набухшего эндотелия, образующего как бы несколько слоев. Ряд капилляров опухоли находится в спавшемся состоянии, эндотелий их расположен в виде концентрических групп и вытянутых тяжей. Капиллярные Г. нередко отличаются инфильтрирующим ростом, оставаясь вполне доброкачественными опухолями.
Кавернозная (пещеристая) Г. представлена крупными полостями различной формы, наполненными кровью, выстланными эндотелием и разграниченными тонкими перегородками из соединительной ткани. Иногда кровь в полостях свертывается и образовавшаяся тромботическая масса организуется.
Случаев малигнизации Г. не наблюдается. Системные опухолевидные разрастания сосудов (артериального, венозного и капиллярного типа) с образованием кавернозных полостей и сосудистых тяжей называются ангиоматозом или гемангиоматозом. Поражается чаще всего целая конечность или ее дистальный отдел. Клиническое течение гемангиоматоза и методы его лечения не отличаются от солитарной Г. Встречаются пороки развития лимф, и кровеносных сосудов одновременно. Новообразования подобного типа называют гемолимфангиомой.
Клиническая картина
Клиническая картина определяется локализацией Г. Встречаются Г. различной локализации: кожи с подкожной клетчаткой и слизистых оболочек; мышц, сухожилий и костей; паренхиматозных органов. Наиболее распространенной формой является Г. кожных покровов и слизистых оболочек. Особенно часто поражается кожа лица и шеи. На эту область приходится ок. 60% всех Г.

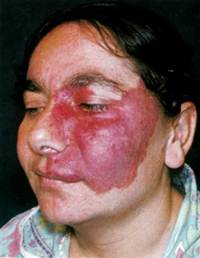
Г. кожи развивается преимущественно на лице, встречается в области волосистой части головы, реже на туловище и конечностях. Обычно обнаруживается при рождении или в раннем детском возрасте; увеличивается по мере роста организма. Опухоль может достигать значительных размеров и захватывать большую часть лица, приводя к косметическим и функциональным недостаткам. Встречается несколько разновидностей Г. Капиллярная Г. кожи (пятнистая, простая, плоская) — пятно пурпурного, розового или синюшно-багрового цвета (цветн. рис. 1), бледнеющее при надавливании; в ряде случаев имеет гладкую поверхность, иногда выступает над уровнем кожи. Нередко пятно состоит из центрально расположенной точки, от к-рой радиально расходятся мелкие расширенные сосуды (звездчатая Г.). Разновидностью капиллярной Г. кожи является ангиокератома (см.).

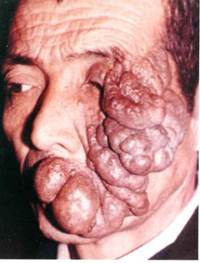
Кавернозная Г. кожи и подкожной клетчатки — отграниченное образование, цвет к-рого варьирует от вишневого до фиолетового (цветн. рис. 2), покрыто неизмененной кожей; размеры образования от булавочной головки до мужского кулака и больше. Образование мягкой консистенции, с гладкой, чаще бугристой поверхностью; при надавливании легко спадается и бледнеет, при сильном кашле или крике может увеличиваться и напрягаться. В ряде случаев кавернозная Г. развивается из плоской Г. Кавернозная Г. кожи иногда самопроизвольно исчезает. Встречаются множественные кавернозные Г., рассеянные по коже и внутренним органам.
Г. ползучая — симметричное поражение кожи с атрофией; встречается в основном у девочек.
Г. кожи с выраженным разрастанием соединительной ткани отличается плотной консистенцией и называется ангиофибромой (см.).
Артериальная Г. встречается редко, в собственно коже не развивается, располагается в подкожной жировой клетчатке. Характеризуется мягкими пульсирующими образованиями, связанными между собой ветвистыми расширенными сосудами. Кожный покров над этими образованиями или не изменен, или истончен и имеет синевато-фиолетовую окраску. В редких случаях опухоль прорастает в подлежащие ткани — мышцы, апоневроз, кости.
Г. подкожной клетчатки и мышц диффузной формы инфильтрирует окружающие ткани, чаще всего встречается на нижних конечностях. При сдавливании пальцами Г. уменьшается, уплощается, бледнеет, при отпускании — наполняется кровью и принимает прежний вид.
Если Г. сообщается с крупным артериальным сосудом, она пульсирует и над ней иногда определяется шум. Г. отличаются различным течением.
Г. слизистых оболочек чаще всего наблюдается на губах (напр., Г. старческих губ — по краям губ у стариков), на слизистой оболочке полости рта и на языке. Г. такой локализации может прорастать подслизистую оболочку, а иногда клетчатку и мышцы. При локализации на языке Г. часто прорастает всю его толщу, достигая таких больших размеров, что язык не помещается в ротовой полости. Отмечается сухость языка, на нем образуются трещины, из которых периодически возникает кровотечение; нарушаются акты глотания и дыхания. Г. слизистой оболочки жел.-киш. тракта довольно редки; появляющиеся при этом кровотечения являются основным симптомом Г., что следует учитывать при дифференциальной диагностике с заболеваниями жел.-киш. тракта. Это особенно относится к прямой кишке, где Г. может быть принята за геморрой. Г. слизистой оболочки верхних дыхательных путей и мочевыводящих путей встречается очень редко.
Г. кости встречается редко, составляя не более 0,5—1% всех доброкачественных новообразований костей. Одинаково часто наблюдается у мужчин и у женщин в любом возрасте. Чаще всего опухоль локализуется в позвоночнике, реже в костях черепа, таза и конечностей. Клинически Г. кости часто протекают бессимптомно и являются случайной рентгенол, находкой. Г. позвоночника выявляется в случае сдавления спинного мозга или спинномозговых нервов.
Г. паренхиматозных органов чаще наблюдается в печени, где она развивается преимущественно в интерлобулярной ткани. Г. печени растет обычно экспансивно и очень редко прорастает паренхиму.
Большинство Г. печени протекают бессимптомно и проявляются лишь в случае присоединения осложнений, связанных со сдавлением желчевыводящих путей или соседних органов, с появлением спаек или возникновением тромбоза; являются случайной находкой при оперативных вмешательствах по поводу других заболеваний органов брюшной полости.
Диагноз
Диагноз ставится на основании клин, проявлений, в особенности при присоединении осложнений. Г., протекающая бессимптомно, может быть диагностирована случайно. Большую роль в диагностике Г. кости играет рентгенол, исследование.




При Г. кости никогда не наблюдается сплошного остеолиза или крапчатых склеротических включений, характерных для метастазов опухолей в позвоночник. При компрессионном переломе позвонка с целью дифференциальной диагностики метастаза опухоли и Г. проводят ангиографию. Так, например, в результате ангиографии в теле поясничного позвонка (L3) вместо предполагавшегося метастаза опухоли была обнаружена кавернозная Г. (рис. 2).
Г. других костей скелета отмечаются редко и могут представлять значительные диагностические трудности. Дифференциальной диагностике помогают повторные исследования, указывающие на отсутствие увеличения или весьма незначительный рост опухоли у взрослого человека.
Нередко вторичное вовлечение кости при первичной Г. мягких тканей (рис. 3); на фоне клинически и рентгенологически выявляемого увеличения объема мягких тканей определяются типичные мелкие (костной плотности) образования — ангиолиты. Иногда наблюдается истончение участка кости, соприкасающегося с опухолью от давления, причем остеопороз, как правило, отсутствует. При прорастании Г. в кость в зоне ее внедрения наблюдается развитие центральных и краевых дефектов, окруженных склеротической каймой.
При Г. мягких тканей предплечья и голени обычно наблюдается вовлечение в процесс обеих костей на уровне локализации Г. Рентгенол, исследование подтверждает диагноз Г., выявляя в мягких тканях характерные тени ангиолитов.
Дифференциально-диагностические трудности, возникающие при глубоком расположении Г. в мягких тканях, могут быть разрешены при помощи ангиографии (рис. 4).
Лечение
При Г. с прогрессирующим течением применяются следующие методы лечения: хирургический, криотерапия, инъекции склерозирующих веществ, электрокоагуляция, лучевая терапия.
Хирургический метод лечения наиболее распространен и чаще применяется при Г. кожи и подкожной клетчатки туловища и конечностей; он также используется в ряде случаев при Г. мышц и внутренних органов (печень, кишечник и др.). Г., как правило, должна удаляться в раннем детском возрасте, пока она еще не разрослась. Раннее иссечение опухоли дает хороший косметический результат и позволяет избежать осложнений в виде изъязвлений и инфекции:
Применяют следующие виды хирургического лечения: иссечение Г., частичное удаление ее с наложением швов через кожу. Иссечение является наиболее простым и радикальным методом. Операция показана в тех случаях, когда ее можно выполнить без косметического дефекта и риска нарушить функции органа или конечности. В зависимости от локализации очага поражения и его размеров оперативное вмешательство производится под местной анестезией либо под наркозом. Очерчивающим разрезом (чаще овальным) Г. иссекают вместе с прилежащей клетчаткой. При иссечении Г., располагающейся на конечностях, целесообразно пользоваться жгутом. В тех случаях, когда жгут наложить невозможно, помощник прижимает края раны для уменьшения кровотечения. Кровотечение бывает особенно сильным в тех случаях, когда разрез прошел в пределах опухоли. При расположении Г. в клетчатке целесообразно иссекать ее из-под кожи, стараясь сохранить последнюю. Такой прием позволяет избежать натяжения кожи во время зашивания и дает хороший косметический результат. При больших Г. образующийся после иссечения дефект закрывают свободной кожной пластикой. При значительных кровопотерях переливают кровь.
Частичное иссечение производится при больших Г., которые технически одномоментно не могут быть иссечены. В таком случае операция является одним из этапов хирургического или же комбинированного лечения. После удаления части опухоли через определенный промежуток времени производится повторное оперативное вмешательство или применяется криотерапия, инъекции склерозцрующих веществ и др. Обычно такое лечение применяют при больших артериальных (ветвистых) или кавернозных Г., располагающихся в подкожной клетчатке и мышцах. Частичное иссечение Г., расположенных в подкожной клетчатке и мышцах, является опасной операцией из-за возможности сильного кровотечения. В случае возникновения кровотечения следует пользоваться всеми доступными кровоостанавливающими средствами: жгутом; прошиванием сосудов, электрокоагуляцией, гемостатической губкой, тампонадой раны.
Одним из методов лечения является наложение швов через кожу вокруг Г. Метод рассчитан на уменьшение притока крови к опухоли с последующей облитерацией и рубцеванием ее полостей. Обкалывание и прошивание производится по краю опухоли с частичным захватом ее ткани толстыми шелковыми швами, завязанными на марлевых валиках. Метод малоэффективен и почти не применяется.
При правильно и радикально проведенной операции наступает излечение с хорошим косметическим результатом. Рецидив заболевания говорит о нерадикальности проведенного оперативного вмешательства. При рецидиве опухоли могут быть повторно иссечены или излечены другими методами в зависимости от размера опухоли и ее локализации.
Комбинированное лечение Г. (хирургическое вмешательство с последующей криотерапией) требует настойчивости и терпения как от врача, так и от больного, Лучшие результаты получают при сочетании хирургического лечения и лучевой терапии.
Криохирургия — замораживание опухоли. Метод основан на получении асептического воспаления в ткани Г. с последующим склерозированием. Наибольшее распространение получила криохирургия (см.) с помощью углекислоты. Из обычного баллона, в к-ром сохраняется углекислота, в кожаный мешочек набирают снежную массу t° от —78 до —80°. К поверхности опухоли прикладывают кусочек снега на марлевой салфетке на 15—30 сек. Через 12—14 дней (при исчезновении воспалительных явлений) аппликацию повторяют (всего 3—5 замораживаний). Наиболее эффективен этот метод при небольших Г. кожи.
Введение склерозирутющих веществ производят для того, чтобы вызвать тромбоз сосудов, окружающих опухоль, с последующим склерозом, атрофией и запустеванием сосудов самой опухоли. Склерозирующее вещество желательно ввести в один из сосудов, подходящих к опухоли. Если это невозможно, то склерозирующий агент вводят вокруг опухоли и под нее. В зависимости от реакции тканей вещество вводят повторно через 1—4 нед. Из склерозирующих веществ наибольшее распространение получили 70% р-р этилового спирта и кипящий физиол, р-р в дозе от 0,5 до 5 мл — в зависимости от размера опухоли. Недостаток метода заключается в болезненности и продолжительности лечения.
Метод электрокоагуляции состоит в пропускании тока высокой частоты через кожные покровы или слизистую оболочку на месте опухоли с целью склерозирования тканей Г. Лечение повторяют через 7—10 дней. Метод простой, но болезненный и требует обезболивания; применим только при маленьких Г. (см. Диатермокоагуляция).
Лучевую тeрапию применяют при простых капиллярных и кавернозных Г. кожи и подкожной клетчатки головы и шеи, слизистых оболочек губ, полости рта, наружных половых органов, костей и паренхиматозных органов.
При капиллярной Г., являющейся косметическим недостатком, радиочувствительными являются гипертрофические формы синюшного или багрового цвета в раннем детском возрасте. При малых размерах Г. показана близкофокусная (короткодистанционная) рентгенотерапия: напряжение 10—20 кв, кожно-фокусное расстояние 5—6 см, разовая доза 200—300 рад; облучение повторяют 3 раза через каждые 2 дня, общая доза 600—900 рад. При Г. больших размеров применяют бета-терапию радиоактивными изотопами талия ( 204 Tl), промеция ( 147 Pm), фосфора ( 32 P) и других, 90% энергии которых поглощается в первых двух миллиметрах кожи. Лечение проводят с помощью гибких аппликаторов, упакованных в целлофановые пакеты и содержащих равномерно распределенный радиоактивный изотоп. Мощность дозы 200—500 рад в час. Лечение ежедневное. Разовая доза 300—400 рад, общая доза 2000 рад. У детей старшего возраста дозу увеличивают до 3000 рад, а у взрослых до 4000 рад. Допустимая реакция — эритема. Повторные курсы бета-терапии не рекомендуются.
При кавернозных Г. кожи, подкожной клетчатки, слизистых оболочек губ, полости рта, наружных половых органов показана близкофокусная рентгенотерапия при напряжении 40—60 кв, с фокусным расстоянием 5—10 см от кожи, с использованием фильтров из 0,5 мм алюминия или 0,2 мм меди. Разовая доза составляет 100—150 рад, облучение повторяют через 1—2 дня. Общая доза у детей до 1 года — 400—450 рад, от 1 до 3 лет — 450—500 рад, у детей старшего возраста — 600—700 рад и у взрослых до 1500—2000 рад. При кавернозных Г. большого размера у взрослых, напр, при Г. всей полости рта, может быть применена дистанционная гамма-терапия при расстоянии источник — кожа 35 см, разовой дозе 150 рад и общей — до 4000 рад.
При кавернозных Г. костей (позвоночник, череп) и паренхиматозных органов (печень, органы средостения) у взрослых лучевую терапию (дистанционную гамма-терапию) используют лишь при наличии клинических симптомов (боли или нарушение функции пораженных органов). Облучают обычно два поля, размер каждого из которых соответствует величине опухоли, уточненной по рентгенограммам и ангиограммам. При Г. черепа облучение проводят тангенциально, при Г. позвоночника облучают двумя паравертебральными полями, расположенными под углом 45°, при Г. органов средостения или печени — двумя противолежащими полями. Облучение ежедневное; разовая доза — 150—170 рад, общая — до 3000 рад при облучении позвоночника и 4000 рад при остальных локализациях. Излечение наступает медленно, в течение нескольких месяцев. Улучшение наблюдается в 80— 85% случаев.
Прогноз
Прогноз удовлетворительный. Часто Г. самопроизвольно исчезают, значительно реже им свойствен прогрессирующий рост, когда из точечной опухоли при рождении ребенка F. может в течение нескольких месяцев вырасти до больших размеров. С прекращением роста организма обычно прекращается и рост Г. При Г. различной локализации возможны такие осложнения, как кровотечение, изъязвление, инфицирование, тромбозы, флебиты с расстройством местного кровообращения.
При больших Г. в труднодоступных для лечения областях (напр., во внутренних органах) он значительно отягчается в связи с трудностями оперативного и другого вида лечения.
Наилучшие результаты как в косметическом отношении, так и в смысле излечения дает лучевая терапия Г. в раннем детском возрасте, когда опухоль имеет небольшие размеры.
Библиография: Вихерт А. М. и др. Опухоли мягких тканей, микроскопическая диагностика, с. 97, М., 1969; Волков М. В. Костная патология детского возраста, с. 258, М.. 1968; Злокачественные опухоли, под ред. H. Н. Петрова и С. А. Холдина, т. 3, ч. 1, Л., 1962; Клиническая онкология, под ред. H. Н. Блохина и Б. Е. Петерсона, т. 1, с. 232, М., 1971; Клиническая онкология детского возраста, под ред. М. В. Волкова, с. 283, М., 1965; Краковский Н. И. и Таранович В. А. Гемангиомы, М., 1974, библиогр.; Лагунова И. Г. Опухоли скелета, с. 173, М., 1962; Переслегин И. А. и Саркисян Ю. X. Клиническая радиология, М., 1973; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, т. 2, с. 404, М., 1964; Свистунова Т. М. Низковольтная рентгенотерапия гемангиом кожи у детей, Л., 1974, библиогр.; Тагер И. Л. и Дьяченко В. А. Рентгенодиагностика заболеваний позвоночника, М., 1971; Brocher J. E. Die Wir-belsaulenleider und ihre Differentialdiag-nose, Stuttgart, 1962; Die Gesunde und die Kranke Wirbelsaule in Rontgenbild und Klinik, hrsg. v. G. Schmorl u. H. Junghanns, Stuttgart, 1968.
H. H. Трапезников; А. В. Козлова (рад.), И. Л. Тагер (рент.).
Читайте также:

