К какой группе опухолей относится опухоль вильмса
Нефробластома, или опухоль Вилмса – опухоль почки, составляет 6% от всех злокачественных опухолей детского возраста. Опухоль названа по фамилии немецкого хирурга Макса Вильмса, впервые описавшего это заболевание в конце XVIII века.
Стандартом в лечении нефробластомы является комплексный подход: химиотерапия, туморнефроуретерэктомия и лучевая терапия. Прогноз заболевания при современных подходах к терапии благоприятный: выживаемость достигает 80%.
Распространенность нефробластом у детей
- Нефробластома – врожденная эмбриональная злокачественная опухоль почки.
- Заболеваемость составляет 1:100000 детей в возрасте до 14 лет.
- Опухоль выявляется преимущественно в возрасте 1-6 лет.
- Нет различий заболеваемости по полу.
- В 5% случаев наблюдаются двусторонние нефробластомы.

Точные причины возникновения опухоли Вильмса не установлены. Предполагается связь развития заболевания с мутацией в гене 1 опухоли Вильмса (WT 1), расположенного на 11 хромосоме. Этот ген важен для нормального развития почек и любые поломки в нем могут приводить к возникновению опухоли либо других аномалий развития почек. В 12-15% случаев опухоль Вильмса развивается у детей с врожденными аномалиями развития. Чаще всего имеют место аниридия (отсутствие радужной оболочки), синдром Беквита-Видемана (висцеропатия, макроглоссия, пупочная грыжа, грыжа белой линии живота, олигофрения, микроцефалия, гипогликемия, постнатальный гигантизм), урогенитальные аномалии, синдром WAIR (опухоль Вильмса, аниридия, мочеполовые аномалии, олигофрения), синдром Дениса-Драша (Опухоль Вильмса, нефропатия, аномалия гениталий, задержка роста, аномалии ушной раковины).
Классификация опухолей почек у детей
Существует гистологическое и клиническое стадирование опухоли Вильмса:
I) Гистологическое стадирование по Smidt/Harms проводится после удаления новообразования и предусматривает выделение 3х степеней злокачественности, влияющих на прогноз заболевания (низкой, средней и высокой) в зависимости от строения опухоли.
II) Клиническое стадирование
В настоящее время используют единую систему стадирования нефробластомы, которая является определяющей для лечения:
I стадия – опухоль локализуется в пределах почки, возможно полное удаление
II стадия – опухоль распространяется за пределы почки, возможно полное удаление, в т.ч.:
- прорастание капсулы почки, с распространением в околопочечную клетчатку и/или в ворота почки,
- поражение регионарных лимфатических узлов (стадия II N+),
- поражение внепочечных сосудов,
- поражение мочеточника
III стадия — опухоль распространяется за пределы почки, возможно неполное удаление, в т.ч.:
- в случае инцизионной или аспирационной биопсии,
- пред- или интраоперационный разрыв,
- метастазы по брюшине,
- поражение внутрибрюшных лимфоузлов, за исключением регионарных,
- опухолевый выпот в брюшную полость,
- нерадикальное удаление
IV стадия – наличие отдалённых метастазов
V стадия – двусторонняя нефробластома
Классификация нефробластомы по системе TNM в настоящее время сохраняет, в основном, историческое значение и в клинической практике не используется.
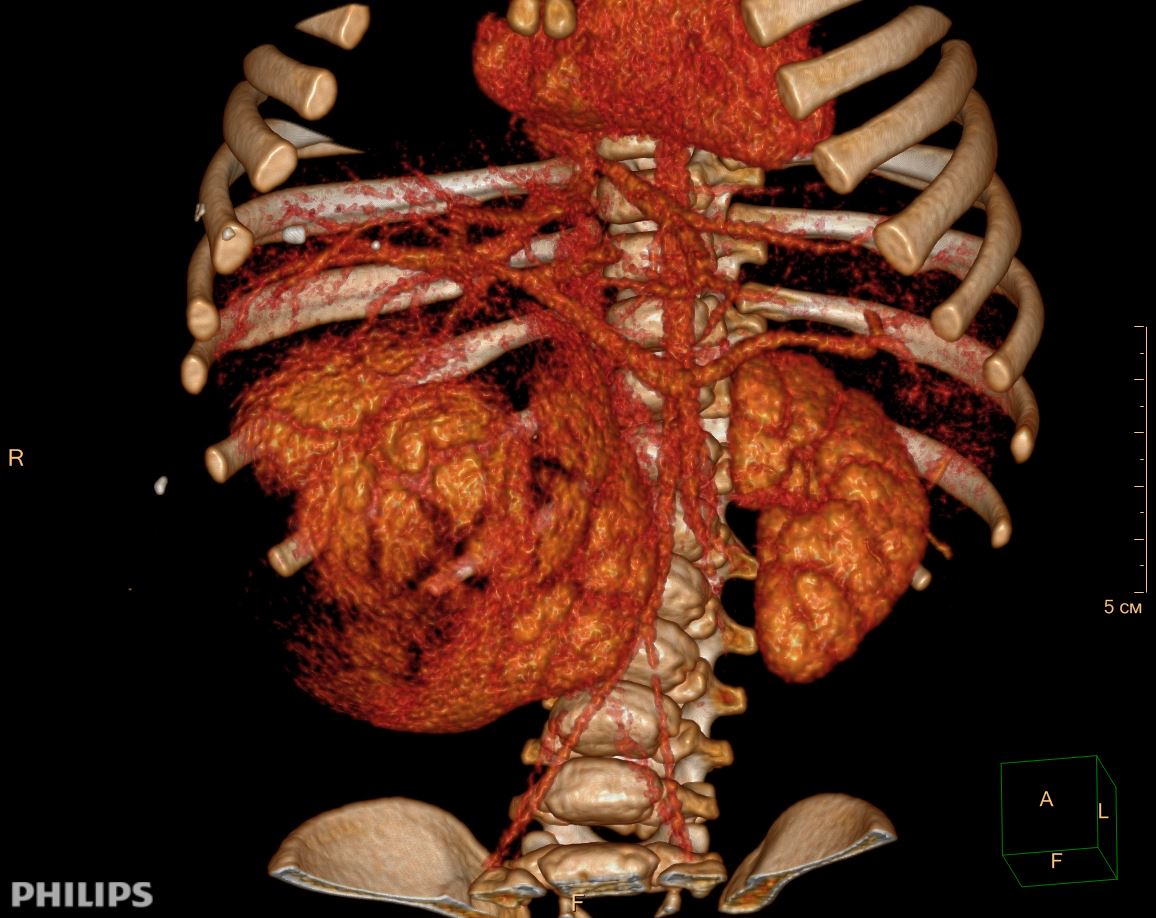
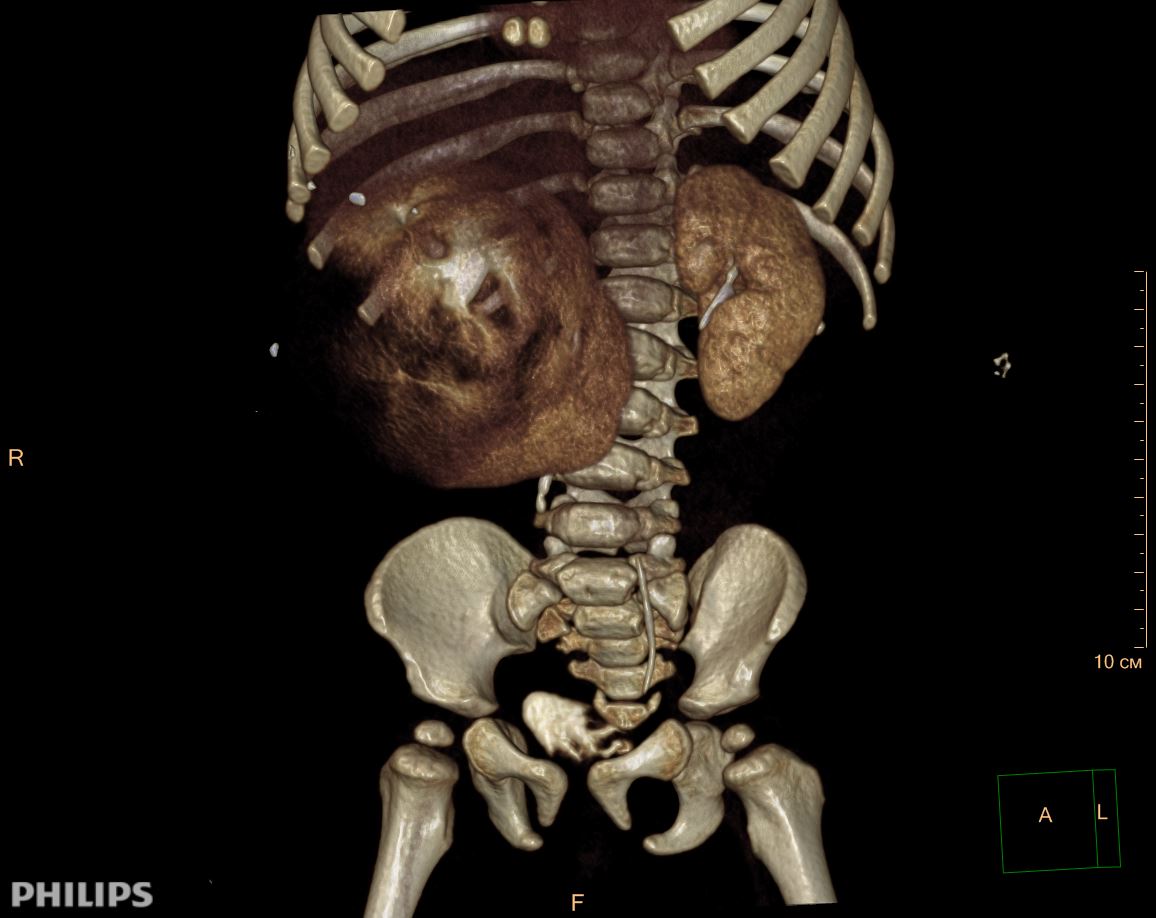
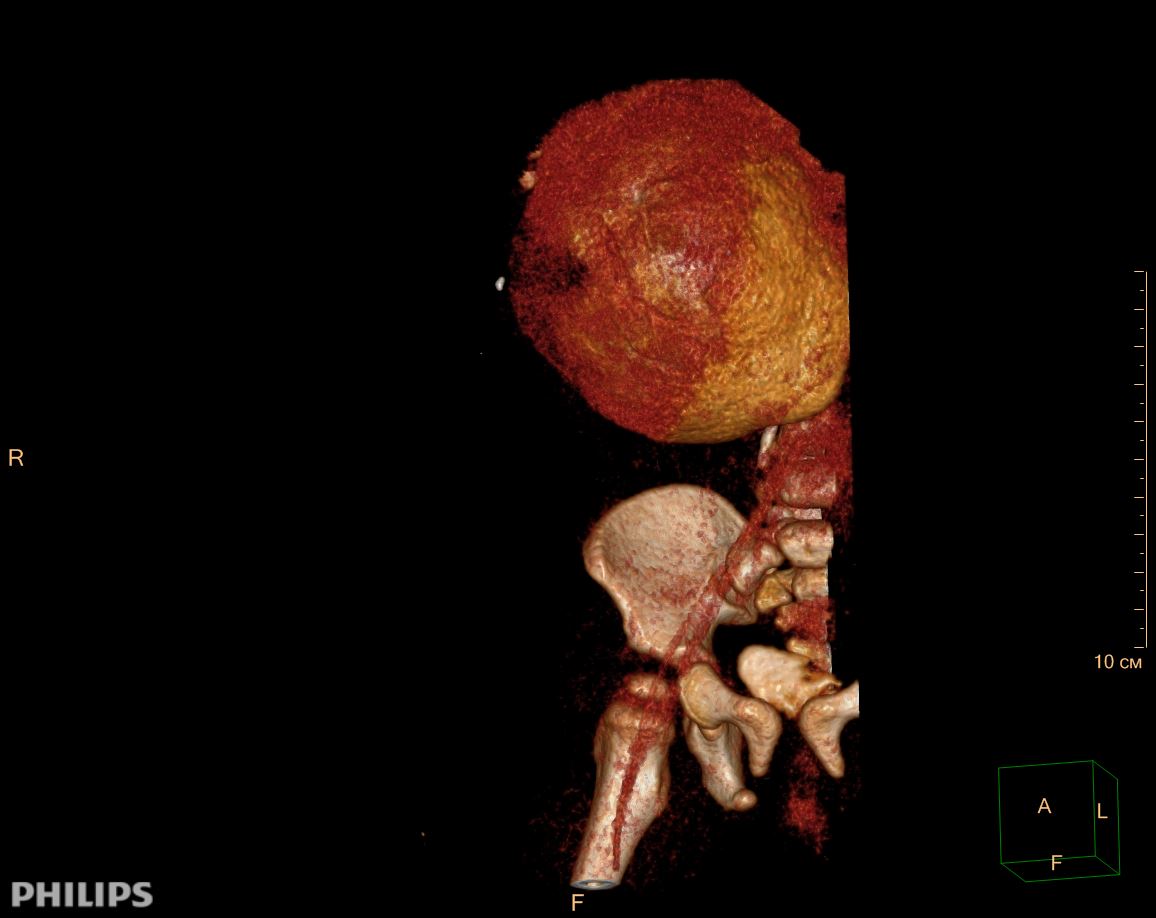
3D-реконструкции опухоли Вильмса пациентов детского отделения НМИЦ онкологии им. Н.Н. Петрова
Клинические симптомы опухоли почки у детей
Нефробластома может длительное время протекать бессимптомно. Первым признаком заболевания, который замечают родители, является увеличение размеров живота. Иногда ребенок жалуется на боли в животе. При микроскопическом исследовании мочи можно выявить микрогематурию.

Диагностика нефробластомы
Диагностические мероприятия при подозрении на опухоль Вильмса направлены, в первую очередь, на морфологическую верификацию диагноза и определение степени распространенности процесса в организме.
Основными инструментальными методами в диагностике опухоли почек у детей и подростков являются:
- УЗИ органов брюшной полости и забрюшинного пространства.
- Компьютерная томография органов брюшной полости и забрюшинного пространства с оральным и внутривенным контрастированием.
- Магнитно-резонансная томография брюшной полости и забрюшинного пространства без и с контрастным усилением (даёт дополнительную информацию о распространённости и связи опухоли с окружающими органами).
- Радиоизотопное исследование почек – реносцинтиграфия позволяет оценить как суммарную функцию почек, так и отдельно функцию каждой из них.
- Для исключения метастатического поражения легких проводятся рентгенография и компьютерная томография органов грудной клетки.
Лабораторные исследования являются рутинными и включают в себя: клинический анализ крови, общий анализ мочи, биохимический анализ крови.
Непременным условием для постановки диагноза является выполнение тонкоигольной аспирационной биопсии опухоли под УЗИ-навигацией с проведением цитологического исследования полученного материала.
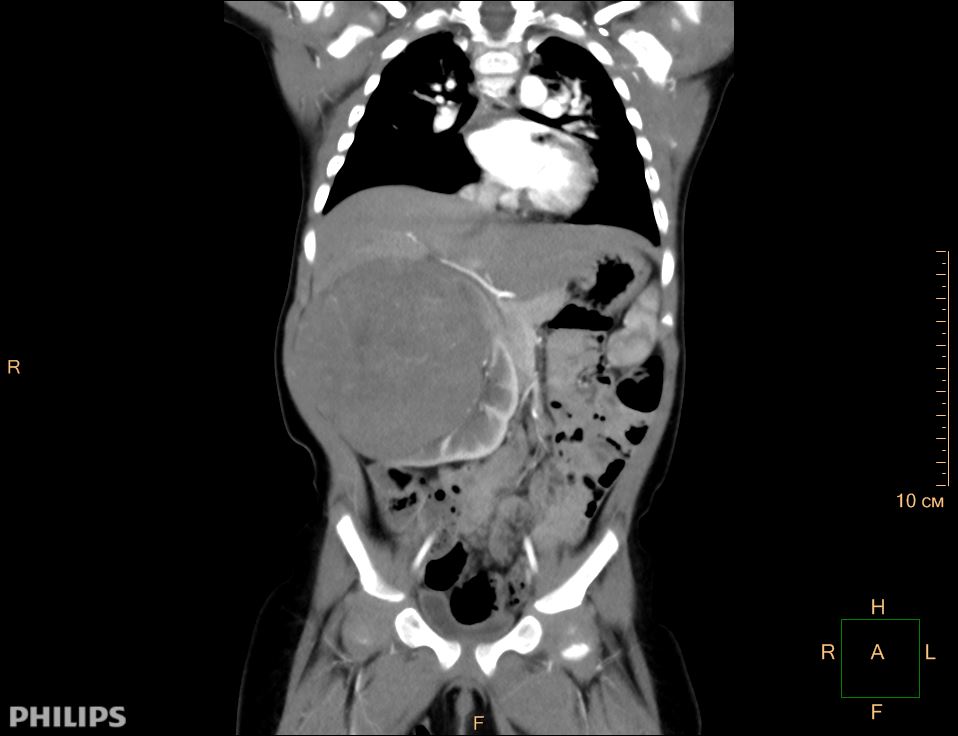
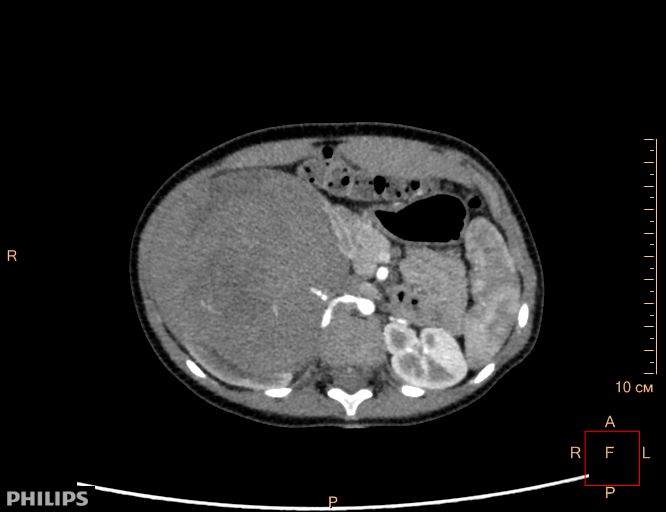
Опухоль Вильмса. Компьютерная томография
Общие принципы лечения опухолей почки у детей и подростков
Лечение нефробластомы у детей осуществляется по стандартным методикам, принятым в европейских странах, и включает в себя проведение неоадьювантного курса полихимиотерапии, операции – туморнефроуретерэктомии, послеоперационной химиотерапии и, по показаниям, лучевой терапии.
Предоперационный курс химиотерапии длится от 4-х до 6-ти (при IV стадии) недель. Задача терапии – максимальное уменьшение размеров опухоли с целью предотвращения ее интраоперационного разрыва и достижения максимальной резектабельности. Базовыми препаратами, используемыми в данном курсе, являются винкристин и дактиномицин.
Оперативный этап лечения опухоли почки заключается в радикальном одномоментном удалении всей ткани опухоли. Туморнефроуретерэктомию проводят из срединного доступа. Обязательной является ревизия печени, контралатеральной почки и регионарных лимфатических узлов.
Послеоперационная химиотерапия проводится после разделения больных на группы риска в соответствии с гистологической структурой опухоли и стадии заболевания.
Лучевая терапия проводится параллельно послеоперационной полихимиотерапии, начинается на 2-3 неделе после удаления опухоли. Длительность лучевой терапии составляет 7-10 дней. Объем облучения зависит от результатов операции.
Показаниями к послеоперационной локальной лучевой терапии с облучением ложа опухоли являются:
- Стандартный риск нефробластомы, III стадия.
- Высокий риск, стадия II и стадия III
- Стадия IV и V – в зависимости от локальной стадии.
Диспансерное наблюдение при нефробластомах
Наблюдение за излеченными пациентами осуществляется для выявления рецидива и отдаленных последствий лечения.

В течение первых двух лет после окончания терапии пациенты обследуются каждые три месяца. Далее, до достижения пятилетнего срока наблюдения – каждые 6 месяцев. В алгоритм обследования включаются: УЗИ органов брюшной полости, рентгенография органов грудной клетки при каждом визите. При необходимости дополнительно рекомендуются проведение исследования функции почки (анализ мочи, биохимическое исследование крови, ренография), углубленное исследование сердечно-сосудистой деятельности (ЭКГ, ЭХО-КГ), исследование слуха методом аудиометрии.
После пяти лет наблюдения пациенты обследуются не чаще одного раза в год.
Все дети, закончившие программное лечение, могут продолжить посещение организованных детских коллективов (школа, детский сад).

Авторская публикация:
КУЛЕВА СВЕТЛАНА АЛЕКСАНДРОВНА
заведующая отделением химиотерапии и комбинированного лечения злокачественных опухолей у детей, доктор медицинских наук

В 1899 году Макс Вильмс описал процесс образования опухоли в своей монографии. Опухоль Вильмса состоит из эпителиальных, эмбриональных и стромальных клеток в разных пропорциях. Нефробластома является наиболее частым опухолевым образованием у детей. Практически все опухолевые образования почек у детей представлены опухолью Вильмса.
Эпидемиология
Обычно опухоль Вильмса у детей обнаруживается в возрасте до 5 лет. Она встречается в 7-8 случаях на 100 000 детей в возрасте до 15 лет. Пол ребенка не оказывает влияния на частоту появления опухоли.
Причины возникновения опухоли Вильмса
Считается, что причиной появления опухолевого образования являются нарушения во внутриутробном развитии. Довольно часто данная патология сочетается с другими пороками развития:
аниридия: аномальное строение органов зрения, при котором отсутствует радужная оболочка;
гемигипертрофия: патология, при которой одна сторона тела развита значительно сильнее, чем другая;
крипторхизм: неопущение яичек из брюшной полости в мошонку;
гипоспадия: нарушение развития мочеиспускательного канала, при котором в дистальных отделах отсутствует его задняя стенка.
К факторам риска, способствующим возникновению опухолевого образования у детей, относятся:
загрязнение окружающей среды;
влияние радиации или химических элементов;
Опухоли Вильмса могут сопутствовать синдром Беквита-Видемана, синдром Дрэша, синдром Клиппеля-Тренонё.
Строение опухоли Вильмса
Опухоль Вильмса покрыта специфической капсулой. Длительный период новообразование может увеличиваться в размерах, при этом не прорастать через капсулу и не метастазировать. Опухоль может достигать больших размеров, сдавливая соседние органы. Строение опухоли может отличаться в разных ее частях. В опухолевом узле встречаются атипичные эпителиальные клетки, эмбриональные и саркоматозные веретенообразные клетки. В строме опухоли обнаруживают производные мезодермы: жировая клетчатка, сосуды, гладкомышечные волокна.
По гистологической классификации опухоль Вильмса разделяют на два варианта: опухоль с благоприятной гистологией и опухоль с неблагоприятной гистологией. К опухолям с неблагоприятной гистологией относятся:
Анапластическая конфигурация опухоли, при которой крайне выражена вариабельность размеров ядер клеток с атипическими митотическими структурами.
Рабдоидная конфигурация опухоли представлена клетками с эозинофильными включениями без содержания клеток истинной поперечно-полосатой мускулатуры.
Саркоматозная конфигурация (светлоклеточная саркома) содержит клетки с вазоцентрической структурой.
Метастазирование опухоли Вильмса чаще всего происходит в легкие, в печень и лимфатические узлы.
Стадии опухоли Вильмса
Выделяют пять стадий опухоли Вильмса:
I. На первой стадии опухоль находится только в почке, не распространяется на другие ткани и органы, удаляется полностью.
II. На второй стадии опухоль выходит за пределы почки на соседние ткани (кровеносные сосуды, жировая клетчатка), удаляется радикально.
III. На третьей стадии опухоль поражает региональные лимфоузлы и ткани брюшной полости.
IV. Для четвертой стадии характерно появление гематогенных метастазов в легких, печени, ЦНС, костях и головном мозге.
V. На пятой стадии поражается вторая почка – двусторонняя опухоль Вильмса.
Проявления опухоли Вильмса
На начальных этапах заболевания опухоль не доставляет беспокойства пациенту. Характерным признаком опухоли Вильмса является наличие образования в брюшной полости, которое хорошо пальпируется. Обнаружить опухоль могут родители или педиатр во время планового осмотра. На ранних стадиях опухоль однородна, имеет четкие контуры, неболезненная во время пальпации. На поздних стадиях нефробластома значительно больших размеров, неоднородна и сдавливает соседние органы, что вызывает боли.
К неспецифическим клиническим проявлениям нефробластомы относятся:
наличие крови в моче (гематурия, лейкоцитурия, макрогематурия);
боли в животе вследствие увеличения опухоли;
повышение температуры тела до субфебрильных цифр;
повышение артериального давления;
потеря аппетита, снижение массы тела;
при значительном увеличении размеров опухоли может наблюдаться кишечная непроходимость.
Диагностика опухоли Вильмса
При сочетании специфических симптомов (пальпируемое образование, кровь в моче, боли в животе) для установления диагноза пациент проходит лабораторные и инструментальные исследования.
К лабораторным относятся:
Общий анализ крови: наблюдается увеличение скорости снижения эритроцитов, снижение уровня гемоглобина, повышение количества лейкоцитов.
Общий анализ мочи: наличие эритроцитов в моче.
Наличие окномаркеров ЛДГ в крови и катехоламинов в моче.
Для выявления метастазов в костный мозг проводят миелограмму.
Инструментальные исследования показывают расположение опухоли, глубину прорастания, наличие метастазов. К инструментальным исследованиям относятся:
Ультразвуковое исследование - проводят для определения локализации образования, выявления васкуляризации.
Экскреторная урография: рентгенологическое исследование мочевыводящих путей с помощью контрастного вещества. На рентгене получают изображение мочевого пузыря и почек. Во время экскреторной урографии также обнаруживают кальцификаты.
Компьютерная и магнитно-резонансная томография позволяют послойно исследовать внутреннюю структуру органов. Эти виды исследования являются наиболее информативными.
Также может быть назначено рентгенологическое исследование легких и других органов для выявления метастазов.
Лечение опухоли Вильмса
В лечении используют комплексный подход: оперативное лечение, химиотерапия, лучевая терапия. Тактика лечения будет зависеть от возраста больного и стадии заболевания.
У новорожденных детей при обнаружении нефробластомы проводят нефрэктомию (удаление почки) в течение первых двух недель жизни. Перед операцией у детей старше года может быть назначена лучевая терапия по показаниям.
Операция проводится лапаротомическим способом. После открытия брюшной полости осматривается почка с опухолью, а также противоположная почка на наличие пораженных участков. Далее производится иссечение капсулы с опухолью. При этом капсула не должна быть повреждена, поскольку это отягощает дальнейшее выздоровление. Нефроэктомия проводится при необходимости. Во время операции делают резекцию региональных брыжеечных и парааортальных лимфатических узлов для проведения биопсии. При поражении нефробластомой обеих почек опухоль удаляют вместе с одной почкой и проводят резекцию другой почки. В некоторых случаях возможно удаление опухоли с частичным иссечением обоих почек. Если опухолевое образование неоперабельное, удаляют его участок для гистологического анализа.
В послеоперационном периоде пациентам назначают химиотерапию. Лечение начинают проводить сразу, без ожидания результатов гистологического исследования, не позднее пяти дней после операции. Наиболее успешной считается полихимиотерапия, т.е. применение нескольких препаратов одновременно. Для химиотерапии опухоли Вильмса могут использоваться следующие препараты: винкристин, винбластин, актиномицин, доксорубицин, циклофосфамид, дактиномицин. При необходимости терапия дополняется ифосфамидом и антрациклинами.
Лучевая терапия может проводиться до операции, во время и после нее в зависимости от особенностей течения заболевания. Также лучевая терапия назначается на поздних стадиях заболевания, когда операцию выполнить нельзя. Метастазы в легких, печени и других органах подвергаются паллиативному облучению.
После завершения лечения пациенту необходимо длительное наблюдение для исключения возникновения рецидивов. В первый год после операции пациент проходит общеклинические исследования крови и мочи, ультразвуковое исследование каждый месяц. Во второй год – каждые три месяца. Также пациенту рекомендована компьютерная томография и рентгенологическое исследование: в первые полгода каждые три месяца, до окончания второго года – каждые 6 месяцев. В дальнейшем рентгенологическое исследование органов грудной клетки и компьютерная томография органов брюшной полости показаны один раз в год. При необходимости исследования могут проводиться чаще.
Прогноз
Уровень выживаемость после перенесения нефробластомы зависит от возраста пациента и стадии заболевания на момент постановки диагноза. При I стадии он составляет 80-90%, при ІІ стадии – 60-70%, при III-IV стадии – 20-30%. Наиболее благоприятен исход заболевания при его обнаружении в возрасте до 2 лет при условии, что вес нефробластомы не более 250 г.
Группу риска повторного появления опухоли составляют пациенты с неблагоприятными результатами гистологического исследования (наличие саркоматозной анапластической формы опухоли); дети старше 5-ти лет на момент установления диагноза; пациенты, не завершившие послеоперационное противорецидивное лечение.
Последствия опухоли Вильмса в большей степени представлены побочными действиями химиотерапии и облучения. Возможно появление лимфомы, лейкемии, саркомы мягких тканей. При неточном направлении лучей во время облучения или отсутствии защитных экранов возможно появление бесплодия. После заболевания у женщин возрастает риск рождения детей с низкой массой тела.
Доброкачественная опухоль—переходноклеточная папиллома, злокачественные—переходноклеточный рак, плоскоклеточный рак, аденокарцинома (встречается редко) и недифференцированный рак. Они имеют такое же строение, как и соответствующие опухоли других отделов мочевыводящих путей (см. ниже Опухоли мочевого пузыря).
К ним относятся нефробластома (опухоль Вильмса), мезобластическая нефрома и мультилокулярная (многокамерная) кистозная нефрома. Нефробластома (опухоль Вильмса)—злокачественная опухоль, именуемая также эмбриональной нефромой. Встречается преимущественно у детей первых лет жизни, очень редко—у взрослых. Как правило, первично поражается одна из почек, редко—обе.
Опухоль инкапсулирована, но может инфильтрировать капсулу, прорастать в окружающие органы и ткани, довольно часто и рано дает метастазы, особенно в легкие.
Гистологическое строение опухоли многообразно, часто она имеет смешанный многокомпонентный тканевый состав. Наиболее постоянным компонентом опухоли являются бластемные клетки—мелкие округлые или овальные недифференцированные клеточные элементы с гиперхромным ядром, занимающим почти весь объем клетки; узкий ободок цитоплазмы почти не прослеживается. В большей части опухолей выявляются также низкодифференцированные канальцевые структуры.
Смешанное бластемно-эпителиальное строение в большинстве опухолей преобладает. Но изредка опухоль построена в основном из солидных гнезд бластемных клеток (бластемный вариант нефробластомы) или из тубулярных структур—эпителиальный вариант. Строма опухоли представлена примитивными фибробластами и коллагеновыми волокнами. Во многих опухолях, наряду с бластемными клетками и тубулярными структурами встречаются включения жировых клеток, элементов гладкой и поперечнополосатой мускулатуры, изредка хрящевой и костной ткани, ганглиозные клетки.
Считают, что опухоли с преобладанием мезенхимальных элементов (мезенхимальный, или стромальный, вариант) протекают наиболее благоприятно.
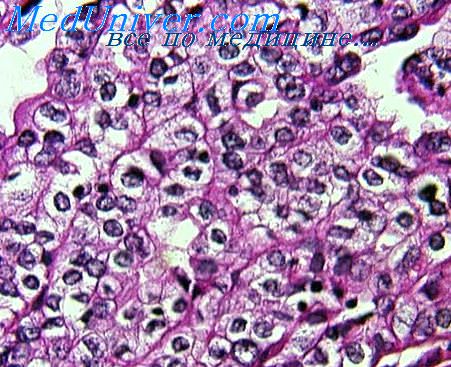
Особой гистологической разновидностью нефробластомы, встречающейся крайне редко, является так называемая фетальная рабдомиоматозная нефробластома. Опухоль почти полностью или целиком построена из поперечнополосатых мышечных клеток, более зрелых, чем в рабдомиосаркоме. Лентовидные рабдомиобласты имеют довольно крупные, периферически или центрально расположенные ядра, цитоплазма эозинофильна, с поперечной исчерченностью и или продольной фибриллярностью. Эти мышечные клетки рассматриваются как аналоги зародышевой (фетальной) скелетной мускулатуры.
Между ними выявляются прослойки зрелой фиброзной ткани, нередко группы жировых клеюк, в небольшом количестве недифференцированные клетки тина элементов нефрогенной бластемы, неопластические тубулярные структуры.
В отличие от классических вариантов нефробластомы фетальная рабдомиобластома довольно часто бывает двусторонней, относительно редко метастазирует в легкие и другие органы.
Описан также саркоматозный вариант нефробластомы недифференцированная светлоклеточная саркома почки. Новообразование может достигать больших размеров, во много раз превышая массу почки ребенка. Как показывает гистологическое исследование, опухоль построена из полигональных или овальных клеток со светлой цитоплазмой. Гликоген в них не выявляется. Ядра довольно крупные с нежным рисунком хроматина. По данным электронной микроскопии, эти клетки имеют саркоматозную природу. Среди них встречаются также тяжи из крупных веретенообразных клеток с гиперхромными продолговатыми ядрами. Митозы обнаруживаются редко.
Строма слабо выражена, нежноволокнистая, местами грубоволокнистая. Изредка среди опухолевых клеток залегают канальцевые структуры, построенные из кубических и призматических клеток с отчетливой базальной мембраной, иногда кистозно расширенные. Остается не вполне ясным, являются ли они опухолевым компонентом или же предшествующими структурами нефрона. В отличие от обычных форм нефробластомы при недифференцированной светлоклеточной саркоме намного чаще отмечается метасгазирование в кости.
Мезобластическая нефрома встречается преимущественно у новорожденных и детей первых месяцев жизни, поэтому ее описывают также как конгенитальную мезобластическую нефрому. Однако известны отдельные случаи выявления ее у детей школьного возраста и даже у взрослых. Обычно опухоль характеризуется доброкачественным течением, но может отмечаться местнодеструирующий рост, изредка наблюдаются рецидивы, что принимается некоторыми исследователями как свидетельство ее полузлокачественной природы.
Основная масса опухоли построена из разрасганий веретенообразных фибробластоподобных и гладких мышечных клеток. Среди них встречаются незрелые канальцевые структуры, выстланные кубическим эпителием, иногда - мелкие кисты с выстилкой из уплощенных эпителиальных клеток, громерулоподобные образования, изредка включения хряща. Митозы обычно малочисленны. В отличие от нефробластомы вокруг опухоли отсутствует капсула, не встречаются очаги некроза и бластемные клетки.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Опухоль Вильмса у детей (эмбриональная нефрома, аденосаркома, нефробластома) представляет собой злокачественную опухоль, развивающуюся из плюрипотентной почечной закладки - метанефрогенной бластемы.
Опухоль Вильмса встречается с частотой 7-8 на 1 млн детей в возрасте до 15 лет независимо от пола. Почти все опухоли почек у детей представлены опухолью Вильмса. По встречаемости в детском возрасте нефробластома занимает четвертое место среди всех опухолей.
Код по МКБ-10
Патологическая анатомия
Нефробластома является солидной опухолью, покрытой капсулой. Достаточно длительное время опухоль растет экспансивно, не прорастая капсулу и не метастазируя. При этом она может приобретать очень большие размеры, сдавливая и оттесняя окружающие ткани. В толще опухолевой ткани выявляются мелкие очаги свежих и старых кровоизлияний. Дальнейшее развитие опухолевого роста приводит к прорастанию капсулы и метастазированию.
Гистологически выявляются эпителиальные и сторомальные элементы. Эпителиальные элементы представлены солидными полями или тяжами клеток, в центре которых формируются трубочки, напоминающие почечные канальцы. Между солидными полями имеется рыхлая волокнистая ткань - строма, в которой могут встречаться различные производные мезодермы (поперечно-полосатые и гладкомышечные волокна, жировая клетчатка, хрящ, сосуды, иногда - производные эктодермы и нервной пластинки).
В мировой литературе выделяются несколько морфологических вариантов опухоли Вильмса, которые считаются прогностически неблагоприятными и в 60% случаев обуславливают летальный исход (в целом эти признаки выявляются в 10% нефробластом).
Анаплазия - гистологический вариант, при котором определяется высокая вариабельность размеров ядер клеток с аномальными митотическими структурами и гиперхромазия увеличенных ядер. Этот вариант встречается у детей в возрасте около 5 лет.
Рабдоидная опухоль - состоит из клеток с волокнистыми эозинофильными включениями, однако не содержит клеток истинной поперечно-полосатой мускулатуры. Встречается у самых маленьких детей.
Светлоклеточная саркома - содержит веретенообразные клетки с вазоцентрической структурой. Доминирует у мальчиков и часто метастазирует в кост и головной мозг.
Метастазирование происходит в основном в легкие, а также в печень и лим фатические узлы.
Симптомы опухоли Вильмса у детей
Из классической триады признаков опухолей почек - гематурии, пальпируемой опухоли и абдоминального болевого синдрома - опухоль Вильмса наиболее часто изначально проявляется пальпируемым образованием в брюшной полости. Боль и гематурия выявляются позже. В 60% случаев со временем присоединяется артериальная гипертензия. Помимо этого могут наблюдаться неспецифические признаки (лихорадка, кахексия и пр.)
Средний возраст на момент постановки диагноза - 3 года. Следует учитывать, что опухоль Вильмса довольно часто сочетается с врожденными аномалиями мочеполовой системы,спорадической аниридией и гемигипертрофией. Известны семейные формы опухоли Вильмса, которые характеризуются высокой частотой двустороннего опухолевого поражения и более частыми врожденными аномалиями. Если у одного из родителей выявляется семейная или двусторонняя опухоль Вильмса, то у ребенка ее вероятность составляет около 30%.
В зависимости от степени распространения опухоли выделяется 5 стадий опухолевого процесса. На I стадии процесс ограничен почкой и опухоль обычно не прорастает капсулу. Опухоль может быть удалена без разрыва капсулы, морфологически при этом не обнаруживается опухолевой ткани по краю препарата. На II стадии опухоль распространяется за пределы почки, может быть полностью удалена. Морфологически могут обнаруживаться опухолевые клетки в параренальной клетчатке. На III стадии опухолевого роста происходит негематогенное метастазирование в пределах брюшной полости (периартериальные и в воротах почки лимфоузлы; опухолевые имплантаты на брюшине; опухоль прорастает перитонеальную клетчатку; при морфологическом исследовании выявляются опухолевые клетки по краю препарата). При IV стадии отмечается гематогенное метастазирование опухоли в легкие, кости, печень, ЦНС. На V стадии происходит распространение опухоли на вторую почку.
Диагностика опухоли Вильмса у детей
Обнаружение пальпируемого образования в брюшной полости, особенно в сочетании с гематурией, требует исключения нефробластомы. В небольшом проценте случаев единственным проявлением патологии может быть гематурия. При УЗИ и экскреторной урографии выявляется внутрипочечная локализация новообразования, разрушение собирательной системы почки. Возможно обнаружение кальцинатов на месте старых кровоизлияний и признаков тромбоза нижней полой вены.
Дифференциальный диагноз проводят с другими опухолями, в первую очередь с нейробластомой забрюшинного пространства, исходящей из надпочечников или паравертебральных ганглиев.

[1], [2], [3], [4], [5], [6]

Опухоль Вильмса, или нефробластома – это разновидность рака почек, которая возникает преимущественно у детей.
Опухоль Вильмса является наиболее частым типом рака почек в детском возрасте.
По данным американских исследователей, частота возникновения нефробластомы составляет около 8 случаев в год на 1.000.000 белых детей младше 15 лет. Среди темнокожих детей частота нефробластомы вдвое выше.
Нефробластома возникает преимущественно у детей 3-4 лет, а после 5-летнего возраста частота этого рака резко уменьшается. Средний возраст мальчиков, которым ставят этот диагноз, составляет 3 года и 5 месяцев, а средний возраст девочек – 3 года и 11 месяцев. То есть, у девочек нефробластома возникает несколько позже. Нефробластома, как правило, образуется в одной почке, но иногда этот рак может поражать обе почки одновременно.
Современные достижения в диагностике и лечении опухоли Вильмса существенно улучшили прогноз для детей с этим диагнозом. Сегодня в США выживаемость при I стадии нефробластомы превышает 95%, а при IV стадии достигает 80%. При обнаружении нефробластомы в возрасте младше 2 лет шансы детей выше, чем в старшем возрасте.
Причины и факторы риска нефробластомы
Точная причина возникновения нефробластомы неизвестна. Эта опухоль образуется в результате ошибки (мутации) в ДНК клеток. В небольшом проценте случаев (1,5%) мутации ДНК передаются от родителей детям – это семейная нефробластома. Но в большинстве случаев нет никакой связи между наследственностью и возникновением опухоли Вильмса.
Факторы риска нефробластомы включают:
• Женский пол. Девочки более подвержены нефробластоме, чем мальчики.
• Семейная история нефробластомы. У некоторых детей имеется отягощенная наследственность, хотя случаи семейной нефробластомы встречаются редко.
• Расовая принадлежность. Как уже упоминалось, частота нефробластомы среди темнокожего населения США в 2 раза выше, чем среди белого. Это говорит о расовой предрасположенности к заболеванию. Предрасположенность в пределах отдельных наций изучена недостаточно.
Опухоль Вильмса чаще возникает у детей с некоторыми врожденными аномалиями:
• Аниридия. Это состояние, при котором радужная оболочка глаза сформирована лишь частично или отсутствует вовсе.
• Гемигипертрофия. Это редкая патология, при которой одна половина тела развита значительно сильнее, чем другая половина.
• Крипторхизм. Это состояние, при котором у мальчиков одно или оба яичка не опускаются в мошонку.
• Гипоспадия. При гипоспадии у мальчиков отверстие уретры располагается не на кончике пениса, а под ним.
Опухоль Вильмса может быть частью одного из редких синдромов:
• WAGR-синдром. При этом синдроме присутствует нефробластома, аниридия, аномалии строения мочеполовой системы и умственная отсталость.
• Синдром Дениса-Драша. Этот редкий синдром включает нефробластому, нарушение функций почек и мужской псевдогермафродизм, при котором мальчик рождается с яичками, но может иметь женские половые признаки.
• Синдром Беквита-Видемана. Особенности этого синдрома включают аномалии строения внутренних органов и макроглоссию (увеличение языка).
Симптомы нефробластомы
Нефробластома на ранней стадии не всегда проявляет себя.
Дети с нефробластомой могут казаться абсолютно здоровыми, но у них бывают:
• Увеличение живота.
• Пальпируемое образование.
• Боль и дискомфорт в животе.
• Гематурия (кровь в моче).
• Повышение температуры.
Диагностика нефробластомы
Для обнаружения нефробластомы врач может назначить:
• Анализы мочи и крови. Эти анализы не могут определить наличие опухоли, но они дают врачу представление об общем состоянии здоровья ребенка, а также помогают исключить многие другие заболевания.
• Визуализация. Компьютерная томография, магнитно-резонансная томография и ультразвук дают возможность рассмотреть опухоль и оценить ее размеры.
• Диагностическая операция. Если у ребенка обнаруживают опухоль в почке, врач может сразу порекомендовать удалить ее. После этого клетки опухоли изучают в лаборатории, определяя ее тип. Эта операция одновременно служит и способом лечения при опухоли Вильмса.
Если у ребенка диагностировали опухоль Вильмса, врач должен будет определить стадию болезни. Для этого назначают рентген грудной клетки, компьютерную томографию, магнитно-резонансную томографию, радиоизотопное сканирование костей и другие методы, которые позволят выявить метастазы опухоли.
Стадии нефробластомы включают:
• Стадия I. Ранняя стадия, на которой рак ограничен одной почкой. Опухоль может быть относительно легко удалена хирургическим путем. В США выживаемость при этой стадии превышает 95%.
• Стадия II. На второй стадии нефробластома распространяется в ткани, расположенные рядом с пораженной почкой, но все еще может быть полностью удалена хирургическим путем. Выживаемость составляет более 91%.
• Стадия III. Нефробластома на третьей стадии распространяется за пределы почки, в близлежащие лимфатические узлы и другие органы брюшной полости. Опухоль невозможно полностью удалить хирургическим путем. При современном лечении выживаемость достигает 90%.
• Стадия IV. На запущенной стадии нефробластома лимфогенным путем попадает в отдаленные органы, такие как легкие, кости и головной мозг. По данным американских специалистов, выживаемость на этой стадии составляет 80%.
• Стадия V. Это специальная стадия, которой обозначают опухоль Вильмса, образующуюся в обеих почках больного.
Лечение нефробластомы
Хирургическое удаление ткани почек называется нефрэктомией.
Различные типы нефрэктомии включают:
• Простая нефрэктомия. При этой операции хирург удаляет всю почку. Оставшаяся почка может частично усилить свою работу, чтобы восполнить потерянную функцию удаленного органа.
• Частичная нефрэктомия. Эта операция включает удаление самой опухоли, а также почечной ткани, которая ее окружает. Частичную нефрэктомию проводят в том случае, если вторая почка уже повреждена или удалена (то есть, она не сможет компенсировать потерю больной почки).
• Радикальная нефрэктомия. Во время этой операции хирург удаляет почку и окружающие структуры, включая мочеточник и надпочечник. Соседние лимфатические узлы также могут подлежать удалению, если в них обнаруживаются раковые клетки.
Во время операции врач осмотрит обе почки и соседние ткани на признаки рака. Если микроскопия образцов покажет наличие раковых клеток, то все затронутые ткани рекомендуют удалить.
Если ребенку нужно удалить обе почки, то ему назначается диализ – механическая очистка крови от токсинов при помощи специальных фильтров. После того как найдется донор, ребенку сделают пересадку одной или обеих почек.
Специалист изучит образцы опухоли в лаборатории, чтобы определить агрессивность раковых клеток и их чувствительность к химиотерапии. Затем ребенку назначают курс тех или иных химиопрепаратов.
При химиотерапии врачи применяют специальные препараты, которые уничтожают быстро размножающие клетки рака. Американские специалисты рекомендуют при нефробластоме винкристин, дактиномицин и доксорубицин.
Это лечение, как правило, влияет и на другие клетки тела – волосяные фолликулы, клетки слизистой оболочки ЖКТ, костный мозг. С этим связаны побочные эффекты химиотерапии – угнетение кроветворения, восприимчивость к инфекциям, тошнота, рвота, потеря аппетита, облысение и др. Большая часть нарушений обратима, проблемы прекращаются после отмены препаратов. Перед началом лечения родителям стоит поинтересоваться у врача, какие побочные эффекты могут вызывать химиопрепараты, назначаемые ребенку.
Химиотерапия в высоких дозах способна разрушить клетки костного мозга. При стандартной терапии этого не происходит, но если ребенок должен пройти лечение высокими дозами химиотерапии, то врач порекомендует взять и заморозить клетки костного мозга ребенка. После курса лечения эти клетки можно ввести ребенку обратно, они мигрируют в костный мозг и начнут производить кровяные тельца. Таким способом можно восстановить костный мозг, который был убит химиопрепаратами.
При нефробластоме III и IV стадии рекомендуется проводить хирургическое удаление опухоли с последующей лучевой и химиотерапией. Лучевая терапия помогает уничтожить раковые клетки, которые не были удалены во время операции.
Во время процедуры облучения ребенок должен неподвижно лежать на специальном столе, а установка-излучатель будет направлять лучи точно на опухоль. Если ребенок маленький, то ему потребуется ввести седативное средство перед процедурой.
Врач отметит точку, которую следует облучить, специальным красителем. Участки, которые не должны быть облучены, прикрывают щитами. Но, несмотря на все меры предосторожности, побочные эффекты от облучения неизбежны. Они могут включать тошноту, слабость и раздражение кожи в местах облучения. Диарея может возникать при облучении живота – обратитесь к врачу, чтобы он предложил средство для облегчения симптомов.
Схемы лечения в зависимости от стадии болезни
Лечение нефробластомы во многом зависит от стадии рака, гистологии, возраста ребенка и состояния его здоровья:
• Стадия I и II. Если опухоль ограничена почкой и соседними тканями, а клетки рака не агрессивные, то лечение может состоять в удалении почки с последующей химиотерапией. Иногда на стадии II рекомендуют дополнительную лучевую терапию.
• Стадия III и IV. Рак на этих стадия распространяется за пределы почки и не может быть полностью удален (это связано с риском задеть жизненно важные структуры). В таких случаях рекомендуется сочетание хирургического лечения, лучевой и химиотерапии. Курс химиотерапии может быть назначен перед операцией, что позволяет уменьшить размер опухоли.
• Стадия V. Если раковые клетки обнаруживаются в обеих почках, то можно удалить часть этих опухолей и соседние лимфатические узлы. После этого проводят лучевую и химиотерапию, чтобы уменьшить остатки опухолей. При удалении обеих почек больных требуется диализ и пересадка.
Участие в клинических испытаниях
В ведущих медицинских центрах США и некоторых других стран мира возможно участие детей в клинических испытаниях новейших методов лечения нефробластомы. Проконсультируйтесь у вашего врача насчет таких испытаний и возможности участия детей в вашей стране.
Перед началом испытаний исследователи обязаны предоставить родителям всю имеющуюся информацию о безопасности лечения. Многим детям с нефробластомой участие в таких испытаниях дает дополнительный шанс, которого не может дать стандартная терапия. Тем не менее, никто не в состоянии гарантировать излечение при помощи экспериментальных методов. Кроме того, при таком лечении есть риск непредсказуемых, неизвестных ранее побочных эффектов.
Профилактика нефробластомы
Нет никаких надежных способов профилактики нефробластомы. Если у ребенка имеются дополнительные факторы риска этого рака (они перечислены выше), поговорите с врачом по поводу регулярного обследования ребенка. Периодическое УЗИ почек поможет обнаружить опухоль на ранней стадии. Это существенно повысит шансы на успешное лечение болезни.
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
Читайте также:

