Исследования выживаемости при фолликулярной неходжкинской лимфоме
Фолликулярная лимфома – злокачественная патология, являющаяся разновидностью неходжкинской лимфомы (НХЛ) – заболевания, которое поражает лимфатическую систему, выполняющую важные функции в организме человека: защита от влияния патогенов, фильтрация инородных частиц, транспортировка жидкости и других веществ и т. д. На фолликулярную лимфому приходится чуть более 20 % от общего числа диагностированных случаев НХЛ.
Содержание

Механизм возникновения опухоли
В целом злокачественное новообразование возникает следующим образом: происходит генетическая мутация, ведущая к формированию недоразвитых клеток с нарушенными структурой и функциями, эти атипичные клетки начинают беспорядочно делиться и переносятся к лимфоузлам и другим органам, где продолжают размножаться и в конечном итоге объединяются в один патологический очаг. Патология начинает развиваться из В-лимфоцитов, формирующихся в фолликулярном центре лимфоузла. Фолликулы представляют собой концентрирование лимфоидной ткани, а В-лимфоциты являются клетками иммунной системы, отвечающими за приобретенный иммунитет к инфекционным заболеваниям: при контакте с болезнетворными микроорганизмами они блокируют их действие, при этом сохраняя его в памяти.
Характерные черты патологии
- Индолентность, т. е. низкий уровень злокачественности и достаточно медленное развитие новообразования. Среди всех индолентных лимфом фолликулярная лимфома является наиболее распространенным видом.
- Формирование злокачественных клеток не только в лимфоузлах, но и в миндалинах, гортани, тимусе, селезенке, слизистых желудочно-кишечного тракта, яичниках (т. е. везде, где расположены фолликулярные центры).
- Замаскированность болезни (латентность течения): на начальных этапах симптомы болезни слабо выражены или вовсе отсутствуют, поэтому часто первые две стадии патологии выявляются при исследованиях других заболеваний или на плановых обследованиях.
- Проявление симптомов заболевания происходит, как правило, только на более поздних стадиях болезни.
- Локализация чаще всего – в голове, шее, подмышечных впадинах и паховой области (т. е. в местах, где проходят лимфатические узлы).
- Хорошая реакция на лечение (в частности, на ранних стадиях).
- Наибольшая распространенность среди пожилых мужчин с ослабленным из-за системных и наследственных заболеваний иммунитетом или с хроническим воспалительным процессом слизистых оболочек органов.
Причины заболевания
Точные причины, провоцирующие возникновение фолликулярной лимфомы, еще не установлены, но многолетние исследования специалистов позволяют выделить ряд факторов, гипотетически повышающих риск генетической трансформации лимфоцитов:
- генетическая предрасположенность;
- частый контакт с химическими канцерогенами;
- воздействие радиации;
- избыточное ультрафиолетовое излучение;
- проживание в зоне с неблагоприятной экологической обстановкой;
- иммунодефицитное ослабление организма (результат стресса, дефицита питания, бактериальных, вирусных инфекций и т. д.);
- трансплантация органов, после которой необходимо принимать иммуносупрессоры (препараты, уничтожающие собственный иммунитет);
- аутоиммунные заболевания (аутоиммунный тиреоидит, красная волчанка и др.);
- курение;
- употребление алкоголя;
- ожирение.
Симптомы заболевания
На ранних этапах развития патологии возможно появление следующих симптомов: усталость, апатия, снижение работоспособности, резкое похудение, повышение температуры тела, избыточное потоотделение, отек тела, бледность кожи, синяки, кровотечения из десен и т. д. У больного также происходит увеличение лимфатических узлов, вызванное размножением лимфоцитов или накоплением лимфоидных злокачественных клеток. Первый явный симптом заболевания – плотная и болезненная подкожная припухлость, которая может то пропадать, то появляться снова. Со временем на ее поверхности появляются кровоточащие язвы. На симптоматику влияет также локализация новообразования: опухоль в селезенке сопровождается увеличением этого органа, на шее – ухудшением слуха, в миндалинах – нарушением процесса глотания, увеличением глоточного лимфатического кольца, иногда – кишечной непроходимостью и т. д. На поздних этапах заболевания почти всегда можно наблюдать поражение селезенки и костного мозга.
Цитологический тип новообразования определяется соотношением в фолликулах определенных раковых клеток – центроцитов (обладают малым и средним размерами, а также расщепленным ядром) и центробластов (для них характерны крупный размер и нерасщепленные ядра):
- 1-й имеет мелкие разрозненные клетки;
- 2-й включает в себя мелкие и крупные клетки (смешанный);
- 3-й подразделяют на ЗА (в составе есть центробласты и центроциты) и 3strong (в составе – центробласты или иммунобласты – самые крупные лимфоидные клетки). 3В – агрессивная форма заболевания, при ней развиваются рецидивы, но излечение не исключено. 3А остается – индолентная форма. Возможен переход 1-го и 2-го цитологического типов в третий.
По характеру роста патологии выделяют нодулярную (раковые фолликулы занимают более 75 % площади лимфоузла), нодулярно-диффузную (25–75 %) и диффузную (до 25 %) фолликулярную лимфому.
Стадии
Фолликулярная лимфома протекает в 4 стадии.
- Первая. Происходит поражение определенного участка лимфоузлов или органа, не относящегося к лимфатической системе. На этом этапе человек редко замечает изменения в здоровье.
- Вторая. Пораженными становятся две и более области лимфатических узлов, а также органы, расположенные вне лимфосистемы. При этом патология расположена только на одной стороне диафрагмы. Именно на этой стадии появляются первые симптомы заболевания. 1-й и 2-й этапы развития болезни называют локализованными стадиями.
- Третья. Злокачественные изменения охватывают две и более области уже с обеих сторон диафрагмы. Ярко проявляются внешние симптомы.
- Четвертая. Поражаются органы, расположенные вне лимфосистемы (печень, костный мозг и т. п.). К сожалению, у большинства пациентов патология обнаруживается только на последней стадии.
Диагностика
Диагностирование заболевания включает в себя следующие меры:
- визуальный осмотр. На первом приеме врач уточняет жалобы и анамнез пациента для определения характера развития заболевания (агрессивный или индолентный), пальпирует лимфоузлы, селезенку, печень, осматривает полость рта, обращая при этом внимание на размер небных миндалин и т. п.;
- лабораторная диагностика. Включает в себя общетерапевтические анализы (клинический и биохимический анализы крови, определение маркеров инфицирования вирусом гепатита В и т. д.), биопсию лимфоузла или очага поражения с последующим цитологическим, гистологическим, иммуногистохимическим и цитогенетическим исследованиями;
- инструментальная диагностика. Проводится для определения локализации, размера и формы опухоли. Включает в себя: УЗИ лимфатических узлов, органов брюшной полости, МРТ, ЭКГ и т. д.

Лечение
Если фолликулярная лимфома является медленнорастущей и не провоцирует возникновение неприятных симптомов, врачи часто применяют выжидательную тактику, регулярно наблюдая за динамикой развития патологии. В свою очередь лимфома может годами находиться в пассивном состоянии, не требуя применения радикальной терапии. При возникновении определенных признаков заболевания (поражение более трех лимфатических зон с размерами лимфоузлов более 3 см в диаметре, спленомегалия – увеличение селезенки, В-симптомы – потливость, резкая потеря веса, лихорадка и т. д.), онкологи начинают лечение незамедлительно. Терапия подбирается индивидуально для каждого пациента и максимально эффективна на начальных фазах развития заболевания.
Лучевая терапия (радиотерапия). Применяется на ранних стадиях, поскольку сильно развитые фолликулярные лимфомы уже не реагируют на этот метод. Облучаются зона локализации патологии и прилегающие к ней области. Радиотерапия может сильно повлиять на физическое состояние пациента. Радиотерапию можно сочетать с другими видами лечения – химиотерапией и применением моноклональных антител (например, препарат Ритуксимаб).
Моноклональные антитела. Они производятся иммунной системой и разрушают исключительно раковые клетки, поскольку обладают высокой степенью селективности. Они могут использоваться как отдельно, так и в комбинации с химиотерапией. Иногда вызывают аллергическую реакцию.
Химиотерапия. Довольно агрессивный способ терапии, увеличивающий восприимчивость пациента к инфекционным заболеваниям и иногда провоцирующий появление синяков и кровотечений, также применение некоторых химиотерапевтических препаратов может привести к бесплодию. Метод используется в случае поражения лимфоузлов с обеих сторон диафрагмы, т. е. с 3-й стадии.
Другие методы. При единичных поражениях возможно хирургическое вмешательство: удаляются опухоль, а также часть окружающих ее здоровых тканей и лимфатических узлов. Осложнением фолликулярной лимфомы может выступить вторичный лейкоз, при котором опухоль поражает костный мозг – в этом случае требуется его трансплантация.
Рецидивы болезни
При фолликулярной лимфоме рецидивы случаются довольно часто (особенно если это заболевание цитологического типа 3А), при этом каждая последующая ремиссия, как правило, короче предыдущей. При возобновлении заболевания необходимо повторно выполнить биопсию для исключения трансформации патологии в диффузную В-крупноклеточную лимфому. Как и при первичном обнаружении патологии, в период рецидива пациент может не нуждаться в срочном возобновлении терапии, если опухоль не растет, и отсутствуют неприятные симптомы (в любом случае решение принимает врач на основе клинических показателей). Тактика лечения возобновившейся фолликулярной лимфомы зависит от множества факторов, среди которых решающими являются: физическое состояние пациента, продолжительность предшествующей ремиссии и метод ее достижения. Так, если после первой терапии ремиссия сохранялась долго, то возможен возврат к той же схеме лечения.
Продолжительность жизни
Если патология протекает в агрессивной форме (как изначально, так и в связи с трансформацией), ее лечение не всегда дает результат – лишь у небольшого числа пациентов зафиксирована пятилетняя выживаемость. Но ответ на вопрос, сколько живут люди с фолликулярной лимфомой, зависит не только от морфологии (тип, степень агрессивности) рака, но и от других факторов: возраст, общее физическое состояние пациента, а также стадия заболевания.
Раннее обнаружение патологии. На начальных этапах заболевания лечением можно добиться очень длительной ремиссии, а иногда – полной ремиссии без последующего рецидива. Для пациентов с 1-й стадией рака вероятность того, что заболевание не проявится в течение ближайших 10 лет, составляет около 85 %, со 2-й стадией или со значительно увеличенными лимфатическими узлами – 35 %.
Позднее обнаружение патологии. Для пациентов с патологией на последних этапах, когда происходит серьезное поражение других лимфоузлов и органов, прогноз менее благоприятен: фолликулярная лимфома не может быть полностью излечима, выживаемость пациентов с опухолью на 3-й стадии – 50 %, на 4-й – 10-15 %.

Неходжкинская лимфома: что это такое?

Микропрепарат с неходжкинской лимфомой
Неходжинская лимфома (НХЛ) — группа разнородных онкологических заболеваний, зарождающихся в лимфатической системе. Термин НХЛ объединяет все виды лимфом, кроме гранулёмы Ходжкина. Злокачественные опухолевые патологии различаются по строению, характеру течения, этиологии и локализации, объединяет их одно — все они происходят из лимфоцитов.
Лимфоциты выполняют защитную функцию в организме. В-лимфоциты выделяют иммуноглобулины, угнетающие болезнетворные организмы. Т-лимфоциты уничтожают нездоровые, в том числе, опухолевые клетки. NK-лимфоциты также разрушают чужеродные клетки. Лимфома может развиться из любого вида лимфоцитов.
Причины заболевания
Предрасполагающие факторы — бактерии и вирусы
Причины канцерогенеза, формирующегося в лимфоидных органах до конца не ясны. Существует ряд факторов, засвидетельствовавших своё влияние на появление НХЛ.
- Взаимодействие с различными ядами (гербицидами, инсектицидами, фунгицидами).
- Радиоактивное облучение, в том числе при лучевой терапии.
- Подавление иммунной системы, (ВИЧ, активный приём иммунодепрессантов после трансплантации).
- Вирусы Эпштейн-Барр, Т-лимфотропный вирус человека, герпес вирус 8 типа, гепатит С.
- Бактерия хеликобактер пилори.
- Аутоиммунные заболевания (СКВ, ревматоидный артрит, синдром Шегрена).
- Противоопухолевые цитотастические средства (Циклофосфамид, Хлорамбуцил).
Патогенез неходжкинской лимфомы

Транслокация участка хромосомы приводит к мутации
Происходит нарушение в генах, когда один участок хромосомы переносится на другой — транслокации. Например, фактором зарождения мантийноклеточной лимфомы служит транслокация 11-й и 14-й хромосом, фолликулярной лимфомы — транслокация 14-й и 18-й хромосом. Генетические изменения приводят к блокированию дифференцировки лимфоцитов, то есть клетка замирает на этапе созревания.
Изменённая клетка начинает бесконтрольное деление, способствуя образованию опухоли. Это приводит к нарушению работы всей лимфатической системы. Таким образом, лимфома состоит из потомков мутировавших клеток, замерших на определённом этапе развития. В дальнейшем опухоль может распространиться, затрагивая другие ткани.
Классификация заболевания
Лимфома из клеток мантийной зоны
Классификации периодически изменяются, включая в себя новые признаки НХЛ. Основой для разделения служили различные показатели, в частности происхождение:
- В-лимфоцитные (около 88% всех НХЛ);
- Т-лимфоцитные и NK-лимфоцитные (около 12%).
В 1974 году была принята Кильская классификация, подразделяющая НХЛ по злокачественности:
- бластные — высокая злокачественность;
- небластные — низкая злокачественность.
Позднее, при разработке Рабочей классификации была добавлена промежуточная степень злокачественности. Но такое разделение не определяло многие признаки различных опухолей, входящих в понятие НХЛ. Поэтому классификация не удовлетворяла потребностям в объединении более специализированных отличий лимфом.
В 1994 году патологи объединились для создания новой методологии систематизации НХЛ, получившей название REAL (Европейско-Американская классификация), на основе которой, согласно принятой классификации ВОЗ, разделяют 30 видов НХЛ:
- В-клеточные из клеток-предшественников В-лимфоцитов (1);
- В-клеточные из зрелых В-лимфоцитов (15);
- Т и NK-клеточные из клеток-предшественников (1);
- Т-клеточные из зрелых Т-лимфоцитов (13).
Степени тяжести и стадии

Для лиц пожилого возраста характерны вялотекущие лимфомы
По степени тяжести различают:
- Медленно растущие (вялотекущие, индолентные). Диагностируются в большинстве случаев у пожилых людей. Симптомы обычно не проявляют себя, без лечения можно прожить 2 — 10 лет и более.
- Агрессивные. У детей выявляют преимущественно агрессивные виды НХЛ. Опухоли развиваются активно, без лечения продолжительность жизни 2 — 10 месяцев и более.
- Высокоагрессивные. Особо быстрая прогрессия, продолжительность жизни без лечения 2 — 10 недель и более.

Стадия определяется количеством вовлеченных групп лимфоузлов
- I. НХЛ локализована в 1 группе лимфоузлов, если опухоль поражает 1 нелимфоидный орган, приписывается буква E, стадия будет обозначаться IE.
- II. НХЛ в 2 группах лимфоузлов, которые локализованы выше диафрагмы.
- III. Опухоли затрагивают лимфоузлы по обеим сторонам диафрагмы.
- IV. Поражаются лимфоидные и нелимфоидные органы.
Буквенные обозначения при стадиях:
- a — рост лактатдегидрогеназы и СОЭ не наблюдается;
- b — рост лактатдегидрогеназы и СОЭ;
- А — признаки интоксикации отсутствуют;
- В — есть характерные признаки интоксикации;
- Е — поражение лимфатической зоны и прилежащих тканей.
Группы риска
В группе риска — пациенты после химиотерапии
К группе риска относятся:
- работники с/х, чья сфера деятельности связана с пестицидами;
- пациенты с ВИЧ и другими вирусами, вызывающими дефицит иммунитета;
- пациенты с аутоиммунными заболеваниями;
- лица, перенесшие операцию по трансплантации;
- лица, подвергшиеся радиоактивному облучению;
- пациенты после химиотерапии;
- дети с синдромами: Клайнфельтера, Чедиак-Хигаши, Луи-Бара;
- люди пожилого возраста, особенно мужского пола.
Признаки и симптомы болезни

Увеличение печени и селезенки — признаки заболевания
- увеличенные лимфоузлы (безболезненные);
- отёчность лица, шеи, рук;
- чувство тяжести в левом подреберье;
- зуд в области лимфоузлов, зуд всего тела;
- повышение температуры;
- снижение массы тела;
- ночные поты;
- частые случаи инфицирования;
- увеличение селезёнки и печени;
- слабость, потеря аппетита.
В случае распространения НХЛ на другие органы:
- боли в желудке, костях, почках, груди;
- поражение кожных покровов;
- кашель, затруднённое дыхание.
Диагностика неходжкинской лимфомы
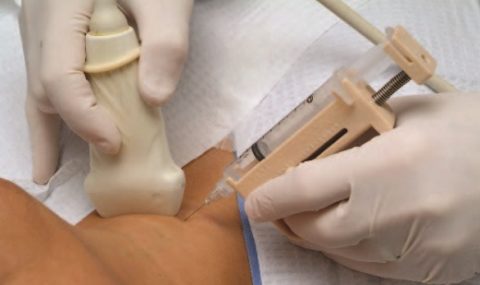
Пункция лимфоузла при лимфоме
Изначально врач выслушивает жалобы пациента, затем проводит осмотр лимфатических узлов с оценкой их размеров, эластичности, подвижности. Обследует при помощи пальпации селезёнку и печень. Далее проводится исследование.
- ОАК выявляет нарушение в составе форменных элементов крови, уровне гемоглобина.
- Биохимический анализ крови указывает, вовлечены ли иные органы в патологический процесс.
- Анализ мочи выявляет сопутствующие патологии.
- Биопсия лимфоузла. Необходимое для диагностики НХЛ исследование, включающее иммуногистохимические, молекулярные анализы на основе образца ткани. Позволяет диагностировать НХЛ и степень её тяжести.
- Иммунофенотипирование. Определяется вид опухоли при помощи выявления специфичных белков на поверхности лимфоцитов.
- Трепанобиопсия. Образец костного мозга изучается для выявления стадии патологии.

В дополнение к диагностике может выполняться МРТ
- УЗИ внутренних органов,
- рентгенография грудной клетки,
- МРТ,
- ЭКГ,
- СКТ (спиральная компьютерная томография).
Лечение

В лечении применяется выжидательная тактика с мониторингом
При выявлении НХЛ низкой степени злокачественности применяется выжидательная тактика, которая может длиться годами. Такой метод применяется благодаря многочисленным исследованиям, доказавшим, что итоги лечения, начатого сразу после постановки диагноза вялотекущей НХЛ, не отличаются от итогов, достигнутых при терапии более активного процесса образования опухоли. Зачастую болезнь протекает доброкачественно.
В случае необходимости проводится химиотерапия
Постоянный мониторинг позволяет выявить переход лимфомы в более опасную форму при помощи определения размеров опухоли, появления симптомов интоксикации, образования осложнений. При высокой злокачественности незамедлительно назначается лечение.
Диета

Правильное питание очень важно в период лечения
Нарушения в лимфатической системе, а также лучевая и химиотерапия создают большую нагрузку, которую можно облегчить при помощи диеты.
Рекомендуется исключить из рациона:
- алкоголь,
- копчёности, колбасные изделия,
- полуфабрикаты,
- жирную и жареную пищу,
- фаст-фуд,
- продукты с различными добавками (красители, консерванты),
- сахар лучше заменить мёдом.
Профилактика и прогноз

Регулярные визиты к врачу помогут вовремя выявить заболевание
В последние десятилетия количество пациентов с НХЛ неуклонно растёт, поэтому важно соблюдать меры профилактики. Хотя досконально не выявлена причина болезни, рекомендуется избегать любых химически вредных веществ, радиационного облучения. Следует поддерживать иммунитет, чтобы защитить организм от патогенных микроорганизмов. Для этого лучше всего поддерживать здоровый образ жизни, включая оптимальные физические нагрузки, полноценное питание и времяпрепровождение на свежем воздухе.
Прогноз НХЛ зависит от вида лимфомы, степени тяжести и стадии развития. В целом, НХЛ поддаётся лечению, пациенты могут навсегда избавиться от патологии. Существует ряд факторов, ухудшающих прогноз:
- Преклонный возраст;
- Высокий показатель лактатдегидрогеназы;
- Поражение более 1 локализации;
- III — IV стадии развития;
- Общее плохое состояние.
Пятилетняя выживаемость без возвращения (рецидивов) составляет около 70% при В-клеточных НХЛ маргинальной зоны; менее 30% при Т-лимфобластных, у детей с единичной опухолью шансы составляют до 90%.

Неходжкинские лимфомы – опухолевые заболевания лимфатической системы, представленные злокачественными B- и T-клеточными лимфомами. Первичный очаг неходжкинской лимфомы может возникать в лимфатических узлах либо других органах и в дальнейшем метастазировать лимфогенным или гематогенным путем. Клиника неходжкинских лимфом характеризуется лимфаденопатией, симптомами поражения того или иного органа и лихорадочно-интоксикационным синдромом. Диагностика основывается на клинико-рентгенологических данных и результатах исследования гемограммы, биоптата лимфоузлов и костного мозга. Противоопухолевое лечение включает курсы полихимиотерапии и лучевой терапии.
Неходжкинские лимфомы
Неходжкинские лимфомы (лимфосаркомы) – различные по морфологии, клиническим признакам и течению злокачественные лимфопролиферативные опухоли, отличные по своим характеристикам от лимфомы Ходжкина (лимфогранулематоза). В зависимости от места возникновения первичного очага гемобластозы делятся на лейкозы (опухолевые поражения костного мозга) и лимфомы (опухоли лимфоидной ткани с первичной внекостномозговой локализацией). На основании отличительных морфологических признаков лимфомы, в свою очередь, подразделяются на ходжкинские и неходжкинские; к числу последних в гематологии относят В- и Т-клеточные лимфомы.
Неходжкинские лимфомы встречаются во всех возрастных группах, однако более половины случаев лимфосарком диагностируется у лиц старше 60 лет. Средний показатель заболеваемости среди мужчин составляет 2-7 случая, среди женщин – 1-5 случаев на 100 000 населения. В течение последних лет прослеживается тенденция к прогрессирующему увеличению заболеваемости неходжкинскими лимфомами.
Причины неходжкинских лимфом
Этиология лимфосарком неизвестна, в связи с чем правильнее говорить о факторах риска, повышающих вероятность развития неходжкинской лимфомы. К такого рода неблагоприятным предпосылкам относятся вирусные поражения (ВИЧ, вирус Эпштейна-Барр, гепатита С). Инфекция Helicobacter pylori, ассоциированная с язвенной болезнью желудка, может вызывать развитие лимфомы той же локализации.
Риск развития неходжкинских лимфом повышается при врожденных и приобретенных иммунодефицитах, ожирении, в пожилом возрасте, после перенесенной трансплантации органов. Прослеживается причинно-следственная связь между лимфосаркомами и предшествующим контактом с химическими канцерогенами (бензолом, инсектицидами, гербицидами), проведением лучевой и химиотерапии по поводу онкологического заболевания. Лимфома щитовидной железы обычно развивается на фоне аутоиммунного тиреоидита.
Классификация неходжкинских лимфом
Лимфосаркомы, первично развивающиеся в лимфоузлах называются нодальными, в других органах (небной и глоточных миндалинах, слюнных железах, желудке, селезенке, кишечнике, головном мозге, легких, коже, щитовидной железе и др.) — экстранодальными. По структуре опухолевой ткани неходжкинские лимфомы делятся на фолликулярные (нодулярные) и диффузные.
По темпам прогрессирования неходжскинские лимфомы классифицируются на индолентные (с медленным и относительно благоприятным течением), агрессивные и высоко агрессивные (с бурным развитием и генерализацией). При отсутствии лечения больные с индолентными лимфомами живут в среднем 7 – 10 лет, с агрессивными – от нескольких месяцев до 1,5-2 лет.
Современная классификация насчитывает свыше 30 различных видов неходжкинских лимфом. Большая часть опухолей (85%) происходит из В-лимфоцитов (В-клеточные лимфомы), остальные из Т-лимфоцитов (Т-клеточные лимфомы). Внутри этих групп существуют различные подтипы неходжкинских лимфом.
Группа В-клеточных лимфом включает:
- диффузную В-крупноклеточную лимфому – самый распространенный гистологический тип неходжкинских лимфом (31%). Характеризуется агрессивным ростом, несмотря на это почти в половине случаев поддается полному излечению.
- фолликулярную лимфому – ее частота составляет 22% от числа неходжкинских лимфом. Течение индолентное, однако возможна трансформация в агрессивную диффузную лимфому. Прогноз 5-летней выживаемости – 60-70%.
- мелкоклеточную лимфоцитарную лимфомуи хронический лимфоцитарный лейкоз – близкие типы неходжкинских лимфом, на долю которых приходится 7% от их числа. Течение медленное, но плохо поддающееся терапии. Прогноз вариабелен: в одних случаях лимфосаркома развивается в течение 10 лет, в других – на определенном этапе превращается в быстрорастущую лимфому.
- лимфому из мантийных клеток – в структуре неходжкинских лимфом составляет 6%. Пятилетний рубеж выживаемости преодолевает лишь 20% больных.
- В-клеточные лимфомы из клеток маргинальной зоны – делятся на экстранодальные (могут развиваться в желудке, щитовидной, слюнных, молочных железах), нодальные (развиваются в лимфоузлах), селезеночную (с локализацией в селезенке). Отличаются медленным локальным ростом; на ранних стадиях хорошо поддаются излечению.
- В-клеточную медиастинальную лимфому – встречается редко (в 2% случаев), однако в отличие от других типов неходжкинских лимфом поражает преимущественно молодых женщин 30-40 лет. В связи с быстрым ростом вызывает компрессию органов средостения; излечивается в 50% случаев.
- макроглобулинемию Вальденстрема (лимфоплазмоцитарную лимфому) – диагностируется у 1% больных с неходжкинскими лимфомами. Характеризуется гиперпродукцией IgM опухолевыми клетками, что приводит к повышению вязкости крови, сосудистым тромбозам, разрывам капилляров. Может иметь как относительно доброкачественное (с выживаемостью до 20 лет), так и скоротечное развитие (с гибелью пациента в течение 1-2 лет).
- волосатоклеточный лейкоз – очень редкий тип неходжкинской лимфомы, встречающийся у лиц пожилого возраста. Течение опухоли медленное, не всегда требующее лечения.
- лимфому Беркитта – на ее долю приходится около 2% неходжкинских лимфом. В 90% случаев опухоль поражает молодых мужчин до 30 лет. Рост лимфомы Беркитта агрессивный; интенсивная химиотерапия позволяет добиться излечение половины больных.
- лимфому центральной нервной системы – первичное поражение ЦНС может затрагивать головной или спинной мозг. Чаще ассоциируется с ВИЧ-инфекцией. Пятилетняя выживаемость составляет 30%.
Неходжкинские лимфомы Т-клеточного происхождения представлены:
- Т-лимфобластной лимфомой или лейкозом из клеток-предшественников – встречается с частотой 2%. Различаются между собой количеством бластных клеток в костном мозге: при 25% — как лейкоз. Диагностируется преимущественно у молодых людей, средний возраст заболевших – 25 лет. Худший прогноз имеет Т-лимфобластный лейкоз, показатель излечения при котором не превышает 20%.
- периферическими Т-клеточными лимфомами, включающими кожную лимфому (синдром Сезари, грибовидный микоз), ангиоиммунобластную лимфому, экстранодальную лимфому из естественных киллеров, лимфому с энтеропатией, панникулитоподобную лимфому подкожной клетчатки, крупноклеточную анапластическую лимфому. Течение большей части Т-клеточных неходжкинских лимфом быстрое, а исход неблагоприятный.
Симптомы неходжкинских лимфом
Варианты клинических проявлений неходжкинским лимфом сильно варьируются в зависимости от локализации первичного очага, распространенности опухолевого процесса, гистологического типа опухоли и пр. Все проявления лимфосарком укладываются в три синдрома: лимфаденопатии, лихорадки и интоксикации, экстранодального поражения.
В большинстве случаев первым признаком неходжкинской лимфомы служит увеличение периферических лимфоузлов. Вначале они остаются эластичными и подвижными, позднее сливаются в обширные конгломераты. Одновременно могут поражаться лимфоузлы одной или многих областей. При образовании свищевых ходов необходимо исключить актиномикоз и туберкулез. При поражении медиастинальных лимфоузлов развивается компрессия пищевода и трахеи, синдром сдавления ВПВ. Увеличенные внутрибрюшные и забрюшинные лимфатические узлы могут вызвать явления кишечной непроходимости, лимфостаза в нижней половине туловища, механической желтухи, компрессии мочеточника.
Такие неспецифические симптомы неходжкинских лимфом, как лихорадка без очевидных причин, ночная потливость, потеря веса, астения в большинстве случаев указывают на генерализованный характер заболевания. Среди экстранодальных поражений доминируют неходжкинские лимфомы кольца Пирогова-Вальдейера, ЖКТ, головного мозга, реже поражаются молочная железа, кости, паренхима легких и др. органы.
Лимфома носоглотки при эндоскопическом исследовании имеет вид опухоли бледно-розового цвета с бугристыми контурами. Часто прорастает верхнечелюстную и решетчатую пазуху, орбиту, вызывая затруднение носового дыхания, ринофонию, снижение слуха, экзофтальм.
Первичная неходжкинская лимфома яичка может иметь гладкую или бугристую поверхность, эластическую или каменистую плотность. В некоторых случаях развивается отек мошонки, изъязвление кожи над опухолью, увеличение пахово-подвздошных лимфоузлов. Лимфомы яичка предрасположены к ранней диссеминации с поражением второго яичка, ЦНС и др.
Лимфома молочной железы при пальпации определяется как четкий опухолевый узел или диффузное уплотнение груди; втяжение соска нехарактерно. При поражении желудка клиническая картина напоминает рак желудка, сопровождаясь болями, тошнотой, потерей аппетита, снижением веса. Абдоминальные неходжкинские лимфомы могут проявлять себя частичной или полной кишечной непроходимостью, перитонитом, синдромом мальабсорбции, болями в животе, асцитом.
Лимфома кожи проявляется зудом, узелками и уплотнением красновато-багрового цвета. Первичное поражение ЦНС более характерно для больных СПИДом – течение лимфомы данной локализации сопровождаются очаговой или менингеальной симптоматикой.
Диагностика неходжкинских лимфом
Вопросы диагностики неходжкинских лимфом находятся в компетенции онкогематологов. Клиническими критериями лимфосаркомы служат увеличение одной или нескольких групп лимфоузлов, явления интоксикации, экстранодальные поражения.
Для подтверждения предполагаемого диагноза необходимо исследование клеточного субстрата опухоли. С этой целью выполняются диагностические операции: пункционная или эксцизионная биопсия лимфоузлов, лапароскопия, торакоскопия, пункция костного мозга с последующими иммуногистохимическими, цитологическими, цитогенетическими и другими исследованиями диагностического материала. Кроме диагностики, это важно для выбора тактики лечения и определения прогноза неходжкинских лимфом.
Увеличение медиастинальных и внутрибрюшных лимфоузлов обнаруживается с помощью УЗИ средостения, рентгенографии и КТ грудной клетки, брюшной полости. В алгоритм обследования по показаниям входят УЗИ лимфатических узлов, печени, селезенки, молочных желез, щитовидной железы, органов мошонки и др.; лимфосцинтиграфия, сцинтиграфия костей и внутренних органов, МРТ.
Дифференцировать неходжкинские лимфомы приходится с лимфогранулематозом, метастатическим раком, лимфаденитами, возникающими при туляремии, бруцеллезе, туберкулезе, токсоплазмозе, сифилисе, инфекционном мононуклеозе, гриппе, СКВ и др.
Лечение неходжкинских лимфом
Варианты лечения неходжкинских лимфом включают оперативный метод, лучевую терапию и химиотерапию; их выбор определяется морфологическим типом, распространенностью, локализацией опухоли, сохранностью и возрастом больного.
Хирургическое вмешательство обычно применяется при изолированном поражении какого-либо органа, обычно ЖКТ. Лучевая терапия в качестве монотерапии неходжкинских лимфом используется только при локализованных формах и низкой степени злокачественности опухоли. Кроме этого, облучение может быть использовано и в качестве паллиативного метода при невозможности проведения химиотерапии.
Наиболее часто лечение неходжкинских лимфом начинают с курса полихимиотерапии. Этот метод может являться самостоятельным или сочетаться с лучевой терапией. Комбинированная химиолучевая терапия позволяет достичь более длительных ремиссий. Возможно включение в циклы лечения гормонотерапии. Лечение продолжается до достижения полной ремиссии, после чего необходимо проведение еще 2-3 консолидирующих курсов.
Из альтернативных методов используются иммунотерапия интерфероном, моноклональными антителами, трансплантация аутологичного или аллогенного костного мозга и периферических стволовых клеток.
Прогноз при неходжкинских лимфомах различен, зависит, главным образом, от гистологического типа опухоли и стадии выявления. При местно распространенных формах долгосрочная выживаемость в среднем составляет 50-60%, при генерализованных всего 10-15%.
Читайте также:

