Хронический парапроктит обострение новообразование
Что такое парапроктит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 30 лет.

Определение болезни. Причины заболевания
Хронический парапроктит (свищ прямой кишки, анальная фистула) — это длительно существующий воспалительный процесс, представленный свищевым ходом, идущим в параректальной клетчатке, открывающимся в просвет прямой кишки наружным свищевым отверстием (чаще всего представлено анальной криптой) и внутренним свищевым отверстием (на кожных покровах промежности, перианальной области, на ягодицах или во влагалище у женщин). [1] [8]
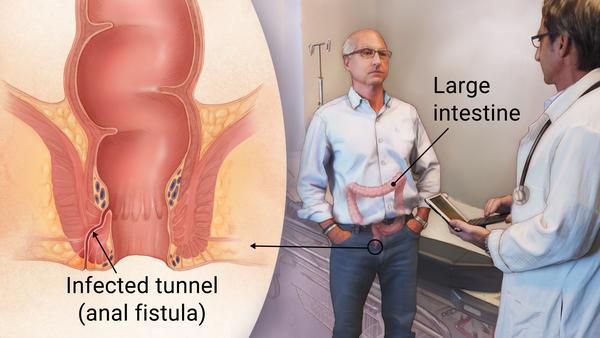
Возможных причин заболевания несколько. Чаще всего (в 95% случаев) — это проявление ранее перенесённого острого парапроктита с формированием свищевого хода. Реже встречаются свищи другой этиологии: послеоперационные, посттравматические.
Очень просто понять причину заболевания, если вспомнить, как на коже воспаляются потовые железы или волосяные фолликулы. В слизистые желёзки, находящиеся в анальной крипте, проникает инфекция из каловых масс и вызывает воспаление. И, конечно же, нельзя забывать о неблагоприятных факторах "травмирующих" анальный канал — твердый стул, запор, воспаления слизистой прямой кишки, "ленивый кишечник". Также к формированию свища могут приводить трещины анального канала, хронические неспецифические заболевания толстой кишки. [2] [5]
Симптомы хронического парапроктита
Пациенты чаще всего жалуются на:
- слизисто-гнойные выделения из наружного свищевого отверстия, появляющиеся постоянно или периодами;
- боли в области анального канала;
- выраженный дискомфорт, ухудшение качества жизни из-за необходимости постоянного ухода за кожными покровами промежности, ношения "прокладок".
Повышение температуры тела, выраженные боли в анальном канале свидетельствуют об остром воспалении в параректальной клетчатке — сигал неблагополучия, требующий консультации специалиста — врача колопроктолога.
Патогенез хронического парапроктита
Чаще всего патогенетическая картина формирования хронического парапроктита состоит из двух этапов.
На первом этапе в результате попадания микрофлоры (стафилококка, грамотрицательных и грамположительных палочек) через воспалённую или травмированную анальную крипту в параректальной клетчатке возникает острый парапроктит. Реже инфицирование происходит из-за специфических возбудителей туберкулеза, сифилиса, актиномикоза.
Во время воспалительного процесса в анальной железе происходит перекрытие её протока, а также образование в межсфинктерном пространстве абсцесса, прорывающегося в перианальное или параректальное пространство. Переход процесса с воспаленной железы на параректальную клетчатку возможен также лимфогенным путём.
На развитие парапроктита может влиять травмирование слизистой оболочки прямой кишки инородными телами, которые содержатся в кале, а также геморрой, анальные трещины, неспецифический язвенный колит, болезнь Крона, иммунодефицитные состояния.
На втором этапе формируется свищевой ход. Иммунная система пациента пытается ограничить очаг воспаления, стенки гнойника уплотняются за счёт фиброцитов, создавая барьер для распространения инфекции по параректальной клетчатке. При "полном" свище в анальной крипте формируется внутреннее свищевое отверстие, на кожных покровах перианальной области — наружное свищевое отверстие. При неполном свище имеется только одно отверстие. Через него удаляются гнойные выделения.
Парапроктит также может быть вторичным — при распространении воспалительного процесса на параректальную клетчатку с предстательной железы, уретры, женских половых органов. Травмы прямой кишки являются редкой причиной развития парапроктита (травматического).
Классификация и стадии развития хронического парапроктита
В настоящее время в мире специалистами используется множество различных классификаций параректальных свищей. Зарубежными проктологами чаще всего применяется классификация, предложенная Парксом, Хардкастлом и Гордоном (Parks A.G., Stitz R.W.) в 1978 году. В ней выделяются межсфинктерные (45%), транссфинктерные (30%), супрасфинктерные (5%) и экстрасфинктерные (2%) параректальные свищи.
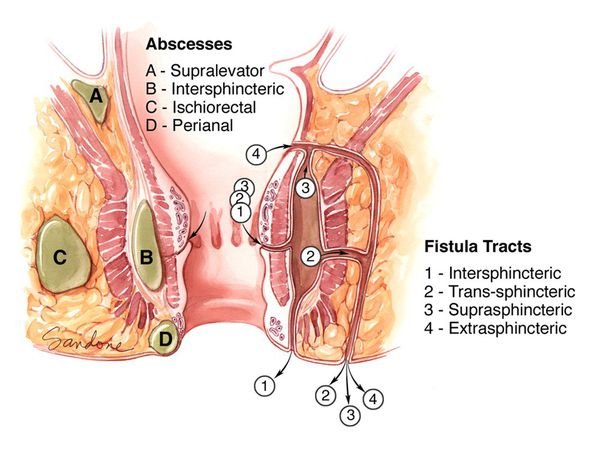
В России используется классификация, отражающая расположение свищевого хода к волокнам сфинктера:
- интрасфинктерные (подкожно-подслизистые) — 35%,
- трассфинктерные — 45%, экстрасфинктерные — 20% (Аминев А.М. и др. 1975).
Также все параректальные свищи подразделяются на полные (имеется внутреннее и наружнее свищевое отверстие) и неполные (есть внутреннее свищевое отверстие, но нет наружного). [3] [7]
Течение заболевания чаще всего волнообразное. При закупорке свищевого отверстия гнойно-некротическими массами или грануляционной тканью возникает обострение, могут формироваться новые ходы, затёки.
Разобраться во всех тонкостях, стадия развития заболевания и выбрать оптимальную тактику лечения может только специалист — колопроктолог.
Осложнения хронического парапроктита
Само по себе наличие в организме хронического воспалительного процесса, свищевого хода, особенно с инфильтратами и гнойными затёками, выделения гноя через свищевые отверстия, приводит к значительному ухудшению не только качества жизни, но и общего состояния пациента, проявляющегося снижением работоспособности, общей слабостью, подъёмами температуры тела, ознобами, наблюдается астенизация (истощение организма), страдает психика.
Длительно существующий воспалительный процесс в параректальной клетчатке и сфинктере прямой кишки может вызывать и тяжёлые местные изменения: деформировать анальный канал и промежность, нарушать герметичность запирательного аппарата анального прохода, а также вызывать рубцовые процессы, вплоть до рубцовой стриктуры (сужения) анального канала. В ряде случаев описаны явления озлокачествления свища, чаще в сроки более 5 лет. [4] [10] [11]
Диагностика хронического парапроктита
В большинстве случаев пациенты, сами обращаясь к врачу, указывают на характерные жалобы: наличие гнойных выделений, сукровицы из наружного свищевого отверстия или из заднего прохода, подъёмы температуры тела, боли в области промежности, гиперемию (переполнение кровью) кожных покровов. Также указывают, что из-за постоянных выделений вынуждены носить прокладки, делать частые обмывания. Выделения вызывают раздражение кожных покровов, зуд. Характерен и анамнез заболевания: хроническое течение, периоды обострений и ремиссий, наличие ранее острого парапроктита (вскрывшегося самостоятельно или прооперированного).
При наружном осмотре специалист обращает внимание на общее состояние пациента (похудание, бледность, повышенная лабильность). Также может увидеть на кожных покровах промежности свищевое отверстие с выделением из него гноя (при полном свище); при неполном свище гной может выделяться из анального канала. Данные о количестве, характере и частоте выделений могут помочь дифференцировать хронический парапроктит с другими заболеваниями (актиномикоз, болезнь Крона, тератоидные образования), предположить существование дополнительных полостей, затёков, свищевых ходов. Также оценивается состояние тонуса сфинктера анального канала, функционирование кишечника (запоры, поносы, кровотечения, изменения формы и характера каловых масс).
Самым первым и важным методом исследования по настоящее время остается пальцевое ректальное исследование. Пальпаторно определяется расположение воспалительного инфильтрата, внутреннего свищевого отверстия, его размеры, степень рубцовых изменений стенки прямой кишки, анального канала и параректальной клетчатки. С помощью этого метода исследования можно оценить тонус сфинктера анального канала в покое и при волевом усилии, выявить сопутствующие заболевания анального канала и прямой кишки.
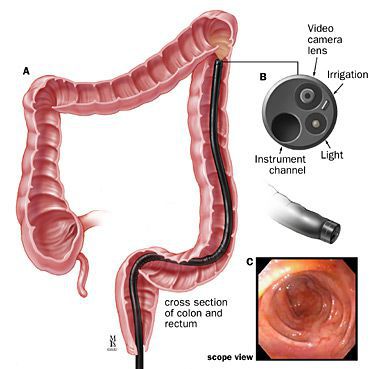
С использованием пуговчатого зонда специалист может уточнить направление, ветвление и глубину залегания в волокнах сфинктера свищевого хода, а также выявить гнойные полости и наличие внутреннего свищевого отверстия. В дополнение может проводиться проба с красителем для лучшей визуализации поражённой анальной крипты, определения сложности свища и внутреннего свищевого отверстия. Далее выполняют аноскопию или ректороманоскопию для визуального осмотра под освещением состояния слизистой оболочки прямой кишки, анального канала.
При сложных свищах дополнительно применяются такие специализированные методы диагностики как:
- фистулография — рентгенологическое исследование свищевого хода с введенеем в его просвет специального контраста;
- эндоректальная и трансперианальная ультрасонография — ультразвуковое исследование, позволяющее оценить расположение свищевого хода, уточнить наличие внутреннего свищевого отверстия, затёков, карманов, выявить дополнительные свищевые ходы;
- сфинктерометрия — исследование "силы" сфинктера прямой кишки, его функциональной способности;
- компьютерная или магнитно-резонансная томография малого таза и промежности. [1][2][3][4][5][6][7][8][9][10][11][12]
Лечение хронического парапроктита
Любой специалист-колопроктолог при вопросе пациента о тактике лечения хронического парапроктита скажет: "Единственным радикальным методом лечения свищей прямой кишки является хирургический метод". И есть только одно "НО", одно противопоказание к радикальной операции — тяжёлые жизнеугрожающие заболевания различных органов и систем в стадии декомпенсации (неспособность организма к самоизлечению). Если врачам удаётся добиться компенсации, то операцию можно и нужно выполнять.
В современной медицине парапроктит лечат проктологи, которые работают в хирургических стационарах и амбулаториях. Большинство "простых" свищей можно вылечить под местным обезболиванием, не укладывая пациента в больницу — это общемировая практика, но для "сложных" свищей требуется госпитализация и сложная, иногда пластическая, операция под наркозом. Эти операции выполняют опытные проктологи, так как существует вероятность рецидива (повтора) заболевания, иногда частичного недержания кала или газов, возможно сужение анального канала.
Наиболее широко используются следующие виды операций при параректальных свищах: рассечение свища в просвет кишки, иссечение свища в просвет прямой кишки (операция Габриэля), иссечение свища в просвет прямой кишки со вскрытием и дренированием затёков, проведением лигатуры (перевязки с помощью нитей).
К современным высокотехнологичным инновационным оперативным вмешательствам "сложных" параректальных свищей относят:
1. Иссечение свища в просвет прямой кишки с перемещением слизистой оболочки, или слизисто-мышечного лоскута дистального отдела прямой кишки для ликвидации внутреннего свищевого отверстия — методика относится к сфинктеросохраняющим операциям и предусматривает на первом этапе иссечение свищевого хода от наружного до внутреннего свищевого отверстия, на втором — выделение из "здоровых" тканей "заплаты" для закрытия внутреннего свищевого отверстия и подшивания её к коже. Эффективность — 44-87%.
2. Очень популярной в последнее время стал метод лечения LIFT — перевязка и пересечение части свищевого хода в межсфинктерном пространстве. Она также является сфинктеросохраняющей и по данным исследований эффективность составляет 57-94%.
3. Иссечение свища с проведением лигатуры — малоинвазивный, сфинктеросохраняющий метод. Имеет 2 разновидности:
- первая используется при наличии острого или обострения хронического гнойно-воспалительного процесса в области свища. Вводится "дренирующая" лигатура через наружное и внутреннее свищевые отверстия, происходит дренирование, уменьшение воспалительных изменений и формирование прямого свищевого хода в сроки 6-8 недель, далее вторым этапом удаляется более "простой" свищевой ход (без выраженного воспаления, наличие затёков, карманов, со сформированной фиброзной капсулой), который можно удалить и с использованием малоинвазивных вмешательств (в том числе и лазерных технологий: смотри раздел Filac технологии в лечения параректальных свищей).
- вторая — проводится "затягивающаяся" лигатура (чаще всего латексная или шёлковая), которая постепенно, медленно пересекает свищевой ход.
4. Лазерные технологии лечения параректальных свищей (Filac технологии). Проктологи всего мира ведут поиски безоперационных методов лечения парапроктита, и при лечении некоторых форм свищей достигнуты уже серьёзные успехи. Так, при свищах, имеющих прямой ход, можно использовать лазерную технологию. После бужирования (расширения просвета) в свищ проводится лазерный световод, и пучок лазерной энергии сжигает свищ изнутри. Иногда такая процедура требует повторного проведения. Гарантий на полное выздоровление чуть меньше, однако нет необходимости отказываться от работы, отсутствуют боли и раны, ни в одном случае не зарегистрировано нарушения функции держания сфинктера. Эффективность — до 71,4% наблюдений.
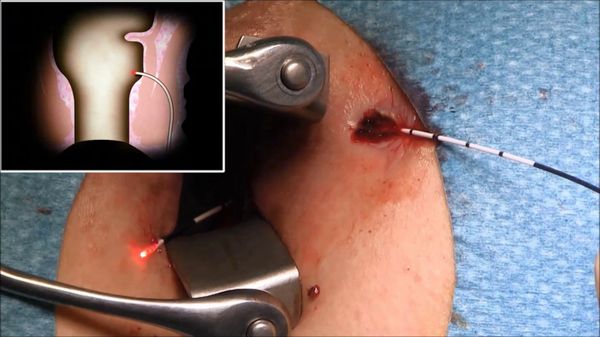
5. Лечение свища с введением в свищевой ход фибринового клея — методика заключается в предварительной "чистке" или максимальном удалении гнойно-некротических тканей с помощью специальной щёточки или ложечки Фолькмана, с последующим введением в свищевой ход фибринового клея. Преимущества метода: хотя процент эффективности метода невысокий (от 10% до 67%), но простая техника вмешательства, малая инвазивность, отсутствие повреждения мышечных структур, возможность повторения процедуры, можно рекомендовать данный метод в качестве первичной процедуры.
6. Лечение свища с использованием герметизирующих тампонов. Первый этап такой же — "чистка" свищевого хода. Вторым этапом в свищевой ход вводят специальный герметизирующий тампон с целью закупорки внутреннего свищевого отверстия и облитерации свища. Эффективность — от 50% до 83% наблюдений. Преимущества те же, что и у метода с использованием фибринового клея. [1] [2] [3] [4] [5] [6] [7] [8] [9] [10] [11] [12]
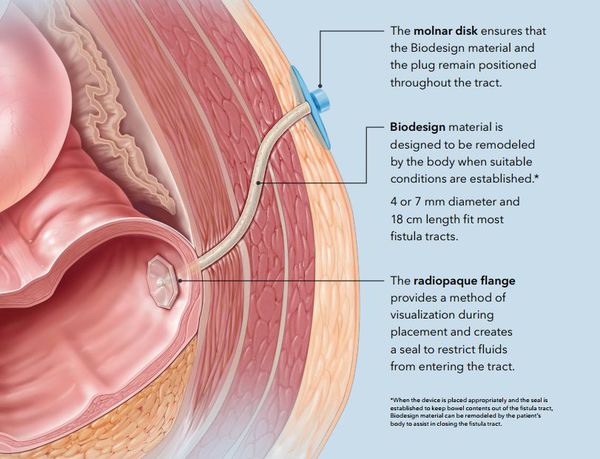
Прогноз. Профилактика
Вовремя начатое, специализированное лечение "простых" (подкожно-подслизистых, не высоких транссфинктерных, "одноходовых") свищей приводит к хорошим результатам: безрецидивному течению без осложнений. При рецидивных свищах, длительно существующем воспалении, свищах "высоких" уровней шансы на быстрое и успешное излечение уменьшаются. Методик и технологий лечения хронического парапроктита довольно много. Только специалист-проктолог поможет определиться с оптимальным методом лечения в зависимости от тяжести и стадии процесса.
Парапроктит является заболеванием, при котором происходит гнойное воспаление жировой клетчатки, локализованной вокруг анального отверстия и прямой кишки. Хроническая форма заболевания развивается зачастую после перенесенного острого парапроктита, патологический процесс приводит к образованию свища. Высококвалифицированные врачи-колопроктологи Юсуповской больницы проводят комплексную диагностику и лечение хронического парапроктита.
Лечение острой и хронической форм парапроктита в Юсуповской больнице проходит по индивидуальным программам с использованием мини-инвазивных методик, эффективных препаратов и средств, что значительно сокращает восстановление в послеоперационный период и уменьшает болевой синдром.

Хронический парапроктит: причины развития заболевания
Развитие парапроктита начинается с острого воспалительного процесса, возбудителями которого являются бактерии: стафилококк, энтерококк, кишечная палочка и анаэробные бактерии. Микроорганизмы, попадающие в жировую клетчатку через трещины или повреждение участки слизистой оболочки прямой кишки, вызывают патологический процесс, в результате чего выводные протоки перекрываются.
Процесс выработки секрета железами прямой кишки при этом не прекращается, поэтому на их месте формируются кисты с гноем, содержимое которых выходит из жировой клетчатки. Возбудители заболевания могут с током крови перенестись в жировую клетчатку из другого очага воспаления. Развитие хронического парапроктита может быть обусловлено следующими факторами:
- регулярными запорами и трещинами заднего прохода;
- формированием геморроидальных узлов;
- сахарным диабетом;
- снижением иммунной реакции организма;
- атеросклерозом сосудов.
Хронический парапроктит, операция при котором является одним из эффективных методов лечения, зачастую диагностируется у пациентов, которые при обострении заболевания проводили самолечение и не обращались за помощью к врачу-колопроктологу. Врачи высшей категории, доктора и кандидаты медицинских наук, работающие в Юсуповской больнице, используют достижения современной медицины для восстановления здоровья больных и улучшения качества их жизни.
При обращении к врачам-колопроктологам Юсуповской больницы пациенты получают высококачественную медицинскую помощь на условиях анонимности, профессиональных уход, а также имеют возможность пребывать в комфортном стационаре и проходить реабилитацию под контролем опытных специалистов.
Хронический парапроктит по МКБ-10
Врачи-колопроктологи Юсуповской больнице при проведении диагностики, разработки плана и лечении хронического парапроктита руководствуются международными требованиями и рекомендациями. Хронический парапроктит внесен в МКБ-10, он включен в раздел К60, характеризующий болезни, связанные с трещинами и свищами в области прямой кишки и заднего прохода. Хронический парапроктит в данном разделе представлен следующими блоками (кодами) диагнозов:
- К60.3. Свищ заднего прохода;
- К60.4. Прямокишечный свищ;
- К60.5. Аноректальный свищ.
Хронический парапроктит является одной из распространенных проктологических проблем, данное заболевание является важной медико-социологической проблемой, так как возникает у людей трудоспособного возраста. Врачи-колопроктологи Юсуповской больницы обладают необходимыми теоретическими знаниями, опытом и современным оборудованием для диагностики и лечения парапроктита различной сложности. Непрерывная научная деятельность и регулярный обмен опытом с отечественными и зарубежными коллегами способствует освоению инновационных способов лечения болезни.
Симптомы хронического парапроктита
Развитие заболевания сопровождается на ранней стадии незначительными болевыми ощущениями при дефекации, которые некоторые больные оставляют без внимания и не обращаются за медицинской помощью к врачам проктологам. Симптомы хронического парапроктита при отсутствии адекватной терапии становятся наиболее выраженными и позволяют специалистам беспрепятственно диагностировать заболевание:
- появление наружного отверстия (свища) на коже в перианальной области, промежности;
- выделения слизистого, гнойного характера и сукровица;
- зуд и раздражение заднего прохода, вызываемые патологическими выделениями;
- усиливающийся болевой синдром;
- повышение температуры и признаки интоксикации организма в период обострения;
- невозможность удержания газов и каловых масс при прохождении свища через сфинктер;
- задержка мочи и стула;
- появление геморроя, при котором происходит выделения гноя;
- дефекты тканей, появляющиеся в результате закрытия свищевого отверстия и последующего абсцесса;
- боли в суставах, лихорадка и озноб в период обострения болезни.
При хроническом парапроктите отмечаются как периоды обострения, так и ремиссия, выраженность симптомов при которых различна. При несвоевременном лечении хронического парапроктита происходит образование сложных свищевых систем, представленных многочисленными разветвлениями, полостями и отверстиями на поверхности кожи. В период ремиссии свищевые ходы закрываются, что приносит больному временное облегчение, однако впоследствии происходит их раскрытие, сопровождающееся интенсивными болями.
Врачи-колопроктологи Юсуповской больницы при появлении данной проблемы рекомендуют пациентам не проводить самолечение, так как заболевание представляет опасность для жизни больного и требует профессиональной неотложной терапии. Волнообразный патологический процесс имеет специфические особенности, в зависимости от которых врач-колопроктолог планирует дальнейшее лечение пациента.
Диагностика хронического парапроктита
Диагностику и последующее лечение хронического парапроктита в Юсуповской больнице проводят врачи-колопроктологи с многолетним опытом лечения данного заболевания. Высокая точность исследований и быстрая обработка полученных данных обеспечиваются современным европейским оборудованием.
При обращении пациентов с признаками парапроктита врач-колопроктолог проводит осмотр и выявляет наличие свищевых отверстий. Пальпация позволяет определить локализацию болезненных уплотнений. Специалист при осмотре выявляет сохранение анального рефлекса или запирательной функции, которая может быть нарушена вследствие вовлечения сфинктера в патологический процесс.
Лечение хронического парапроктита является длительным и сложным процессом, поэтому для выбора эффективной тактики лечения необходимо комплексное обследование. Для постановки и уточнения диагноза пациенту могут быть назначены следующие исследования:
- аноскопия, при которой главной задачей является изучение состояния слизистых оболочек кишечника;
- магнитно-резонансная или компьютерная томография для исключения новообразований;
- хромофистулография проводится с использованием красящего вещества, данное исследование позволяет описать расположение свища, его проходимость и наличие гнойных полостей. Данный метод используется также перед оперативным вмешательством для точного выделения границ свищевого хода;
- бактериальное исследование выделяемых из свища веществ для установления возбудителя;
- биопсия грануляций или рубцовых тканей;
- фистулография проводится с использованием рентгена для характеристики свищевого хода, выявления полостей;
- колоноскопия является методом диагностики высоких свищей и новообразований в прямой кишке;
- сфинктеротонометрия применяется для изучения состояния сфинктера и его возможного поражения.
При наличии у пациентов сопутствующих технологий в Юсуповской больнице он может получить консультацию врача-дерматолога, гастроэнтеролога, онколога и других высококвалифицированных специалистов. Обследование пациентов проводится в минимальные сроки и без ожидания в очередях, что обеспечивает предварительная запись.

Лечение хронического парапроктита в Москве
Хронический парапроктит является распространенной проктологической патологией, поэтому современная медицина предлагает широкое разнообразие методов его лечения. Врачи-колопроктологи Юсуповской больницы выбирают для каждого пациента индивидуальную тактику лечения. В соответствии с международными стандартами хирургическое лечение является единственным эффективным методом, позволяющим радикально избавится от проблемы.
Для многих пациентов актуален вопрос о том, может ли проходить лечение хронического парапроктита без операции. Врачи-проктологи Юсуповской больницы обращают внимание пациентов на то, что консервативное лечение направлено на уменьшение проявления болезни и борьбу с ее возбудителями. Данные методы не оказывают воздействие на свищи и не способствуют их устранению.
Оперативные вмешательства при хроническом парапроктите направлены на иссечение свищевых каналов и поврежденных тканей. Главной задачей врачей-колопроктологов и хирургов в ходе операции является прекращение сообщения свища с прямой кишкой и создание условий для заживления пораженной области. Для иссечения пораженных тканей специалисты применяют лазерное излучение или радиоволны. В зависимости от особенностей расположения свища проводятся следующие разновидности операций:
- рассечение свища с выходом отделяемого в прямую кишку;
- иссечение свища и последующая реконструкция мышц сфинктера;
- обеспечение выведения гнойного содержимого из полостей;
- удаление свища в просвет прямой кишки.
Пациентам после оперативного вмешательства показан постельный режим, длительность которого может составлять от 1 до 7 суток. В Юсуповской больнице пациента размещаются в стационаре, где есть необходимые принадлежности и средства гигиены, обеспечивается регулярный уход и необходимые процедуры.
Лечение хронического парапроктита без операции невозможно, однако врачи-колопроктологи Юсуповской больницы используют способы, позволяющие снизить нагрузку на организм и уменьшить степень повреждения тканей. В послеоперационный период пациентам показано соблюдение легкоусвояемой пищи и реабилитационные мероприятия, которые проводятся в Юсуповской больнице.
Хронический парапроктит ухудшает качество жизни пациентов и представляет серьезную опасность для их здоровья, поэтому врачи-проктологи Юсуповской больнице оказывают экстренную помощь и осуществляют госпитализацию. Консультацию врача-проктолога можно получить также по предварительной записи по телефону.
Парапроктит в цифрах и фактах:
- Это одно из самых распространенных проктологических заболеваний, которое составляет 20-40% от всех патологий прямой кишки.
- По распространенности парапроктит уступает только анальным трещинам, геморрою и колитам (воспаление толстого кишечника).
- Мужчины заболевают в 1,5-4 раза чаще по сравнению с женщинами.
- Парапроктит встречается практически только у взрослых. Случаев у детей описано очень мало.
- Распространенность парапроктита среди населения – 0,5% (заболевание имеется у 5 человек из 1000).
- Чаще всего заболевают люди в возрасте 30-50 лет.
Особенности анатомии прямой кишки
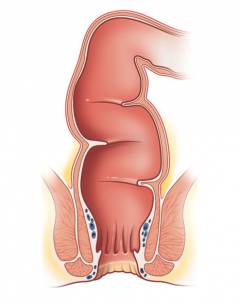
Прямая кишка – конечный отдел кишечника длиной 15-20 см (у взрослого человека), который расположен в полости малого таза. Прямая кишка переходит в задний проход, который открывается наружу анальным отверстием.
Слои стенки прямой кишки:
- Слизистая оболочка – внутренний слой. Она не имеет, в отличие от слизистой оболочки толстой кишки, ворсинок и содержит большое количество клеток, вырабатывающих слизь.
- Мышечный слой. Состоит из двух слоев: в одном мышцы идут в продольном направлении, а в другом – в поперечном. В области заднего прохода мышцы образуют два мощных кольца – сфинктеры. Одно из них работает непроизвольно, второе подчиняется воле человека. Сфинктеры предназначены для удержания кала. Во время дефекации происходит их расслабление.
- Серозная оболочка. Наружный слой, состоящий из соединительной ткани.
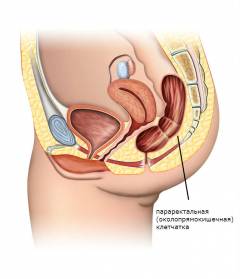
Снаружи прямую кишку окружает жировая ткань – параректальная клетчатка.
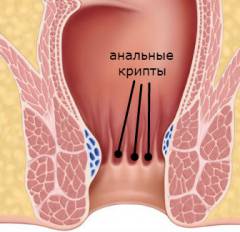
В месте перехода прямой кишки в анальный канал на слизистой оболочке находятся крипты – углубления в виде мешков. На дне каждой крипты открываются протоки слизистых желез (они называются анальными железами), находящихся в толще сфинктеров. Эта анатомическая особенность имеет важное значение в развитии парапроктита.
Причины возникновения парапроктита
Основная причина развития парапроктита – попадание инфекции в околопрямокишечную жировую клетчатку.
Микроорганизмы, которые могут вызывать парапроктит:
- Чаще всего: стафилококки, стрептококки, кишечная палочка, протей. При обычном парапроктите в гнойнике, как правило, обнаруживают сочетание разных видов перечисленных микроорганизмов.
- Анаэробные бактерии – обитающие в бескислородных условиях. Заболевание, вызванное этими возбудителями, протекает в тяжелых формах:
- гнилостный парапроктит;
- газовая флегмона таза;
- анаэробный сепсис.
- Специфические инфекции. Парапроктит может быть одним из проявлений таких заболеваний, как туберкулез, сифилис, актиномикоз. Распространенность таких видов парапроктита составляет 1-2% от общего количества.
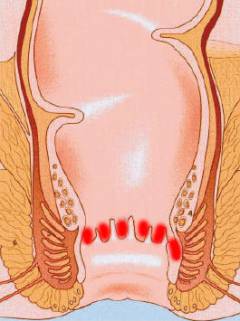
Пути проникновения возбудителей в околопрямокишечную клетчатку:
- При воспалении прямокишечных крипт и анальных желез. Обычно инфекция из крипты попадает в проток, а затем в саму железу. Происходит закупорка протока, в результате чего железа превращается в гнойник. По мере распространения воспаления вглубь, развивается парапроктит.
- Попадание инфекции из прямой кишки через лимфатические сосуды при проктитах.
- Травмы слизистой оболочки прямой кишки. Могут происходить при попадании в кишку инородного тела, присутствии острых предметов в кале, во время различных медицинских процедур и вмешательств на прямой кишке.
- Травмы таза и заднего прохода. При этом инфекция попадает в жировую клетчатку из внешней среды.
- Распространение воспаления из соседних органов: предстательной железы (при простатите), мочеиспускательного канала (при уретрите), женских половых органов (при аднексите, сальпингоофорите).
Факторы, предрасполагающие к развитию парапроктита:
- ослабление иммунитета;
- истощение, длительное голодание;
- алкоголизм;
- тяжелые, частые инфекции;
- хронические инфекции;
- поражение мелких сосудов при сахарном диабете;
- атеросклероз;
- нарушение функций кишечника: поносы, запоры;
- геморрой;
- трещины заднего прохода;
- хронический воспалительный процесс в органах малого таза: простатит (воспаление предстательной железы); цистит (воспаление мочевого пузыря); уретрит (воспаление мочеиспускательного канала), сальпингоофорит (воспаление придатков матки);
- неспецифический язвенный колит;
- болезнь Крона.
Виды парапроктита
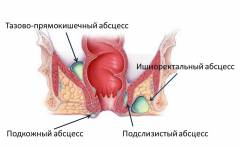
В зависимости от характера течения патологического процесса:
- Острый. Протекает в виде острого гнойного воспаления. В околопрямокишечной клетчатке образуется абсцесс (гнойник).
- Хронический (свищ прямой кишки). Почти всегда (в 95% случаев) развивается после перенесенного острого парапроктита.
Виды острого парапроктита в зависимости от расположения гнойников:
- подкожный – под кожей в области заднего прохода;
- подслизистый – в непосредственной близости к прямой кишке, под слизистой оболочкой;
- ишиоректальный – возле седалищной кости;
- пельвиоректальный (тазово-прямокишечный) – в полости малого таза;
- ретроректальный – позади прямой кишки.
Положение гнойника имеет значение во время диагностики и хирургического лечения.
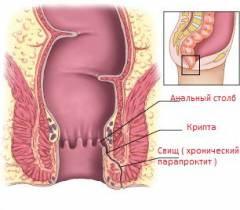
Виды свищей при хроническом парапроктите:
- полные – имеют два отверстия: на слизистой оболочке внутри прямой кишки и на коже;
- неполные – имеют одно отверстие, а второй конец свища заканчивается слепо, наподобие мешка;
- наружные – отверстие находится на коже;
- внутренние – отверстие находится на слизистой оболочке прямой кишки.
Симптомы парапроктита
При остром парапроктите, по мере расплавления тканей и увеличения размеров гнойника, состояние больного постепенно ухудшается. Затем гнойник прорывается – образуется свищ, и гной выходит наружу. Состояние пациента улучшается, симптомы стихают.
Иногда после этого происходит выздоровление. В других случаях свищ остается – в него постоянно заносится кал и газы, благодаря чему воспалительный процесс поддерживается.
Причины перехода острого парапроктита в хронический:
- отсутствие адекватного лечения;
- обращение пациента к врачу уже после того, как гнойник вскрылся;
- ошибки врачей, недостаточно эффективное лечение.
Гнойная инфекция может распространяться на жировую клетчатку таза. Иногда в результате этого происходит расплавление стенки прямой кишки, мочеиспускательного канала. Известны случаи, когда гной прорывался в брюшную полость, приводя к развитию перитонита.
Чаще всего хронический парапроктит протекает волнообразно. Вслед за улучшением состояния и кажущимся выздоровлением наступает очередное обострение.
Диагностика парапроктита
Сначала доктор опрашивает пациента.
Он может задать вопросы:
- Какие симптомы беспокоят?
- Как давно они появились? После чего? Как изменялись со временем?
- Повышалась ли температура тела? До каких значений?
- Нормален ли сон и аппетит?
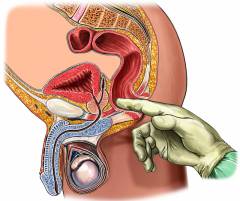
Затем проводится осмотр. Врач просит пациента раздеться и принять коленно-локтевую позу – встать на четвереньки на кушетке, опершись на локти и колени. Доктор осматривает очаг поражения на коже, ощупывает. Затем проводит пальцевое исследование – надевает латексную перчатку, смазывает свой указательный палец вазелином и вводит в прямую кишку, ощупывает её изнутри. Процедура может быть весьма болезненной. Если возникает боль, то нужно сказать об этом врачу, и он выполнит местную анестезию, например, гелем лидокаина.
В целом диагностика острого парапроктита достаточно проста. Обычно врач устанавливает диагноз сразу после осмотра.
При остром парапроктите диагноз ясен без дополнительного обследования. Хирург назначает общий анализ крови, мочи. Исследования, при которых в прямую кишку вводят специальные инструменты (аноскопия, ректороманоскопия) не проводят, так как при остром парапроктите они очень болезненные, а диагноз ясен и без них.
Обследование при хроническом парапроктите:
Лечение парапроктита
При остром парапроктите показана операция. Её необходимо выполнить как можно раньше (хирургическое вмешательство при остром парапроктите относится к категории неотложных). В противном случае возможно развитие осложнений и переход острого парапроктита в хронический.
Перед операцией назначается стандартное обследование, включающее:
- общий анализ мочи;
- общий анализ крови;
- электрокардиографию;
- осмотр анестезиолога.
Предварительно хирург и анестезиолог информируют пациента об особенностях операции и наркоза, рассказывают о возможных осложнениях и рисках. Пациент должен подписать письменное согласие на проведение хирургического вмешательства и наркоза.
Местное обезболивание при операции по поводу острого парапроктита применять нельзя, так как оно чаще всего не способно полностью устранить боль. Введение иглы может способствовать распространению гноя.
Применяется общий наркоз: масочный или внутривенный.
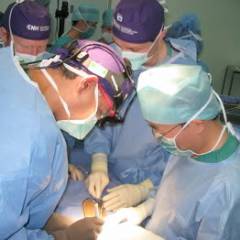
Ход операции:
- Хирург уточняет расположение гнойника при помощи осмотра прямой кишки на ректальных зеркалах.
- Затем вскрывают гнойник и очищают от гноя. Хирург должен внимательно исследовать полость, вскрыть все карманы, разрушить имеющиеся перегородки.
- Полость гнойника промывают раствором антисептика.
- В ране оставляют дренаж (выпускник, через который оттекает гной, сукровица).
- В прямую кишку может быть вставлена специальная трубка для отвода газов.
- В дальнейшем ежедневно проводятся перевязки, больному назначают антибиотики.
Консервативное лечение хронического парапроктита
Хронический парапроктит удается вылечить без операции крайне редко.
Показания к консервативной терапии:
- у пожилых пациентов, имеющих противопоказания к хирургическому вмешательству;
- во время подготовки к операции.
Методы лечения:
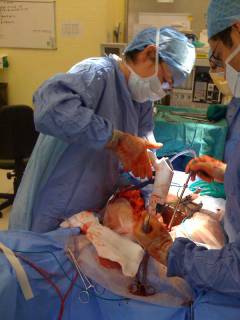
Сроки хирургического лечения при хроническом парапроктите:
- во время обострения – срочное хирургическое вмешательство, не откладывая;
- при подостром течении (когда в стенке прямой кишки имеются воспалительные уплотнения): операция проводится после консервативного лечения в течение 1-3 недель;
- во время улучшения состояния – проводится консервативная терапия до очередного обострения.
Операция по поводу хронического парапроктита и свища прямой кишки проводится под общим наркозом. Предварительно пациент проходит обследование, подписывает согласие на проведение операции и наркоза.
В ходе хирургического вмешательства иссекают свищ и рубцы, вскрывают и очищают все гнойные полости. Хирургическая тактика, которую выбирает хирург, и тяжесть операции зависят от расположения, размеров свища.
Диета при парапроктите
При остром и хроническом парапроктите не существует специальной диеты. Но соблюдение некоторых рекомендаций по режиму питания поможет облегчить течение заболевания:
Читайте также:

