Химиотерапия при беременности практическая онкология
В исследованиях на животных было показано, что практически все противоопухолевые препараты обладают тератогенным свойством, что дает основание предполагать наличие этого эффекта и у человека.
Часто решение об использовании этих препаратов носит нравственный, философский и эмоциональный характер. Необходимо сравнить риск самопроизвольного аборта, внутриутробной гибели плода, врожденных пороков и внутриутробной задержки развития плода с возможной опасностью для матери в случае отказа от препарата.
Долгосрочный эффект химиопрепаратов на плод не до конца изучен, а это имеет большое значение для любой терапии во время беременности. Так, например, известно, что ряд женщин, матери которых в I триместре беременности принимали диэтилстильбэстрол, в молодом возрасте страдали от аденоза влагалища.
Все химиопрепараты в основном воздействуют на растущие ткани, а для клеток плода характерна высокая скорость пролиферации. По этой причине ожидаемое влияние может быть больше, чем наблюдается в действительности.
Очевидно, что плод в I триместре беременности наиболее уязвим для отрицательного воздействия противоопухолевых препаратов. Химиопрепараты могут привести к:
1) гибели плода;
2) аномалиям развития плода.
О тератогенности и мутагенности большинства химиопрепаратов известно из экспериментов на лабораторных животных. В качестве модели предпочитают кроликов, мышей и крыс, т. к. их плацента сходна с плацентой человека. Эти эксперименты могут показать только потенциальную опасность для человека. Тератогенные свойства химиопрепаратов также связаны с типом, дозой и пороговой дозой препарата.
При экстраполяции данных с животных на человека важно отметить, что используемые терапевтические дозы часто ниже минимальных тератогенных доз, использованных на животных моделях. Таким образом, данные по тератогенности экстраполируются на человека, если доза, приводящая к повреждению, не оказывает токсического действия. Использование многих противоопухолевых препаратов во время беременности обусловливает врожденные пороки или даже гибель плода, что особенно характерно при полихимиотерапии (ПХТ).
Но в большинстве случаев при химиотерапии (XT), даже в I триместре беременности, рождаются здоровые дети. И все же мы не рекомендуюм проводить химиотерапию (XT) в I триместре беременности, за исключением случаев серьезной опасности для жизни матери.
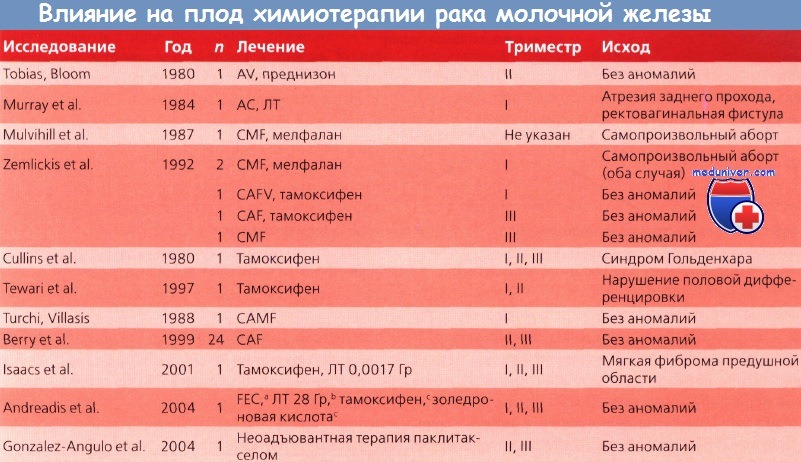
А - доксорубицин (Адриамицин); С - циклофосфамид;
Е - эпирубицин; F - 5-фторурацил;
М - метотрексат; V - винкристин.
a I триместр.
b II триместр.
с II и III триместры
Тератология изучает причины, механизмы и проявления нарушений в развитии плода. Такие факторы окружающей среды, как инфекционные заболевания, препараты, химические вещества и радиация, бывают причинами хромосомных нарушений, специфических генетических изменений, изменений в сосудистой системе и механических нарушений. Во многих случаях точные причины нарушения развития плода неизвестны. Некоторые общие принципы характерны для многих классов веществ, обладающих тератогенным свойством.
В первые 2 нед. бластоциста резистентна к тератогенному эффекту. На протяжении этого периода только сильное воздействие способно привести к ее гибели. Клетки зародыша на ранней стадии дифференцированы незначительно, поэтому одна клетка может замещать другую. На стадии органогенеза (процесс дифференцировки органов) наиболее критическим считается период с 3-й по 8-ю неделю развития (гестационный возраст 5—10 нед.). В этот период эмбрион максимально чувствителен к тератогенному воздействию препаратов.
У плода период органогенеза, как правило, заканчивается к 13-й неделе беременности. После 13-й недели плод и его органы увеличиваются в размере, за исключением головного мозга и половых гонад, продолжающих дифференцировку. Воздействие тератогенных веществ после 13-й недели влияет на все основные этапы развития плода, но не приводит к органоспецифическим морфологическим изменениям.
На рисунке ниже изображено внутриутробное развитие от имплантации, через развитие эмбриона и до фетального периода. Вследствие различий в абсорбции, связывающих способностях белка, скорости экскреции, способности проникать через плаценту, метаболизма тератогена у плода чувствительность к препаратам индивидуальна.
Различие чувствительности к идентичным дозам тератогена у двух эмбрионов того же вида служит полигенным признаком и подчиняется законам Менделя. Введение небольших интермиттирующих доз тератогена может включить систему их обезвреживания и предупредить развитие врожденных пороков. При одновременном введении общей дозы эффект может отличаться. С другой стороны, небольшие постоянные дозы тератогена могут препятствовать клеточному метаболизму и вызывать более серьезные нарушения, чем ожидалось.
Противоопухолевые препараты и их метаболиты обнаруживают в ткани плаценты, амниотической жидкости, пуповинной крови и грудном молоке. Henderson и соавт. измерили с помощью иммуноферментного анализа и спектрометрии количество аддуктов цисплатин-ДНК в ткани плаценты, но не смогли это повторить с тканью пуповины и клетками амниотической жидкости. Karp и соавт. сообщали о высоком уровне доксорубицина в ткани плаценты и отсутствии препарата в ткани пуповины и крови здорового ребенка, рожденного через 48 ч после приема препарата матерью.
Roboz и соавт., Barni и соавт. не обнаружили доксорубицин в амниотической жидкости. Противоопухолевые препараты могут проникать через плацентарный барьер. Несмотря на то что доксорубицин не определяется при жидкостной хроматографии в амниотической жидкости, головном мозге и ЖКТ плода через 15 ч после приема препарата матерью, d'Incalci и соавт. обнаружили препарат в печени, почках и легких плода после прерывания беременности.
Интересно было бы получить данные о миокардиальной ткани плода. Метаболиты доксорубицина были получены в тканях пуповины, плаценты и селезенке младенца, рожденного через 36 ч после приема матерью лекарства. Egan и соавт. измерили концентрацию доксорубицина и цисплатина в молоке и плазме крови после их в/в введения кормящим матерям с РЯ. Хотя концентрация доксорубицина в молоке время от времени превышала таковую в плазме, общее содержание препарата в молоке было незначительным. Однако авторы заключили, что женщинам, принимающим противоопухолевые препараты, следует отказаться от кормления грудью.
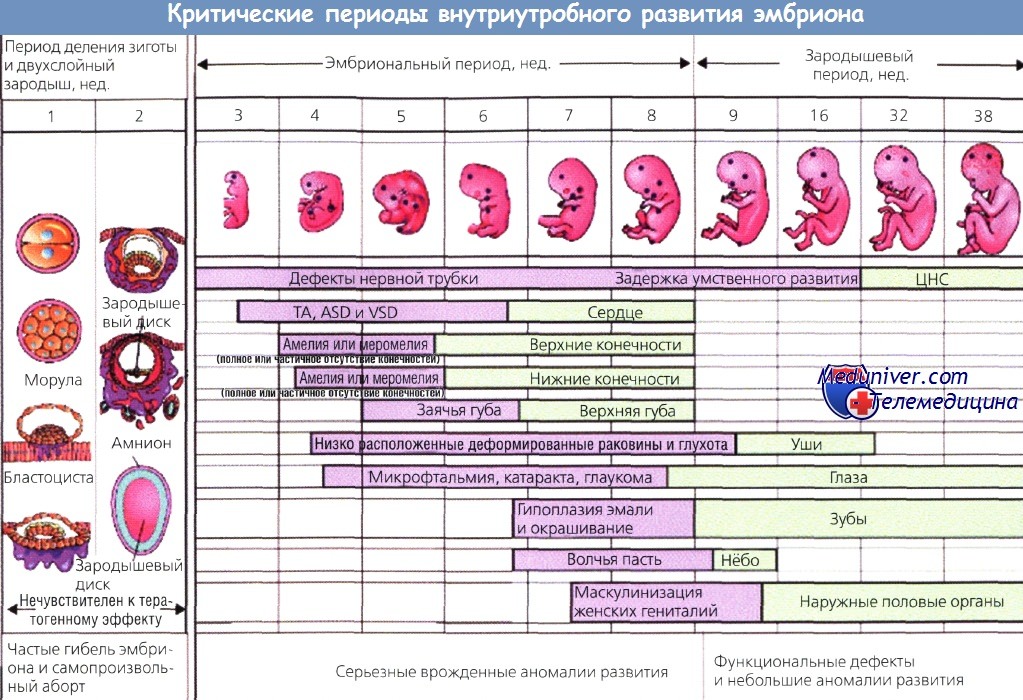
Критические периоды внутриутробного развития. Точками показаны органы, наиболее подверженные тератогенному эффекту.
Горизонтальные шкалы определяют развитие плода в наиболее (фиолетовый) и менее критические периоды (зеленый).
ASD — дефект межпредсердной перегородки; ТА — аномалия разделения артериального ствола (truncus arteriosus);
VSD — дефект межжелудочковой перегородки сердца; ЦНС — центральная нервная система.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
В статье освещена проблема онкологических заболеваний во время беременности
Диагностика
Клиническая картина многих онкологических заболеваний сходна с симптомами, характерными для беременности, такими как тошнота, слабость, анемия, дискомфорт или кровянистые выделения из влагалища, боли или дискомфорт в животе и др. Физиологические изменения в молочной железе при беременности (увеличение объема железистой ткани, лактостаз, выделения из соска) делают проблематичным обнаружение опухоли как пациенткой, так и врачом. В связи с этим обращение к врачу и диагностика рака молочной железы во время беременности запаздывают, и чаще всего выявляются распространенные стадии заболевания. Поэтому рак молочной железы во время беременности связан с более частым метастазированием в лимфатические узлы и другие органы по сравнению с небеременными женщинами.
Для диагностики онкологического заболевания нередко требуется применение лучевой диагностики и радиоактивных веществ, в связи с чем нужен взвешенный подход для определения показаний и возможного негативного влияния радиации на внутриутробное развитие плода. Кроме дозы и вида лучевой энергии нужно также учитывать подвергающуюся исследованию часть тела беременной и стадию развития эмбриона [17]. При этом помимо возможного риска нарушения органогенеза для плода существует также риск развития канцерогеза в детском и подростковом возрасте, который возрастает уже при дозе ионизирующего облучения 10 мГр [18]. Рентгеновское излучение и компьютерная томография обладают самой высокой дозой облучения, но они могут быть безопасно выполнены с экранированием живота.
Ультразвуковое исследование (УЗИ) и магнитно-резонансная томография (МРТ) являются наиболее предпочтительными методами диагностики во время беременности. Использование МРТ во время беременности не показало отрицательного влияния на здоровье новорожденных, в т. ч. на функцию органов слуха [19, 20]. Низкомолекулярные водорастворимые вещества, такие как йодсодержащие (КТ) и гадолиниум (МРТ), переходят трансплацентарный барьер и определяются в незначительных количествах в фетальной крови. Мутагенного или тератогенного эффектов при аппликации общепринятых доз (0,1 ммоль/кг) зафиксировано не было. При парентеральном применении йодсодержащего контрастного вещества после 12 нед. беременности рекомендуется исследование функции щитовидной железы у новорожденного сразу после родов [21].
Позитронно-эмиссионная томография (ПЭТ-КТ) с изотопом фтор-18-фтордезоксиглюкоза (18-ФДГ) необходима при поиске метастазов, определении первичной опухоли, так называемого CUP-синдрома (cancer unknown primary) или для контроля результатов противоопухолевого лечения. Использование ПЭТ-КТ во время беременности пока противопоказано в связи с малоизученным влиянием на плод. Сейчас существуют единичные наблюдения использования данного метода во время беременности. В одной работе авторы применили 18F-ФДГ ПЭТ без КТ у 5 беременных с онкологическим заболеванием, установив при этом, что доза излучения для плода составила в среднем 1,1–2,43 мГр, что значительно ниже пороговой дозы для детерминированных эффектов, связанных с воздействием радиации на плод [22]. Это немногочисленное обнадеживающее исследование открывает дальнейшие перспективы в применении ПЭТ у беременных с онкологическими заболеваниями.
— Первая пациентка приехала из города на Волге, где был очень сильный онкологический диспансер, — рассказывает Анастасия Пароконная, старший научный сотрудник, хирург-маммолог НМИЦ онкологии имени Н.Н. Блохина. — Она 10 лет не могла забеременеть. Наконец, ей это удалось. И на сроке в 32 недели у нее диагностировали рак молочной железы, II стадия. Доктор ее отправил на экстренное раннее родоразрешение. Ребенок погиб: при родах на 33-й неделе плод нужно интенсивно реанимировать. Она ко мне приехала на лечение и рассказала эту историю. Сейчас при такой стадии и желании иметь ребенка к ней отнеслись бы иначе и помогли бы, можно было бы довести ее до нормальных сроков родов, и она, и ребенок были бы живы. Вернее, она и сейчас жива, уже больше 11 лет без признаков возврата болезни.

Муж Эльвиры узнал, что в центре Блохина есть врач, которая ведет беременных с онкологией — и семья отправилась в Москву, оставив на бабушку старшего сына, которому на тот момент не исполнилось и трех лет.
— Когда я увидела Анастасию Анатольевну, у меня будто свет в конце тоннеля появился, — рассказывает Эльвира. — Это было абсолютное доверие.

Учитывая поломку гена BRCA 1, женщине предлагают превентивную мастэктомию второй груди, а после сорока лет и овариоэктомию.
Если она в ближайшее время не решится на двустороннюю мастэктомию, нужно будет регулярно делать МРТ груди. Но такого аппарата МРТ, какой нужен Эльвире, в Дагестане нет, и ей приходится регулярно приезжать в Москву.

Эльвира во время лечения
— Я вспоминаю время лечения и понимаю, как тяжело было, — говорит она. — Только родился малыш, хотелось быть с ним, а я не могла. Мне пришлось привезти Умара в Дербент, отдать моей маме, а самой возвращаться. Первые месяцы его жизни прошли без меня. Если бы не муж, который меня очень поддерживал, не дети, я опустила бы руки.
Врач в маммологическом центре на Таганке, которую Чупанова замучила своими вопросами, можно ли ей беременеть, однажды сказала, что встретила на профессиональном форуме доктора, написавшую диссертацию на эту тему.
Пока Наталья наблюдалась в женской консультации, она была уникальной будущей мамой — врачи раньше не сталкивались с такими случаями.
Несколько раз ей пришлось привозить разрешения на пролонгирование беременности, подписанные онкологом и генетиком из центра им. Блохина. В консультации снимали с себя всю ответственность.
Первый скрининг-тест на хромосомные нарушения пришел с указанием о большом риске появления ребенка с синдромом Дауна.

Наталья Чупанова с сыном Мишей
Мишка родился чуть раньше, 10 ноября.
Беременность Лена вела в двух частных клиниках. И в одной, и во второй онкологи-маммологи поначалу говорили: ничего страшного, фиброаденома, родите и полечите. А Анастасия Пароконная посмотрела УЗИ, которое делали за год до происходившего, и сказала, что, скорей всего, опухоль была уже тогда — на снимке она маленькая, но краешки видны.
В тот же вечер, когда ей поставили диагноз, девушка нашла телефон Анастасии Анатольевны и на следующий день в 8 утра была у нее. Через неделю Лена получила первую химиотерапию доксорубицином, всего же до родов провели пять курсов. Перед и после каждого вливания делали УЗИ плода, смотрели кровоток ребенка.
— Если б не диагноз, можно сказать, что беременность у меня была идеальная, — говорит Елена. — Это удивительно, но беременные переносят химиотерапию легко. Врачи не знают, с чем это связано. Предполагают, с тем, что мозг заботит главная функция — сохранить и выносить.

После родов она прошла еще через 4 курса тяжелой химиотерапии. Все побочные эффекты, которые были возможны, возникли одновременно: стоматиты, воспаленные пальцы, температура и другие. Выходить из дома было страшно, лейкоциты с нейтрофилами падали до нуля. Лене помогала мама. Но в остальном девушка справлялась сама.
— Я помню только два дня, когда было совсем тяжко, плохо и рядом никого не было, — говорит она.
— Рядом с диваном с одной стороны стоял шезлонг для Сони, люлька — с другой. И два дня мы перемещались между этими тремя точками.
Кроме мамы и мужа, Елене очень помогла сестра. Она проверяла все этапы лечения, сравнивала их с международными протоколами, было важно убедиться, что Лена получает качественные препараты. Большой частью поддержки стала и профессия, и коллеги Воронцовой.
— Это то, что не дало мне впасть в уныние, провести вторую половину беременности в жутком состоянии. Я работала не останавливаясь. Вела группы поддержки до 34-й недели, уже с огромным животом, когда мне сложно было даже сидеть.

За три недели до родов у Елены также случилась предзащита диссертации в МГУ, — это еще один проект, который не дал расклеиться.
После появления дочери была большая операция.
— Внешне я выгляжу лучше, чем была, — смеется 36-летняя Лена. Два месяца после этого ей нельзя было брать Софию на руки, но она выдержала недели три, несмотря на запреты хирурга.
До февраля-марта 2021 года Лене предстоит проходить и иммунотерапию.
Как в России лечат беременных пациенток с онкологией
В каждой стране есть свой центр, работающий по этой программе. В России им стал онкоцентр Блохина, потом подключился институт акушерства и гинекологии Кулакова. Первой родившей пациенткой Анастасии Пароконной была женщина, которой во время беременности провели и химиотерапию, и операцию: оперировали таких пациенток и раньше, а вот капать начали только с 2008 года. Кстати, сегодня эта женщина, спустя 10 лет после лечения рака, вновь стала мамой.
Капают все препараты, необходимые при конкретной патологии. Некоторые виды лекарств не проходят через плодную оболочку, некоторые — преодолевают барьер в зависимости от концентрации. В основном все же не проникают, это было доказано исследованиями на животных, проведенными в Бельгии и Нидерландах.

— Токсичность препаратов для плода со второго триместра довольно низкая, — рассказывает Анастасия Пароконная. — Есть мнение, что может быть немного снижена доза, поступающая во время химиотерапии, потому что гемодинамика у беременных несколько иная, и препараты иначе разводятся плазмой, чем у других больных. Наши европейские коллеги предположили (пока только теоретически), что имеет смысл усиливать дозировку. Но пока этого делать никто не собирается. Потому что эффект от лечения стандартными дозами препаратов очень хороший.
— Однако, — говорит врач, — сегодня много и пациенток с меланомой на фоне беременности, и лечить их сложно, потому что при меланоме препараты, к сожалению, в большинстве случаев высокотоксичны для плода. И приходят такие женщины, как правило, не с первой стадией, а с метастазами во внутренних органах. Это пока проблемная группа пациенток. А рак молочной железы, рак шейки матки, лимфома, лейкозы теперь лечатся на фоне беременности без ее прерывания, если стадия болезни позволяет.
— Верно ли, что развитие опухоли у беременных пациенток идет быстрее?
— По-разному бывает. У некоторых наоборот, беременность не дает опухоли распространяться далеко. Первичная опухоль достигает очень больших размеров, при этом нет отдаленных метастазов, все локализовано в органе. А бывает наоборот, процесс начинает развиваться бурно и безостановочно, и когда преодолен защитный барьер лимфатических узлов, прогноз болезни ухудшается.
— Все ли беременности на фоне химиотерапии заканчиваются родами? На каком сроке обычно рождаются дети?
— У всех, кого мы вели с химиотерапией, дети родились здоровыми, мальформаций — грубых патологий плода — не было ни в одном случае. Рожают пациентки в разные сроки, это мы решаем совместно с акушерами с учетом особенности болезни и необходимости перехода на следующий этап лечения.
В среднем, это 36–37-я неделя, сегодня этот срок достаточен для того, чтобы родить здорового ребенка, и он очень быстро после рождения подрастает к нормальным весу и росту. Ранний срок родоразрешения приводит к проблемам для детей. И они страдают не от пережитого в утробе лечения, а от недоношенности.
— Все ли ваши пациентки до сих пор живы?
— К сожалению, не все… Иногда обращаются с четвертой стадией болезни, уже после родов, те, кто не дошел до врача при первых признаках болезни еще в начале беременности.
— Если срок беременности большой и есть опухоль, что вы предпринимаете?
— Если женщина хочет сохранить беременность и приходит на сроке в 32 недели, нельзя уничтожать уже сформированного ребенка, даже если болезнь распространенная. В этом случае — раннее родоразрешение со срока 34–35 недель и немедленное лечение. Все эти вещи мы обсуждаем не только с женщиной, приходит ее семья. Как правило, это долгожданный ребенок, часто первый, и члены семьи готовы потом растить его.
— Первый в позднем возрасте?
— Средний возраст заболевших — 34-35 лет.

— Много ли случаев запущенной болезни у беременных?
— В последние годы не так много, но встречаются, особенно в регионах. Чем дальше пациентка живет от Москвы, тем больше случаев наблюдения рака во время беременности без лечения.
Сейчас в нашем онкоцентре Блохина лечится женщина с опухолью в области шеи. Опухоль развивалась на фоне беременности. Решение лечиться сама пациентка приняла не сразу. Чтобы спасти ее от мучительной смерти — человек не может есть, пить, дышать — нашими онкологами совместно с коллегами-акушерами из Института акушерства и гинекологии было принято решение о выполнении экстренного кесарева сечения на сроке 28 недель. Ребенок недоношен. Но постепенно восстанавливается. Пациентке немедленно начата химиотерапия. Если бы она при появлении первых симптомов болезни обратилась к нам в центр, возможно лечение проводилось бы не в столь экстремальных условиях.
— А с трижды негативным раком у вас много пациенток?
— Практически все. Этот фенотип как раз характерен для женщин в возрасте до 35 лет.
После появления на свет малыша девушка приступила к лечению, но было поздно, через три или четыре месяца ее не стало.
— Научились ли вы абстрагироваться от смертей, не погружаться в ситуации целиком? Иначе ведь можно и с ума сойти.
— С ума сойти можно, думаю, от других причин, в меньшей степени — от профессии…
Однако бывает психологически очень трудно, так как ответственность двойная: пациентка и ее будущий ребенок. Просто сейчас ситуация лучше. Опыта больше. Понимания коллег — больше. На местах, в регионах к женщинам относятся более гуманно, я бы сказала. Если сами не справляются, присылают к нам.
А раньше было сложнее. Когда доктора не понимают проблему, не знают, что с ней делать, им проще заставить больную подписать бумагу о немедленном аборте. Был случай, когда женщину не выпускали из кабинета главврача, пока она эту бумажку не подпишет. Стадия болезни была, как мы говорим, начальная, опухоль локальная, метастазов нет. Она подписала, сделала аборт, потом приехала и рассказала эту историю. У нее получилось еще раз забеременеть, уже после рака. Разумеется, я ее обследовала и мы приняли совместное решение о такой возможности.
У нас таких женщин сейчас очень много. Мы также занимаемся проблемой, когда можно обсуждать беременность после лечения, в определенные сроки и с определенной стадией.
— Насколько я знаю, спустя два года после лечения.
— При начальных стадиях — после двух. Если III стадия, надо подождать лет пять. В мире сейчас зафиксировано около 2 тысяч случаев беременности после рака молочной железы, это только те пациентки, что вошли, как говорится, в статистику. Я лично знаю судьбу примерно 150 пациенток.
— Какова их география? Вся страна, соседние страны?
— Из соседних стран сейчас трудно приехать, наша онкологическая помощь для приезжающих из других стран платная. С докторами из Армении, Украины, Беларуси мы переписываемся, они следуют рекомендациям. По России это практически все регионы. Раньше ехали в Москву, сейчас связываются с нами по телемедицине, мы это обсуждаем.
— А пациенткам самим трудно с вами связаться?
— Недавно на вебинаре вы обсуждали тему: беременность и ковид…
— В принципе, беременные переносят инфекцию точно так же, как не беременные. Есть данные о том, что дети в определенном проценте случаев рождаются уже носителями вируса, но на каком этапе ребенок заболевает — внутриутробно, или в процессе прохождения через родовые пути, или в первые минуты, когда персонал и мама с ним общаются, — пока не установили. Ребенка у зараженной мамы забирают сразу же, перемещают в карантин на две недели.
— Таких случаев сейчас много?
— Я непосредственно с акушерами не связывалась, но китайцы сообщали о примерно сотне случаев, у американцев больше сотни, у нас, к счастью, меньше.
Вашкевич Ирина Владимировна
Беременность не может быть провокатором онкологических заболеваний. У женщин в положении рак встречается с частотой, не выходящей за рамки общей статистики. На стадии беременности чаще всего обнаруживают рак шейки матки и молочной железы, а уже во вторую очередь все иные виды. Но очаги онкологических заболеваний могут возникнуть задолго до обнаружения. Беременность становится лишь поводом для обследования, в ходе которого обнаружен рак.
Диагностика во время беременности

К безопасной для плода диагностике относится метод ультразвукового исследования (УЗИ) и магнитно-резонансная томография (МРТ). Насчет МРТ у гинекологов есть разногласия, поэтому в ряде клиник этот метод может быть исключен либо применяться с большой осторожностью. Но доказанных противопоказаний для эмбриона магнитный резонанс не имеет. Рентген беременным можно делать выше диафрагмы с использованием свинцового фартука. До того же уровня можно применять компьютерную томографию (КТ), например, для исследования легких, головного мозга, щитовидной железы. Естественно не наносит никакого вреда беременным и плоду анализ крови на онкомаркеры. Биопсия с последующим цитологическим и гистологическим исследованием также активно используется при обследовании беременных с подозрениями на раковые опухоли.
К неразрешенным методам диагностики относится позитронно-эмиссионная томография (ПЭ КТ), поскольку ее влияние на зародыш до конца не изучено.
У беременных частота выявления онкозаболеваний не выходит за рамки статистической для популяции. Многое зависит от возраста беременной женщины. К сожалению, с возрастом рак встречаются чаще у людей в целом. Соответственно и беременные не являются исключением.
Лечение рака во время беременности
Будущим матерям очень важно знать, что большинство видов онкологии напрямую не угрожают плоду. Только меланома и лейкоз могут вызывать метастазы у плода, но и это случается крайне редко (в мире известно не более сотни случаев метастазирование этих видов рака в плаценту и эмбрион). Но определенную опасность может представлять лечение онкологии в период вынашивания.
Химиотерапия относится к жестким видам лечения, оказывающем влияние на весь организм в целом. Разумеется, используемые химические препараты, подавляющие рост раковых клеток, могут вызывать пороки у эмбриона, несмотря на природный защитный барьер. Вероятность развития пороков у плода тем выше, чем дольше и интенсивнее проводится химиотерапия. Больше всего рисков возникает, если такое лечение назначают уже в первом триместре. Но есть схемы, которые имеют показания при беременности, например, при таком виде рака, как синдром Ходжкина.
Во втором и третьем триместре эмбрион менее уязвим при химиотерапии. Но препараты могут вызывать задержку развития эмбриона. В медицинской литературе описаны случаи внутриутробной гибели плода. Несмотря на то, что это редкие в практике случаи, они дают основания с большой осторожностью подходить к использованию препаратов химиотерапии.
Лучевая терапия, как и воздействие химическими препаратами, несет в себе определенный риск для эмбриона. Поэтому при составлении схем и определении методики лечения рака у беременных решение принимают, взвешивая степень пользы и вреда. Лучевая терапия – важный этап в борьбе с многими видами рака. На ранних сроках беременности, когда зародыш еще мал и защищен от облучения толщей материнских тканей, этот метод не наносит ему вреда при дозах, не превышающих 100 мГр. Эти данные были получены в результате масштабных исследований применения лучевой терапии на животных, а также на основании практики влияния метода на людей в т.ч. и внутриутробного периода. Радиоактивные методики могут привести к гибели зародыша на самых ранних стадиях – до имплантации и в ее процессе.
Хирургическое вмешательство с целью удаления раковых опухолей у беременных – относится к наименее спорным методикам. При соответствующих показаниях его можно проводить на любом сроке вынашивания. В мировой статистике проведения операций женщинам на том или ином сроке беременности фигурирует цифра 65%. Методики анестезии и самих хирургических манипуляций имеют некоторые особенности, связанные с физиологическим состоянием матери, а также с мерами безопасности плода. В частности критический срок проведения лапароскопии в брюшной полости ограничен 28-ю неделями беременности.
Один из главных факторов риска операций для женщин в положении – тромбоэмболические осложнения. Перенесшим хирургическое вмешательство рекомендовано профилактическое лечение таких осложнений. При операциях на матке распространена практика применения токолитиков.
Влияние онкологических заболеваний на плод
Медицина пока не может объяснить всех механизмов воздействия основных методик лечения рака у матери на развивающийся в ее утробе эмбрион. Само заболевание не проникает метастазами в плод (за редким исключением). Опасность для ребенка представляют агрессивные методы, которые применяются для лечения рака. Медицинская наука не дает однозначного ответа на то, как влияет препарат или облучение на плод. Известны случаи, когда у близнецов, растущих в утробе матери, проходящей курс химиотерапии, наблюдались абсолютно разные последствия.
Дети, рожденные от матерей, проходивших курсы химиотерапии даже начиная с первого триместра, в большинстве рождаются здоровыми. Отклонения у них встречаются в порядке статистических. В зарубежной литературе приводятся результаты 20-летних исследований, в ходе которых изучалось 58 беременностей женщин с гемоблистозными видами рака. Дозы химических препаратов они получали уже в первом триместре. Из общего числа исследуемых произошло два выкидыша и два случая мертворождения. У остальных не наблюдалось врожденных аномалий, пороков умственного, физического или полового развития. За время наблюдения некоторые дети успели стать родителями, и их потомство тоже не имело врожденных патологических признаков.
Ранняя диагностика онкологии у беременных способствует улучшению прогноза. В таком случае чаще удается побороть основное заболевание (рак) у женщины и не дать ему развиться до стадии, угрожающей жизни ее и ребенка, которого она вынашивает. Избавление от беременности в большинстве случаев не улучшает прогноз для матери, у которой после лечения резко снижается фертильность вплоть до бесплодия.
Говоря о влиянии рака на эмбрион, нельзя не затронуть психологический аспект состояния беременной женщины, которой поставили диагноз злокачественного заболевания. На фоне эмоционального потрясения могут происходить выкидыши, преждевременны роды, поэтому к таким пациенткам нужен особый подход.
Читайте также:

