Гистероскопия при раке яичников
- Сервисы
- Калькулятор овуляции
- Сроки выполнения анализов
- Календарь беременности при ЭКО
- Узнать дату родов после ЭКО
- Калькулятор эффективности ЭКО
- Калькулятор ХГЧ

Диагностическая гистероскопия — медицинская процедура, цель которой — осмотреть слизистую оболочку полости матки. Манипуляция выполняется при помощи специального оборудования — гистероскопа. Это малоинвазивная и высокоинформативная методика, которая сопровождается минимальным риском осложнений, благодаря чему широко используется в гинекологии.

- Преимущества метода
- Показания и противопоказания к процедуре
- Подготовка к гистероскопии
- Возможные осложнения
- Расшифровка результатов
- Записаться на диагностику
Преимущества метода
К основным преимуществам, которыми обладает гистероскопия, относятся:
- предельная точность;
- возможность сделать биопсию;
- минимальная вероятность осложнений;
- возможность проведения лечебных процедур.
В ходе исследования доктор видит на мониторе слизистую оболочку цервикального канала, полости матки, места впадения маточных труб в полость матки. Многократно увеличенное изображение выводится на экран, благодаря чему можно заметить даже самые незначительные изменения. Только диагностическую биопсию назначают относительно редко. Как правило, процедуру комбинируют с биопсией — забором небольшого кусочка тканей.
Нередко диагностическую гистероскопию комбинируют с лечебными процедурами. Применяя специальные насадки, доктор может удалить полип или миому, устранить внутриматочные спайки, выполнить другие манипуляции не прибегая к серьезным полостным операциям.
Показания и противопоказания к процедуре
Диагностическая гистероскопия проводится с целью выявления заболеваний матки, а также контроля эффективности проводимого лечения. Основными показаниями к проведению процедуры являются:
- невозможность зачать ребенка на протяжении года и более;
- климактерические кровотечения;
- подозрение на врожденные пороки матки;
- подозрение на патологию слизистой оболочки матки;
- наличие признаков миомы;
- нерегулярный менструальный цикл, межменструальные кровотечения, отсутствие менструаций;
- невынашивание беременности — самопроизвольные выкидыши, преждевременные роды;
- подозрение на наличие инородного тела в полости матки;
- внешние признаки прободения стенки матки;
- некоторые послеродовые осложнения;
- диагностическое выскабливание;
- послеоперационный контроль;
- прием гормональных препаратов.
Все противопоказания к диагностической гистероскопии делятся на две группы — относительные и абсолютные.

Абсолютные противопоказания — те, при которых проведение процедуры категорически запрещено из-за возможных осложнений. К ним относятся:
- беременность — проведение диагностической гистероскопии в этот период может завершиться выкидышем;
- общие инфекционные заболевания — из-за слишком высокого риска генерализации процесса. Диагностическую гистероскопию проводят только после полного выздоровления пациента;
- воспалительные заболевания органов репродуктивной системы. Проведение диагностической гистероскопии в период острых воспалительных заболеваний или обострения хронических абсолютно противопоказано из-за вероятности распространения инфекции восходящим путем;
- рак шейки матки — гистероскопия может стать причиной раннего метастазирования опухоли.
К относительным противопоказаниям относятся:
- маточные кровотечения;
- менструации;
- тяжелое состояние пациента;
- сужение цервикального канала;
- нарушение свертывающей способности крови.
При маточных кровотечениях и менструации диагностическая ценность гистероскопии может быть крайне низкой из-за недостаточного обзора слизистой оболочки стенки матки.
Оптимально проводить исследование на 5 – 7 день цикла или после купирования кровотечения.

Подготовка к гистероскопии
Прежде чем проводить диагностическую гистероскопию, пациентке следует пройти комплексное исследование. Оно включает клиническое обследование, лабораторные и инструментальные тесты. Клиническое обследование подразумевает гинекологический осмотр и беседу с врачом. В ходе консультации доктор объясняет женщине необходимость проведения процедуры, знакомит с ожидаемыми эффектами и возможными осложнениями, помогает взвесить риски.
Из лабораторных анализов следует сдать:
- общий анализ крови и мочи;
- биохимический скрининг;
- коагулограмма;
- контроль уровень сахара в крови;
- мазки на флору и степень чистоты влагалища.
Из инструментальных методов обследования врач рекомендует:
- флюорографию органов грудной клетки;
- ультразвуковой осмотр;
- ЭКГ.
Цель такой подготовки — подтверждение показаний и исключение противопоказаний к гистероскопии.
Одновременно со сдачей анализов женщину консультируют:
- терапевт — если подозревается заболевание внутренних органов;
- анестезиолог — если запланирован наркоз;
- кардиолог — если выявлены нарушения со стороны сердца.
Если пациентка планирует беременность, имеет медикаментозную аллергию или принимает лекарственные средства, она должна сообщить об этом врачу до начала процедуры.
За 3 – 4 дня до процедуры пациентке следует отказаться от газообразующих продуктов.
Вечером накануне гистероскопии и утром в день обследования показана очистительная клизма. В качестве альтернативы можно использовать осмотические слабительные средства. Утром в день исследования следует воздержаться от приема пищи и употребления жидкости.
В зависимости от преследуемых целей, присутствующих показаний и противопоказаний, объема вмешательства и других показателей различают газовую и жидкостную диагностическую гистероскопию.

В первом случае для расширения полости матки используют углекислый газ. Он подается в полость матки при помощи гистерофлятора. Он позволяет подавать газ контролировано, в количестве, необходимом врачу для нормальной визуализации эндометрия. Методика не рекомендуется при маточных кровотечениях и в период менструации.
При жидкостной гистероскопии для расширения полости матки применяют низкомолекулярные и высокомолекулярные растворы. Чаще всего используют низкомолекулярные растворы. Они обладают низкой вязкостью, быстро всасываются из брюшной полости, что важно при хирургической гистероскопии, не вызывают аллергических реакций. Кроме того, стоимость низкомолекулярных препаратов достаточно низкая.
Гистероскопия проводится в специально оборудованном кабинете, в условиях полной асептики и антисептики. Пациентку укладывают на специальный манипуляционный стол. После наступления анестезии гинеколог приступает к осмотру полости матки. Длительность процедуры — не более получаса.
После диагностической гистероскопии пациентку выписывают из клиники через 10 – 12 часов. То есть, если гистероскопия проводилось утром, то уже вечером можно отправляться домой.
Самое частое ожидаемое нежелетальное явление, которым сопровождается гистероскопия — кровянистые выделения из влагалища. Как правило, они исчезают самостоятельно в течение 2 – 5 дней. Если проводилась общая анестезия, женщину могут беспокоить общая слабость, тошнота, головокружение. Жалобы проходят в течение нескольких часов. Ноющие боли слабой интенсивности, локализованные внизу живота, также относятся к ожидаемым осложнениям и легко снимаются обычными обезболивающими препаратами.
Чтобы свести к минимуму вероятность тяжелых осложнений женщине следует:
- исключить половые контакты, воздержаться от занятий спортом и тяжелых физических нагрузок;
- не принимать ванну, не купаться в бассейнах и открытых водоемах;
- не посещать сауну и баню;
- не спринцеваться;
- не использовать тампоны.
Реабилитационный период после диагностической гистероскопии длится примерно неделю.
Если у пациентки повысилась температура тела, присутствует сильный болевой синдром, ухудшается общее состояние здоровья, отмечаются обильные кровянистые выделения — необходимо срочно связаться с лечащим врачом. Через десять – четырнадцать дней после того, как была проведена гистероскопия, женщине предстоит пройти повторный осмотр у гинеколога. Доктор оценит скорость и качество заживления мягких тканей, при необходимости назначит дополнительное лечение.
Возможные осложнения
К самым частым осложнениям гистероскопии относятся:
- травматические повреждения, в частности, повреждение стенки матки гистероскопом;
- занесение инфекции;
- кровотечения;
- неполное удаление новообразований.
Важно понимать, что гистероскопия — безопасная процедура, и осложнения при ее проведении возникают крайне редко.
Расшифровка результатов
Расшифровкой полученных результатов занимается врач-гинеколог. В зависимости от выявленных изменений, гистологическая картина может быть нормальной и патологической. Нормальная гистологическая картина зависит от дня фазы менструального цикла, в которую проводилось исследование.
В пролиферативную фазу слизистая оболочка матки светло-розовая, тонкая. Видимы устья матоных труб. С 9 дня цикла заметна складчатость эндометрия, его утолщение в области задней стенки и дна матки. В секреторную фазу эндометрий отечный, приобретает желтоватый цвет. Устья маточных труб просматриваются не всегда. С приближением менструации слизистая становится ярко-красной, кровоточивой. В первые дни менструации хорошо заметны обрывки эндометрия. На третий день слизистая почти полностью отторжена. В постменопаузальном периоде эндометрий тонкий (подробнее читайте здесь), бледный, атрофичный.
Патологическая картина зависит от того, какое заболевания обнаружено. Очень часто для подтверждения гистероскопического диагноза нужно дождаться результатов биопсии.
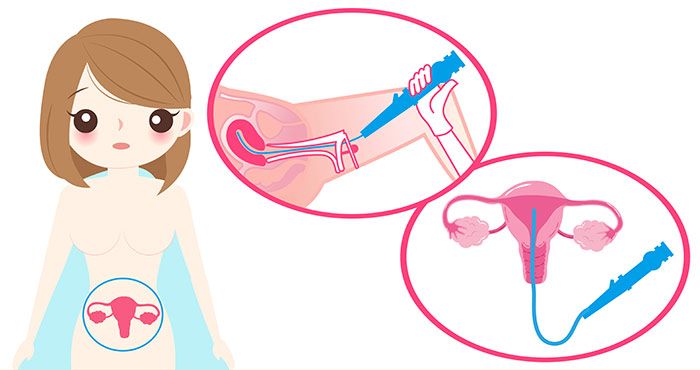
Гистероскопия матки — это одновременно и диагностическая, и лечебная процедура, которая позволяет осмотреть полость матки изнутри и, при необходимости, выполнить различные лечебные манипуляции, например, удалить инородные тела, полипы и др. Гистероскопия проводится с использованием специального инструментария, который вводится через влагалище.
- Виды гистероскопии матки
- Показания к выполнению гистероскопии матки
- Как подготовиться к гистероскопии матки
- Как проводится гистероскопия
- Противопоказания
- Восстановление после гистероскопии матки
- Какие осложнения может вызвать гистероскопия
- Какие процедуры может выполнить гинеколог во время гистероскопии?
- Когда может выполняться гистероскопия?
- Риски гистероскопии
- Какие альтернативы есть у гистероскопии?
Виды гистероскопии матки
- Диагностическая гистероскопия. Как видно из названия, данная процедура не предполагает лечебных вмешательств. В процессе диагностической гистероскопии выполняется только визуальный осмотр внутренней полости матки и цервикального канала с помощью специальной оптической системы. Поскольку хирургическое вмешательство не проводится, серьезного наркоза не требуется. В большинстве случаев достаточно местного обезболивания и седации. Восстановительный период после процедуры непродолжительный. Госпитализация не требуется.
- Хирургическая гистероскопия — это уже лечебно-диагностическое вмешательство. Оно позволяет обнаружить проблему и сразу провести ее лечение. Назначается такая процедура при уже установленном диагнозе, либо в тех случаях, когда его вероятность максимальна. Это уже полноценная операция, хоть и малотравматичная. Она требует наркоза и поэтому проводится в условиях стационара.
- Контрольная гистероскопия. Ее проводят для контроля состояния матки после проведенного хирургического лечения.
Показания к выполнению гистероскопии матки
- Бесплодие неясной этиологии.
- Привычное невынашивание беременности.
- Полипы матки и цервикального канала.
- Инородные тела в полости матки, например, внутриматочные контрацептивы.
- Патология эндометрия — гиперплазия, синехии.
- Подозрение на пороки развития матки.
- Метроррагии — внециклические маточные кровотечения.
- Кровотечения после менопаузы.
В настоящее время идет тенденция от отказа в проведении инвазивных методик сугубо с целью обследования, поскольку это так или иначе связано с определенными рисками, а необходимую информацию зачастую можно получить более безопасными методами. Это же касается и диагностической гистероскопии. Процедуру назначают только при невозможности установить диагноз другими неинвазивными методиками.
Как подготовиться к гистероскопии матки
Гистероскопия матки — это инвазивное вмешательство, сопряженное с определенными рисками. Чтобы их минимизировать, необходимо пройти обследование, и, при наличии показаний, лечение. В рамках обследования назначаются следующие анализы:
- Общий и биохимический анализ крови и мочи.
- Мазок на флору и онкоцитологию (если не проводился в течение последнего года).
- Анализ на ИППП.
- Коагулограмма.
- Определение группы крови и резус-фактора.
- ЭКГ.
- Определение маркеров инфекционных заболеваний: ВИЧ, парентеральные гепатиты, сифилис.
При обнаружении воспалительных гинекологических процессов, проводят санацию.
Планирование гистероскопии проводят в соответствии с менструальным циклом. Рекомендуется выполнять процедуру в первые дни после окончания менструации, поскольку в этот период еще нет разрастания эндометрия и легче обнаружить его патологию. Однако при наличии абсолютных врачебных показаний, процедуру можно проводить в любой день цикла. Непосредственно перед гистероскопией необходимо придерживаться следующих правил:
- Отказаться от вагинального секса за 1-2 дня до назначенной процедуры.
- Последний прием пищи должен быть не менее 6 часов до начала вмешательства. Это условие необходимо для безопасной анестезии. Наркоз может привести к расслаблению мускулатуры и затеку желудочного содержимого в дыхательные пути. Это чревато развитием асфиксии или аспирационной пневмонии, которая сложно поддается лечению.
- В день операции нужно принять душ.
- Перед операционной необходимо опорожнить мочевой пузырь, снять украшения, зубные протезы и контактные линзы.
Как проводится гистероскопия
За час до подачи пациентки в операционную проводится премедикация, целью которой является снижение тревоги, повышение переносимости наркоза и уменьшение секреторной активности желез. С этой целью назначается комбинация препаратов, содержащая наркотические анальгетики, антигистаминные, холинолитики и седативные препараты.
В операционной пациентка располагается в гинекологическом кресле и ей вводится анестезия. Вид анестезии оговаривается заранее с учетом противопоказаний, рекомендаций анестезиолога и пожеланий пациентки.
Далее приступают непосредственно к гистероскопии:
- Расширяют канал шейки матки с помощью специальных инструментов.
- Через расширенный канал в матку вводится стерильная жидкость или газ. Это необходимо, чтобы расширить ее полость и сделать доступной для осмотра и манипуляций.
- Далее через шейку вводят гистероскоп — тонкую трубку диаметром около 5 мм с оптической системой, передающей увеличенное изображение на монитор. По мере его введения, осматривается шеечный канал, внутриматочная полость и ее углы.
- После установки диагноза, проводят лечебные мероприятия с помощью того же гистероскопа, который имеет специальный канал для введения хирургических инструментов. Таким способом может быть проведено удаление полипов, подслизистых миоматозных узлов, рассечение синехий, выскабливание эндометрия и др.
- После окончания всех вмешательств, удаляется гистероскоп и введенная жидкость или газ. Пациентка отправляется в палату интенсивной терапии, где приходит в себя после наркоза под наблюдением медперсонала.
Противопоказания
Гистероскопия не проводится при следующих состояниях:
- Наличие воспалительных процессов в женских половых органах.
- Стеноз шейки матки.
- Беременность.
- Рак шейки матки 3-4 стадии.
- Обильные маточные кровотечения.
- Декомпенсированная экстрагенитальная патология.
Гистероскопию проводят только после компенсации или излечения данных патологий.
Восстановление после гистероскопии матки
Восстановительный период после проведения гистероскопии делят на два этапа. В раннем восстановительном периоде происходит восстановление поврежденных при проведении процедуры тканей — слизистой оболочки матки, мышечной стенки, цервикального канала. Этот период длится около 2-3 недель.
Второй период занимает около полугода. В это время будет регенерироваться новый эндометрий, который должен отвечать возложенным на него функциям — разрастаться и отторгаться в процессе смены фазы менструального цикла.
Умеренные кровянистые выделения возможны в первые 2-3 дня после гистероскопии. Это нормально, поскольку во время процедуры происходит травмирование цервикального канала, эндометрия и мышечного слоя матки. Постепенно выделения осветляются, приобретают желтоватый цвет и продолжаются еще около 2-3 недель. При развитии обильных кровотечений, следует немедленно обратиться к врачу, поскольку это может быть симптомом серьезных осложнений.

Чтобы восстановительный период прошел благополучно, необходимо придерживаться нескольких правил:
- Принимайте все препараты, которые вам назначил врач. Как правило, речь идет об антибиотиках, которые назначаются с профилактической целью для предупреждения развития инфекций.
- Откажитесь от вагинального секса до следующих менструаций.
- На период кровянистых выделений лучше пользоваться прокладками. Тампоны категорически запрещены.
- Также во время восстановительного периода не рекомендуется пользоваться вагинальными свечами, таблетками и кремами.
- Воздержитесь от интенсивных физических нагрузок.
- Не забывайте о личной гигиене. Туалет половых органов должен осуществляться не реже 2 раз в сутки, а в идеале после каждого мочеиспускания и дефекации.
- Для предупреждения развития запоров, соблюдайте режим питания. Не забывайте о своевременном опорожнении мочевого пузыря.
Какие осложнения может вызвать гистероскопия
Как и при любом инвазивном вмешательстве, после гистероскопии возможно развитие осложнений. Наиболее грозное и опасное из них — это перфорация стенки матки, которая сопровождается кровотечениями. Для устранения перфорации требуется повторное хирургическое вмешательство для ушивания дефекта. При отсутствии лечения, может развиться перитонит.
Также могут быть и другие осложнения:
- Гематометра — скопление крови в полости матки из-за невозможности ее отхождения. Клинически проявляется нарастающими спазматическими болями внизу живота и ухудшением общего самочувствия. Для лечения могут применяться консервативные методы (назначение препаратов, улучшающих сокращение матки или спазмолитиков при патологическом сокращении шейки матки), или хирургические, при которых проводится повторное вмешательство с эвакуацией внутриматочного содержимого.
- Инфекционные осложнения. Они проявляются нарастанием температуры тела, симптомами интоксикации, болями внизу живота. Чуть позже присоединяются патологические выделения, которые могут иметь зловонный запах.
- Кровотечения. Возможны после лечебной гистероскопии, когда, например, производится удаление миоматозных узлов или полипов. При наличии обильных кровотечений, особенно если они длятся несколько дней, следует проконсультироваться с врачом.
В целом гистероскопия относится к малотравматичным вмешательствам и вероятность осложнений после нее гораздо ниже, чем при других, более обширных методах лечения.
Какие процедуры может выполнить гинеколог во время гистероскопии?
Гистероскопия — диагностическая процедура, однако, во время нее могут быть выполнены некоторые дополнительные манипуляции, в том числе лечебные:
- Биопсия — процедура, во время которой удаляют кусочек патологически измененных тканей и отправляют его в лабораторию для гистологического, цитологического исследования. Это позволяет установить более точный диагноз, подтвердить или исключить наличие в матке злокачественной опухоли.
- Гистероскопия позволяет удалять различные патологические образования, выступающие в полость матки, такие как полипы, миомы.
- Можно устранить источник кровотечения с помощью электрокоагуляции, низкой температуры (криохирургия).
- Установить устройства для контрацепции в маточные трубы.
В Европейской клинике для женщин действуют специальные комплексные программы, например, гистероскопия с раздельным диагностическим выскабливанием шейки и тела матки. В стоимость услуги входит 6-часовое пребывание в комфортабельном стационаре, питание, и все сопутствующие процедуры.
Когда может выполняться гистероскопия?
Чаще всего врачи-гинекологи назначают гистероскопию в следующих ситуациях:
- Обнаружение атипичных клеток по результатам ПАП-теста.
- Вагинальные кровотечения в промежутках между месячными, в постменопаузе.
- Бесплодие — когда не получается забеременеть в течение года регулярной половой жизни.
- Частые выкидыши.
- Необходимость уточнить состояние матки при рубцах, миомах.
- Необходимость подтвердить или исключить определенные диагнозы с помощью биопсии.
Риски гистероскопии
В целом, это безопасная процедура. В течение двух дней после гистероскопии могут беспокоить небольшие кровянистые выделения из влагалища и спазмы в нижней части живота — это нормально. Более серьезные осложнения встречаются очень редко, не более чем в 1% случаев.
В Европейской клинике исследование выполняет высококвалифицированный специалист — Наталья Евгеньевна Левченко, онкогинеколог, профессор, доктор медицинских наук. В клинике применяется оборудование для гистероскопии ведущих мировых производителей, которое позволяет провести исследование максимально комфортно и безопасно.
Какие альтернативы есть у гистероскопии?
Гистероскопию можно заменить некоторыми другими диагностическими процедурами, но далеко не во всех случаях:
- Трансабдоминальное УЗИ органов малого таза через переднюю брюшную стенку помогает выявить заболевания, которые приводят к тазовым болям, нарушениям менструального цикла, вагинальным кровотечениям, бесплодию.
- Трансвагинальное УЗИ выполняется специальным датчиком, введенным через влагалище. Оно позволяет получить более информативные изображения матки и ее придатков.
- Аспирационная биопсия миометрия. Для этой процедуры не требуется гистероскопия: с помощью вагинальных зеркал визуализируют шейку матки и вводят через нее трубку, соединенную с аспиратором.
Все эти исследования не настолько информативны, как гистероскопия. Однако, если начать диагностику с них, в ряде случаев эндоскопическое исследование матки может не потребоваться. Иногда эти методы диагностики применяют как альтернативу, если для гистероскопии по тем или иным причинам имеются противопоказания.
Рак яичников – злокачественные опухолевидные образования эпителиального происхождения, которые, согласно международной статистике, имеют очень высокую вероятность летального исхода. Основное коварство этого заболевания заключается в том, что на сегодняшний день нет чёткого понимания причины его возникновения, а также в большинстве случаев - бессимптомное протекание начальной стадии.

Поэтому, значительное количество больных сначала лечатся в неспециализированных медучреждениях, где не получают эффективного лечения именно рака яичников. И это приводит к фатальным ухудшениям результатов любого последующего лечения. Поэтому
- это уже серьёзный повод посетить специалиста – онкогинеколога. Хотя болевой синдром (постоянного или временного характера) при раке яичников наблюдается всего лишь у 60 процентов женщин. При этом, все пациентки продолжают вести обычный образ жизни, оставаясь бодрыми и активными даже при очень запущенной стадии заболевания.
Успешность лечения рака (как и любого другого заболевания) зависит от того, насколько своевременно и компетентно будет поставлен диагноз. Ведь цена, как невнимательного отношения женщины к своему здоровью, так и врачебной ошибки – человеческая жизнь. Поэтому важно регулярно посещать квалифицированного специалиста, который сможет вовремя диагностировать начальную стадию рака яичников.
Инструментальные методы диагностирования рака яичников
В большинстве случаев рак яичников может быть диагностирован при ультразвуковом исследовании тазовой и брюшной полости. При злокачественном образовании опухоль не может смещаться относительно соседних органов, так как плотно прикреплена к яичнику. Небольшие новообразования размещаются, как правило, непосредственно в яичнике, а более крупные – могут заполнять пространство между маткой и прямой кишкой.
УЗИ может проводиться тремя способами:
- классическое исследование – через брюшную стенку, прикладывая датчик к коже,
- трансвагинальное – датчик вводится через влагалище,
- и трансректальное – с помощью специального датчика, вводимого через прямую кишку.

Но УЗИ не всегда может определить доброкачественное или злокачественное образование выявлено в области яичника. Да и асцит может затруднять прохождение ЭХО-сигнала. Поэтому проводятся другие виды диагностики:
- парацентез – с помощью прокалывания заднего свода влагалища берётся небольшое количество вызвавшей сомнения жидкости, которая после тщательного изучения под микроскопом позволяет диагностировать не только заболевание, но и его тип;
- лапароскопия - эндоскопическое исследование, при котором в брюшную область вводится миниатюрная видеокамера, которая и позволяет диагностировать опухоль;
- биопсия – иссечение нескольких клеток сомнительного новообразования для дальнейшего исследования.
Злокачественные образования в яичниках очень часто дают ранние метастазы в соседние органы. Поэтому врач может назначить исследования молочных желез, пищеварительной системы, органов грудной клетки.
Компьютерная диагностика
Компьютерная томография или магнитно-резонансная томография – современные методы компьютерного исследования, благодаря которым можно очень точно диагностировать не только тип новообразования (злокачественное или доброкачественное), но и определить его размеры, расположение, контуры, структуру.
Лабораторные исследования рака яичников
В современной медицине определение опухолевых маркеров считается одним из эффективных методов диагностирования ранней стадии заболевания. Так как клетки злокачественной опухоли имеют более интенсивный обмен веществ, чем обычные.

А по выделяемым ими различным веществам (онкомеркерам) и можно диагностировать вид рака.
При онкологии яичников в крови пациента появляется онкомаркер СА-125. Преимущество данного метода заключается в том, что СА-125 определяется в крови еще на самой ранней стадии рака, когда даже на УЗИ не видны никакие новообразования.
Своевременный визит к онкогинекологу, а так же, современное оборудование и квалифицированные специалисты - значимые критерии раннего диагностирования и успешного лечения болезни еще на начальной стадии.
Гистероскопия — осмотр полости матки с помощью волоконной оптики, подобно эндоскопическим обследованиям желудка. Это диагностическая процедура, при которой одновременно можно выполнять и лечебные манипуляции: выполнять биопсию, удалять полипы слизистой и рассекать внутриматочные сращения.

Офисная гистероскопия
Офисная гистероскопия проводится на приеме врача гинеколога. С помощью гибкого эндоскопа (фиброгистероскопа) диаметром до 3 мм под местным обезболиванием без расширения канала шейки матки доктор проводит осмотр полости матки. При желании пациентки врач может показать ей гистероскопическую картину. Проведение большинства инвазивных диагностических и лечебных манипуляций невозможно в силу высокой чувствительности матки.
Диагностическая гистероскопия
Гистерорезектоскопия
Гистерорезектоскопия — не только диагностическая, но и лечебная процедура. Выполняется в операционной под внутривенной анестезией. Манипуляции в полости матки выполняют микроинструментами, которые заключены в тубус гистероскопа. Во время гистерорезектоскопии можно выполнить больший объем вмешательства под прицельным оптическим контролем с использованием электрохирургического инструментария. Длительность гистерорезектоскопии обычно не менее 30 минут.
В зависимости от степени сложности гистерорезектоскопия может быть выполнена и в стационаре дневного пребывания, и в круглосуточном стационаре при необходимости более длительного наблюдения за пациенткой. После гистерорезектоскопии, проводимой в стационаре одного дня, пациентка наблюдается врачом гинекологом и анестезиологом в течение 2-3 часов, после выписывается.

Когда применяется гистероскопия?
Манипуляция считается малоинвазивной, то есть не нарушающей целостность тканей. Тем не менее полость матки принципиально закрытая и поэтому каждое внедрение, тем более аппаратом, должно быть обосновано.
Гистероскопию не используют для профилактических осмотров полости, как это делают при эндоскопии ЖКТ, манипуляция проводится при подозрении на патологический процесс, на который показало УЗИ и другие виды тестов. Это диагностическая гистероскопия.
Неоспоримо преимущество гистероскопии при возможности проведения одномоментного лечебно-диагностического мероприятия: взять биопсию и удалить патологический очаг - полип, внутренний узел миомы, очаг гиперплазии, соединительнотканные сращения — синехии. Такой вид обследования называется лечебным. При трубном бесплодии при эндоскопии полости эндометрия восстанавливают проходимость труб практически на всём протяжении.
Диагностика патологии развития внутренних половых органов, выяснение причины постменопаузального кровотечения и бесплодия, даже оценка результативности гормональной терапии патологии матки — тоже входит в спектр показаний.
Читайте также:





