Эпидемиология мелкоклеточного рака легких
Мелкоклеточный рак легкого (МРЛ), составляющий 18-30% всех гистологических форм этого заболевания, в последние десятилетия привлекает к себе все больше внимания исследователей разных специальностей.
Четверть века назад мелкоклеточный рак легкого выделен как отдельная нозологическая единица в связи с биологическими свойствами новообразования, особенностями клинического течения (быстрое прогрессирование процесса), крайней злокачественностью, склонностью к раннему метастазированию, высокой чувствительностью к лекарственному и лучевому воздействиям, расширением возможностей диагностики и постоянно меняющимися взглядами на лечебную тактику.
Биологические особенности опухоли, как известно, определяются временем удвоения объема (ВУО) и склонностью к лимфогематогенному метастазированию.
Для мелкоклеточного рака легкого ВУО составляет в среднем 33 дня, для плоскоклеточного и железистого — 103 и 189 дней соответственно.
В культуре ткани объем этой опухоли удваивается в течение 1 сут. При мелкоклеточном раке чаще, чем при других гистологических формах рака легкого, выявляют метастазы во внутригрудных лимфатических узлах и отдаленных органах.
Почти у 2/3 больных мелкоклеточным раком легкого уже при первом обращении отмечаются признаки метастазирования, у 10% обнаруживают метастазы в головном мозге (Bunn Р.А., 1992).
Особенности мелкоклеточного рака легкого
По данным МНИОИ им. П.А. Герцена, при первичном обследовании только у 7% больных мелкоклеточным раком легкого не обнаружено регионарных метастазов, у 63% имелись метастазы во внутригрудных лимфатических узлах и у 30% — в периферических лимфатических узлах, костях, печени, противоположном легком, головном и костном мозге, почках, надпочечниках и др. Нередко имеет место поражение одновременно нескольких органов.
Подобные особенности мелкоклеточного рака легкого находят отражение в особенностях его течения и клинических проявлениях. Для этой формы рака легкого характерны короткий анамнез, разнообразие клинических симптомов к моменту установления диагноза, обусловленное значительным распространением процесса, высокая частота паранеопластических синдромов (повышенная секреция серотонина, адренокортикотропного и антидиуретического гормонов, кальцитонина, соматостатина и др.).
Исследования, проведенные в последние годы, позволили уточнить ряд нейроэндокринных характеристик мелкоклеточного рака легкого и выделить маркеры, используемые для контроля за течением заболевания.
Наибольшее практическое значение при динамическом наблюдении за больными МРЛ имеют, маркеры CYFRA-21-1, нейронспецифическая энолаза (NSE) и раковоэмбриональный антиген (РЭА).
Выделен ряд моноклональных антител к поверхностным антигенам клеток мелкоклеточного рака легкого, однако до настоящего времени возможности их практического применения ограничиваются идентификацией микрометастазов в костном мозге (Гончарская М.А. и др., 1991; Lederman J.A., 1994).
Клиническая картина заболевания представлена всеми характерными для рака легкого симптомами, которые более выражены, сопровождаются интоксикацией и нередко выпотом в серозных полостях.
Утвердилось ошибочное мнение, что мелкоклеточный рак легкого представляет собой относительно небольшую первичную опухоль с обширным метастатическим компонентом во внутригрудных лимфатических узлах, являющимся чуть ли не патогномоничным признаком, а также ранним и обширным отдаленным метастазированием.
Исключительно злокачественное течение заболевания позволило считать мелкоклеточный рак легкого первично-генерализованным процессом, при котором методом выбора является консервативное противоопухолевое лечение. В значительной мере этому способствовало и преувеличенное мнение о чрезвычайной чувствительности таких опухолей к лучевому и химиотерапевтическому воздействию.
Клинические наблюдения
По мере накопления клинических наблюдений с углубленным анализом клинико-морфологических данных и результатов лечения различными методами сформировалась убежденность в том, что мелкоклеточный рак легкого, как и другие солидные опухоли, имеет локорегионарную стадию развития.
В МНИОИ им. П.А. Герцена хирургическое лечение проведено более чем 150 больным мелкоклеточным раком легкого. Морфологическое исследование удаленных препаратов дало возможность изучить зависимость частоты и характера поражения внутригрудных лимфатических узлов от размеров первичной опухоли и гистологического подтипа мелкоклеточного рака легкого.
Вопреки распространенному мнению, у 25% оперированных больных метастазы во внутригрудных лимфатических узлах отсутствовали. Следует отметить, что у большинства из них размеры первичной опухоли соответствовали Т2 и Т3, т.е. имелось поражение главного бронха при центральном раке или диаметр опухоли был более 6 см и она прорастала в соседние органы при периферическом раке.
Кроме того, у 40,4% больных имелось метастатическое поражение только бронхолегочных лимфатических узлов или корня легкого (N1), несмотря на большие размеры первичной опухоли (Т2-3).
Приведенные данные подтверждают тот факт, что и мелкоклеточный рак легкого имеет локорегионарную стадию развития, определяющую лечебную стратегию. Это обусловливает возможность проведения активных диагностических мероприятий и радикального лечения, выявления мелкоклеточного рака в относительно ранних стадиях и позволяет нам рекомендовать для обозначения распространенности опухолевого процесса и при данной гистологической структуре рака легкого, особенно у хирургических больных, пользоваться Международной классификацией по системе TNM.
Такая, даже усовершенствованная, схема деления мелкоклеточного рака легкого отвлекает клиницистов-онкологов от возможного решения проблемы ранней диагностики и более эффективного лечения этого грозного заболевания.
Между тем многолетние исследования, проведенные в МНИОИ им. П.А. Герцена, показали, что и мелкоклеточный рак легкого можно диагностировать в I-II стадии развития, определяющих возможность хирургического лечения этого контингента больных в сочетании с адъювантной полихимиотерапией (Трахтенберг А.Х. и др., 1984, 1987, 1992).
В дальнейшем к такому выводу пришли многие отечественные и зарубежные хирурги (Жарков В. и др., 1994; Ginsberg R.G., 1989; Karrer K. et al., 1989; Shepherd F.A. et al., 1991; Muller L.C. et al., 1992; Davis S. et al., 1993; Wada H. et al., 1995; Shields Th., Karrer K., 1998).
Нами установлена четкая зависимость частоты и характера поражения внутригрудных лимфатических узлов от размеров первичной опухоли. Так, при первичной опухоли, соответствующей Т1, метастазы во внутригрудных лимфатических узлах обнаружены у 33,3% больных, Т2 — у 68,6%, Т3 — у 85% и Т4 — у всех больных (рис. 10.1).

Рис. 10.1. Частота поражения (в процентах) внутригрудных лимфатических узлов при мелкоклеточном (а) и крупноклеточном (б) раке легкого, средостенных (в) и (г) соответственно в зависимости от размеров первичной опухоли (Т).
При первичной опухоли, соответствующей Т1, отсутствовали метастазы в лимфатических узлах средостения (N2), при Т2 частота поражения этих узлов составила 26%, при Т3 — 60%, при Т4 — 75%.
Таким образом, даже при первичной опухоли, соответствующей Т3, у 15% больных внутригрудные лимфатические узлы были интактными, у 25% были поражены узлы первого барьера (N1), а у 40% отсутствовали метастазы в средостенных лимфатических узлах. Частота метастазирования МРЛ во внутригрудные лимфатические узлы выше, чем при недифференцированном крупноклеточном раке.
Показания к операции
Приведенные данные позволяют установить показания к операции как первому этапу лечения больных мелкоклеточным раком легкого: это первичная опухоль, соответствующая Т1, при которой у 66% больных отсутствуют метастазы и у 33% поражены лимфатические узлы лишь первого барьера (N1), и опухоль, соответствующая Т2, при которой у 32% больных отсутствуют внутригрудные метастазы и у 42% поражены узлы первого барьера (N1).
При подтверждении в процессе обследования больных мелкоклеточным раком легкого метастатического поражения средостенных лимфатических узлов (IIIА стадия) оперативное вмешательство также не исключают из плана возможного комбинированного лечения после неоадъювантной химиотерапии.
Операцию выполняют по показаниям в зависимости от непосредственного эффекта химиотерапии, в связи с чем в англоязычной литературе появился новый термин — адъювантное хирургическое лечение (Feld R., Ginsberg R.J., 1995).
В многокомпонентной терапии хирургический метод используют также при резектабельных формах мелкоклеточного рака легкого в случае отсутствия эффекта химиолучевого лечения, что позволяет предположить комбинированный подтип опухоли, т.е. наличие ди- или триморфного рака (сочетание мелкоклеточного с другими гистологическими структурами) или локального внутригрудного рецидива после консервативного лечения — salvage surgery (Shepherd F.A. et al., 1991).
Характер и частота метастазирования во внутригрудные лимфатические узлы зависят от подтипа мелкоклеточного рака легкого: при промежуточно-клеточном подтипе поражение лимфатических узлов средостения констатировано у 38,4% больных, овсяноклеточном — у 59% и комбинированном — у 57%. Установленная зависимость поражения лимфатических узлов от величины первичной опухоли и подтипа мелкоклеточного рака подтверждается результатами лечения.
Клиническая характеристика больных мелкоклеточным раком легкого, рентгенологическая и эндоскопическая семиотика, особенности течения заболевания описаны в предыдущих разделах. Для диагностики рака легкого этого гистологического типа обычно используют общепринятые методы.
Учитывая склонность опухоли к массивному метастазированию, необходимо проводить детальное исследование регионарных лимфатических узлов с выполнением во время бронхоскопии транстрахеобронхиальной пункции, ультразвуковое исследование (УЗИ) брюшной полости, сцинтиграфию костей, компьютерная томография (КТ) головного мозга, стернальную пункцию, а по показаниям применять и другие методы определения распространенности опухолевого процесса, включая хирургические (парастернальная медиастинотомия, медиастиноскопия, торакоскопия и др.).
До последнего времени большинство публикаций было посвящено оценке эффективности различных методов консервативного лечения — химиотерапии и ее сочетания с лучевой терапией.
Многие отечественные и зарубежные онкологи раньше считали, что в связи с высокой злокачественностью мелкоклеточного рака, характером метастазирования и плохим прогнозом установление диагноза этого заболевания является противопоказанием к хирургическому лечению.
Однако для тотальной регрессии опухоли в локорегионарной зоне необходимо подведение высоких суммарных доз. Даже при увеличении дозы до 60-64 Гр полной регрессии опухоли удается достичь только у 65% больных. Это обусловлено тем, что при мелкоклеточном раке опухолевая популяция гетерогенна.
Она содержит пул клеток, резистентных к ионизирующей радиации и химиотерапевтическому воздействию и сохраняющих способность к репопуляции даже после подведения так называемых канцерицидных доз.
Все это обусловливает необходимость критического переосмысления традиционных установок на противоопухолевую терапию мелкоклеточного рака легкого с оценкой целесообразности применения методов локального воздействия и определением показаний к их использованию.
Заболеваемость и смертность от мелкоклеточного рака легких во всем мире делают эту болезнь заметной проблемой для здравоохранения. Диагноз основывается на результатах гистологии, для подтверждения проводят иммуногистохимические исследования в сложных случаях. Типичными пациентами являются мужчины старше 70 лет, которые были раньше или являются сейчас заядлыми курильщиками и которые имеют сопутствующие заболевания дыхательной и сердечно-сосудистой систем. Симптомы могут начать быстро проявляться из-за локального внутригрудного роста опухоли, внелегочного отдаленного распространения, паранеопластических синдромов или комбинации этих особенностей [2]. Термин МРЛ впервые введен в 1926 году, когда было признано его эпителиальное происхождение [2].
Эпидемиология
Рак легких является причиной 12 % всех выявленных случаев рака во всем мире и основной причиной смерти от рака в США [4]. МРЛ представляет 13 % всех вновь диагностированных случаев рака легких во всем мире, или более 180 000 случаев в год. В развитых странах распространенность МРЛ снизилась за последние 30 лет, вероятно, из-за антитабачной политики. Ожидается увеличение заболеваемости в странах, где распространенность курения остается высокой [2].
Гистология
Хотя в 95% случаях мелкоклеточный рак развивается в легких, он также может возникать во внелегочных участках, включая носоглотку, желудочно-кишечный тракт и мочеполовой тракт. 11-13 Мелкоклеточный рак, как легочный, так и внелегочный, имеющие сходное клиническое и биологические течение, склонны к быстрому метастазированию [3].
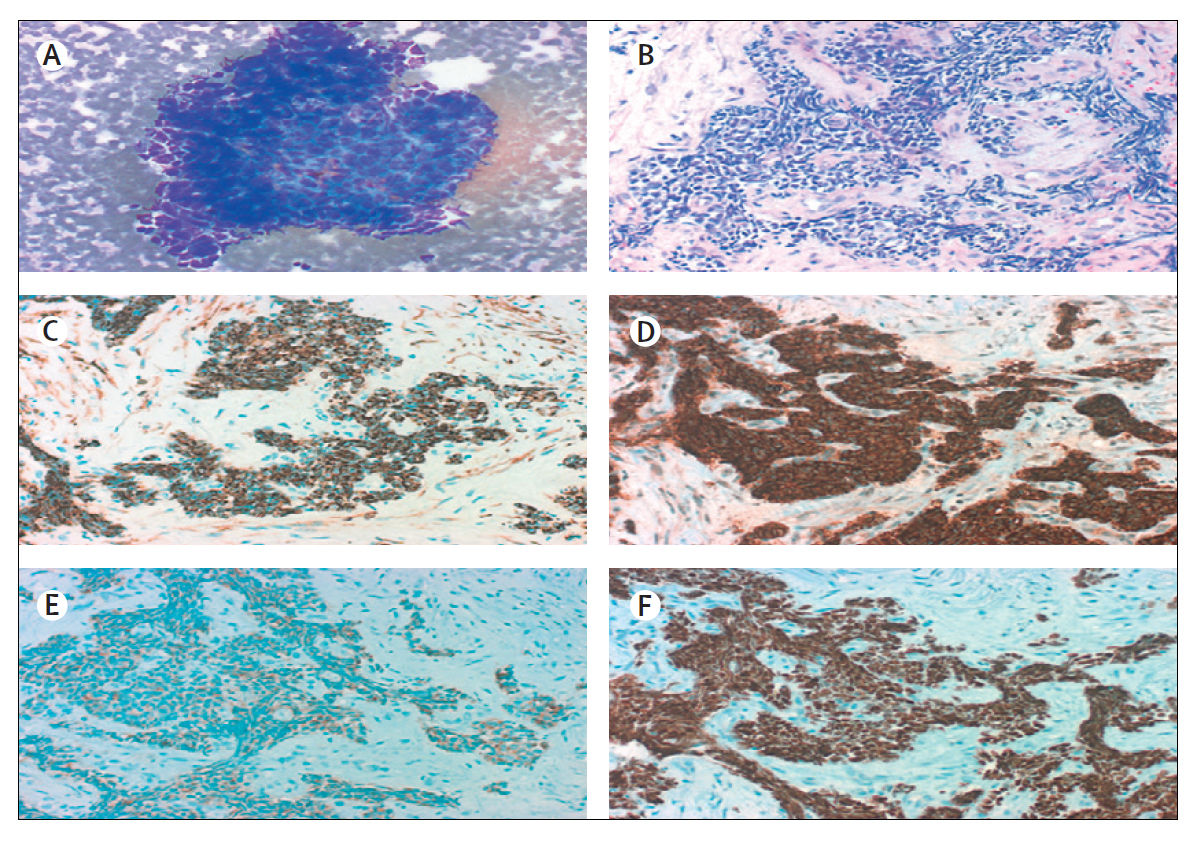
(A) При типичном МРЛ клетки маленькие (обычно меньше, чем размер трех маленьких лимфоцитов) с небольшим количеством цитоплазмы, ядра мелкозернистые, ядрышки отсутствуют (окраска Дифф - Квик, увеличение ×200).
(B) Клетки могут быть круглыми, овальными или веретенообразными, и клеточная стенка видна редко. Группы клеток могут формировать розетки. В опухоли часто определяются некрозы (окраска гематоксилином и эозином, увеличение × 200).
При иммуногистохимии результаты для (C) CK-7, нейроэндокринных маркеров (D) CD56 и (E) синаптофизина; и (F) TTF-1 положительны.
Все фотографии предоставлены с разрешения М. Праета и Л. Фердинанде, Гентский университет, Бельгия.
МРЛ можно заподозрить при наличии определенных симптомов и признаков. Для подтверждения диагноза требуются гистологические и цитопатологические исследования. Образцы из первичной опухоли, лимфатических узлов или других метастатических участков получают с помощью бронхоскопии или тонкоигольной аспирационной пункционной биопсии (ТАПБ). Опухоль растет под слизистой бронхов, и, следовательно, бронхоскопия или исследование мокроты могут не дать результатов. Иммуногистохимические исследования проводятся для подтверждения диагноза в сложных случаях. Тест на нейроэндокринные маркеры, такие как хромогранин, синаптофизин и CD56, также может быть полезным — менее 10 % опухолей МРЛ являются отрицательными для всех нейроэндокринных маркеров. Почти все МРЛ являются иммунореактивными в отношении кератина, антигена эпителиальной мембраны и фактора транскрипции щитовидной железы-1 (TTF-1) [3]. Реакция МРЛ на TTF-1 положительна в 90% случаев. Эпителиальные маркеры, такие как цитокератины, обнаруживаются во многих опухолях МРЛ и помогают отличить их от лимфом и других маленьких круглых опухолей. Но отличить мелкоклеточный от немелкоклеточного с помощью маркеров трудно [2].
Первыми описали отчетливые клинические особенности МРЛ Watson и Berg: центральное расположение на рентгенографии грудной клетки, тенденцию к раннему распространению, высокую чувствительность к химиотерапии и высокую частоту метастазов при вскрытии. Симптомы начинают проявляться, как правило, в течение 8–12 недель. Наиболее частыми симптомами являются кашель, хрипы, одышка, кровохарканье, вызванное локальным внутрипульмональным ростом опухоли; симптомы, обусловленные внутригрудным распространением на стенку грудной клетки, верхней полой веной или пищеводом, боль, усталость, анорексия и неврологические жалобы, вызванные отдаленное распространение и паранеопластические синдромы [2].
Предпочтительными участками для метастазирования являются мозг, печень, надпочечники, кости и костный мозг. МРЛ является наиболее частой причиной паранеопластических синдромов. Эти синдромы следует активно исключать всякий раз, когда у пациента проявляются какие-либо из их признаков. Наиболее частыми проявлениями синдромов со стороны эндокринной системы являются синдром неадекватного антидиуреза и синдром Кушинга. Известно о субклинических проявлениях обоих. Дерматологические аномалии, специфически связанные с МРЛ, включают приобретенный тилоз, трипальные пальмы и эритему. Редкими проявлениями являются дерматомиозит, гипергликемия, гипогликемия, гиперкальциемия и гинекомастия [2,4].
Классификация
Мелкоклеточный рак легкого входит в группу эпителиальных бронхопульмональных нейроэндокринных (НЭ) опухолей. Все НЭ опухоли легкого являются злокачественными новообразованиями и представлены четырьмя основными подтипами [1]:
1) типичный карциноид (ТК);
2) атипичный карциноид (АК);
3) крупноклеточный НЭ рак (КНЭР);
4) мелкоклеточный рак (МРЛ).
При этом ТК и АК являются высокодифференцированными нейроэндокринными опухолями с низкой степенью злокачественности (G1 и G2), а КНЭР и МРЛ — это низкодифференцированные нейроэндокринные опухоли с высокой степенью злокачественности (G3) [1,4].
Оценка распространенности опухолевого процесса влияет на решение о назначении терапии. После морфологического подтверждения диагноза (бронхоскопия с биопсией, трансторакальная пункция, биопсия метастатических узлов) проводится компьютерная томография (КТ) грудной клетки и брюшной полости, а также КТ или магнитно-резонансная томография (МРТ) головного мозга (с контрастированием) и сканирование костей [1,4].
Классификация, по которой выделяют пациентов с локализованным и распространенным мелкоклеточным раком легкого актуальна [1].
Локализованная стадия — опухоль занимает одну половину грудной клетки с регионарными метастазами в лимфоузлы корней легких с обеих сторон, с метастазами в надключичные узлы и лимфоузлы средостения, а также с выпотом в плевральной полости с этой же стороны.
Распространенная стадия — процесс, выходящий за пределы локализованного. Наличие М1 — это всегда распространенная стадия.
Лечение МРЛ
Распространенная стадия
Первая линия химиотерапии. В течение последних десяти лет комбинации ЕР или ЕС (этопозид + цисплатин / карбоплатин) является стандартом для лечения пациентов с МРЛ. Доказано, что противоопухолевая активность данного лечения при распространенном МРЛ составляет 60–78 % (полный эффект — у 10–20 % больных). Медиана выживаемости — 7,3–11,1 мес. Большинство новых режимов современной химиотерапии основыввется на комбинации ЕР (или ЕС) или путем замены этопозида на другое средство [1].
Вторая линия химиотерапии. Несмотря на высокую чувствительность МРЛ к химио- и лучевой терапии, в большинстве случаев приходится сталкиваться с рецидивом заболевания. В такой ситуации выбор дальнейшей лечебной тактики (химиотерапия второй линии) зависит от ответа пациентов на первую линию лечения, интервала времени, прошедшего после ее окончания, и от расположения метастазов [1,4].
У пациентов с рецидивом МРЛ прогноз сомнительный, в особенности при рефрактерном рецидиве. Медиана выживаемости после обнаружения рецидива не превышает 4 месяца. В настоящее время схема CAV стала второй линией лечения МРЛ. Больным с резистентной формой МРЛ назначают химиотерапию второй линии. При этом эффективность отмечается у небольшого процента больных, но применение химиотерапии может стабилизировать болезни и/или замедлить прогрессирование [1].
Третья линия химиотерапии. Эффективность третьей линии химиотерапии распространенного МРЛ остается неизвестной. Больные в третьей линии могут получать таксол, гемцитабин, ифосфамид как в монотерапии, так и в комбинации с цисплатином или карбоплатином. Выживаемость больных с распространенным МРЛ следующая: 1 год после постановки диагноза живут 44 % больных, 1,5 года — 24 %, 2 года — 12 %, 3 года — 6 %, от 3,5 до 5 лет — 4 % больных [1].
Локализованная стадия МРЛ
Лучевая терапия МРЛ
Применяется у пациентов с локализованной и распространенной стадиями болезни. В результате отмечается регрессия опухоли в 60–80 % случаях, но отдельно от химиотерапии не увеличивает продолжительность жизни из-за появления отдаленных метастазов. Без облучения локальное прогрессирование болезни встречается у 80 % больных с локализованным МРЛ, получавших только химиотерапию. Лучевая терапия также проводится у больных с распространенной стадией (при метастазах в кости, в мягкие ткани, мозг). При появлении метастазов в мозге ЛТ является основным методом лечения. Химиолучевая терапия улучшает результаты лечения и увеличивает продолжительность жизни [1,4].
Профилактическое облучение мозга
Метастазы в головной мозг появляются у 20–30 % пациентов к моменту установления диагноза МРЛ и часто протекают бессимптомно. Иногда появление метастазов в головном мозге является первым симптомом МРЛ. Профилактическое облучение (ПОМ) показано больным с невыявленными метастазами в мозге, т. к. шансы на появление их в ближайшие 1,5–2 года достигают 70 % [1].
Таргетная терапия МРЛ
Молекулярно-генетические механизмы МРЛ разнообразны и пока недостаточно изучены. Для МРЛ характерны делеция хромосомы 3р, мутации гена р53, экспрессия Bcl-2, активация теломеразы и немутантного c-kit у 75–90 % пациентов. При МРЛ наблюдаются и другие молекулярные нарушения: экспрессия VEGF, потеря гетерозиготности хромосом 9р и 10q у большинства пациентов. Аномалии KRAS и р16 при МРЛ относительно редки. Многие таргетные препараты были изучены при МРЛ, но это не изменило клинические подходы и возможности терапии этого заболевания [1,2].
Хирургическое лечение МРЛ
Хирургическое лечение является доказанным методом выбора только у пациентов с I стадией болезни. Операция возможна у больных МРЛ и со II стадией, но клинических исследований недостаточно. При I стадии МРЛ 5-летняя выживаемость после операции — 48–50 %, а при II стадии — 32–39 %. Хирургическое лечение МРЛ также возможно у пациентов с неуточненным морфологичеким диагнозом и при наличии смешанных форм (с мелкоклеточным и немелкоклеточным компонентами). Во всех случаях через 2–3 нед. после оперативного вмешательства необходимо проведение адъювантной ХТ (4 курса с интервалами 3–4 нед.). Схемы адъювантной ХТ: этопозид + карбоплатин или этопозид + цисплатин [1].
Источники:
1. Бычков М.Б., Горбунова В.А. Клинические рекомендации по диагностике и лечению больных раком легкого // М.: Общероссийский союз общественных объединений ассоциация онкологов России. – 2014.
2. Fennell D. A. et al. Small-cell lung cancer //Lancet (London, England). – 2011. – Т. 378. – №. 9804. – С. 1741-1755.
3. Kalemkerian G. P. et al. Small cell lung cancer //Journal of the National Comprehensive Cancer Network. – 2013. – Т. 11. – №. 1. – С. 78-98.
4. Kalemkerian G. P. et al. NCCN guidelines insights: Small cell lung cancer, Version 2.2018 //Journal of the National Comprehensive Cancer Network. – 2018. – Т. 16. – №. 10. – С. 1171-1182.
Наиболее часто онкологическому процессу по статистическим данным подвергаются именно легкие. Причиной тому выступают многие факторы: алкоголь, курение, вредные условия проживания и производства, воздействие канцерогенов и др. Больные долгое время самостоятельно назначают себе лекарства, применяют нетрадиционные методы лечения и только потом обращаются к врачу. Больше половины пациентов, больных раком легких, попадают к врачу уже с проявлениями метастазирующего процесса. Достаточно продолжительное время пациенты чувствуют усталость, сонливость, усталость, страдает трудоспособность, ухудшается аппетит и снижается вес, но они не считают нужным обратиться за помощью. И только когда появляются кашель, недомогание, боль и дискомфорт за грудиной, нарастают слабость и усталость они наконец-то записываются на прием.
К сожалению, высокий процент пациентов эти симптомы начинает лечить антибиотиками, противовоспалительными и т.д., которые не только не помогают, а еще и работают во вред. И только спустя какое-то время, пациента подвергают более глубокому обследованию с дальнейшим установлением диагноза.

Классификация рака легких следует из морфологического строения новообразований. Наиболее часто встречающаяся форма – аденокарцинома, затем – плоскоклеточная карцинома и далее –мелкоклеточная карцинома легкого. Но как раз так реже встречающийся мелкоклеточный рак легкого и дает очень высокий риск развития метастазов и быстрый рост.
Поэтому очень важно - своевременно обратится к хорошему специалисту для как можно ранней диагностики с последующим подбором эффективного лечения для максимально положительного прогноза.
Современное учреждение – Юсуповская больница предоставляет медицинские услуги на наивысшем уровне. Уже не первый год, специалисты работают с онкологическими пациентами и пытаются помочь всем и каждому. Оборудование больницы современное и престижных изготовителей, персонал хорошо обучен и воспитан, палаты обустроены максимально комфортно. Врачи следят за новинками в диагностике и лечении и постоянно повышают квалификацию. В Юсуповской больнице созданы все условия для качественного и эффективного оказания помощи.
Симптомы
Симптомы мелкоклеточного рака легких можно поделить на группы:
- Общие онкологические: слабость, усталость, ухудшение или полное отсутствие аппетита, снижение массы тела и т.п.;
- Симптомы со стороны дыхательной системы: кашель (возможно с выделением мокроты), боль и дискомфорт в грудной клетке, одышка и т.п.;
- Симптомы, вызванные метастазами – зависят от пораженного органа.
Степень выраженности этих симптомов на разных стадиях процесса может меняться. В тоже время отсутствие какого-либо из симптомов не исключает мелкоклеточный рак легких.
Лечение
В отличие от других форм рака в лечении мелкоклеточного рака легких предпочтение отдается лучевой и химиотерапии, хотя некоторые ученые все-таки рекомендуют оперативное лечение на ранних стадиях.
В большинстве случаев химиотерапевтическое лекарство от мелкоклеточного рака легкого принято сочетать с лучевыми методами. Количество курсов и препараты врач подбирает индивидуально в каждом конкретном случае. Например, при мелкоклеточном раке легкого 3 стадии с метастазами понадобится больше курсов химиотерапии, чем при 2 стадии без метастазов и т.п.
Конечно, при мелкоклеточном раке легкого 4 стадии с метастазами хирургическое лечение может понадобиться для облегчения состояния, повышения качества жизни. При онкологической патологии легких есть множество причин для скопления жидкости между плевральных листов, поэтому хирурги применяют торакоцентез или плевродез.
Медикаментозное лечение мелкоклеточного рака легких применяется для купирования или облегчения определенных симптомов.
Больным необходимо оказывать всестороннюю поддержку, подбадривать, настраивать на положительные мысли, ведь от настроя пациента тоже зависит исход.
Прогноз
Продолжительность жизни при мелкоклеточном раке легких зависит стадии, наличия метастазов, наличия анорексии, возраста, сопутствующей патологии и др.
Чем раньше диагностировано заболевание и начато лечение – тем положительней исход. При первой и второй стадии онкологического процесса при правильно подобранном лечении пятилетняя выживаемость составляет до семидесяти процентов, а для пятилетней выживаемости прогноз при мелкоклеточном раке легкого 3 стадии без соответствующего лечения составляет меньше десяти процентов. Продолжительность жизни при мелкоклеточном раке легких 4 стадия согласно статистическим данным не превышает один год в связи с высокой вероятностью метастазов, в том числе и в головной мозг.
Онкологи Юсуповской больницы в связи с ростом онкологической заболеваемости в мире ежедневно занимаются диагностикой и лечением новых случаев рака легких. Специалисты подбирают лечение, заботятся о всех аспектах и находят альтернативы. Персонал делает все возможное для быстрого выздоровления. Юсуповская больница работает круглосуточно.
Среди всех злокачественных новообразований легкого на долю мелкоклеточного рака приходится около 15%. Тем не менее, эта форма отличается высокой агрессивностью, быстрым течением и далеко не всегда поддается лечению. Поэтому врачи и ученые активно изучают данное заболевание, разрабатывают новые методы диагностики и создают современные препараты, которые помогли бы улучшить показатели выживаемости.
Морфологически этот вид рака характеризуется образованием опухолевых клеток небольшого размера, большую часть которых занимает ядро. По одной теории, их предшественниками являются клетки эпителия бронхов, которые имеют схожее строение. Другая теория рассматривает в качестве предшественников APUD-клетки, которые являются составной частью диффузной эндокринной системы легкого.
- Причины возникновения мелкоклеточного рака легкого
- Симптомы заболевания
- Стадии и виды мелкоклеточного рака легкого
- Методы диагностики
- Как лечат мелкоклеточный рак легкого
- Прогноз и продолжительность жизни
Причины возникновения мелкоклеточного рака легкого
Чаще всего заболевание выявляется у курящих мужчин, возраст которых составляет от 40 до 60 лет. Именно этим двум факторам (связь с курением и возраст) отводится главная роль в структуре причин возникновения мелкоклеточного рака легкого. В последние десятилетия отмечается увеличение числа курящих женщин, поэтому их доля в структуре заболеваемости постепенно увеличивается. Среди других факторов, которые могут способствовать развитию мелкоклеточного рака отмечаются:
- Неблагоприятная экологическая обстановка.
- Работа во вредных условиях труда.
- Отягощенный наследственный анамнез (выявление у близких родственников рака легкого или других онкологических заболеваний).
- Влияние на организм ионизирующего излучения.
- Сопутствующие заболевания легких (туберкулез, ХОБЛ).
Чем больше на человека воздействует неблагоприятных факторов, тем выше риск развития рака легкого.
Симптомы заболевания
У большинства пациентов на начальных стадиях рака какие-либо клинические проявления отсутствуют. У курильщиков может отмечаться продолжительный кашель, который они связывают с бронхитом и другими последствиями этой пагубной привычки. Другим характерным симптомом является появление крови в мокроте. Именно в этот момент пациент должен насторожиться и как можно скорее обратиться к врачу. Дополнительно могут отмечаться боли в области грудной клетки, одышка, слабость, быстрая утомляемость и др.

Симптомы рака легких на более поздних стадиях обусловлены распространением процесса на соседние органы и ткани. В таких случаях могут отмечаться следующие проявления:
- Осиплость голоса.
- Дисфагия (нарушение глотания).
- Сдавление верхней полой вены.
- Синдром Кушинга и др.
При распространении (метастазировании) мелкоклеточного рака в другие органы, развиваются специфические симптомы, например, желтуха. Могут возникать неврологические нарушения, боль в позвоночнике и т. д.
Стадии и виды мелкоклеточного рака легкого
Классификация болезни проводится по нескольким параметрам. Как и для других видов рака, актуальной является TNM-классификация, которая учитывает особенности роста опухоли и ее распространение по организму. Буква Т описывает первичный опухолевый очаг в следующих вариантах:
- Х — раковые клетки не обнаружены или недостаточно данных для оценки мелкоклеточного рака.
- 0 — первичный очаг не выявлен.
- Is (рак in situ) — рак легкого не распространяется на соседние ткани и ограничен небольшой группой клеток.
- 1 — размер опухоли легкого не превышает 3 см, и она не переходит на главный бронх.
- 2 — размер опухоли более 3 см, она не распространяется на все легкое.
- 3 — опухоль может иметь любой размер и распространяться на диафрагму, плевру, перикард и др.
- 4 — В этом случае первичный очаг мелкоклеточного рака легкого поражает средостение, сердце, пищевод и другие жизненно важные органы.
По совокупности показателей T, N, и M, мелкоклеточный рак легкого делится на 4 стадии. На первой — размер опухоли не превышает 3 см, она локализована в пределах одного сегмента, метастазы (регионарные и отдаленные) не выявляются. Для второй стадии рака характерны размеры до 6 см и могут быть единичные метастазы в близлежащих лимфоузлах (N0-1). На третьей стадии опухоль превышает 6 см и характеризуется инвазивным ростом — переходит на соседние доли, поражает главный бронх и может давать метастазы в отдаленные лимфоузлы. Четвертая стадия заболевания характеризуется распространением за границы грудной клетки с множественными отдаленными метастазами и тяжелыми осложнениями.
Гистологическая классификация мелкоклеточного рака подразумевает его деление на овсяноклеточный, веретеноклеточный и плеоморфный, в зависимости от клеточного строения опухоли.
Методы диагностики
Для того, чтобы установить точный диагноз, определить стадию мелкоклеточного рака и подобрать лечение, назначается комплексная диагностика. На первом этапе необходимо выявить опухоль, установить ее точную локализацию, размеры, особенности роста. С этой целью назначают лучевую диагностику (рентген и КТ грудной клетки), МРТ легких, ПЭТ-КТ и т. д.

Далее врач должен подтвердить диагноз мелкоклеточного рака морфологически. Для этого необходимо взять образец ткани и исследовать его под микроскопом. Получить материал позволяют следующие методы:
- Биопсия легкого при диагностической торакоскопии.
- Бронхоскопия с биопсией.
- Биопсия лимфоузла.
- Плевральная пункция с забором экссудата.
После выполнения данных исследований можно подтвердить или опровергнуть диагноз мелкоклеточного рака. Однако для того, чтобы узнать, насколько распространен опухолевый процесс, может потребоваться пройти дополнительную диагностику. В частности, выявить наличие метастазов могут помочь такие методы, как сцинтиграфия костей, МРТ головного мозга, МСКТ брюшной полости и др.
В комплексный план диагностики мелкоклеточного рака обязательно включаются лабораторные методы — общий и биохимический анализ крови, анализ мочи, определение уровня онкомаркеров и т. д. Эти исследования помогут получить дополнительную информацию о состоянии здоровья пациента, отследить динамику изменений после лечения, а также своевременно выявлять осложнения рака. Точный план обследования всегда составляется индивидуально для каждого пациента.
Как лечат мелкоклеточный рак легкого
Тактика лечения во многом зависит от установленного диагноза. Хирургическому лечению поддаются лишь ранние стадии мелкоклеточного рака. При этом оперативное вмешательство обязательно дополняется послеоперационной полихимиотерапией или лучевой терапией. В таком случае можно добиться увеличения показателей выживаемости.
Отличительной особенностью мелкоклеточного рака легкого является высокая вероятность метастазирования, поэтому достаточно эффективным вариантом лечения оказывается химиотерапия. При этом, редко назначается одно лекарственное средство. Наиболее распространены схемы лечения рака, в которых применяют препараты на основе платины в сочетании с ингибиторами топоизомеразы II. Такой вид лечения позволяет подавить деление клеток мелкоклеточного рака и остановить прогрессирование заболевания. Химиотерапия назначается курсами (до 6–7) с интервалом между ними около месяца.
Прогноз и продолжительность жизни
Как и при других видах рака, у пациентов со злокачественными новообразованиями легкого оценивают пятилетнюю выживаемость. Этот показатель зависит от многих факторов — особенностей опухоли, вида лечения, возраста пациента и др. Например, при удалении опухоли на ранней стадии с последующим применением полихимиотерапии, показатель пятилетней выживаемости составляет около 40%.
Если мелкоклеточный рак легкого был диагностирован на более поздних стадиях, то комбинированное лечение позволяет продлить жизнь пациенту на 1.5–2 года. В самых сложных и запущенных случаях, когда рак легкого быстро метастазирует и не поддается лечению, выживаемость не превышает нескольких месяцев.
Читайте также:

