Эндокринные опухоли при беременности

Медики из Амурской государственной медицинской академии в своей недавней научной работе описали такой клинический случай. 25-летнюю пациентку привезли в роддом на восьмом месяце беременности в очень плохом состоянии. У неё были "жалобы на рвоту, слабость, головную боль в затылочной области, головокружение, изжогу". Также у девушки было сильно повышено артериальное давление и выглядела она сильно заторможенной.
Будущая мама начала плохо себя чувствовать на шестом месяце. Болел живот, появились отёки, и вес она набирала слишком быстро. В целом всё это можно было списать на токсикоз, что, видимо, девушка и делала, пока не стало совсем невыносимо.
В роддоме ей сделали кесарево сечение. Но жалобы у пациентки остались и после того, как ребёнок появился на свет. "Заторможена, речь замедленная, артикуляция нарушена, взгляд не фиксировала", — так описывали её состояние медики.
Врачи сделали пациентке МРТ головного мозга и нашли опухоль мозжечка — в диаметре она составляла 4 см. Через несколько дней девушке провели трепанацию черепа и удалили опухоль. Через три недели молодую маму выписали и перевели под наблюдение онкологов в диспансере.
"В 75% случаев опухоль головного мозга у женщин … впервые проявляется с наступлением беременности, что связано с гормональными изменениями, — говорится в научной работе. — . Основным стимулятором роста опухоли является плацента, как высоко активный гормональный орган".
Как рассказал главный врач Европейской клиники хирургии и онкологии Андрей Пылев, не только опухоли головного мозга, но и многие другие часто выявляются именно во время беременности.
— Статистически не подтверждено, что беременность провоцирует появление новых опухолей, — сказал он. — Но часто, если у женщины есть маленькая опухоль, которая себя ещё не проявила, то беременность провоцирует её бурный рост. Беременность — это сумасшедший гормональный взрыв для организма. На этом фоне новообразования получают возможность для быстрого роста. У каждого врача есть примеры, когда у пациентки была обнаружена опухоль во время беременности. Из известных ситуаций — болезнь Жанны Фриске, заболевание которой стало проявлять себя во время беременности, но появилось, естественно, ещё до этого.
Если недавно женщина перенесла рак и вылечилась, во время беременности он может вернуться.

— Своим молодым онкологическим пациенткам, которые прошли лечение и сейчас в состоянии ремиссии (ослабление или исчезновение симптомов болезни. — Прим. Лайфа), мы не рекомендуем беременеть в течение 3–5 лет после окончания лечения, чтобы быть окончательно уверенными, что болезнь отступила и беременность не спровоцирует заболевание, — сказал Андрей Пылев.
Если опухоль злокачественная, врачи обычно рекомендуют пациентке прервать беременность.
— В моей практике были девочки, которые, узнав о своём заболевании, не соглашались прерывать беременность и рожали. К сожалению, очень быстро болезнь прогрессировала и девочки погибали. К нам приезжала пациентка с раком толстой кишки — фактически уже за паллиативной помощью. Мы убирали жидкость из плевральной (лёгких. — Прим. Лайфа) и брюшной полостей, то есть проводили симптоматическую терапию, чтобы максимально продлить жизнь девушки. Диагноз был поставлен, когда она была беременна на ранних стадиях. Она решила рожать. Родила здорового ребёнка, но сама умерла.

В период вынашивания ребенка организм женщины подвергается серьезным дополнительным нагрузкам. Любая сопутствующая патология может негативно повлиять на протекание беременности. Большую опасность могут представлять, например, заболевания желез внутренней секреции.
В период вынашивания ребенка организм женщины подвергается серьезным дополнительным нагрузкам. Любая сопутствующая патология может негативно повлиять на протекание беременности. Большую опасность могут представлять, например, заболевания желез внутренней секреции.
Эндокринная система и ее роль для беременности
Эндокринная система осуществляет регуляцию работы организма. С помощью сигнальных веществ железы внутренней секреции поддерживают взаимосвязь между всеми системами органов.
Центральным эндокринным звеном является гипоталамо-гипофизарная область головного мозга. К периферическим железам относят щитовидную, поджелудочную, яички и яичники, надпочечники. От правильной работы всех отделов эндокринной системы у женщин зависит возможность зачатия и вынашивания ребенка.
Из гормонов в репродуктивных процессах непосредственно участвуют:
- гонадолиберины;
- лютеинизирующий гормон;
- фолликулостимулирующий гормон;
- пролактолиберин;
- пролактостатин;
- пролактин;
- окситоцин;
- эстрогены;
- гестагены.
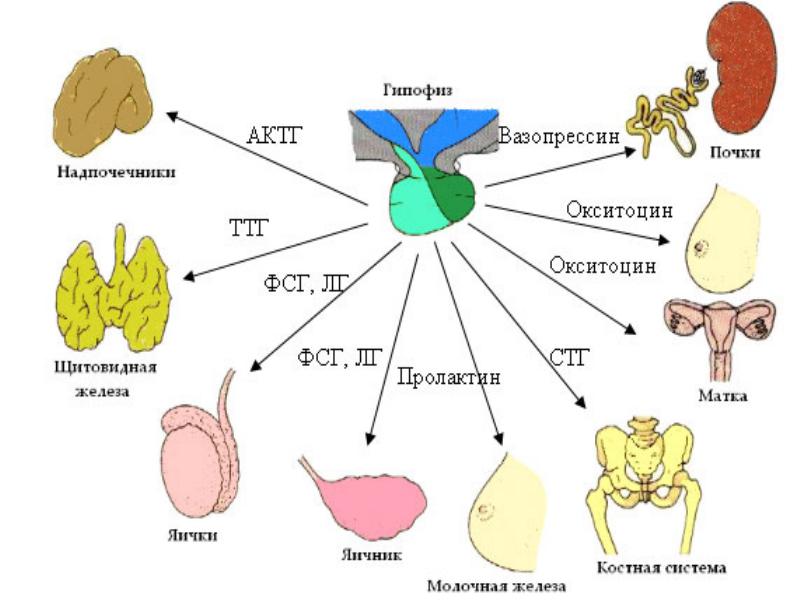
У взрослой женщины детородного возраста в норме все отделы репродуктивной системы функционируют циклически. Такой ритм работы задает гипоталамо-гипофизарная область. Гонадолиберины стимулируют выработку фолликулостимулирующего и лютеинизирующего гормонов, а те в свою очередь оказывают прямое влияние на яичники. Гонадотропины провоцируют созревание яйцеклеток и спонтанные овуляции. Фолликулостимулирующий гормон большую роль играет в первой половине, а лютеинизирующий – в середине менструального цикла. После овуляции в яичниках формируется временная эндокринная железа (желтое тело). Она выделяет гормоны гестагены. Эти вещества готовят эндометрий к имплантации оплодотворенной яйцеклетки. Если беременность не наступила, то работа желтого тела затухает. В условиях недостатка гестагенов верхний слой эндометрия деградирует и отторгается. Далее у женщины начинается менструальное кровотечение и новый репродуктивный цикл.
У молодых матерей в норме циклическую работу репродуктивной системы блокирует пролактин. Этот гормон отвечает за сохранение беременности и лактацию. Еще один из гормонов (окситоцин) участвует в регуляции родовой деятельности и в секреции грудного молока.
Способность выносить и родить здорового ребенка зависит также от работы щитовидной и поджелудочной желез, надпочечников. Практически любая эндокринная патология у матери потенциально опасна для плода и увеличивает риски неблагоприятных исходов беременности. Кроме того, заболевания желез внутренней секреции могут быть причиной бесплодия.
Изменения в работе эндокринной системы, связанные с беременностью

Беременность кардинально изменяет гормональный фон. Первые сдвиги происходят уже через несколько дней после оплодотворения яйцеклетки.
На 6-8 день после овуляции в крови матери уже может определяться нарастающий уровень гонадотропина. Этот гормон выделяется эмбрионом и отвечает за благоприятное протекание беременности (особенно на ранних сроках).
Хорионический гонадотропин влияет на яичники. В первую очередь он поддерживает работу желтого тела. В результате работа этой временной железы сохраняется до начала 2 триместра, а уровень гестагенов (прогестерона) достигает максимальных значений. Хорионический гонадотропин также повышает уровень половых стероидов (эстрогенов и андрогенов). Кроме того, этот гормон оказывает воздействие на функциональную активность коры надпочечников.
К началу 2 триместра фетоплацентарный комплекс начинает активно выделять в кровь гестагены и эстрогены. Эта работа поддерживает развитие беременности. Помимо прочего, в плаценте образуются и вещества, подавляющие антидиуретический гормон. С этим явлением связывают транзиторный несахарный диабет, возникающей у части женщин.
Всю беременность в гипофизе в больших количествах выделяется пролактин. Этот гормон способствует сохранению беременности и готовит молочные железы к лактации.
К моменту появления ребенка на свет в организме женщины в норме формируется определенная готовность к родам (доминанта). Схватки и потуги, раскрытие шейки матки и продвижение ребенка по родовым путям отчасти обусловлено гормональным фоном. Непосредственное влияние на мускулатуру матки оказывает гормон гипоталамо-гипофизарной области окситоцин.

После родов у женщины может быть длительная физиологическая аменорея. Отсутствие овуляций и менструаций провоцируется высокой концентрацией пролактина. Этот гормон отвечает за образование женского молока. Чем чаще ребенок прикладывается к груди, тем дольше сохраняется гиперпролактинемия.
После окончания грудного вскармливания (а чаще и гораздо раньше) циклические процессы в репродуктивной системе восстанавливаются, и женщина снова может забеременеть.
В период вынашивания ребенка меняется функциональная активность надпочечников, щитовидной и поджелудочной желез.
У женщин наблюдается высокий уровень кортизола, тиреоидных гормонов (особенно в 1 триместр), инсулина.
Таким образом, для беременности характерны:
- физиологический тиреотоксикоз;
- гиперкортицизм;
- инсулинорезистентность.
Прибавка массы тела и высокий уровень контринсулярных гормонов часто становятся причиной развития гестационного сахарного диабета. Такое временное нарушение обмена веществ на сегодняшний день выявляют у каждой десятой беременной.
Противопоказания к беременности для женщин с патологией желез внутренней секреции определяет лечащий врач (эндокринолог). Иногда для уточнения осложнений может потребоваться дополнительное обследование и консультации специалистов. Так, например пациенткам с диабетом перед беременностью рекомендуется комплексная диагностика состояния организма (анализы крови и мочи, ЭКГ, осмотр невролога, окулиста).
Противопоказания к беременности могут быть постоянными (например, при выявленных тяжелых осложнений диабета) или временными. Довольно часто зачатие бывает необходимо отложить в связи с проводимым лечением. Иногда в плане подготовки к беременности проводят операцию (например, при болезни Грейвса).
Если врач не находит абсолютных противопоказаний к зачатию, то дальше составляется индивидуальный план лечения и наблюдения. За несколько месяцев до зачатия женщинам с эндокринной патологией необходимо достичь компенсации основного заболевания. Для контроля терапии используют наиболее точные лабораторные анализы. Например, чтобы оценить средний уровень гликемии определяют гликозилированный гемоглобин. А для уточнения функции щитовидной железы исследуют тиреотропин, тиреоидные гормоны.
Каждое из заболеваний эндокринной системы требует своего подхода к ведению беременности. Общим для всех заболеваний является необходимость регулярного наблюдения беременной у эндокринолога. Первую консультацию врача этой специальности необходимо пройти в сроке до 12 недель.
Если у пациентки ранее был установлен гипотиреоз, то сразу же после диагностики беременности ей назначают анализ крови на тиреотропин. Кроме того, эндокринолог может посоветовать увеличить дозу заместительной гормональной терапии (обычно требуется прибавить до 50% от исходной). Исследование уровня тиреотропина далее проводят каждые 6-12 недель. Целевой уровень этого показателя – до 2,5 мЕд/мл в 1 и 2 триместре и до 3,0 мЕд/мл в 3 триместре. После родов дозу заместительной гормональной уменьшают.
Если беременность наступила у женщины с тиреотоксикозом, то ей также сразу назначают гормональный профиль (тиреотропин, тиреоидные гормоны). В период вынашивания ребенка контрольные исследования нужны каждые 3-4 недели. Женщине проводят консервативную терапию тиреостатиками (предпочтительно использовать пропилтиоурацил). Во 2 триместре может быть проведено и оперативное лечение. Радикальная терапия радиоактивным йодом в беременность не проводится.
Диффузный и узловой зоб требуют наблюдения. Женщине назначают анализы на гормоны и УЗИ. При необходимости эндокринолог может рекомендовать пункционную биопсию. Лечение проводится при нарушениях функции (гипотиреоз, тиреотоксикоз).
Если в беременность обнаружена доброкачественная или злокачественная опухоль щитовидной железы, то врачи рекомендуют хирургическое лечение. Операция может быть отложена на послеродовый период.
Аденомы гипоталамо-гипофизарной области в период беременности требуют наблюдения эндокринолога. Томографию назначают только при явных признаках роста опухоли. В остальных случаях достаточно осмотров нейрохирурга, невролога и окулиста 1 раз в триместр.

Тяжелые заболевания желез внутренней секреции могут представлять опасность для жизни беременной. Чтобы не допустить таких неблагоприятных исходов, пациентке может быть рекомендован искусственный аборт.
Показания к прерыванию беременности:
- сахарный диабет, осложненный тяжелым поражением почек;
- сахарный диабет, осложненный пролиферативной ретинопатией;
- гиперпаратиреоз тяжелая форма (висцеральная, костная);
- акромегалия в активной фазе;
- пролактинома, резистентная к лечению;
- синдром Иценко-Кушинга в активной фазе.
Эти показания – медицинские. Беременность может быть прервана как в сроке до 12 недель, так и позже.
Большинство женщин с эндокринопатиями могут рожать самостоятельно. Кесарево сечение проводится при наличии общих акушерских показаний.
Кроме того, показания для искусственных родов:
- тяжелые осложнения сахарного диабета (например, препролиферативная и пролиферативная ретинопатия);
- аденомы гипоталамо-гипофизарной области.
Оптимальный сроком для родоразрешения чаще всего является 38-40 неделя беременности.
Инна Цветкова, врач-эндокринолог, специально для Mirmam.pro

Эндокринная система играет важную регулирующую роль в организме человека. Любые нарушения деятельности эндокринной системы отражаются на состоянии других органов (сердце, сосуды, головной мозг и т.д.). Беременность предъявляет повышенные требования к органам эндокринной системы. Вот почему особенно важно, чтобы в эндокринной системе беременной женщины не возникало никаких изменений, так как от этого зависит рост и развитие будущего ребенка.
Во время беременности щитовидная железа работает с повышенной нагрузкой, ведь в этот период жизни женщины требуется больше гормонов, чем обычно. Как дефицит, так и избыток гормонов щитовидной железы может приводить к нарушению развития плода. Тиреоидные гормоны матери играют большую роль в развитии головного мозга, сердечно-сосудистой системы и щитовидной железы ребенка. Желательно, чтобы женщина еще до беременности позаботилась о своем будущем ребенке, обратившись к эндокринологу для оценки состояния и активности щитовидной железы. Это позволит выявить уже имеющиеся заболевания и начать их своевременное лечение до наступления беременности.
Доказано, что прием препаратов йода до беременности приводит к повышению интеллекта будущего ребенка. Прием препаратов йода во время беременности обязателен для женщин с нормальной функцией щитовидной железы. Оценить функцию щитовидной железы во время беременности достаточно сложно. Поэтому беременной женщине необходима консультация опытного врача эндокринолога, а в ряде случаев и лабораторные исследования уровня гормонов щитовидной железы в сыворотке крови. Дело в том, что закладка почти всех органов плода происходит на сроке беременности 6-8 недель. Поэтому, чем раньше будут выявлены нарушения функции щитовидной железы, тем лучше.
Лечение заболеваний щитовидной железы во время беременности также имеет свои особенности. Беременная женщина с заболеванием щитовидной железы должна находиться под постоянным наблюдением врача-эндокринолога. В данном случае осмотры врача должны осуществляться 1 -2 раза в мес.
Деятельность репродуктивных органов у женщин напрямую зависит от состояния эндокринной системы. Почти все гормоны, вырабатываемые в органах внутренней секреции, оказывают влияние на половую функцию. Существует целый ряд заболеваний эндокринных желез, при которых страдает репродуктивная система (заболевания надпочечников, гипофиза, щитовидной железы). Например, гипотиреоз (состояние, вызванное дефицитом тиреоидных гормонов) приводит к нарушению менструального цикла, бесплодию. К бесплодию могут привести гормонально-активные опухоли гипофиза, опухоли и туберкулез надпочечников, воспалительные заболевания органов эндокринной системы. Для своевременного выявления этих серьезных заболеваний все пациенты, страдающие нарушениями репродуктивной функции (бесплодие, невынашивание беременности), обязательно должны пройти обследование у врача- эндокринолога.
К счастью, не все изменения менструальной функции являются следствиями тяжелых эндокринных заболеваний. Наряду с органическим поражением желез внутренней секреции, часто встречаются функциональные нарушения, хорошо поддающиеся лечению при своевременном выявлении. Иногда при обследовании пациентки выявляются врожденные заболевания, вызванные нарушением синтеза гормонов. Существует множество генетических синдромов, при которых страдает половая система (синдром Шерешевского-Тернера и др.). Эти заболевания не всегда проявляются внешними признаками и могут быть установлены только при специальном обследовании.
В настоящее время часто встречается так называемый "синдром поликистозных яичников", при котором происходит поликистозная трансформация яичников, уплотнение их капсулы, нарушение образования женских половых гормонов. Причиной данных нарушений может быть как ферментативный дефект в яичниках или надпочечниках, так и дисфункция гипоталамо- гипофизарной системы. Это приводит к повышению содержания мужских половых гормонов у женщин, нарушению менструального цикла, бесплодию. Внешние проявления данного синдрома - усиленный рост волос на лице, животе, груди, появление угревой сыпи. Лечение этого синдрома должно проводиться совместно эндокринологом и гинекологом.
Избыток или дефицит массы тела также часто неблагоприятно отражается на половой функции. Причиной развития ожирения и нарушения менструальной функции у женщин может явиться дефицит гормона лептина. Ожирение может стать самостоятельной причиной бесплодия. В этих случаях похудание способствует улучшению менструальной функции и восстановлению фертильности. При дефиците массы тела тоже происходят изменения в репродуктивной системе. Следует помнить, что резкое и беспричинное похудание может быть следствием тяжелых эндокринных заболеваний (диффузный токсический зоб, недостаточность коры надпочечников, сахарный диабет). Даже при отсутствии серьезных заболеваний при выраженном дефиците массы тела может возникнуть дефицит половых гормонов, так как определенная доля женских половых гормонов вырабатывается в подкожной жировой клетчатке.
Одним из очень сложных и серьезных заболеваний эндокринной системы является сахарный диабет, особенно, если он развивается в раннем детском возрасте. Инсулин является гормоном, регулирующим обмен веществ, а также деятельность других органов, в том числе половой системы. У подростков, страдающих сахарным диабетом, может развиваться задержка полового развития. У женщин, имеющих это заболевание, могут возникать проблемы с вынашиванием беременности. Беременность женщины, страдающей сахарным диабетом должна протекать под постоянным наблюдением врача эндокринолога и при ежедневном контроле глюкозы крови. От полноценности компенсации обмена веществ беременной женщины зависит здоровье будущего ребенка.
Выявить нарушения деятельности эндокринной системы и назначить своевременное лечение Вам поможет врач-эндокринолог, при своевременном обращении к специалисту лечение наиболее эффективно.
При опухолях молочной железы, диагностированных на фоне беременности, отклонения в гормональном гомеостазе характеризуются гиперэстрогенизацией, нарушением ритма менструального цикла с появлением несвойственного для физиологической нормы пика выделения ЛГ в фолликулиновую фазу и низким уровнем ФСГ у больных после аборта, гиперэстрогенизацией в сочетании с гиперпролактинемией у больных раком молочной железы, диагностированным на фоне лактации, гиперкортицизмом у части больных.
Опухоли молочной железы при беременности
Среди клинических форм рака молочной железы преобладают воспалительные (в 15% случаев), часто встречаются быстрометастазирующие недифференцированные формы, реже - дифференцированные.
- Характерной особенностью сочетания вынашивания ребенка и рака молочной железы является обнаружение последнего у пациенток со многими беременностями и родами позднего репродуктивного периода (35-44 лет), имеющих значительный (5 лет и более) перерыв между зачатиями.
- Другой характерной особенностью является преобладание среди морфологических структур молочной железы дольковых форм и выраженность интраканаликулярной и миоэпителиальной пролиферации в окружающих опухоль тканях. Наблюдается высокая частота предшествующих гиперпластических и пролиферативных процессов в тканях железы, высокий уровень Э3 и прогестерона. При обнаружении злокачественной опухоли молочной железы, подтвержденной морфологически, показано прерывание беременности. После этого проводят лечение соответственно стадии опухоли.
Опухоли головного мозга при беременности
Сочетание беременности и опухолей головного мозга встречается относительно редко. Частота этой патологии колеблется в пределах от 1:1000 до 1:17 500 родов. Имеются также сведения, что примерно в 75% случаев опухолей головного мозга у женщин репродуктивного возраста первые симптомы заболевания появляются во время вынашивания ребенка. В большинстве сообщений указывается на отрицательное влияние беременности на течение опухолей мозга. Прогрессирование клинического проявления опухоли мозга объясняют эндокринными, электролитными, гемодинамическими и другими изменениями, вызывающими задержку натрия и воды в организме и повышение внутричерепного давления. Имеются также данные о том, что беременность даже может стимулировать рост менингитом и опухолей глиального ряда.
К опухолям, наиболее предрасположенным к быстрому прогредиентному течению когда женщина в положении, следует отнести сосудистые опухоли. Опухоли мозга являются противопоказанием к дальнейшему вынашиванию ребенка. Если опухоль мозга удалена, то вопрос о сохранении беременности решают индивидуально в зависимости от морфологического типа опухоли и состояния здоровья женщины.
Опухоли мочевой системы при беременности
У женщин детородного возраста опухоли мочевой системы наблюдаются крайне редко. Наиболее часто встречаются злокачественные опухоли почек, среди которых превалируют гипернефромы.
Диагноз устанавливают одинаково часто во втором и третьем триместрах и в послеродовом периоде (26, 29, 26% соответственно). Наиболее частыми клиническими симптомами являются боли в поясничной области (64%) и гематурия (36%). Если опухолевый процесс протекает без существенных осложнений, следует стремиться довести беременность до родов, когда плод становится жизнеспособным, и произвести кесарево сечение и нефрэктомию. Если возникают серьезные осложнения, требующие экстренных вмешательств, беременность прерывают и выполняют нефрэктомию (оптимальный срок для проведения последней - интервал между 12-й и 36-й неделей.)
Опухоли надпочечников
Злокачественные опухоли надпочечников сочетаются с беременностью в соотношении 1:12, что составляет 8,3% среди женщин, больных злокачественными опухолями надпочечников. Гистологический тип в половине случаев представлен аденокарциномой, а в другой половине - злокачественной феохромоцитомой. Феохромоцитома часто манифестирует в ранних сроках симптомами высокой артериальной гипертензии.
Опухоли яичников
Частота сочетания рака яичников с беременностью не превышает 1:25 000, а рак этой локализации составляет 3% от всех опухолей яичников, удаленных во время вынашивания ребенка.
Вопрос о взаимоотношении беременности и опухолей яичников рассматривается в нескольких аспектах:
- о возможном влиянии состояния детородной функции на возникновение опухолей яичников;
- об особенностях течения уже существующего опухолевого процесса на фоне беременности;
- о возможностях сохранения репродуктивной функции после проведенного лечения по поводу опухолей яичников.
Болевой синдром при сочетании опухолей яичников с беременностью наблюдается у 48% больных. Во время осмотра в ранние сроки опухоли обнаруживают у 25% больных. Перекручивание ножки опухоли чаще наблюдается у беременных, чем у небеременных, женщин и составляет 29%.
Частота выкидышей после оперативного вмешательства по поводу опухоли яичника в I триместре составляет 35%, во II - 20%.
Сочетание арренобластомы с беременностью встречается очень редко. Указаний на рецидив, связанный с последующей беременностью, не было. Поэтому рекомендуется проведение сберегательных операций при отсутствии признаков распространения опухолевого процесса и при условии тщательного наблюдения за больными, включая определение уровня экскреции 17-КС.
У больных с эстрогенпродуцирующими гранулезотекаклеточными опухолями часто отмечается бесплодие, а в случае наступления беременности - выкидыши. Кроме того, роды связаны с кровотечением из опухоли.
Исходя из наибольшей вероятности возникновения рецидива в первые 2-3 года после удаления опухоли, наступление беременности в этот период нежелательно.
При локализации злокачественной опухоли в одном яичнике у молодых женщин, желающих иметь в будущем детей, рекомендуется выполнять одностороннее удаление придатков матки с резекцией второго яичника и большого сальника с последующей химиотерапией. Частота рецидивов при таком лечении начальных форм рака яичников составляет 9,1%; в популяции - 23,4- 27,0%.
Частота наступления беременности после органосохраняющего лечения в указанном объеме достигает 72,7%.
Эндокринная система является центром, из которого осуществляется регуляция работы организма индивидуума с помощью вырабатываемых рядом желёз гормонов. Сбои в их функционировании называются эндокринными заболеваниями. Основа этих патологий – дисфункция (нарушение деятельности), выражающаяся в недостаточном (гипофункция) или усиленном (гиперфункция) выделении гормонов той или иной железой.
Причины
Роль эндокринной системы невозможно переоценить. Ведь гормоны, вырабатываемые входящими в её состав железами, оказывают влияние на все происходящие процессы в организме человека. В гестационный период нагрузка на железы внутренней секреции увеличивается. Сбои в работе какого-либо звена системы оказывают негативное влияние не только на состояние будущей мамы, но и на:
- течение беременности,
- рост плода и его развитие.
Чаще всего не выдерживает поджелудочная и щитовидная железа, надпочечники. В результате осложнения в течении беременности получают такие наиболее распространённые заболевания, как:
- сахарный диабет,
- гипотиреоз,
- надпочечниковая недостаточность.
Но есть одно заболевание, связанное с патологией эндокринной системы, которое возникает только в период вынашивания. Называется оно гестационным диабетом и обычно возникает во второй половине беременности. Причины его появления чётко не сформулированы. Однако факторы, оказывающие провокационное влияние на возможность его возникновения, определены. К ним относятся:
Симптомы
Лёгкая форма гестационного диабета может вообще никак не проявляться. Обнаружить его можно только при анализе крови на повышение уровня сахара в ней. При переходе недуга в среднюю или тяжёлую форму возникают следующие симптомы:
- невозможность утолить жажду и голод;
- неестественно частое (даже для беременных) и обильное мочеиспускание;
- помутнение в глазах; сухость во рту.
Следует иметь в виду, что такие симптомы не являются поводом диагностирования диабета, поскольку при вынашивании они часто наблюдаются и в его отсутствие. Поэтому следует не игнорировать регулярную сдачу крови и плановые осмотры доктора.
Если при очередном анализе крови в ней обнаружен излишек глюкозы, для подтверждения диагноза назначаются следующие мероприятия:
- ГТТ (глюкозотолерантный тест) – после выпитого стакана растворённой в воде глюкозы;
- HbA1c (гликозилированный или гликированный гемоглобин) – показывает уровень сахара в течение предыдущей тестированию недели.
Осложнения
Даже если после родоразрешения уровень глюкозы пришёл в норму, может существовать опасность:
- возникновения ГСД при будущей беременности,
- развития постоянной формы СД 2 типа.
Для малыша это заболевание может грозить:
- избыточным весом ещё в утробе;
- получением травмы в процессе родоразрешения;
- желтухой;
- низким уровнем глюкозы (гипогликемией);
- предрасположенностью к СД 2 типа;
- склонностью к ожирению в будущем.
Хотя, в отличие от сахарного диабета 1 и 2 типа, ГСД не грозит ребёнку врождёнными пороками, однако отсутствие адекватного лечения во втором и третьем триместре может стать причиной развития так называемой диабетической фетопатии. В результате ДФ поджелудочная железа плода вырабатывает избыточное количество инсулина. Такое явление, еслиу вас поставлена гипергликемия, может привести к большому количеству подкожного жира и увеличению следующих органов:
- поджелудочной железы,
- сердца,
- печени.
А это, в свою очередь, становится причиной диспропорции тела малыша:
- широкие плечи,
- большой живот,
- маленькие руки и ноги.
ДФ может вызвать также синдром расстройства дыхания и недостаток магния и кальция.
Лечение
Основная задача при гестационном диабете – постоянно поддерживать нормальный сахар. Этому, прежде всего, способствует правильная диета. Вам рекомендуется придерживаться следующих рекомендаций:
- приём пищи пять-шесть раз в день (три основных и два-три перекуса);
- полный отказ от быстроусвояемых углеводов (мучные изделия, картофель, сладости);
- рацион должен состоять из продуктов, содержащих углеводов – 40-45 процентов, жиров – до 30, белков – не более 60%.
Кроме того, следует:
- ежечасно измерять показания сахара с помощью глюкометра и вести их запись;
- не допускать лишнего набора веса (если до беременности он был в норме – прибавить можно максимум 16 кг, если же была избыточная масса тела – не более 8 кг);
- вести физически активный образ жизни (аква-аэробика, несколькочасовая ходьба не реже двух раз в неделю).
При диагностировании ГСД у вас доктор должен назначить:
- диету (помочь её составить и научить определять калорийность);
- умеренные физические нагрузки (порекомендовать их параметры);
- регулярное измерение уровня сахара (научить правильно пользоваться глюкометром).
Если этих мер окажется недостаточно для приведения глюкозы в крови в норму, назначается подкожное введение инсулина по индивидуальной схеме.
Профилактика
Лучший способ предотвратить возникновение ГСД – поддержка здоровой массы тела на всём протяжении вынашивания. Этому, опять-таки, способствует:
- правильное питание,
- разумные физические нагрузки,
- здоровый образ жизни.
Если гестационный сахарный диабет всё же вас настиг, для профилактики возникновения осложнений у вас и плода следует:
- не употреблять повышающие резистентность к инсулину медикаменты;
- чаще, чем при течении беременности без патологий, проходить УЗ исследование;
- выполнять все рекомендации относительно лечения.
Читайте также:

