Эхинококковая киста легкого рентген описание
Эхинококкоз легких - это форма антропозоонозной инфекции, вызываемая личинкой цепня эхинококка и приводящая к специфическому кистозному поражению легочной ткани. Проявлениями эхинококкоза легких могут служить боль в груди, одышка, упорный кашель, уртикарная сыпь и зуд; при осложненном течении - обильная мокрота с примесью крови и гноя, лихорадка, расстройства дыхания, тяжелые анафилактические реакции. Диагноз устанавливают с помощью рентгенографии и КТ легких, микроскопии мокроты, серологического анализа крови. При эхинококкозе легких проводят удаление паразитарной кисты, резекцию легкого, лобэктомию в сочетании с антипаразитарной терапией.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы эхинококкоза легких
- Диагностика
- Лечение эхинококкоза легких
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Эхинококкоз легких – наиболее опасный гельминтоз, развивающийся при заражении яйцами ленточного глиста – эхинококка, сопровождающийся образованием паразитарных кист в легочной паренхиме. Инвазия легких наблюдается в 15-20% всех случаев эхинококкоза, 70-80 % приходится на поражение печени (эхинококкоз печени), остальное - сердца, головного мозга и других внутренних органов. Эхинококкоз легких чаще всего регистрируется в регионах с сухим жарким климатом и развитым скотоводством: странах Южной Америки, Северной Африки, в Австралии и Н. Зеландии, в южной части Европы, США, России, Украины, Молдовы, Северного Кавказа, Средней и Южной Азии.

Причины
Возбудитель эхинококкоза легких – личинка ленточного глиста эхинококка (Echinococcus granulosus), относящегося к цестодам. Половозрелые особи паразитируют в тонком кишечнике животных отрядов псовых и кошачьих - собак, волков, лисиц, песцов и др. В стадии личинки (паразитарной кисты) эхинококки обитают в тканях промежуточных хозяев – парно- и непарнокопытных (овец, коров, лошадей, оленей, свиней) и человека.
Человек заражается яйцами эхинококка, выделяющимися с калом больных животных, обычно при контакте с шерстью, дойке, стрижке овец, выделке шкур и алиментарным путем при употреблении немытых зараженных овощей, зелени, воды. Редко реализуется аэрогенное инфицирование, при вдыхании пыли во время уборки сена и сельхозработ. Из кишечника зародыши эхинококка гематогенным путем рассеиваются в печень, легкие и по всему организму. При респираторном заражении онкосферы фиксируются на стенках бронхов, затем проникают в легочную ткань, формируя пузырчатые структуры.
Патогенез
Эхинококк способен к росту и бесконечному размножению за счет выводковых капсул внутреннего слоя, воспроизводящих сколексы и формирующих дочерние пузыри в полости кисты. Благодаря высокой эластичности легочной ткани киста постепенно разрастается, за несколько лет достигая большого объема. Гигантские кисты с диаметром 10-20 см могут содержать несколько литров жидкости. В легком личинка эхинококка может сохранять жизнеспособность в течение многих лет и даже десятилетий (20 лет и более). Эхинококкоз легких может протекать неосложненно и с осложнениями (обызвествлением, нагноением и разрывом кисты).
Киста эхинококка ограничена плотной оболочкой, состоящей из наружного (кутикулярного) и внутреннего (герминативного) слоев, и заполнена жидким содержимым желтоватого цвета. Эхинококкоз легких обычно имеет однокамерную (гидатидозную), редко – многокамерную, форму.
Влияние растущей эхинококковой кисты на организм связано с травмирующим воздействием на окружающие ткани, раздражающим и сенсибилизирующим действием антигенов и продуктов обмена паразита. Для эхинококкоза легких свойственно развитие аллергических реакций замедленного и немедленного типа (эозинофилии, крапивницы, анафилаксии), при множественных личинках на поздней стадии - иммуносупрессии. Сдавление кистой мелких бронхов существенно нарушает их функцию, приводит к формированию ателектазов легкого, атрофии бронхов. Вокруг кисты развивается фиброз легочной ткани.
Нагноение эхинококковой кисты вызывает гибель личинки и разрушение пузыря, воспалительный процесс в окружающих тканях. Опорожнение кисты в бронх (90% случаев), кровеносный сосуд, плевральную или брюшную полость, перикард способствует обсеменению и развитию многочисленных метастатических очагов в здоровых долях легких и других органах, развитию местных и общих токсико-анафилактических реакций.
При прорыве кисты в бронх паразит часто погибает, а фрагменты капсулы выделяются через дыхательные пути с мокротой и гноем при кашле. Исходом может быть полное заживление фиброзной полости в легких, формирование стойкой кисты легкого, хроническое гнойное воспаление. Прорыв в полость плевры приводит к коллапсу легкого, нарастанию дыхательной недостаточности. Обызвествление эхинококка наблюдается обычно при нарушении его развития, гибели личинки и полном выздоровлении пациента.
Классификация
Эхинококкоз легких может быть первичным и вторичным (метастатическим), развиваться в любом отделе легкого, но преимущественно поражает нижние доли. При этом могут формироваться односторонние или двусторонние, одиночные или множественные эхинококковые кисты, имеющие мелкий (до 2 см), средний (2-4 см) или крупный (4-8 см и более) размер.
Симптомы эхинококкоза легких
В клинической пульмонологии различают 3 стадии эхинококкоза легких. В начальный период заболевания, от момента фиксации личинки в легких до первых признаков гельминтоза, отмечается латентное течение. Медленный рост кисты не беспокоит больного, иногда может быть недомогание неясного характера, повышенная утомляемость.
Стадия клинических проявлений эхинококкоза легких наблюдается обычно через 3-5 лет после инвазии при значительном объеме кисты. Возникает боль в груди тупого характера, возможна одышка, упорный кашель (сначала сухой, потом влажный, с прожилками крови), дисфагия. У больных эхинококкозом легких могут быть аллергические явления в виде зуда, уртикарной сыпи, бронхоспазма. При эхинококкозе может развиться ателектаз легкого.
Терминальная стадия эхинококкоза легких характеризуется тяжелыми и опасными для жизни осложнениями. Нагноение кисты протекает с симптомами абсцесса легкого. Прорыв пузыря в бронх характеризуется резким приступообразным кашлем с обильной водянистой мокротой с примесью крови и/или гноя, обрывками кистозной оболочки и мелкими дочерними капсулами; цианозом, асфиксией, тяжелыми аллергическими реакциями.
Прорыв кисты в плевральную полость сопровождается развитием плеврита, резким ухудшением самочувствия, острой болью в зоне поражения, ознобом, скачком температуры, расстройствами дыхания, риском развития пиопневмоторакса и эмпиемы плевры, анафилактического шока и летального исхода. При опорожнении кисты в перикард возникает тампонада сердца. Клинические симптомы эхинококкоза легких могут сочетаться с расстройствами, вызванными внелегочной локализацией паразитарных кист.
Диагностика
В диагностике эхинококкоза легких применяются рентгенологические методы, микроскопия мокроты, общий анализ крови, серологическое исследование. При сборе анамнеза важны факты пребывания в эпидемически неблагоприятных в отношении эхинококкоза регионах, наличие трудовой деятельности, связанной с животноводством, охотой, обработкой шкур животных.
При очень крупном пузыре эхинококка можно заметить выпячивание пораженной части грудной стенки с уплощением межреберных промежутков. В области проекции эхинококковой кисты определяется притупление перкуторного звука. При перифокальном воспалении выявляются влажные хрипы; при опорожнении кисты дыхание становится бронхиальным. Физикальные данные более выражены при развитии осложнений.
- Рентген. В латентный период эхинококкоза на рентгенограммах легких определяются одна или несколько больших округлых однородных, четко очерченных теней, меняющих конфигурацию при дыхательных движениях. При КТ очевиден кистозный характер поражения, определяется наличие полости с горизонтальным уровнем жидкости и перифокальной инфильтрацией (сильно выраженной при нагноении), иногда - обызвествление.
- Лабораторные исследования. В крови выявляется эозинофилия, при нагноении кисты - лейкоцитоз, повышение СОЭ. Микроскопия осадка мокроты, позволяющая при прорыве кисты обнаружить сколексы, фрагменты оболочки кисты, подтверждает паразитарную природу заболевания. Серодиагностика (РНГА, ИФА) выполняется с целью обнаружения в крови специфических антител к эхинококку.
Дифференциальный диагноз эхинококкоза проводят с туберкулезом, доброкачественными опухолями легких, бактериальными абсцессами и гемангиомой легких. Возможно проведение бронхоскопии и диагностической торакоскопии.
Лечение эхинококкоза легких
Прогноз и профилактика
Прогноз эхинококкоза легких при своевременном радикальном оперативном вмешательстве обычно благоприятный. Образование интраоперационных метастатических очагов чревато рецидивом гельминтоза с множественным поражением. Профилактика эхинококкоза легких заключается в соблюдении правил личной гигиены, дегельминтизации домашних животных, санитарном контроле условий содержания и убоя скота, отлове бродячих животных.
Киста легкого – это патологическая полость в паренхиме легкого (полость), заполненное жидкостью либо газом. В отличие от абсцесса (гнойно-воспалительное образование), кисты имеют бессимптомное течение и не сопровождаются инфекционным процессом. Они встречаются как у новорожденных, так и у взрослых. По данным ВОЗ, среди всех больных с различными заболеваниями дыхательной системы, пациенты с кистами легких составляют 3 – 5 %. Факторов, влияющих на развитие данного заболевания, множества, поэтому выделить определенную причину формирования полости невозможно. Как правило, киста легких диагностируется при прохождении профилактического осмотра или во время диагностического рентген-исследования по поводу инфекционного либо вирусного заболевания дыхательной системы.
В Москве пройти диагностику и получить грамотную консультацию по поводу кисты легкого можно только в Юсуповской больнице. Благодаря инновационным технологиям, современным подходам в лечении и высококвалифицированному медицинскому персоналу, врачи клиники онкологии добиваются успешных результатов.
Классификация
Существует множество патоморфологических форм кист легкого, которые существенно отличаются друг от друга. В зависимости от происхождения и механизма образования различают:
- Врожденные кисты легких;
- Приобретенные кисты легких.
Врожденные кисты формируются во время беременности. К ним относятся кистозная гипоплазия легких, врожденные гигантские кисты, добавочное легкое, бронхиолярная эмфизема легких. Приобретенные, наоборот, появляются в течение жизни, как ответ на длительное воздействие раздражающего фактора. В их число входят эхинококковая, ретенционная, воздушная киста легкого, буллезная эмфизема, пневмоцеле и т.д.
Учитывая морфологические особенности кисты легких, делятся на истинные и ложные. Истинные, то есть врожденные, представлены соединительной тканью снаружи и эпителиальной выстилкой внутри, может продуцировать слизистый секрет. В отличие от истинных, в стенке ложных кист отсутствует слизистая оболочка и структурные элементы бронха.
Ретенционная киста легкого возникает в результате закупорки бронха и характеризуется компенсаторным расширением его проксимального отдела. Содержанием является слизь с примесью крови. Протекают бессимптомно.
Воздушные кисты легких представляют собой буллу округлой формы, заполненной воздухом. Развивается при бактериальных инфекциях, например – пневмония, в основном стафилококкового генеза. Имеют тенденцию к спонтанному разрешению.
Эхинококкоз легких развивается после попадания в организм человека, яиц ленточного глиста. Киста эхинококка имеет плотную, эластичную капсулу, способную к беспрерывному росту. Внутри находится содержимое желтого цвета. Основным методом лечения является только оперативное вмешательство.
Симптомы
Кисты легких долгое время никак не проявляют себя. Переход от бессимптомного течения к осложненному с яркой клинической картиной, может быть спровоцировано ОРВИ, тяжелой интоксикацией (пневмония). Основные симптомы:
- Кашель: продуктивный, имеет неприятный запах, большое количество гнойной мокроты;
- Кровохарканье – признак распада кисты;
- Боль в грудной клетке – возникает при вовлечении в процесс плевры;
- Одышка – нарастает при стремительном уменьшении объема функционирующей легочной ткани;
- Повышение температуры – недомогание, слабость, снижение массы тела, потеря аппетита.
Лечение и диагностика
При поступлении в Юсуповскую больницу с подозрением на кисту легкого, после сбора анамнеза пациенту назначают прохождение дополнительного исследования. Обязательным инструментальным методом диагностики являются рентген органов грудной клетки, КТ, МРТ и фибробронхоскопию. По итогам результатов анализов больному назначают индивидуальную терапию. Лечение разнообразно и зависти от размера опухоли. Хирургическая коррекция остается самым популярным методом лечения. Осуществляется путем обычной торакотомии либо с применением видеоторакоскопии. После удаления кисты на легком может образоваться фиброз, но он исчезает в течение 2-3 лет после операции. Юсуповская больница обладает мощной диагностической базой, онкологическим и амбулаторным стационаром, где вам круглосуточно окажут профессиональную медицинскую помощь и психологическую поддержку.
Наткнулся на серию постов уважаемого @DoktorLobanov о паразитах, представляющих практический интерес с точки зрения медицины, и внезапно вспомнил клинический случай, с которым столкнулся несколько лет назад.
Немного теории: эхинококкоз - гельминтоз, характеризующийся образованием в печени, лёгких или других органах и тканях паразитарных кист. Основной источник заражения - охотничьи собаки, а также сельскохозяйственные животные - свиньи, коровы, лошади и другие животные. Зрелые яйца выделяются с фекалиями животных, загрязняя их шерсть и окружающую среду. Заражение человека происходит при контакте с зараженными животными, при сборе ягод и трав, питье воды из загрязненных яйцами гельминта источников.
В Удмуртии ежегодно регистрируется 1-3 случаев эхинококкоза, при этом эпидемиологическую обстановку можно назвать благоприятной.
Несколько лет назад в больнице при плановой флюорографии у одного из пациентов мужского пола в нижнем легочном поле справа было обнаружено овальное затенение с четкими неровными контурами размерами 7,3-10,0 см. На момент исследования пациент жалобы не предъявлял, в ходе сбора эпидемиологического анамнеза контакты с источниками заражения эхинококком отрицал. Была назначена очная консультация онколога. Там были выписаны жалобы на редкий кашель, который сам пациент связывает с курением. Было принято решение о динамическом наблюдении пациента.
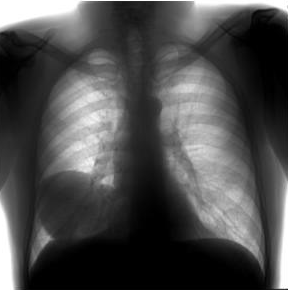
При прохождении флюорографии год спустя без видимой динамики, еще год спустя - увеличение тени до 10 см, по сравнению с предыдущими годами прослеживалась отрицательная динамика. Было рекомендовано КТ органов грудной клетки и повторная консультация онкологов.


На консилиуме принято решение об оперативном удалении образования, в ходе гистологического исследования была подтверждения его природа – эхинококковая киста. В настоящее время пациент чувствует себя удовлетворительно, жалоб не предъявляет. Снимков из послеоперационного периода, к сожалению, нет.
Где пациент поймал паразита - неясно, но скорее всего контакт с животными в деревне или за городом. Дома собак и других животных нет.
Т.е. у человека какая-то хрень в легком, которая занимает 1/3 легкого и на протяжении 2х лет ничего не делали с ней? Даже никаких дополнительных анализов и исследований не проводилось? О_о
Значит надо было сделать повторный снимок, нет? Вообще меня тоже возмутило такое наплевательское отношение к образованию. Одна точка уже может быть грозным признаком, а тут целый пузырь.
Между строк читайте - человеку сказали что у него хрень и надо что-то делать. Человек отказался.
Заставлять врачи не имеют права, только пугать и настаивать.
Так-что если вам, дорогие, кажеться что вас будут умолять лечиться - не будут, они лишь вздохнут и молча проводят вас до гроба
Не спорь с диванными экспертами. Они лучше знают как надо.
Шо? опять Ижевск?
Пациенты к такими образованиями в мозговых оболочках и печени ходят (объемом поменьше, конечно) и не один год.
накручивал себя наверное .. Почему сразу нельзя Кт / МРТ сделать?
Верх загадочности для меня лично. Как со стороны пациента, так и со стороны врачей.
По деньгам - около 2000р КТ в среднем, за два года можно было накопить на платное, так что про очереди и прочие здравоохранительные неудачи - тут не причина.


удаляли с нижней долей вместе?
Я не хирург, но не совсем. Видите ли, киста эхинококка развивается не сразу. Чтобы достичь таких размеров нужен не один год. Поэтому резких перемен в организме нет и киста грубо говоря плавно вытесняет ткани вокруг. При этом она с ними не срастается. Можете посмотреть видео удаления кисты с мозга, там видно, что кисту можно извлечь "выдавливанием" (хотя это слово тут не очень уместно)
З.Ы. Поправьте меня если я неправ
Блин, да как так то? Он такой огромный. А девочка такая маленькая. Ужас.
Ох жесть! И как такое большое свободное пространство в черепе остаётся?
А может и не снизиться. Люди без 90% мозга живут и не вызывают подозрений у окружающих.
(черное - это пустоты)
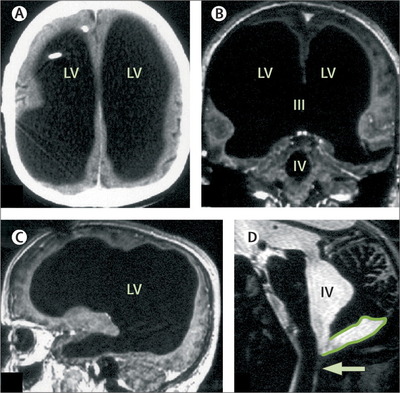
(На самом деле пациент)
Вроде как девочка жива 3.25
Вот годный пост с видео.
Хирург чихнул ему в черепушку?)))
Именно поэтому я написал что это слово неуместно. Просто я видел съемку, где с печени именно выдавливали и решил обобщить. Тем более суть процесса практически та же
Вот тут выдавливают (кому интересно) - жесть!
Отвратительно. Есть ещё?
Ох тыж. Да сколько же их там!
это откуда выдавливают?
Это да, просто я имел в виду конкретно этот случай, в легких. А так вы абсолютно правы. Плюс, на сколько я помню, разрыв кисты - это практически летальный исход. Там кроме сколексов очень токсичная для организма жидкость.
Один я наркоман штоли?

можно какой нибудь тег "болезнь" например? или какой тег добавить в игнор, что бы такое не видеть?
Предположительно от пациентов заразился?
вот так вот сала пожрал и капец.
Чтобы был эхинококкоз нужно заразиться яйцами, а не личинками. А в тканях как раз таки находятся личинки. Источник заражения яйцами - испражнения собак, лисиц, немытые фрукты и овощи. Хотя я не помню есть ли возможность автоинвазии в случае с эхинококком. Тут идет речь о промежуточном и окончательном хозяине. В каждом из них обитают разные формы паразитов.
Хех. да я тут с трихинеллезом спутал, хотя не факт что может быть и автоинвазия. При заражении такими гельминтами это частая картина.
Будущий коллега, благодарю за интересный пост. Я сам студент-медик, 5 курс лечфака, с удовольствием почитал Ваш пост и подписался. Пару дней назад как раз закончилась первая часть цикла по инфекционным болезням) Будет еще что-нибудь подобное?)
У бабушки недели две назад вырезали их печени,Красноярский край.5 см, с помощью проколов.Назначили ДОРОГУШИЕ лекарства,Немозол, 56 таблеток, 3 курса, цена одной таблетки 150 рублей
Основной источник заражения - охотничьи собаки
Земляничное вино
Открылись парки, запустились аттракционы, лишь в магазинах людей заставляют носить маски. Наш городок был неким островом спасения. К нам свозятся больные с соседних районов, оттуда, где медицина встала из за карантина.
Между тем, наша расслабленность посеяла семена COVIDA девятнадцатого года. Мы получаем удручающие новости- появилась и в наших краях злая и весьма контагиозная инфекция. Заражаются коллеги с соседней клиники.
Но нам деваться не куда- мы работаем и принимаем пациентов. Работы много, особенно расслабиться не дают. В один день поступила женщина. Чуть за сорок, желудочно - кишечное кровотечение. Наш измененный мозг сразу рисует картину - пьющей бабы, которая выжгла слизистую суррогатами, но нет, приличная женщина, но приципилась же к ней такая проблема. Доктор осмотрела желудок, сквозь черный прицел эндоскопа и заподозрила опухоль. Опухоль плавающая в озере крови. Нужно было точнее узнать- причину кровотечения. Мы стали отмывать желудок, параллельно этому начали капать препараты крови, кровоостанавливающие лекарства. То что сказать- женщина была напугана, ничего не сказать. Она замкнулась, ей было страшно. Наше лечение агрессивно, суета пугает. По началу лечение ей помогло, по желудочному зонду стало отделяться обычное прозрачное желудочное отделяемое. Однако спустя пару часов меня вызвали в палату. Спазм схватил больную, она согнулась в позу эмбриона и фонтан алой крови окрасил светлый пол нашего отделения.
Ждать больше нельзя было, её повезли в операционную. На ультразвуковом исследовании органов живота была обнаружена опухоль, вроде как она прорастала вглубь, за брюшину. Хирург шел в операционную, без особой надежды на спасение. Его задача- остановить любой ценой кровотечение. Наркоз. ИВЛ. Вскрыли переднюю брюшную стенку, обнажили желудок, вскрыли и его. Опухоль. Но она была другая, не те, что мы чаще всего видим, не прорастающие сквозь ткани злые раковые образования, а нечто весьма похожее на куринное яйцо болтающееся на достаточно тонкой ножке, а на этом яйце изъязвление с кровоточащим сосудом. Сосуд сразу прошили, опухоль убрали. Нам еще конечно, пришлось ей перелить немало крови, но жизнь ее была уже вне опасности. Больная когда проснулась, просветлела, она и не надеялась проснуться.
В тот же день поступила другая женщина. Так же чуть за сорок, однако у этой пациентки, на лице отпечатались явления длительного злоупотребления алкоголем. Одутловатое и в то же время сморщенное лицо, серая кожа, синюшные слизистые. Впрочем последние четверо суток она не пила, правда, просто потому, что не могла встать с постели. Она стонала, шумно дышала, кряхтела, пыхтела. Ей не хватало воздуха, кружилась голова, болел живот, а из мочевого катетера тек белый, тягучий гной. Кровь насыщенна продуктами интоксикации, излишне кислая, с избытком калия. Ей пророчили скорую смерть.
Сразу я не стал ее переводить на искуственную вентиляцию. Поставил крупный катетер в подключичную вену. Пока я проводил катетеризацию, она мне поведала, что любит вино со вкусом земляники и порекомендовала винный магазин, где продается сей чудесный напиток, посетовала на то, что ее сожитель, скорее всего сбухает всю ее заначку. Потом мы начали восполнять недостающую жидкость, насыщать кровь кислородом, убивать бактерии антибиотиками, подщелачили чуток кровь содой и она ожила. Порозовела, задышала ровно и спокойно, перестала кряхтеть и ругаться. Вот уж правда- свой бог у господ алкоголиков. С такими анализами нормальный давно уже дубанул, а она ожила и перевели мы ее с уже терпимыми анализами. Пусть живет долго и счастливо, с удовольствием пьет земляничную настойку. Хммм интересно- что за вино такое? Ах, да, я забыл, что дохтур и реклама алкоголя не должна присутствовать в моем журнале. Написал, встал изо стола, потянулся после полутора суток дежурства, посмотрел в окно и тож захотелось земляничного винца)))
![]()
Спасибо за оказанную помощь
Вечер пятницы. Я веду очный приём в поликлинике. Время между 6 и 7 часами. Приходит мама со своей дочкой-подростком (не первый раз).
Впервые она (дочка) обратилась ко мне две недели назад с жалобами на заложенность носа, повышение температуры. Обычное ОРВИ, назначил Ибупрофен, промывать нос и сосудосуживающие при необходимости. Через семь дней она пришла ко мне снова, нос всё равно заложен. Температура спала. Назначил мометазон назально (спрей). Подключаю гкс, когда сосудосуживающие используют длительное время или когда затяжной ринит (без положительной динамики)
Подозреваю синусит, так как есть симптомы. Знаю, что рентген не информативен, но всё равно решил отправить, чтобы обосновать лечение гкс. Синусит подтвердился, клиника на бактериальный не тянет. Говорю продолжить гкс, промывание носа, увидимся.
Неделю не приходит опять. Приходит с мамой в час Х (выше написал какой). Говорит, что у дочки температура поднялась опять, не помогает лечение. Подозреваю бактериальный синусит или что-то другое, надо разобраться с пазухами, хотя жалоб нет на нос больше. Но это всё не важно, потому что я не могу дать им направление на кровь и рентген. Вечер пятницы.
К сожалению так бывает, да. Неблагодарные и бестолковые люди. Мнимая забота о здоровье, а сесть на автобус и доехать до больницы не могут.
![]()
Поговорим об инфаркте миокарда
В России давно устоялось народное мнение, что мы самый терпиливый народ, особенно мужчины. И подрабатывая в приёмом покое, неоднократно в этом убеждаюсь.
Для лучшего понимания ситуации небольшая справка. Основная причина инфаркта это закупорка большого сосуда сердца, и чтобы восстановить кровоток этот тромб нужно убрать, есть 2 основных пути: операционный ( раздуть балоном потом закрепить пружиной (стент) - своего рода механический путь) и консервативный (вводят вещества (тромболитики) , которые растворяют тромб - медикаментозный путь). Конечно, одним другого не отменяет, и они идут рядом рука об руку. Хотя много зависит от ситуации.
Так вот, для определения тактики и качества помощи очень важно время.
Если скорая может доставить пациента в сосудистый центр в течение 2 часов, то решение проблемы будет только операционное, если больше, то сначала консервативное, а потом все равно операционное. Это идеальный вариант.
Но наша страна огромна, а люди живут не только в Москве и СПб. И сосудистые центры часто очень далеко и/или недоступны, тогда тактика меняется. Если от начала болей проходит не больше 6 часов то растворяют тромб сотрудники скорой, если больше 6 часов, то в условиях реанимации, а если больше 12 ч - все поздно, не растворится.
И важно помнить, что с каждой потраченной минутой сердечная мышца умирает, зона поражения становится больше.
Мне бы очень хотелось донести эту информацию для людей всех возрастов, пусть лучше она не пригодится никогда, чем получится так, как у человека в этой истории.
Мужчина 55 лет, без истории сердечных болезней, но с редкими (как ему кажется) подъемами давления. Сильный мужчина, кормилец в семье некогда ему по врачам шастать, он здоров как бык. Но вот однажды в понедельник, после приятной встречи с друзьями за "рюмочкой водочки" , он просыпается от дискомфорта в области грудной клетки и списывает это на похмелье, принимает анальгин или найз, ждёт эффекта, 30 мин-час нет эффекта, а боли все сильнее, ("но такие терпимые") и он терпит, терпит до второй половины вторника, при этом-то работу никто не отменял. И вот боли достигают своего апогея, и только тогда он сросит вызвать скорую! Просит, потому, что сам уже не может!
Бригада снимает плёнку экг и видит прекрасную картинку острого инфарка миокарда, сомнений ни у кого нет. Мероприятия по протоколу, везут в кардио реанимацию, где тоже выполняют протокол, больному легче (еще бы, он же под морфином) , но прошло больше 24 ч от начала болей, растрорить тромб уже нельзя, а сосудистый центр далеко, но у нас же есть санавиации! Правда не дождался мужик санавиацию, дал отек лёгких и отошел в мир иной, не смогли спасти. Жалко его было.
Семья вначале обвиняла врачей скорой, что долго ехали, потом врачей реанимации, что не спасли. Да и до сих пор наверное винят.
А теперь, если бы можно было отмотать назад к утру понедельника. Если бы мужчина не стал терпеть, а преодолел гордость и попросил помощи, он бы жил, скорее всего ещё долго и возможно даже счастливо.
Запомните, пожалуйста, не теряйте время! Не стесняйтесь звонить в скорую! Не подавайтесь на уговоры, что "все будет хорошо, и потом это произойдёт ".
В последние годы появилось много работ, посвященных изучению проблемы эхинококкоза у детей (А. Г. Шапиров, 1931; Г. А. Дудкевич, М. М. Медведкова, 1961, и др.). Распространение и частота эхинококкоза у людей различная и зависит от климатических и социально-бытовых условий. Так, например, заболеваемость эхипококкозом значительно выше в странах с сухим и жарким климатом, а также с развитым овцеводством. Наибольшая заболеваемость отмечается в СССР в Азербайджанской, Грузинской ССР, па Северном Кавказе, на Алтае, а также в среднеазиатских республиках.
Эхинококк чаще всего встречается у детей, живущих в сельских местностях. Эхинококком могут поражаться все органы. По частоте поражения па первом месте стоит печень. Локализация эхинококка в легком составляет 6—35% по отношению к другим органам. Наиболее часто поражается правое легкое, в обоих легких чаще процесс локализуется в нижних его долях.
У детей, по мнению В. С. Гамова (1960), имеются относительно благоприятные условия для прохождения зародышей паразита через капилляры печени и задержке их в легких.
Клиника. Клинические проявления эхинококка легкого у детей многообразны и зависят от биологических особенностей паразита, реактивности организма ребенка, локализации и размера кист легкого и наличия осложнений.
Большинство авторов указывают на более интенсивный рост эхинококка у детей по сравнению со взрослыми. Нередко пеосложненная форма эхинококка легкого протекает бессимптомно и наличие эхинококка устанавливают при рентгенологическом исследовании случайно.
Однако у детей по сравнению со взрослыми отмечается более быстрый рост паразита, в связи с чем бессимптомный период не превышает 1 — 2 лет (Э. С. Мартикян, 1963). Дети старшего возраста жалуются на боли в груди и сухой кашель, на периодическую повышенную температуру, недомогание, кровохарканье. Последнее иногда принимают за симптом туберкулеза легких. По данным А. С. Сулаиманова (1969), 95% детей с эхинококком легких часто подвергаются таким простудным заболеваниям дыхательных путей, как острый бронхит, катар верхних дыхательных путей, пневмония. Следовательно, эти заболевания могут быть проявлением бессимптомно протекающего эхинококка легкого.
Как правило, дети с эхинококкам легкого отстают в физическом развитии от своих сверстников, плохо прибавляют в веое, они бледны, быстро утомляются.
Некоторые авторы (А. В. Мельников, 1935; И. Я. Дейиека, 1955) в клиническом течении различают три стадии заболевания. В первой стадии заболевание протекает бессимптомно и эхинококковая киста в легком обнаруживается случайно при рентгеноскопии. Во второй стадии появляются клинические симптомы, вызванные ростом кисты (воспалительные процессы в легком, смещение органов средостения). В этот период над кистой перкуторно определяется притупление, аускультативно — резко ослабленное дыхание и вокруг кисты прослушиваются сухие и влажные хрипы. В крови отмечается снижение гемоглобина и эритроцитов. В третьей стадии наблюдается осложнение со стороны эхинококковой кисты.
А. Т. Пулатов (1969) условно также выделяет три стадии развития клинической картины эхипококкоза у детей. Первая, начальная, стадия характеризуется общей реакцией организма на наличие паразитарной кисты, особенно выраженной у детей младшего возраста: бледность, адинамия, анемия и выраженный недостаток в весе. У детей школьного возраста обнаруживается также отставание в физическом развитии. Во второй стадии отмечается выраженная деформация легкого с выбуханием наружных покровов в области грудной клетки.
Заболевание развивается быстро, появляется боль, одышка при физической нагрузке, кашель, что связывают с быстрым ростом паразита и токсическим его действием на организм. Третья стадия — стадия осложнений (перфорация или нагноение кисты). Так, но данным некоторых авторов (И. Я. Дейнека, 1968), у детей чаще, чем у взрослых, наблюдается прорыв кисты в бронх или в плевральную полость, что объясняется слабо развитой фибринозной капсулой, частой травмой в быту при хорошей податливости грудной стенки у детей.
После перфорации эхинококковых кист в бронх дети старшего возраста откашливают прозрачную жидкость полным ртом, что сопровождается анафилактической реакцией (повышается температура, выступает сыпь). В этот период в мокроте нетрудно обнаружить элементы паразита. Прорыв эхинококковой кисты в плевральную полость сопровождается клиникой спонтанного пневмогидроторакса. После перфорации полость кисты инфицируется и наступает нагноение. При плохом опорожнении содержимого кисты через бронх наблюдаются симптомы острого абсцесса (озноб, высокая температура, проливные поты, одышка, затруднение дыхания, кашель, иногда с мокротой).
Указанные выше общие субъективные клинические симптомы эхинококка легкого не постоянны и не характерны. Поэтому диагностика пеосложпепиой формы эхинококка легкого, особенно в начальной стадии заболевания, очень трудна и устанавливается случайно при рентгенологическом обследовании по поводу других заболеваний.
Важным объективным методом исследования является рентгенологический. Характерной рентгенологической картиной пеосложпенного эхинококка легкого является наличие овальной, четкой тени в легком па фоне неизмененной легочной ткани. При этом также классической рентгенологической картиной является наличие свободного реберно-диафратмального синуса (симптом Вотчала). При больших эхинококковых кистах, исходящих из нихжних долей, тень паразита сливается с тенью печени (рис. 52).
При рентгеноакопии иногда отмечается изменение формы и контуров кисты соответственно акту дыхания (симптом Немцова—Зекугдера), который также может иметь место при других кистозных образованиях: легких. Иная рентгенологическая картина наблюдается при осложненной стадии эхинококка легкого.
Наиболее типичным рентгенологическим симптомом вскрывшегося эхинококка является наличие газового пузыря с горизонтальным уровнем жидкости. Верхний контур газового пузыря имеет полукруглую или овальную четкую границу, образуемую стенкой фиброзной капсулы. При отсутствии выраженных воспалительных явлений в окружающей легочной ткани полоска затемнения бывает узкой и непосредственно переходит в неизмененную легочную ткань.
После прорыва кисты в бронх отмечается неровность контуров ее, а если эхинококковая жидкость полностью опорожнилась, удается увидеть кистозное образование в легком без четких контуров. При нагноении эхинококковой кисты наблюдается рентгенологическая картина абсцесса легкого (наличие горизонтального уровня жидкости, изменяющегося при перемене положения тела) (рис. 53). При прорыве кисты в плевральную полость рентгенологически устанавливается наличие воздуха и жидкости в плевральной полости, а также явление коллапса легкого и смещение средостения.
Отмечается повышенная СОЭ, эозинофилия и анемия. Большое значение в диагностике эхинококка легкого у детей имеют иммунобиологические методы исследования: реакция преципитации, реакция связывания комплемента, анафилактическая проба, эозинофильно-аллергическая проба, реакция сколекс-преципитации. Наиболее распространенной является анафилактическая реакция Касони. По данным многих авторов (Ю. В. Астрожиков, 1960; Э. С. Мартикян, 1963; Р. П. Аскерхаиов, Ф. Т. Шогов, 1971), она бывает положительной в 60—90% случаев.
Однако некоторые хирурги к этому методу диагностики относятся сдержанно. Так, Н. К. Георгиу и Л. С. Салита (1965) указывают па малую ее диагностическую ценность, а Д. Арнаудов и А. Дереджап (1965) не считают ее специфичной у детей. Ряд авторов (А. Т. Пулатов, В. Ян, 1972) мотивируют отказ от применения реакции Касони возможностью развития у детей тяжелой аллергической реакции с прорывом эхинококкового пузыря легкого в бронх при использовании этого метода диагностики.
Дифференциальный диагноз эхинококка легкого необходимо проводить с непаразитарными кистами легких, туберкулезом легких, кистами и опухолями средостения и опухолями легких. Отдифференцировать эхинококк легкого от этих заболеваний помогает характерная рентгенологическая картина, а также наличие изменения со стороны крови и положительная специфическая серологическая реакция Касопи.
Лечение как неосложненных, так и осложненных форм эхинококка легкого только хирургическое. Хирургическое вмешательство производится сразу же после установления диагноза. Длительная выжидательная тактика нежелательна вследствие возможного осложнения.
Предоперационная подготовка направлена на улучшение общего состояния ребенка: от 2 до 15 трансфузий крови (однократная доза 50—100 мл) в зависимости от состояния; внутривенное введение свежеприготовленной плазмы, растворов глюкозы с комплексом витаминов В и С, полноценное питание, богатое белками и углеводами, оксигенотерапия.
При обезболивании методом выбора следует считать комбинированный эндотрахеальный наркоз. Однако анестезиолог должен помнить а возможности разрыва эхинококковой кисты и быстрого наводнения бронхиального дерева, что может привести к асфиксии. Разрыв кисты также опасен и в связи с последующей бронхогенной диссеминацией.
Читайте также:

